El síndrome metabólico es un conjunto de factores de riesgo derivados de la obesidad visceral e insulino resistencia, que se asocian a un riesgo aumentado de diabetes tipo 2 y enfermedad cardiovascular. Su relación con aspectos relevantes de la salud del hombre es bidireccional, ya que por un lado el síndrome metabólico puede provocar hipogonadismo y disfunción eréctil, mientras que por otro estas alteraciones obligan a una evaluación de riesgo cardiometabólico en el paciente. Aún más, muchas de las terapias para el síndrome metabólico y la diabetes producen un beneficio en la función hormonal masculina y la suplementación con testosterona mejora parámetros metabólicos en estos sujetos.
El trabajo del equipo multidisciplinario propicia una visión más amplia de estos trastornos, la cual puede contribuir en un mejor manejo de nuestros pacientes.
The metabolic syndrome is a cluster of risk factors derived from visceral obesity and insulin resistance, which are associated to an increased risk of type 2 diabetes and cardiovascular disease. Its relationship with relevant aspects of men’s health is bidirectional, since on one hand the metabolic syndrome can cause hypogonadism and erectile dysfunction, while on the other these abnormalities call for a comprehensive cardiometabolic risk assessment in the patient. Moreover, many therapies for the metabolic syndrome and diabetes produce benefits in terms of hormonal function in male, and supplementation with testosterone improves dysmetabolic conditions in these individuals.
Multidisciplinary team’s work promotes a broader vision of these disorders, which can contribute in better care of our patients.
Hace ya algunos años, Thompson y colaboradores observaron que la presencia o aparición de la disfunción eréctil se asociaba a un riesgo aumentado de eventos cardiovasculares. En efecto, en individuos de 55 años o más seguidos por siete años la aparición de esta disfunción se asoció con un aumento de un 25% en los eventos cardiovasculares, mientras que cuando fue considerada la disfunción eréctil previa además de la incidente, este riesgo se incrementó en un 45% (1). El impacto que generó esta observación, que la disfunción eréctil puede ser un signo centinela de enfermedad cardiovascular, evidenció la necesidad de una evaluación cardiovascular y una evaluación del riesgo cardiometabólico en estos sujetos (2).
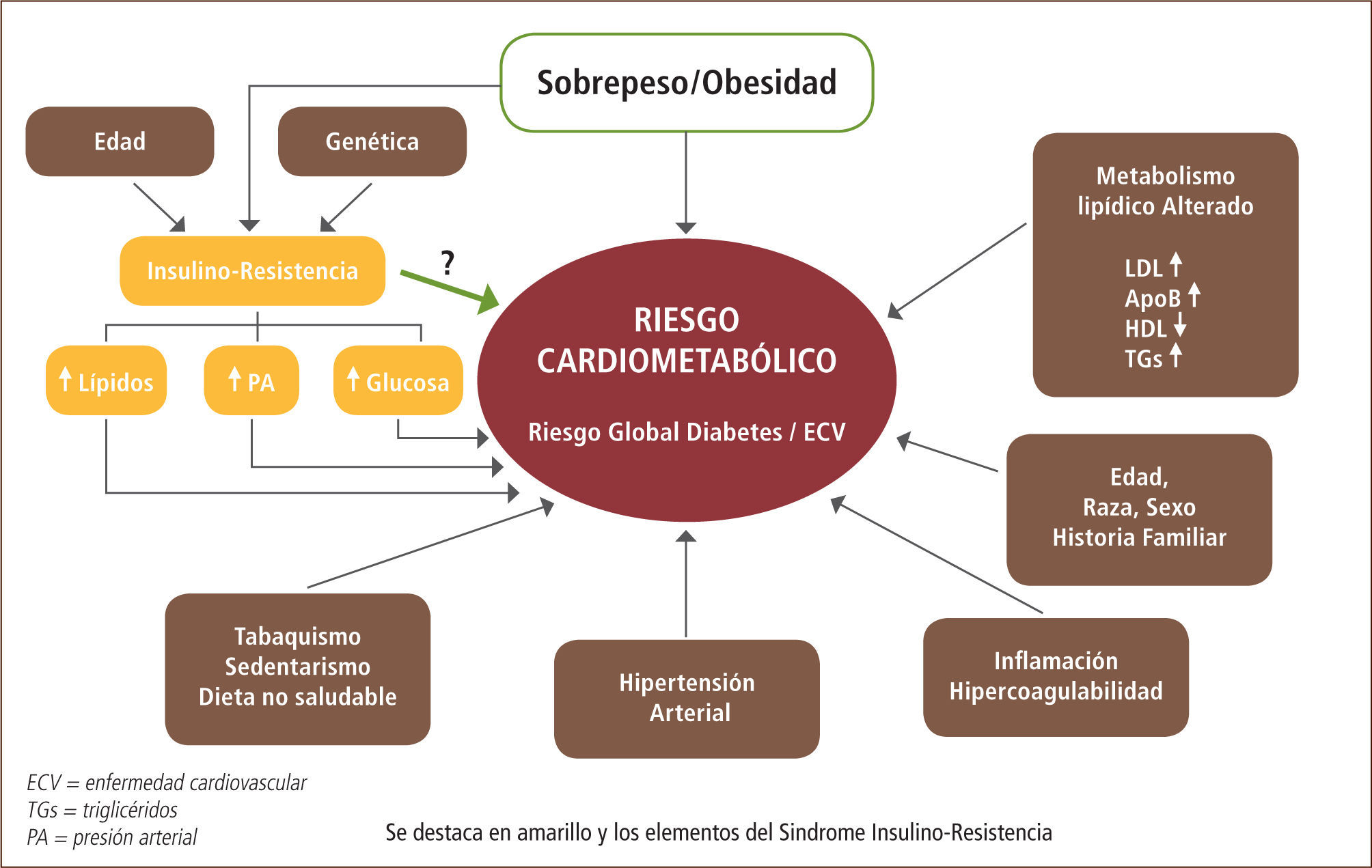
La evaluación del riesgo cardiometabólico ha sido objeto de controversia entre quienes proponen el score de Framingham versus alguna de las definiciones del síndrome metabólico como la mejor herramienta de evaluación. Esta controversia se genera en el hecho que los factores de riesgo en la población han evolucionado junto con los estilos de vida, de tal forma que al tabaquismo y la hipercolesterolemia se han sumado la obesidad visceral y la insulino resistencia. La Asociación Americana de Diabetes conjuntamente con la Fundación del Colegio Americano de Cardiología proponen un enfoque inclusivo, el cual junto con considerar los factores de riesgo tradicionales o primarios (sobrepeso y obesidad, tabaquismo, sedentarismo, dislipidemia, hipertensión arterial primaria, inflamación e hipercoagulabilidad, antecedentes familiares, etnia, edad y género) incluye las emergentes manifestaciones derivadas de la insulino resistencia (dislipidemia aterogénica, hipertensión arterial e hiperglicemia), muchas de las cuales son consideradas constitutivas del síndrome metabólico (3) (Figura 1).
La insulino resistencia y sus distintas manifestaciones se explican en gran parte por el aumento que ha experimentado el sobrepeso y la obesidad en todo el mundo, especialmente en los países en desarrollo. Si bien su origen es multifactorial, es necesario enfatizar que hemos heredado los genes de nuestros ancestros cazadores y recolectores, quienes sobrevivieron debido a que tenían la capacidad de almacenar el exceso de nutrientes en forma de tejido adiposo para ser utilizado en periodos de carencia, los que son en la actualidad prácticamente inexistentes (4).
No obstante lo anterior, la asociación entre obesidad e insulinoresistencia no es totalmente directa, por lo que no es infrecuente detectar elementos de insulino resistencia en individuos de peso normal, como asimismo observar en individuos obesos que son metabólicamente sanos. Aparentemente, el nexo entre ambas condiciones es el depósito de grasa intraabdominal, independientemente de la cantidad de grasa corporal total. Al evaluar la captación de glucosa muscular, indicador ampliamente aceptado de insulino-resistencia, se observa una relación inversa con el volumen por unidad de superficie de tejido adiposo visceral, no observándose relación con el volumen por unidad de superficie de tejido adiposo subcutáneo total. En otras palabras, es la adiposidad visceral y no la subcutánea la que se asocia con la insulino resistencia (5). Esta diferencia se debe a una mayor liberación y/o expresión de distintos factores, tales como ácidos grasos, interleukina-6, factor de necrosis tumoral alfa, angiotensinógeno, proteína transportadora de ésteres de colesterol (CETP por su acrónimo en inglés), y el factor procoagulante PAI-1, entre otros (6).
Otro factor asociado al aumento en la prevalencia de la insulino resistencia y sus manifestaciones lo constituye el envejecimiento de la población. Al comparar curvas de glucosa e insulina en mayores y menores de 60 años de edad, se observa que los individuos mayores presentan niveles basales similares a los más jóvenes, sin embargo sus niveles tanto de glucosa como de insulina postcarga son significativamente más altos, evidenciando una insulino-resistencia a nivel muscular, muy posiblemente ligada a la sarcopenia (7).
Consecuencias de la obesidad visceral y manifestaciones de la insulino resistencia: el sindrome metabólico y la diabetesLa primera consecuencia de la obesidad visceral es el flujo masivo de ácidos grasos, fenómeno conocido como lipotoxicidad, hacia el hígado, lo cual induce el depósito de triglicéridos que infiltran el parénquima dando lugar a la esteatosis hepática o hígado graso. Esta condición puede evolucionar en el transcurso de varios años a esteatohepatitis, cirrosis y eventualmente a carcinoma hepatocelular (8). Si bien la esteatosis hepática no forma parte de las definiciones más aceptadas del síndrome metabólico, posiblemente es su característica más específica, al correlacionarse de manera directa y significativa con la insulino resistencia, más allá del índice de masa corporal, grasa corporal total, e incluso la obesidad visceral (9). La mayor oxidación de ácidos grasos por el hígado se asocia a una menor oxidación de la glucosa y a un aumento de la gluconeogénesis, lo cual se traduce en insulino resistencia (10,11).
El flujo aumentado de ácidos grasos hacia el hígado promueve la síntesis en este órgano de lipoproteínas de muy baja densidad o VLDL ricas en triglicéridos. Estas VLDL intercambian sus triglicéridos por ésteres de colesterol con las lipoproteínas de baja densidad, o LDL y de alta densidad, o HDL, gracias a la acción de la enzima CETP. De esta forma, los triglicéridos ahora en LDL y HDL son altamente hidrolizados por las enzimas lipoprotein lipasa y lipasa hepática, formándose las formas pequeñas y densas de las LDL, altamente aterogénicas, y aumentando el catabolismo de HDL. Esta tríada de hipertrigliceridemia, niveles de HDL bajos y la presencia de LDL pequeñas y densas es lo que se conoce como dislipidemia aterogénica o dislipidemia diabética (12).
A nivel muscular, los ácidos grasos junto con otros factores provenientes del tejido adiposo visceral tales como la interleukina-6 y el factor de necrosis tumoral alfa alteran la señalización intracelular de la insulina al fosforilar residuos aminoacídicos en el sustrato del receptor de insulina, complejo proteico post receptor, interrumpiéndose los mecanismos que traslocan a la superficie celular al transportador de glucosa GLUT-4. Esta alteración impide que la insulina promueva la captación de glucosa por el músculo (13).
En respuesta a la menor acción de la insulina tanto en hígado como en músculo secundario a la lipotoxicidad, distintas señales provenientes desde el tejido adiposo, hígado, intestino y sistema nervioso (ácidos grasos, triglicéridos, glucosa, aminoácidos, incretinas, factores de crecimiento y vías del sistema nervioso autónomo) estimulan la compensación de la insulino resistencia por parte de la célula beta pancreática, aumentando de esta forma tanto su función como su masa. Esta compensación es la responsable de la hiperinsulinemia observada (14).
La hiperinsulinemia compensatoria provoca al menos dos trastornos de gran importancia clínica. Por un lado incrementa la reabsorción tubular renal de sodio y estimula el tono simpático, produciendo un aumento de la presión arterial (15), y por otro ejerce una acción antilipolítica, lipogénica y anabólica aumentada, lo cual incrementa el tejido adiposo visceral, perpetuando la obesidad (6).
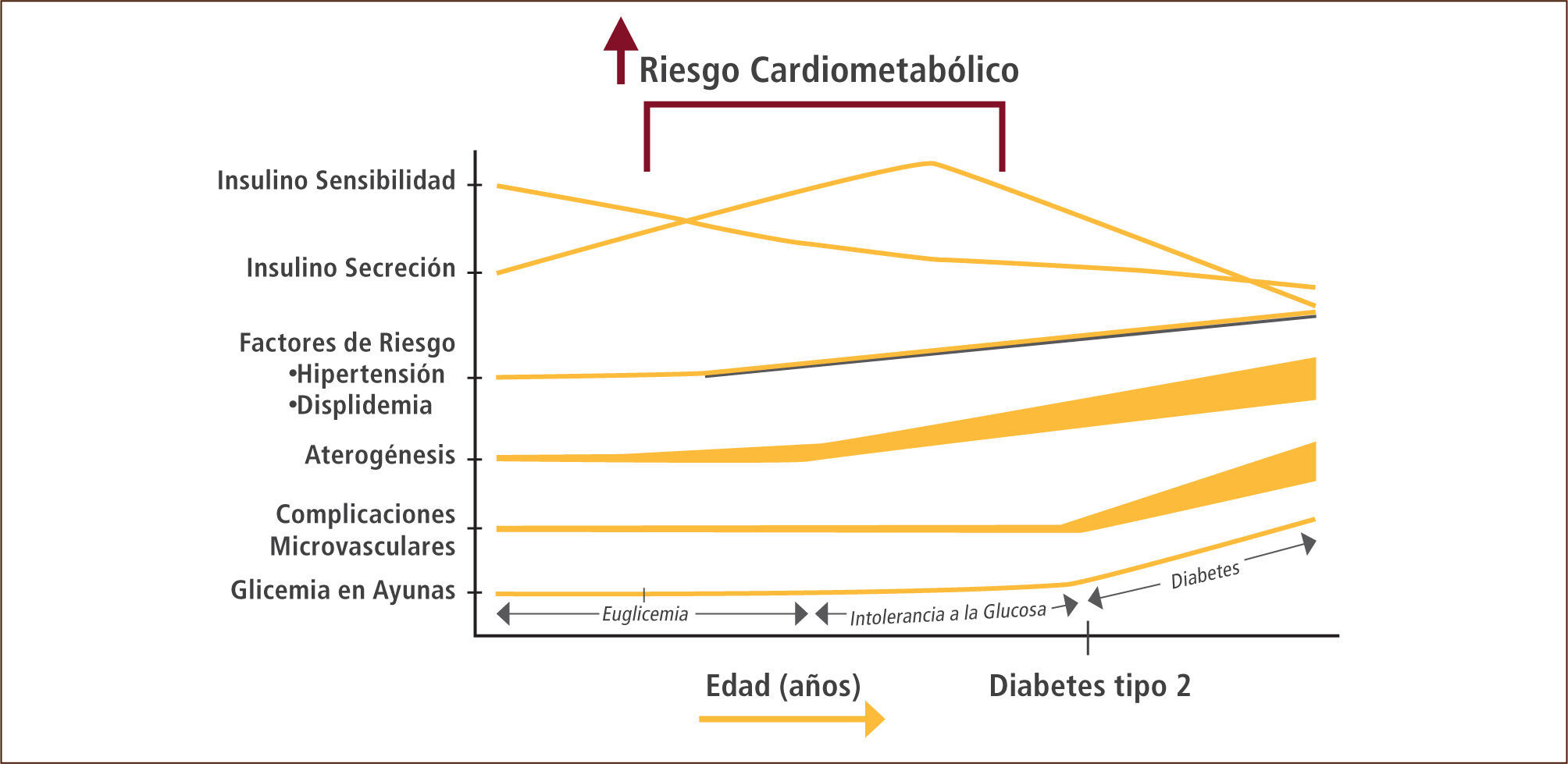
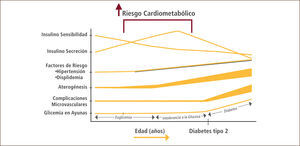
Sin embargo, la consecuencia más grave de la lipotoxicidad se manifiesta en las células beta, ya que la excesiva acumulación de triglicéridos en los islotes pancreáticos aumenta la expresión de la enzima óxido nítrico sintetasa inducible (iNOS), incrementando los niveles de óxido nítrico y produciendo alteración en la función y finalmente apoptosis beta celular (16). Debido a lo anterior, las células beta pierden progresivamente su capacidad de compensar la insulino resistencia con mayor secreción de insulina, lo que a su vez aumenta progresivamente los niveles de glucosa en sangre primero en etapas de prediabetes y llegando finalmente a la diabetes mellitus tipo 2. La diabetes comparte las manifestaciones de la insulino resistencia, a las cuales se agregan las derivadas específicamente de la hiperglicemia mediante el fenómeno de glucotoxicidad. Estas últimas son las complicaciones microangiopáticas o microvasculares de la diabetes: retinopatía, nefropatía y neuropatía. El riesgo metabólico, cardiovascular, y de complicaciones microvasculares aumenta en forma prácticamente continua desde la euglicemia hasta la diabetes mellitus tipo 2, tal como lo sugiere la Asociación Americana de Diabetes (Figura 2).
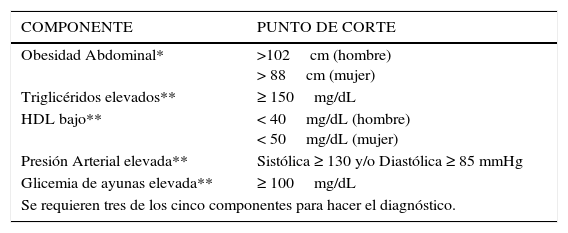
Definición y pronóstico del sindrome metabólicoDesde el año 1999 distintos grupos han propuesto su definición del síndrome metabólico. Las definiciones de la Organización Mundial de la Salud, la Federación Internacional de Diabetes, el Grupo Europeo para el Estudio de la Insulino Resistencia, la Asociación Americana de Endocrinólogos Clínicos y el Programa Nacional de Educación en Colesterol de los Estados Unidos, si bien coinciden en muchos aspectos proponen enfoques ligeramente diferentes (17). Recién en 2009 una declaración conjunta de distintas sociedades científicas tanto mundiales como norteamericanas, logró proponer una definición aceptada globalmente, que incluye a la obesidad visceral o abdominal, la hipertensión arterial, la hipertrigliceridemia, el colesterol HDL bajo y la hiperglicemia. Ante la presencia de tres (cualquiera) de los cinco criterios definidos se confirma el diagnóstico del síndrome metabólico. Es importante destacar que el empleo de fármacos específicos para la hipertensión, dislipidemia, y/o hiperglicemia, aún cuando estos indicadores se encuentren en valores normales, se considera como un criterio diagnóstico alternativo (18) (Tabla 1).
Diagnóstico del síndrome metabólico
| COMPONENTE | PUNTO DE CORTE |
|---|---|
| Obesidad Abdominal* | >102cm (hombre) > 88cm (mujer) |
| Triglicéridos elevados** | ≥ 150mg/dL |
| HDL bajo** | < 40mg/dL (hombre) < 50mg/dL (mujer) |
| Presión Arterial elevada** | Sistólica ≥ 130 y/o Diastólica ≥ 85 mmHg |
| Glicemia de ayunas elevada** | ≥ 100mg/dL |
| Se requieren tres de los cinco componentes para hacer el diagnóstico. | |
HDL = lipoproteína de alta densidad
El diagnóstico del síndrome metabólico es de gran trascendencia pronóstica y no debe ser considerado como banal, toda vez que sitúa al individuo que lo presenta en un riesgo aumentado de graves complicaciones. En un seguimiento a cinco años, el riesgo de presentar diabetes aumentó en cerca de 4 veces en comparación con un grupo control (19). En relación con los eventos cardiovasculares, la presencia del síndrome metabólico se asoció con un aumento del 50% en el riego de enfermedad coronaria y accidente cerebrovascular en hombres, mientras que el aumento en mujeres fue cercano al 100% en un seguimiento de 11 años (20). En ambos géneros los componentes que se asociaron con mayor fuerza a los eventos cardiovasculares fueron la hipertensión arterial y el HDL bajo.
Otra complicación sin duda muy importante del síndrome metabólico, la cual no ha sido incluida en la definición más aceptada en la actualidad, la constituye el daño renal. La tercera encuesta nacional de salud y alimentación de los Estados Unidos (NHANES III) mostró que el riesgo de microalbuminuria aumentaba a 1,89 veces y el riesgo de falla renal crónica lo hacía a 2,6 veces en presencia de este síndrome, observándose una asociación lineal. Al estar presente los cinco componentes, el riesgo de microalbuminuria se incrementaba a 6,7 veces y el de falla renal crónica a 30,7 veces (21).
La asociación entre el síndrome metabólico y la salud del hombre se establece claramente en dos escenarios. En primer lugar y reconociendo a la disfunción eréctil como una señal de enfermedad cardiovascular futura, la pesquisa del síndrome metabólico en conjunto con los factores de riesgo cardiovascular clásicos permite la prevención primaria de la enfermedad cardiovascular, a la vez que su detección precoz y tratamiento oportuno permitiría eventualmente la prevención o retraso de la misma disfunción eréctil como manifestación del proceso aterosclerótico. En segundo término, el hipogonadismo masculino o deficiencia androgénica y la obesidad visceral tienen una relación compleja y bidireccional. El aumento de la grasa abdominal en el contexto de insulino resistencia y sus manifestaciones, sistematizadas bajo la definición de síndrome metabólico, produce una disminución en los niveles de testosterona mediado por una disminución en las respuestas de la hormona liberadora de gonadotrofinas (GnRH) y de la hormona luteinizante (LH) secundario a la aromatización de la grasa, a la vez que la disminución de los niveles de testosterona lleva a un aumento de la obesidad visceral y el síndrome metabólico (2).
Tratamiento del sindrome metabólico y su impacto en la salud del hombreEl tratamiento del síndrome metabólico puede perseguir distintos objetivos, tales como mejorar la calidad de vida del individuo, disminuir su peso corporal y adiposidad visceral, controlar sus factores de riesgo, prevenir la diabetes, o prevenir eventos cardiovasculares, todos ellos de gran relevancia. Las alternativas más utilizadas incluyen los cambios en el estilo de vida, los fármacos insulino sensibilizadores y los fármacos para el tratamiento de la obesidad. Existen asimismo medicamentos que no disminuyen directamente la insulino resistencia ni la adiposidad visceral pero que brindan un beneficio cardiovascular, tales como los hipolipemiantes y antihipertensivos. En casos severos que han sido refractarios a las medidas anteriormente propuestas, han demostrado ser de utilidad procedimientos quirúrgicos bariátricos que junto con la reducción del peso producen un beneficio metabólico. En último término, se ha demostrado que el empleo de la terapia de sustitución con testosterona en sujetos hipoandrogénicos puede mejorar algunas alteraciones del síndrome metabólico.
Estilo de vida saludable. La implementación de un estilo de vida saludable que incluye una dieta balanceada y ejercicio físico regular, junto con evitar el tabaco, pueden reducir entre un 5 y 10% el peso corporal, lo cual se acompaña de una reducción de un 30% de la grasa visceral. Esta reducción mejora la sensibilidad a la insulina, el perfil lipídico y la disfunción endotelial, a la vez que disminuye la hipercoagulabilidad y la inflamación crónica subclínica (22). Programas de prevención de diabetes en distintos países han demostrado una reducción en su incidencia entre el 30 y 60% a tres años en individuos que adhirieron a medidas de cambios de estilo de vida (23). Si bien no ha sido evaluado el beneficio de esta intervención en la prevención de eventos cardiovasculares en individuos con el síndrome metabólico, la intervención intensiva en el estilo de vida en diabéticos tipo 2 seguidos por 10 años no logró demostrar una reducción en el riesgo de estos eventos (24). En hombres obesos entre 35 y 55 años con disfunción eréctil, una reducción del 10% de su peso mediante dieta y el ejercicio logró mejorar la función sexual en un tercio de ellos a dos años (25).
Terapia Farmacológica. Las opciones disponibles para el tratamiento del síndrome metabólico incluyen fármacos insulino sensibilizadores, como la metformina y las tiazolidinedionas, fármacos que retardan la absorción de carbohidratos y grasas, como acarbosa y orlistat, respectivamente, e hipolipemiantes y antihipertensivos.
La metformina ha demostrado prevenir cerca del 30% de los casos de diabetes a tres años en prediabéticos, siendo especialmente beneficiosa en los sujetos más jóvenes, más obesos y con componentes del síndrome metabólico. En diabéticos tipo 2 existe una creciente evidencia en relación con la disminución de eventos cardiovasculares tanto en prevención primaria como secundaria, lo cual no ha sido evaluado aún en no diabéticos. Asimismo, desde 2005 se ha observado una menor incidencia de algunos cánceres en diabéticos usuarios de metformina. Un panel expertos de la Asociación Americana de Diabetes recomienda el uso de metformina en estados prediabéticos una vez que los cambios en el estilo de vida no han sido suficientes para lograr las metas del tratamiento (26).
Las tiazolidinedionas rosiglitazona y pioglitazona producen una mejoría muy marcada de la insulino resistencia al disminuir la lipotoxicidad. Si bien han demostrado en un seguimiento cercano a tres años prevenir la incidencia de diabetes entre un 60 y 80% en individuos prediabéticos, aumentan el riesgo de falla cardiaca y posiblemente de eventos cardiovasculares, por lo cual su uso clínico ha sido restringido y no son actualmente recomendadas por las distintas sociedades científicas. La acarbosa retarda la absorción de carbohidratos desde el intestino al inhibir las enzimas alfa glucosidasas, y demostró disminuir el riesgo de diabetes en un 25% a tres años. En prediabéticos demostró asimismo una reducción cercana al 50% en los eventos cardiovasculares, sin embargo su mala tolerabilidad gastrointestinal (náuseas, distensión, diarrea) ha limitado su uso. El Orlistat retarda la absorción de grasas por medio de la inhibición de lipasas intestinales. Ha demostrado prevenir diabetes en un 45% en individuos susceptibles, sin embargo al igual que la acarbosa su utilidad ha sido limitada debido a su mala tolerabilidad (26).
El empleo de distintas terapias hipolipemiantes y antihipertensivas, especialmente estatinas e inhibidores de la enzima convertidora y del receptor de angiotensina, han demostrado disminuir el riesgo de eventos cardiovasculares en sujetos con el síndrome metabólico. En relación con su impacto en la prevención de diabetes, durante mucho tiempo se pensó que los inhibidores de la enzima convertidora y del receptor de angiotensina podían tener un rol protector, sin embargo estudios específicamente diseñados lo descartaron (27). Aparentemente, las estatinas aumentan ligeramente el riesgo de diabetes (28).
En casos seleccionados de obesidad extrema y/o refractaria al tratamiento médico, el empleo de la cirugía bariátrica ha demostrado reducir el riesgo de diabetes en un 83% y la mortalidad, especialmente debida a eventos cardiovasculares, en un 29% a 15 años (29, 30).
Al evaluar los resultados metabólicos del estilo de vida saludable con o sin terapia de reemplazo hormonal de testosterona en hombres hipogonádicos con diabetes mellitus tipo 2 y síndrome metabólico, se observó luego de un año de seguimiento que más del 80% de los individuos que recibieron la suplementación lograron normalizar los componentes del síndrome metabólico versus el 31% de quienes recibieron solamente tratamiento con dieta y ejercicio (2).
ConclusionesDebido a la estrecha relación entre la patogénesis del síndrome metabólico y algunos aspectos propios de la salud del hombre tales como la disfunción eréctil y el hipogonadismo y al beneficio que se observa tanto en la esfera cardiometabólica como urológica luego de las intervenciones en el estilo de vida, metformina, estatinas, inhibidores de la enzima convertidora y del receptor de angiotensina, y terapia de reemplazo con testosterona, se hace necesario tener una visión global y amplia del paciente con la finalidad de detectar oportunamente e idealmente prevenir el síndrome metabólico y algunos trastornos del ámbito urológico. De esta manera, posiblemente se pueda mejorar no solamente la calidad de vida de nuestros pacientes, sino que también mejorar su pronóstico al prevenir la progresión hacia diabetes mellitus tipo 2 y reducir el riego de eventos cardiovasculares.
El autor declara no tener conflictos de interés, con relación a este artículo.