Paciente R.F., de 29 años de edad, sexo masculino, que nació y vive en la provincia de Córdoba (centro de la República Argentina). Es trabajador rural. Tuvo una insuficiencia renal crónica de causa desconocida, por lo que recibió un trasplante de riñón cadavérico 5 años antes de su internación. Fue internado en la Unidad de Nefrología y Trasplantes del Hospital Argerich de la ciudad de Buenos Aires por presentar fiebre, deterioro del estado general, pérdida de peso y la aparición de nódulos y úlceras cutáneas en el dorso del pie derecho, la rodilla del mismo lado, el tronco y el párpado superior.
Como antecedentes de la enfermedad actual cabe consignar que el paciente recibió prednisona en dosis decrecientes, ciclofosfamida y azatioprina para evitar el rechazo del trasplante y que éste transcurrió sin complicaciones inmediatas. Presentó pruebas serológicas positivas para hepatitis por virus C, citomegalovirus y enfermedad de Chagas (tripanosomiasis americana) y negativa para hepatitis por virus B. Seis meses antes de su admisión en el Hospital Argerich tuvo una reactivación de su infección por citomegalovirus que fue tratada con ganciclovir. En la ciudad de Córdoba le efectuaron un estudio bacteriológico de la úlcera de rodilla en el cual aislaron Staphylococcus aureus y Pseudomonas aeruginosa. Por este motivo fue tratado con ceftazidima y vancomicina sin mejoría clínica.
Examen físico
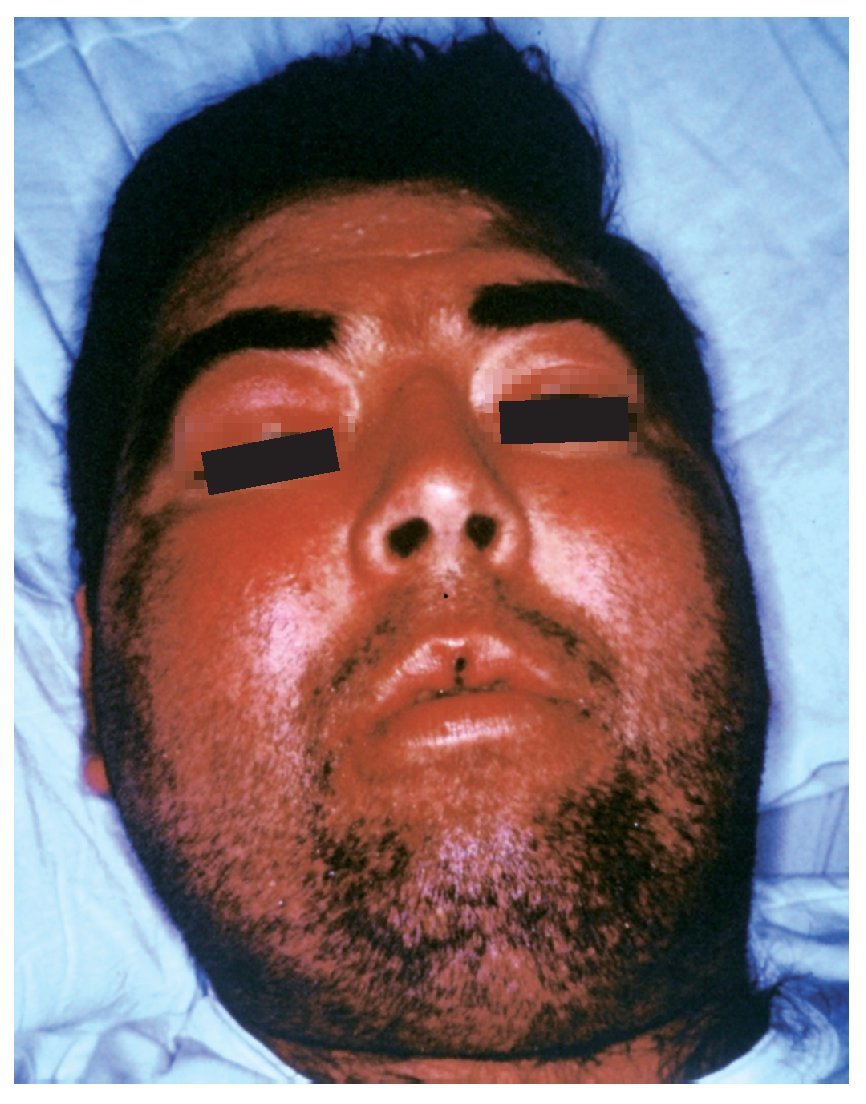
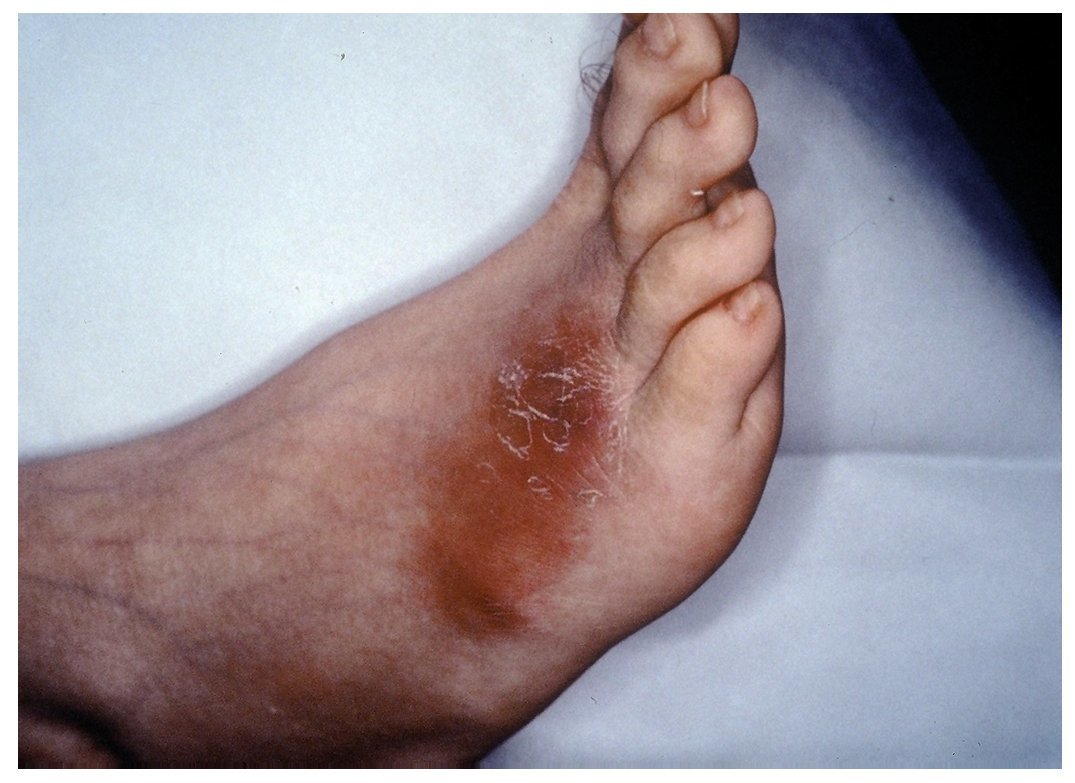
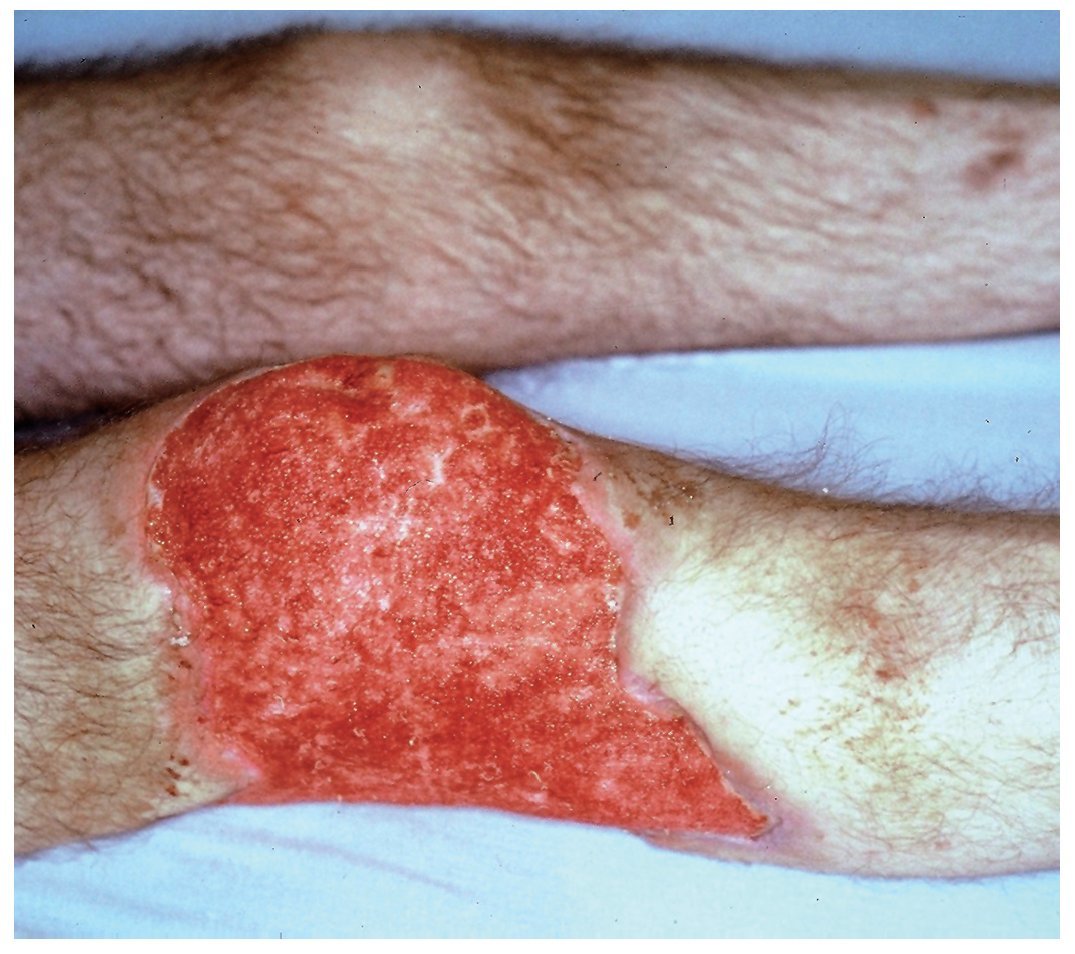
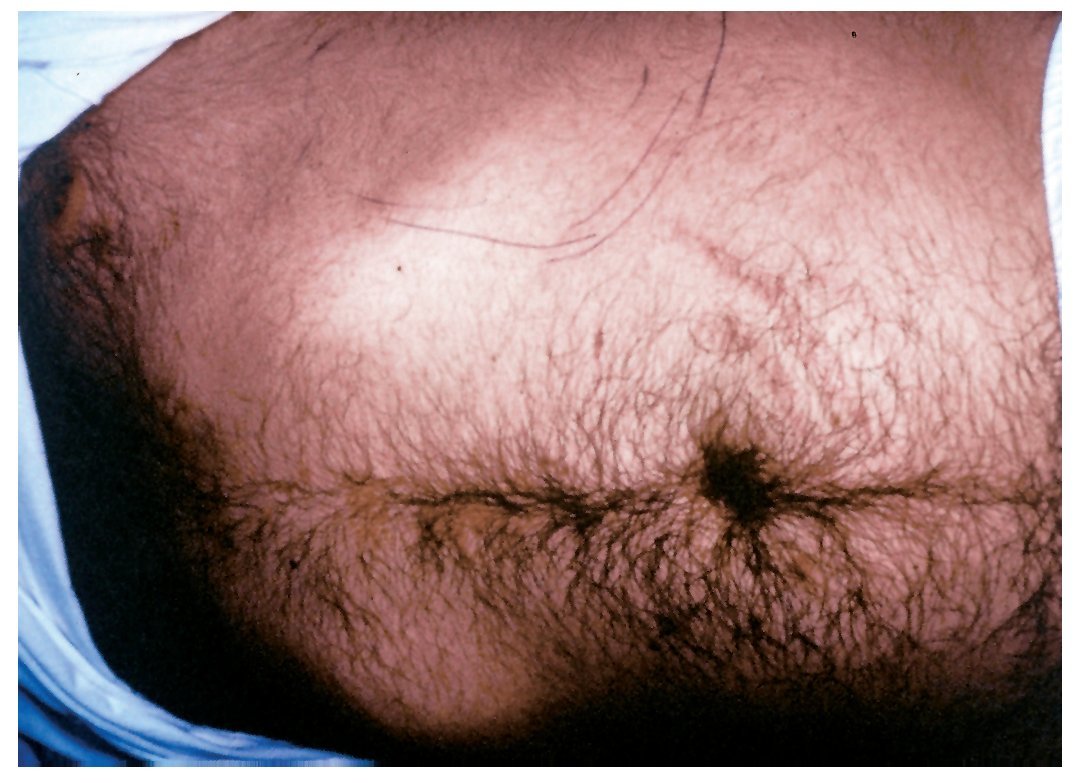
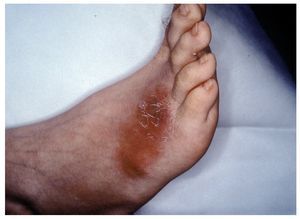
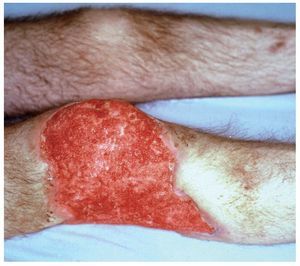
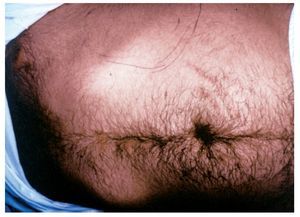
El paciente presentaba un aspecto muy grave, desnutrido, con edemas posiblemente por déficit proteico, panículo adiposo disminuido, dermatitis escamosa y onicodistrofias asociadas a carencias vitamínicas, alopecia parcial posiblemente vinculada al cuadro febril. Facies características de síndrome de Cushing, abdomen globuloso y estrías atróficas en ambos flancos. Palidez de piel y mucosas (fig. 1). Frecuencia cardíaca 92/min, frecuencia respiratoria 18/min, presión arterial 160-100 mmHg y temperatura axilar 38,5 °C. En el dorso del pie derecho se observaron 3 nódulos de 3 a 4 cm de diámetro, de consistencia firme, adheridos a planos superficiales, cubiertos por piel rojo-violácea y fríos (fig. 2). Otros nódulos similares se ubicaban en la parte dorsal del tórax y en la parte media del muslo izquierdo. En la rodilla derecha presentaba una úlcera de 10 cm de diámetro, de bordes netos, fondo granulomatoso, rojizo, escasamente cubierto por secreción amarillenta (fig. 3). En el labio superior tenía lesiones costrosas, residuales, de una infección por Herpes simplex y en el párpado superior izquierdo se observó un pequeño nódulo de consistencia dura. Tenía ausencia del dedo meñique de la mano izquierda, que le había sido amputado al comienzo de la enfermedad actual sin un diagnóstico firme ni razón valedera. En la palpación del abdomen se comprobó hepatomegalia dura, de borde romo, 3 traveses de dedo por debajo del reborde costal y esplenomegalia que llegaba a la línea umbilical (fig. 4).
Figura 1. Cara del paciente. Se aprecia la facies característica del síndrome de Cushing y las costras residuales de la infección herpética en el labio superior.
Figura 2. Nódulos cutáneos del dorso del pie derecho.
Figura 3. Úlcera de la rodilla derecha, de fondo rojo y granulomatoso.
Figura 4. Fotografía del abdomen; en el flanco izquierdo se marcó el borde de la esplenomegalia
Exámenes complementarios de laboratorio
Eritrosedimentación 120 mm en la primera hora; hematocrito 30%; hematíes 4,2× 106/µl; hemoglobina 9 g/dl; leucocitos 2.700/µl; neutrófilos 83%; eosinófilos 3%; basófilos 0%; linfocitos 8%; monocitos 6%; plaquetas 79.000/µl; glucemia 120 mg/dl; uremia 160 mg/dl; creatininemia 4,1 mg/dl; colesterolemia total 176 mg/dl; proteínas totales 5,6 g/dl; albúmina 1,7 g/dl; globulinas 3,9 g/dl; gammaglobulinas 2,1 g/dl (hipergammaglobulinemia policlonal); tiempo de protrombina 58%; bilirrubina total 1 mg/dl; bilirrubina directa 0,3 mg/ dl; transaminasa glutamicooxalacética 78 U/ml; transaminasa glutamicopirúvica 106 U/ml; fosfatasa alcalina 528 U/ml. Pruebas de ELISA para virus de la inmunodeficiencia humana (VIH) 1 y 2 no reactivas y VDRL no reactiva. Examen de orina: pH 5,6; densidad 1.025; proteinuria; cilindros hialinos y granulosos; leucocitos 20 por campo; piocitos 5 por campo, y hematíes 6 por campo.
Radiografía de tórax
Sin alteraciones del parénquima pulmonar, ni de las pleuras.
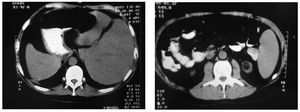
Tomografía computarizada de abdomen
Hepatomegalia homogénea, esplenomegalia homogénea de 200 mm (figs. 5A y B).
Figura 5. Tomografía computarizada de abdomen que muestra la hepatomegalia (A) y esplenomegalia (B) homogéneas.
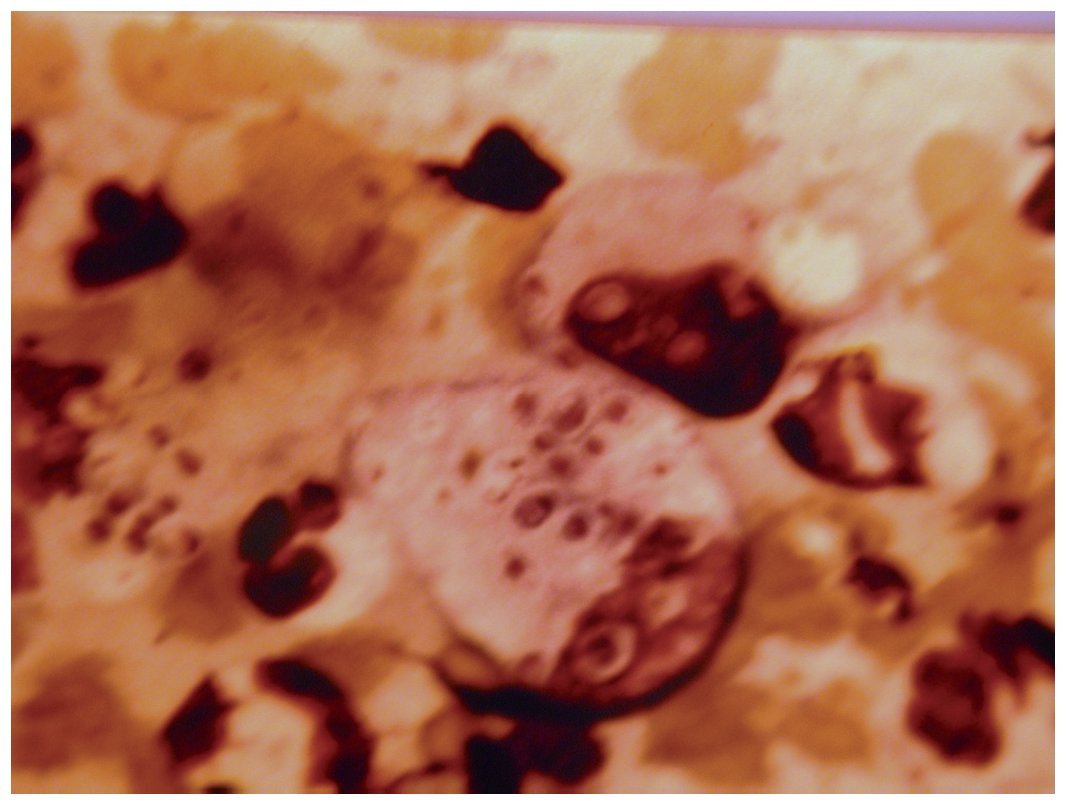
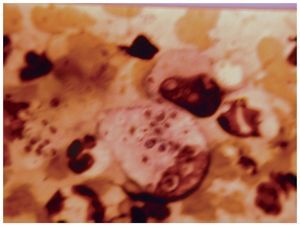
El diagnóstico de la enfermedad que presentaba el paciente se estableció por la tinción con Giemsa de extendidos del material obtenido por escarificación de la úlcera de la rodilla (fig. 6), y confirmado por hemocultivos y pruebas serológicas.
Figura 6. Tinción de Giemsa del extendido de la muestra clínica obtenido de la úlcera de la rodilla derecha.
Preguntas
1. ¿Cuántos síndromes clínicos presenta este paciente?
2. ¿Cuáles son las afecciones que ensombrecen su pronóstico?
3. ¿Qué enfermedades pueden causar este cuadro clínico?
4. ¿Cuál supone Vd. que es la más probable de las etiologías enunciadas?
5. ¿Qué técnicas serológicas y de hemocultivos supone que se emplearon y qué resultados dieron?
6. ¿Qué tratamiento indicaría y qué evolución presume que tuvo el paciente?
Respuestas
1. En este paciente se comprobaron los siguientes datos clínicos de interés:
- Cuadro infeccioso general.
- Alteraciones hematológicas graves (tricitopenia), que pueden estar vinculadas a los cuadros infecciosos o producidos por hiperesplenismo.
- Insuficiencias hepática y renal. Las alteraciones hepáticas están posiblemente relacionadas con la hepatitis por virus C, que es de evolución crónica. Las alteraciones renales pueden deberse a la propagación del proceso infeccioso al tracto urinario alto o a alteraciones producidas por el rechazo crónico del órgano injertado. La piuria con pH ácido es frecuente en la tuberculosis y las micosis urinarias.
- Alteraciones metabólicas (desnutrición grave, disproteinemia, posible hipovitaminosis).
- Alteración endocrina (cuadro de hipercorticalismo suprarrenal, síndrome de Cushing). Este cuadro está vinculado al tratamiento inmuno depresor tendiente a evitar el rechazo del órgano injertado.
- Nódulos cutáneos que evolucionaron a gomas. Estas lesiones posiblemente están relacionadas al cuadro infeccioso del paciente.
- Herpes simplex en involución. La erupción herpética es una manifestación habitual en los pacientes inmunocomprometidos.
- Hepatosplenomegalia homogénea. Es muy probable que esta manifestación esté ocasionada por el cuadro infeccioso general o también por la evolución de su hepatitis C crónica o por el citomegalovirus.
2. Varios factores ensombrecen el pronóstico de este paciente: el tratamiento inmunodepresor, la desnutrición, el deterioro de las funciones hepática y renal, y las infecciones crónicas por virus inmunorreguladores, como citomegalovirus y el virus de la hepatitis C, que aumentan la incidencia de infecciones de los pacientes receptores de trasplantes y se asocian a una alta tasa de mortalidad.
3. Varias infecciones crónicas pueden presentar reactivaciones en las circunstancias planteadas en este caso clínico.
- Infecciones por protozoarios: la tripanosomiasis americana o enfermedad de Chagas puede cursar con sintomatología semejante a la observada en este paciente; los chagomas son nódulos metastásicos que evolucionan a gomas y en los extendidos, teñidos por la técnica de Giemsa, del material extraído por raspado de las úlceras cutáneas, pueden observarse amastigotes. El paciente tenía antecedentes de una infección crónica asintomática por Tripanosoma cruzi; sin embargo, los hemocultivos no son procedimientos de diagnóstico habitual en esta enfermedad.
- Infecciones por bacterias: el cuadro infeccioso general, la tricitopenia, la hepatosplenomegalia y el deterioro de las funciones hepática y renal pueden observarse en las infecciones por micobacterias, especialmente las debidas al complejo MAI. Esta infección suele presentarse en pacientes inmunocomprometidos. Las lesiones cutáneas no son comunes en estas micobacteriosis diseminadas y cuando se presentan, son pápulas pequeñas, moluscoides, con un centro ulcerado. Sin embargo, un extendido del material de úlcera cutánea teñido con Giemsa no tendría porque haber sido el elemento orientador del diagnóstico. Estas infecciones, además, carecen de pruebas serológicas de interés diagnóstico. La sífilis terciaria genera gomas semejantes a las presentadas en este paciente. La prueba de VDRL no reactiva no excluye la posibilidad de este diagnóstico, dado que este resultado se observa en el 40-60% de los pacientes con sífilis terciaria. En la sífilis, la tinción de Giemsa y los hemocultivos no hubiesen permitido el diagnóstico. El cuadro infeccioso general no suele ser tan grave.
- Infecciones virales: las infecciones graves por citomegalovirus suelen acompañarse de fiebre, deterioro del estado general, pancitopenia, hepatosplenomegalia y disfunción hepática. Las lesiones cutáneas no son comunes y cuando se presentan son úlceras de bordes nítidos. Si bien el paciente tenía antecedentes de presentar una infección crónica por este virus, el antígeno para citomegalo-virus resultó negativo y los hemocultivos no hubiesen permitido confirmar el diagnóstico.
- Dentro de las micosis, la histoplasmosis, la esporotricosis diseminada, las hialohifomicosis y las feohifomicosis pueden ocasionar cuadros infecciosos graves acompañados de nódulos y úlceras cutáneas. La esporotricosis diseminada se observa raramente en la República Argentina; el agente etiológico se visualiza con poca frecuencia en los extendidos de las lesiones cutáneas teñidos con Giemsa, los hemocultivos son excepcionalmente positivos y las pruebas serológicas que se utilizan en algunos centros no están estandarizadas. Esta última circunstancia también se da en las hialohifomicosis y las feohifomicosis. Además en estas infecciones la tinción de Giemsa no es de elección para la observación del agente causal en extendidos de material cutáneo.
4. Por las razones apuntadas anteriormente, la sospecha inicial fue de histoplasmosis diseminada subaguda. Esta infección fúngica es la micosis sistémica que se observa con mayor frecuencia en la República Argentina, después de la criptococosis, entre los pacientes inmunocomprometidos. En los receptores de trasplantes de órganos sólidos y en todos los pacientes que reciben tratamientos prolongados con altas dosis de corticosteroides, esta micosis sistémica se presenta como un cuadro infeccioso grave, acompañado de hepatosplenomegalia, tricitopenia y gomas cutáneas.
El examen microscópico directo de los extendidos, teñidos por la técnica de Giemsa, del material obtenido por raspado de la úlcera de la rodilla, mostró elementos levaduriformes, de 3 a 5 µm de diámetro, ovales, con una pared celular que no tomaba el colorante y un citoplasma de color celeste con un polo cromático. Estos elementos eran numerosos y se situaban en el interior de grandes macrófagos. Las características microscópicas correspondían a la fase tisular de Histoplasma capsulatum var. capsulatum (fig. 5).
5. Las pruebas serológicas más específicas en la histoplasmosis son la inmunodifusión en gel de agar y la contrainmunoelectroforesis con inmunodifusión secundaria en gel de agarosa. Los antígenos empleados pueden ser tanto de la forma micelial como de la levaduriforme. En este caso se empleó un antígeno obtenido por lisado de levaduras de H. capsulatum. La prueba de inmunodifusión fue positiva hasta la dilución del suero de 1/4 y la contrainmunoelectroforesis presentó 2 bandas catódicas y una anódica.
La técnica de hemocultivo por lisis-centrifugación permite el aislamiento de H. capsulatum en alrededor del 80% de los pacientes con histoplasmosis diseminada asociada a deterioros graves de la inmunidad mediada por células. En este caso, los hemocultivos se realizaron por una técnica casera de lisis-centrifugación desarrollada en la Unidad Micología del Hospital F.J. Muñiz, que ha demostrado ser tan útil como los equipos comerciales y con un menor coste.
6. El tratamiento inicial de elección en un caso como éste es la anfotericina B liposomal en dosis de 3 a 5 mg/kg/día o anfotericina B en dispersión coloidal a las mismas dosis. Una vez controlada la enfermedad y compensado el paciente, debe instaurarse un tratamiento de profilaxis secundaria para evitar las recaídas. Este último se realiza habitualmente con itraconazol por vía oral a dosis de 200 mg/ día, y en los casos que esta medicación esté contraindicada, se puede recurrir al empleo de 2 goteos venosos semanales con 50 mg de anfotericina B desoxicolato. No hay, hasta el presente, parámetros para establecer el momento más oportuno para interrumpir la profilaxis secundaria, sin embargo, la mayoría de los autores coincide en que debe prolongarse al menos durante 1 año.
En este paciente no se dispuso de formulaciones lipídicas de anfotericina B y recibió anfotericina B desoxicolato, en dosis crecientes hasta 0,7 mg/kg/día. Pese a la insuficiencia renal, el paciente toleró bien el tratamiento y experimentó una mejoría progresiva de todas sus alteraciones clínicas. La insuficiencia renal, la tricitopenia, la fiebre, las alteraciones hepáticas y el cuadro infeccioso general desaparecieron en el curso de pocos meses. Sólo necesitó un autoinjerto cutáneo para el cierre definitivo de la úlcera de la rodilla derecha. La profilaxis secundaria se llevó a cabo con itraconazol oral a la dosis de 200 mg/día y se prolongó durante 1 año. Las pruebas serológicas mostraron títulos descendentes y al terminar la profilaxis secundaria el paciente presentó nuevos nódulos en el dorso del pie derecho, con caracteres similares a los iniciales. Los estudios microbiológicos de estos nódulos dieron resultados negativos y fueron interpretados como ocasionados por un cuadro de restitución inmune inflamatoria.
* Autor para correspondencia.
Correo electrónico:hmmicologia@intramed.net (R. Negroni).
Bibliografía general
Bianchi M, Robles AM, Vitale R, Helou S, Arechavala A, Negroni R. The usefulness of blood cultures in diagnosis of HIV-related mycoses: evaluation of a manual lysiscentrifugation method. Med Mycol. 2000;38:77-80.
Negroni R. Clinical spectrum and treatment of classic histoplasmosis. Rev Iberoam
Micol. 2000;17 Supl 1:159-167.
Negroni R. Histoplasmose. En: Cimerman S, Cimerman B, editores. Condutas em Infectologia. Atheneu, São Paulo, Rio de Janeiro: Riberao Preto, Belo Horizonte; 2004. p. 376-383.
Palmieri OJ. Enfermedades Infeccioss. Buenos Aires: Ediciones Hector A. Macchi; 2005.
Pappas P. Fungal infections in solid organ transplanta recipients. En: Dismukes W,
Pappas PG, Sobel JD, editors. Clinical Mycology. Oxford: Oxford University Press; 2003. p. 470-487.
Rubin R, Young LG. Clinical approach to infection in the compromised host. 3rd ed.