We present the case of a twenty six year-old woman with rheumatoid arthritis, treated with certolizumab. She sought medical attention due to cough, fever and night sweats. X-ray exam showed a miliary pneumonia. She was treated for tuberculosis and 50days later she presented with aphasia. Magnetic nuclear resonance revealed brain lesions. Histoplasma capsulatum PCR test and urinary antigen were positive, so an antifungal treatment with voriconazole was started. Visual adverse effects forced to change the antifungal schedule in both the length of treatment and the antifungal drug. With this measure the patient progressed favorably. The test of urinary Histoplasma capsulatum antigen and PCR amplification were key to make a diagnosis and also for a follow-up.
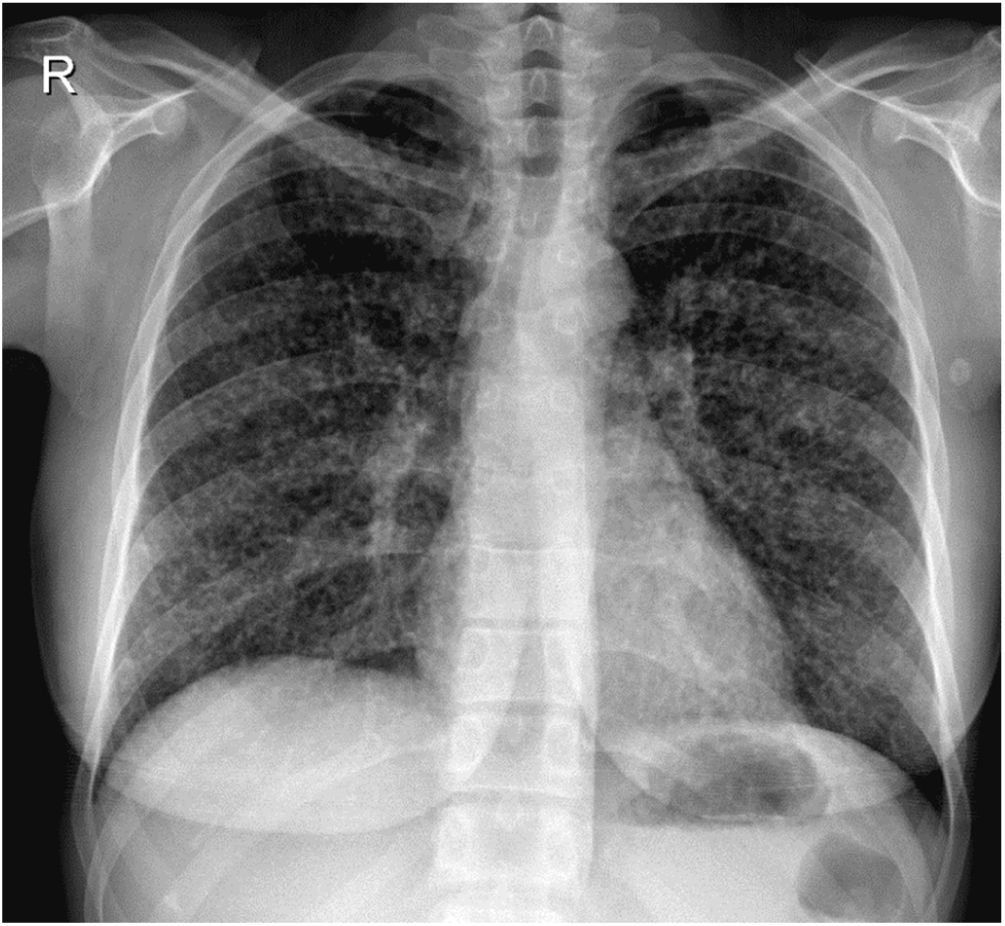
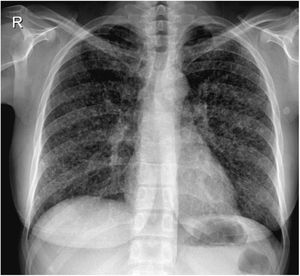
Se presenta el caso de una paciente de 26años de edad, profesora de educación física. Nació y vive en Burzaco, conurbano sur de la Provincia de Buenos Aires, República Argentina. Debido a su trabajo había realizado diversos viajes y acampado en diferentes provincias de nuestro país (Misiones, Corrientes, San Juan y Mendoza). En el extranjero solo había visitado Orlando (EE.UU.). Desde hacía 10años padecía artritis reumatoide juvenil. Por esta patología recibió metotrexato 15mg/semana, prednisona 5mg/día e hidroxicloroquina 400mg/día durante 7años. Posteriormente le fue prescrito certolizumab 200mg cada dos semanas y, posteriormente, 400mg cada cuatro semanas. Tras dos años con esta medicación le fue suspendida por la aparición de tos seca, fiebre, astenia, adinamia y sudores nocturnos. Debido a estas manifestaciones se le realizó una radiografía de tórax (fig. 1) y se suspendió inmediatamente el tratamiento con el inmunomodulador (certolizumab).
Examen físico. La paciente se encontraba lúcida, reactiva, sin déficit motor ni síntomas meníngeos, Glasgow 15/15. La temperatura axilar era de 37,5°C, la frecuencia cardíaca de 95pulsaciones/min, la frecuencia respiratoria de 18inspiraciones/min, y la tensión arterial 110/75mmHg. Tenía una buena mecánica ventilatoria, con hipoventilación en ambos hemitórax y sin ruidos agregados. El abdomen se presentaba blando, depresible e indoloro, con ruidos hidroaéreos conservados. No se palpaban visceromegalias.
Pruebas complementarias. Eritrosedimentación de 72mm en la primera hora, hematocrito 39%, hemoglobina 11,6g/dl, plaquetas 462.000/μl, leucocitos 9.140/μl (neutrófilos 52%, linfocitos 36%, monocitos 7%, eosinófilos 4% y basófilos 1%), transaminasa glutámico-oxalacética 9U/I, transaminasa glutámico-pirúvica 9U/l, bilirrubina total 0,6mg/dl, lactato deshidrogenasa 217UI/l, albúmina 3,2g/dl. Serología para VIH no reactiva. Se solicitó una tomografía de tórax sin contraste y se realizó un lavado broncoalveolar (BAL). En el examen microscópico directo del BAL, al estado fresco, así como en los extendidos teñidos con las coloraciones de Giemsa y Grocott, no se observó la presencia de hongos, y en la tinción de Ziehl Neelsen no se vieron bacilos ácido-alcohol resistentes. Se realizó la búsqueda de ADN de Mycobacterium tuberculosis y de micobacterias atípicas mediante técnicas de biología molecular, RT-PCR (gen 16S rRNA), que resultó en la no detección de dicho ADN.
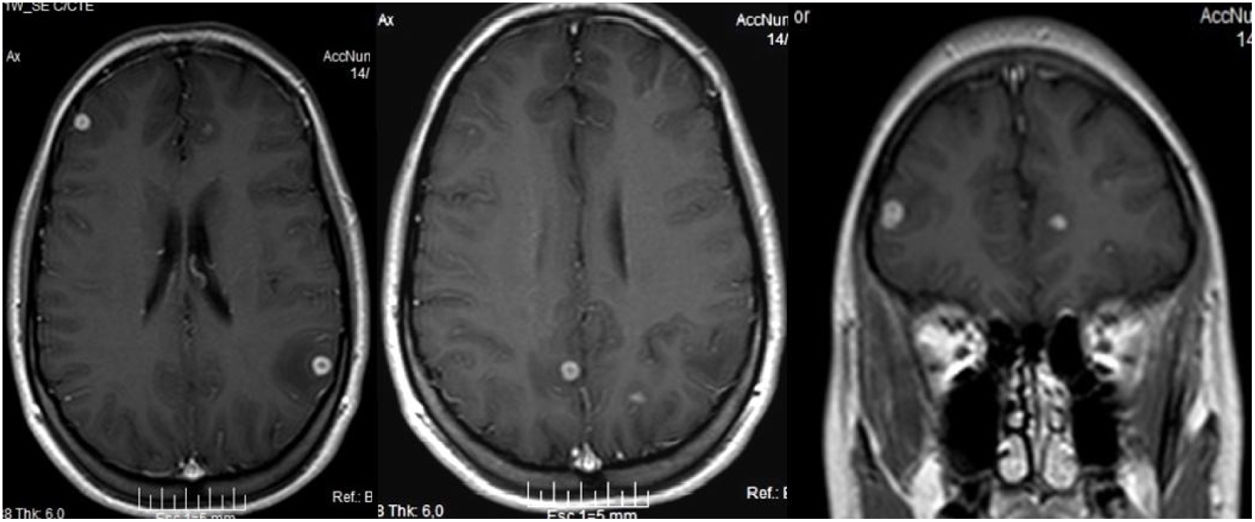
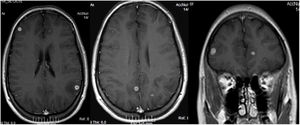
A pesar de los resultados mencionados, dadas las características clínico-radiológicas y la alta incidencia de tuberculosis en nuestro medio, se decidió tratar a la paciente con isoniazida, rifampicina, etambutol y pirazinamida. Tras 50días de tratamiento la paciente presentó un cuadro súbito de afasia de expresión que duró pocos minutos (con restitución ad integrum). Consultó con su médico neumólogo, quien le solicitó una resonancia magnética nuclear (RMN) con gadolinio (fig. 2), y se realizó un seguimiento conjunto con un especialista en neurología. Debido a las imágenes nodulares en el cerebro, comprobadas en este estudio, el médico tratante decidió consultar también en la Unidad Micología del hospital de infecciosas F.J Muñiz de la Ciudad de Buenos Aires. Tras la evaluación clínica de las imágenes se recomendó a la paciente el ingreso en el Hospital Muñiz. Debido al rechazo de esta propuesta, se realizó a la paciente una punción lumbar en el hospital de día con el fin de efectuar estudios micológicos y de micobacterias en el líquido cefalorraquídeo (LCR). El LCR presentaba características fisicoquímicas normales, y en los cultivos en medios de Sabouraud, semillas de girasol e infusión de cerebro y corazón no se obtuvo desarrollo de microorganismos a 28°C y 37°C. Tampoco hubo desarrollo en los medios utilizados para micobacterias.
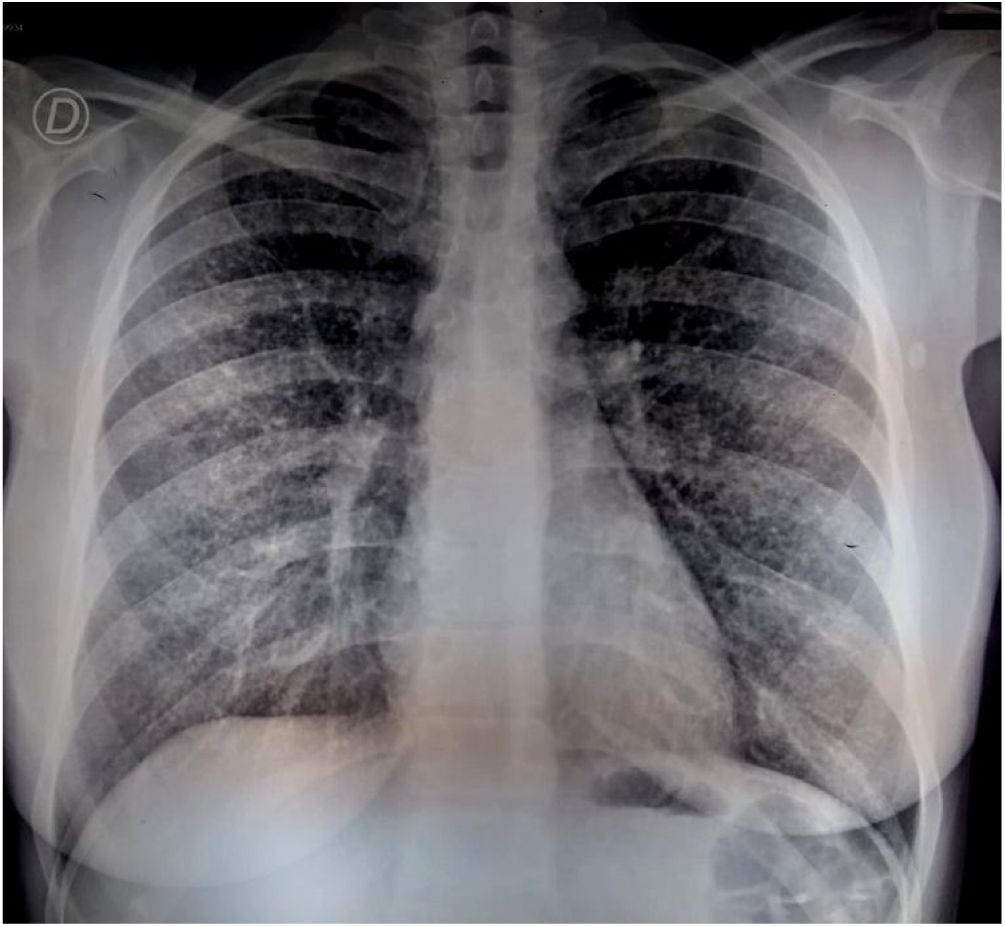
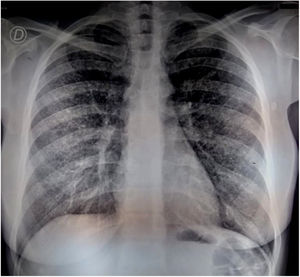
Se solicitó la detección de anticuerpos contra Histoplasma capsulatum y Paracoccidioides brasiliensis, con resultados negativos por la técnica de inmunodifusión en gel de agar y contrainmunoelectroforesis en agarosa. Se realizó también una PCR anidada en sangre entera para el gen HcP100 de H.capsulatum, así como la prueba de detección de antígeno en orina (Clarus Histoplasma GM enzimoinmunoensayo, IMMY®) de este microorganismo. Se realizó una nueva radiografía de tórax, sin observarse cambios significativos en el parénquima pulmonar (fig. 3). Se realizó entonces un nuevo BAL para examen micológico, bacteriológico y micobacteriológico. El antígeno urinario de H.capsulatum se detectó en una concentración de 2,7ng/ml (resultado positivo); también se detectó ADN de esta especie en el ensayo de PCR anidada en sangre entera.
Se aconsejó a la paciente el ingreso hospitalario con el fin de iniciar un tratamiento con anfotericinaB liposomal por vía endovenosa, pero la paciente rehusó. Se le indicó, como alternativa, un antifúngico por vía oral y se le explicaron los peligros de esta decisión. Se prescribió, además, meprednisona 40mg/día, y siguió con un tratamiento alternativo para la tuberculosis (isoniazida, etambutol, pirazinamida y levofloxacino). Transcurridos 15días del comienzo del tratamiento antifúngico se realizó una nueva RMN de cerebro. Las imágenes mostraron una ligera mejoría de las lesiones. Se solicitó la determinación de la concentración plasmática del antifúngico utilizado, que se encontraba dentro del rango terapéutico.
Al cabo de 10 semanas la enferma presentó disminución de la agudeza visual. Por esta sintomatología oftalmológica se suspendió el antifúngico, la isoniazida y el etambutol. Se realizó el antígeno urinario y la PCR en sangre entera para la detección de H.capsulatum, así como otras pruebas control, siendo los resultados negativos en todos los casos. Se decidió dejar a la paciente sin tratamiento antifúngico y realizar controles con PCR de sangre entera y antígeno urinario para H.capsulatum cada 15días. Debido a que ya no recibía antifúngicos, continuó con rifampicina, pirazinamida y levofloxacino. Se pidió una nueva RMN de órbita ocular, macizo facial y cerebro con intención de estudiar la reducción de la agudeza visual. En dicho estudio no se observaron lesiones en la órbita y se comprobó una reducción franca del tamaño de los nódulos cerebrales.
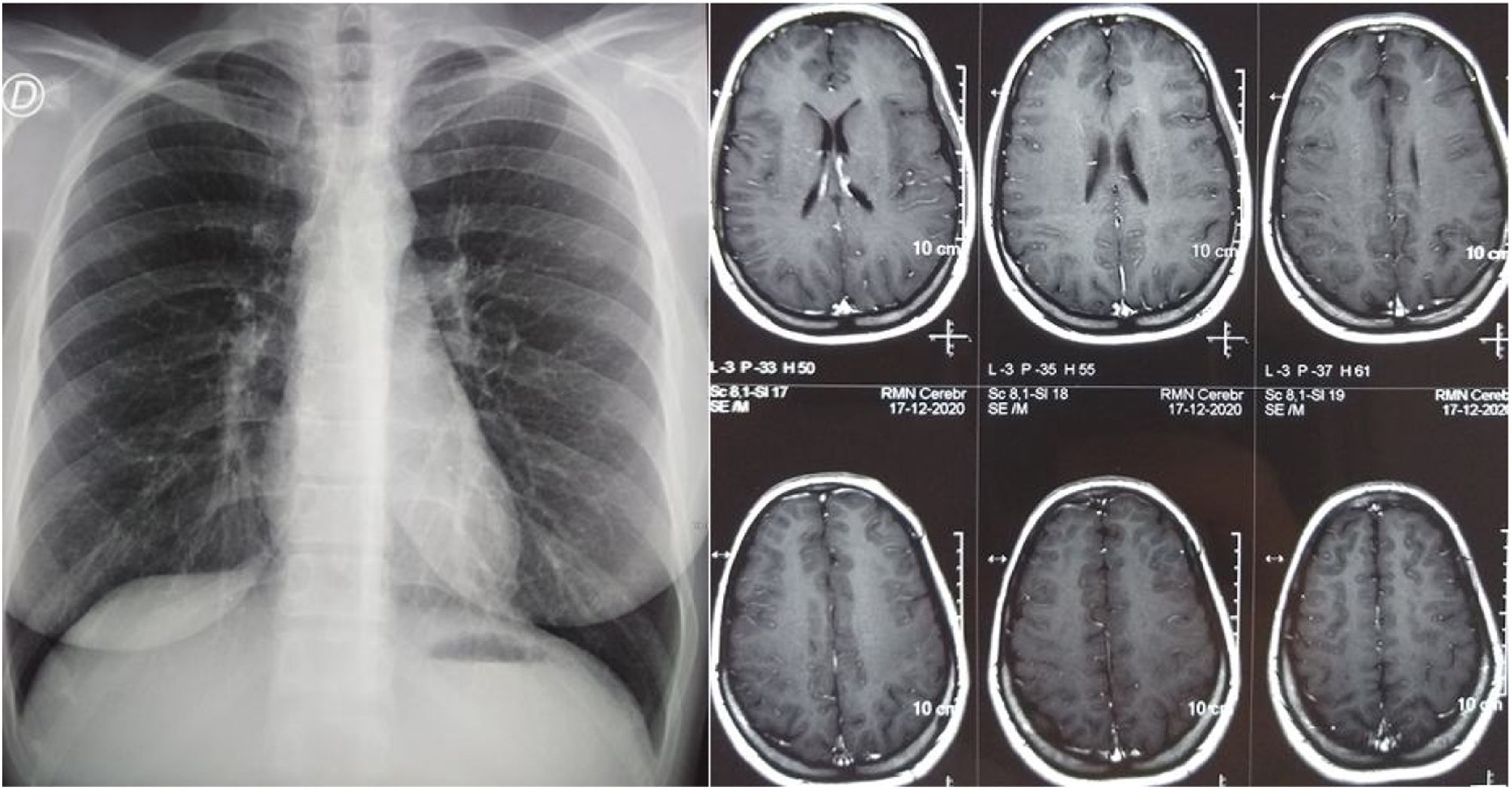
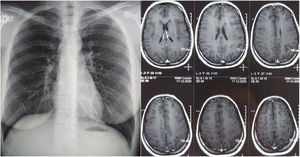
Transcurridos 14 meses se suspendió el tratamiento antifímico. En el control de RMN de cerebro y la radiografía de tórax no se observaban lesiones patológicas (fig. 4). Los controles de antígeno urinario y PCR para H.capsulatum continuaron negativos al cabo de 18meses.
- 1.
¿Cuáles son los diagnósticos diferenciales a tener en cuenta en relación a la epidemiología y la presentación clínica?
- 2.
¿Qué complicaciones infecciosas puede generar el inmunomodulador utilizado?
- 3.
¿Qué utilidad tiene la detección de anticuerpos anti-H.capsulatum en suero en este caso?
- 4.
¿Qué utilidad tienen el antígeno urinario y la PCR en la histoplasmosis?
- 5.
¿Cuál habrá sido el antifúngico empleado? ¿Por qué?
- 6.
¿Cuál puede haber sido el origen de la sintomatología oftalmológica?
- 7.
¿Cuál cree usted que fue el diagnóstico definitivo?
- 1.
La paciente vive en una zona endémica de histoplasmosis y, además, visitó zonas endémicas de paracoccidioidomicosis (Misiones y Corrientes) y de coccidioidomicosis (San Juan). Respecto al patrón radiográfico de tórax, debemos incluir como probables diagnósticos la tuberculosis, la histoplasmosis, la coccidioidomicosis, la sarcoidosis y las neoplasias.
- 2.
El certolizumab es un antagonista del factor de necrosis tumoral alfa (TNFα). No debe administrarse a enfermos con antecedente de hepatitisB porque puede ocasionar la reactivación del virus. La utilización de los antagonistas del TNFα también puede ocasionar la reactivación de la tuberculosis4 y de las micosis endémicas3. Su uso prolongado ha sido relacionado con un aumento en la incidencia de linfomas en adolescentes y cáncer de piel en adultos.
- 3.
La determinación de anticuerpos anti-H.capsulatum en suero presenta baja sensibilidad en los pacientes inmunocomprometidos porque su resultado depende del estado inmunológico del hospedero y del tiempo transcurrido desde la infección primaria. Por el contrario, en pacientes con histoplasmosis pulmonar crónica o diseminada crónica su detección constituye una herramienta diagnóstica fundamental y es útil para el seguimiento de la evolución de los pacientes, ya que los títulos de estas pruebas semicuantitativas se relacionan con la carga fúngica y la gravedad clínica.
- 4.
La detección de antígeno galactomanano de H.capsulatum mediante la técnica de enzimoinmunoanálisis (ELISA) comenzó a utilizarse hace varios años. Inicialmente se utilizaron anticuerpos policlonales con una sensibilidad y una especificidad aceptables en pacientes VIH1, pero con baja sensibilidad en pacientes VIH negativos. Luego fue reemplazado por una nueva generación de ELISA con anticuerpos monoclonales para detectar el galactomanano en la orina, lo cual aumentó considerablemente su sensibilidad y su especificidad2. En cuanto a las pruebas de detección de ácidos nucleicos, se han desarrollado múltiples técnicas de PCR para detectar ADN de H.capsulatum en distintas muestras clínicas. Entre ellas podemos nombrar la amplificación isotérmica mediada por bucles (LAMP-PCR), técnicas de hibridación de fluorescencia in situ (FISH), PCR en tiempo real y PCR anidada. En muchos estudios se observaron valores de sensibilidad y de especificidad muy altos. Sin embargo, existen muchas desventajas para el diagnóstico clínico generalizado debido a la falta de validación de la mayoría de los métodos. No existen equipos comerciales validados para diagnóstico in vitro que permitan elaborar consensos para su uso y, además, las técnicas tradicionales de PCR no son viables en todos los entornos debido a la necesidad de equipos especializados y operadores capacitados, por lo que aún es necesario complementarlas con otras técnicas5.
- 5.
El antifúngico de elección en la histoplasmosis con compromiso del sistema nervioso central (SNC) es la anfotericinaB liposomal6. No obstante, solo puede utilizarse en forma endovenosa y con infusión lenta, razón por la cual se propuso a la paciente su ingreso. Debido a que la paciente se negó, se decidió utilizar voriconazol, un azólico que alcanza buena concentración en el parénquima cerebral y el LCR. Debido a la farmacocinética no lineal y a la absorción digestiva, a veces errática, de este antifúngico se determinó la concentración en sangre para asegurar un nivel terapéutico óptimo.
- 6.
En primera instancia se realizaron imágenes de alta resolución en SNC y órbita ocular para descartar nuevas lesiones. El voriconazol puede ocasionar como efectos adversos visión borrosa, discromatopsias y, menos frecuentemente, fotofobia7. La isoniazida y el etambutol pueden ocasionar neuritis óptica como efecto no deseado. Los efectos adversos de estos tres antimicrobianos suelen desaparecer al suspender el uso de los mismos.
- 7.
Los exámenes microbiológicos realizados en el BAL y en el LCR fueron negativos para micobacterias y para hongos. Por este motivo no fue posible precisar la causa de las lesiones en el SNC y en el pulmón. La presentación clínica puede ser vinculable a la tuberculosis y/o a la histoplasmosis. El antígeno urinario nos confirma que la paciente padeció histoplasmosis, pero no podemos precisar el órgano comprometido.
- 8.
Se sospecha que fue una histoplasmosis diseminada con puerta de entrada pulmonar y focos secundarios en cerebro. Esta sospecha se basa en el hallazgo de antígeno urinario de H.capsulatum y de ADN de este hongo en la PCR anidada de sangre. Clínicamente la aparición de las lesiones cerebrales durante el tratamiento antituberculoso plantea dudas con respecto a un diagnóstico de tuberculosis, aunque no descarta esta enfermedad totalmente. Podría tratarse de granulomas aparecidos como consecuencia de un síndrome inflamatorio de reconstitución inmune, desencadenado por la supresión del inhibidor del TNFα. Otro argumento a favor de la histoplasmosis es la rápida mejoría clínica y radiológica de las lesiones pulmonares y cerebrales que produjo el tratamiento con voriconazol. No se pudo encontrar ninguna evidencia de laboratorio que indicara la existencia de una tuberculosis activa.