Más de la mitad de los ancianos institucionalizados necesita de una derivación anual a urgencias generando, por su complejidad, un alto uso de recursos y mayor riesgo de eventos adversos. El objetivo del estudio es valorar si la hospitalización directa en una unidad de geriatría de agudos, tras evaluación conjunta del equipo médico de residencia y del geriatra consultor, puede ser una alternativa segura y de utilidad en comparación con la atención en urgencias.
MétodosEstudio observacional retrospectivo de los pacientes ingresados en la unidad de geriatría de agudos procedentes de las residencias atendidas por nuestro equipo de atención geriátrica a residencia entre el 01/01/2021 y el 31/12/2021. Se excluyeron los pacientes ingresados de forma programada o con diagnóstico de infección por SARS-CoV-2. Se recogieron variables de la historia clínica (sociodemográficas, clínicas, funcionales, cognitivas). Como variables resultado se registraron mortalidad durante el ingreso, estancia hospitalaria y en urgencias, traslado a urgencias y delirium en las primeras 48h del ingreso, ubicación al alta.
Resultados206 pacientes no COVID ingresaron directamente desde la residencia, 101 derivados desde urgencias (N: 307). Al ingreso el 62,5% presentaba Índice Barthel<40 y el 65% Cruz Roja Mental≥2, con Índice de Charlson ≥3 en el 56,4% de los casos. La mortalidad intrahospitalaria entre los ingresos directos fue del 14,6%, en el grupo derivado de urgencias del 20,8%, p=0,14. La estancia hospitalaria total de los pacientes valorados por atención geriátrica a residencia fue 9,61±6,01 días, mientras en los derivados a urgencias 11,22±5,36 días, p=0,02. Presentaron delirium en las primeras 48h del ingreso, 27,7% de los ingresos directos y 36,6% desde urgencias (p=0,11). Un único paciente fue derivado a su hospital de referencia en las primeras 48 horas del ingreso. La hospitalización directa en el análisis de regresión logística binaria no fue un factor asociado a mortalidad.
ConclusionesLa derivación directa tras valoración por un geriatra es una alternativa segura y eficaz a la derivación en urgencias, en ancianos institucionalizados seleccionados, sin aumentar la mortalidad y reduciendo la estancia hospitalaria con menor coste asociado.
More than half of institutionalized older people need a emergency department visit annually, with high resources consumption and higher risk of adverse events, due to high complexity. Direct admission to Acute Geriatric Unit (AGU), after geriatric consultant and nursing home medical team assessment, could be a safety and effective alternative to emergency department (ED) admission.
MethodsRetrospective observational study of AGU patients admitted by Nursing Home Geriatric Team between January, 1st and December, 31st, 2021. Planned admissions and SARS-CoV-2 positive patients were excluded. Medical (sociodemographic, clinical, functional and cognitive) records and outcomes data (inpatient mortality, hospital and ED lenght of stay, transfer to ED and delirium within 48h after admission, hospital discharge location) were collected.
ResultsTwo hundred and six patients directly admitted, 101 through ED (N 307). 62.5% with Barthel index <40, 65% with dementia, 56.4% with Charlson index ≥3. Inpatient mortality was 14.6% in direct admission, 20.8% in ED referral group, p=0.14. Hospital lenght of stay was 9.61±6.01 days in direct admission, 11.22±5.36 days in ED group, p=0.02. 27.7% of patients with delirium in direct admission and 36.6% in ED group; only one patient was transferred to ED, within 48h after admission.
ConclusionsDirect admission is a safety and effective alternative to ED referral in institutionalized older people after geriatric assessment, due to no increased mortality, shorter length of stay and hospital cost reduction.
En el contexto sociodemográfico actual, determinado por el envejecimiento de la población y por el aumento de las enfermedades crónicas y de las situaciones de dependencia, crece la necesidad de cuidados especializados en el entorno residencial. Los ancianos institucionalizados presentan alta complejidad clínica, precisando en más de la mitad de los casos al menos una derivación anual a urgencias1,2.
El servicio de urgencias no resulta siempre un entorno amigable para el paciente mayor frágil, donde la atipicidad de la presentación y la presencia de síndromes geriátricos, complican la toma de decisiones clínicas en un entorno de elevada presión asistencial, ocasionando estancias más prolongadas y mayor uso de recursos3.
La geriatría de enlace propone mejorar la coordinación entre hospitales y residencias a través de diferentes modelos, propuestos por la Sociedad Española de Geriatría y Gerontología4, que pueden desarrollarse desde el área de la teleconsulta, consulta programada preferente, valoración en el servicio de urgencias o en las plantas de hospitalización, y en el modelo aquí presentado de atención geriátrica en residencias (AGR).
En la hipótesis del presente trabajo, la hospitalización directa en una Unidad Hospitalaria de Agudos de Geriatría (UGA) puede ser una alternativa segura y útil en comparación con el ingreso tradicional en planta desde la urgencia hospitalaria, en ancianos institucionalizados seleccionados por un geriatra.
MétodosEstudio observacional retrospectivo de los pacientes ingresados en la UGA procedentes de las residencias atendidas dentro del programa de AGR entre el 01/01/2021 y el 31/12/2021. Se obtuvieron los datos de las historias clínicas electrónicas a través del programa HP-CIS. El Hospital Universitario Central de la Cruz Roja en Madrid (HUCR) es un hospital de segundo nivel de apoyo a las urgencias de los hospitales del área norte y noroeste de Madrid, desde donde le son derivados los ingresos hospitalarios. Los criterios de ingreso en la UGA del HUCR son los mismos que del resto de las UGA. Las residencias de personas mayores de titularidad pública y privadas-concertadas incluidas en el programa de AGR se sitúan dentro de estas dos áreas sanitarias constituyendo un total cercano a 3800 usuarios.
El equipo de AGR del HUCR nace en 2012 con el objetivo de responder a la elevada demanda de atención especializada en este grupo de población. Está constituido por el geriatra consultor, apoyo de enfermería y de otros especialistas del centro dentro del programa de telemedicina, de trabajo social y personal administrativo. El geriatra acude de forma programada a las residencias, con evaluación conjunta de los pacientes con el personal médico y el resto de miembros del equipo de las mismas. Se mantiene una comunicación telefónica para consultas, y en el caso de situaciones clínicas con patologías que requieran atención hospitalaria, se favorece la realización de ingresos hospitalarios directos, dentro de las primeras 24h de la valoración, en la UGA evitando el paso por la urgencia, a través del servicio de ambulancias con soporte vital básico. El médico de residencia con el apoyo del geriatra interconsultor criban los pacientes que, según la valoración geriátrica integral y la situación clínica aguda, sean candidatos a ingreso directo, excluyendo los que necesiten soporte vital avanzado, valoración urgente de otros especialistas o cirugía urgente. Por otro lado, no todos los pacientes derivados a urgencia recibieron valoración por AGR. En este caso son derivados por parte del personal de los centros residenciales a las urgencias de los hospitales según sus propios criterios habituales, habitualmente turnos de tarde y noche.
Se excluyeron los pacientes ingresados de forma programada dentro del programa de Odontogeriatría o por otra cirugía programada, así como los pacientes diagnosticados por infección SARS-CoV-2. Se registraron variables sociodemográficas (edad, sexo); comorbilidad medida por el índice de Charlson, considerando en la categorización posterior una comorbilidad baja (0-2 puntos) y alta (≥3puntos); principales enfermedades previas (hipertensión arterial, accidente cerebrovascular previo, cáncer, enfermedad pulmonar obstructiva crónica, diabetes mellitus, enfermedad renal crónica, insuficiencia cardiaca crónica, cardiopatía isquémica); polifarmacia (≥5; extrema:≥10 fármacos); motivo de ingreso (trastornos de conducta, infeccioso: respiratorio, urinario, cutáneo, otras infecciones; insuficiencia cardíaca, otras causas cardiológicas, accidente cerebrovascular, deterioro funcional, deshidratación, anemia, otros). Se recogió también la situación funcional, evaluada mediante el índice Barthel-IB categorizado (independientes: 100 puntos, dependencia leve: 60-99 puntos, dependencia moderada: 40-59 puntos, dependencia severa: 20-39 puntos y máxima dependencia: 0-19 puntos) y la escala de Cruz Roja Funcional –CRF– (con puntuación desde 0 si es funcionalmente independiente, hasta 5 si hay inmovilización). La situación cognitiva fue evaluada mediante la escala de Cruz Roja Mental –CRM– (que puntúa desde 0 si hay ausencia de deterioro, hasta 5 si hay deterioro cognitivo severo, estableciendo una puntuación ≥2 como presencia de demencia)5,6. Se recogieron mortalidad durante el ingreso, traslado a urgencias y delirium en las primeras 48h del ingreso, definido por los ítems del Confusion Assessment Method7, ubicación al alta (otro servicio médico, unidad de recuperación funcional, residencia). La estancia hospitalaria se diferenció de la estancia total, esta última definida como la suma de los días desde la llegada del paciente a urgencias, hasta el alta.
Se realizó un análisis descriptivo de las variables continuas en forma de media±desviación estándar (DE) y de las categóricas en porcentajes, utilizando la t-Student para comparar variables cuantitativas y la prueba del X2 para categóricas. Se llevó a cabo una regresión logística binaria para analizar las variables asociadas con la hospitalización directa en UGA. El programa utilizado para el procedimiento estadístico es el SPSS 26.0. Este estudio fue aprobado por el Comité Ético de Investigación con medicamentos del Hospital Clínico San Carlos (C.I. 22/140-E).
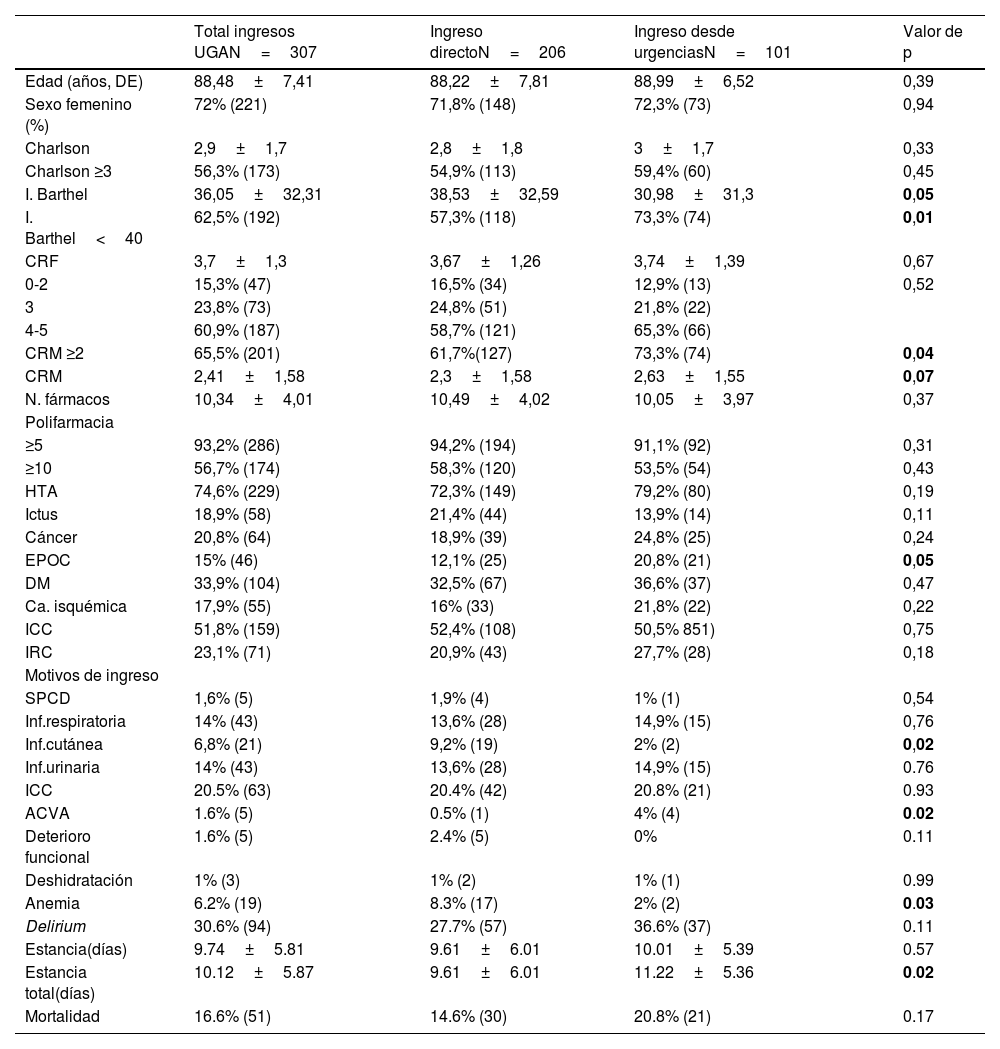
ResultadosDesde el 1 de enero al 31 de diciembre de 2021 ingresaron 307 pacientes no COVID desde las residencias incluidas en el programa de AGR. De estos, 206 se realizaron directamente desde la residencia en la planta de la UGA tras valoración del geriatra, bien de forma presencial en su visita programada a la residencia, bien por teléfono en el resto de días y 101 fueron derivados desde las urgencias hospitalarias. En la tabla 1 se presentan las características de las dos muestras: estas difieren de forma significativa por el porcentaje de ancianos con dependencia severa y con demencia ingresados a través de urgencias (IB<40: 57,3% directos vs. 73,3% por urgencias, p=0,01; CRM ≥2: 61,7% directos vs. 73,3% por urgencias, p=0,04) así como en el motivo de derivación por ACVA (0,5% vs. 4%, p=0,02); mientras infecciones cutáneas (9,2 vs. 2%, p=0,02) y anemia (8,3 vs. 2%, p=0,03) ingresaron mayormente por vía directa. La causa principal de ingreso fue infección respiratoria (28%), descompensación de insuficiencia cardíaca (20,5%) e infecciones urinarias (14%). En el grupo de ingreso directo fallecieron 30 pacientes frente a 21 del grupo derivado de urgencias, no resultando significativa la diferencia (14,6 vs. 20,8%, p=0,14). La estancia de los pacientes valorados por AGR es significativamente menor que los derivados de urgencias si se incluye el tiempo de valoración en urgencias (9,61±6,01 vs. 11,22±5,36 días, p=0,02). Casi un tercio de los ingresados presentaron delirium en las primeras 48h del ingreso, siendo hipoactivo en el 11% de los casos (27,7% entre los ingresos directos vs. 36,6% desde urgencias, p=0,11). Un único paciente fue derivado durante el ingreso a su hospital de referencia en las primeras 48 h del ingreso y todas las altas volvieron a su residencia, 4 pacientes trasladados a otro servicio médico y uno a la Unidad de Recuperación Funcional. En el análisis de regresión logística binaria, de las variables incluidas, solo la estancia media total (ingreso más tiempo de estancia en urgencias) se asoció al ingreso directo en UGA: edad (B: 0,019, 95% IC: 0,984-1,056, p=0,29); sexo (B:0,167, 95% IC: 0,663-2,109, p=0,57); estancia media total (B:0,46, 95% IC: 1,005-1,091, p=0,03); Índice de Charlson (B:0,04, 95% IC 0,903-1,200, p=0,58); mortalidad (B: -0,273, 95% IC: 0,403-1,438, p=0,40); delirium (B: 0,650, 95% IC: 0,056-4,878, p=0,52); índice de Barthel previo (B:-0,004 95% IC: 0,986-1,006, p=0,99); CRM previo (B: 0,080, 95% IC: 0,881-1,333, p=0,44).
Características demográficas y clínicas al ingreso hospitalario
| Total ingresos UGAN=307 | Ingreso directoN=206 | Ingreso desde urgenciasN=101 | Valor de p | |
|---|---|---|---|---|
| Edad (años, DE) | 88,48±7,41 | 88,22±7,81 | 88,99±6,52 | 0,39 |
| Sexo femenino (%) | 72% (221) | 71,8% (148) | 72,3% (73) | 0,94 |
| Charlson | 2,9±1,7 | 2,8±1,8 | 3±1,7 | 0,33 |
| Charlson ≥3 | 56,3% (173) | 54,9% (113) | 59,4% (60) | 0,45 |
| I. Barthel | 36,05±32,31 | 38,53±32,59 | 30,98±31,3 | 0,05 |
| I. Barthel<40 | 62,5% (192) | 57,3% (118) | 73,3% (74) | 0,01 |
| CRF | 3,7±1,3 | 3,67±1,26 | 3,74±1,39 | 0,67 |
| 0-2 | 15,3% (47) | 16,5% (34) | 12,9% (13) | 0,52 |
| 3 | 23,8% (73) | 24,8% (51) | 21,8% (22) | |
| 4-5 | 60,9% (187) | 58,7% (121) | 65,3% (66) | |
| CRM ≥2 | 65,5% (201) | 61,7%(127) | 73,3% (74) | 0,04 |
| CRM | 2,41±1,58 | 2,3±1,58 | 2,63±1,55 | 0,07 |
| N. fármacos | 10,34±4,01 | 10,49±4,02 | 10,05±3,97 | 0,37 |
| Polifarmacia | ||||
| ≥5 | 93,2% (286) | 94,2% (194) | 91,1% (92) | 0,31 |
| ≥10 | 56,7% (174) | 58,3% (120) | 53,5% (54) | 0,43 |
| HTA | 74,6% (229) | 72,3% (149) | 79,2% (80) | 0,19 |
| Ictus | 18,9% (58) | 21,4% (44) | 13,9% (14) | 0,11 |
| Cáncer | 20,8% (64) | 18,9% (39) | 24,8% (25) | 0,24 |
| EPOC | 15% (46) | 12,1% (25) | 20,8% (21) | 0,05 |
| DM | 33,9% (104) | 32,5% (67) | 36,6% (37) | 0,47 |
| Ca. isquémica | 17,9% (55) | 16% (33) | 21,8% (22) | 0,22 |
| ICC | 51,8% (159) | 52,4% (108) | 50,5% 851) | 0,75 |
| IRC | 23,1% (71) | 20,9% (43) | 27,7% (28) | 0,18 |
| Motivos de ingreso | ||||
| SPCD | 1,6% (5) | 1,9% (4) | 1% (1) | 0,54 |
| Inf.respiratoria | 14% (43) | 13,6% (28) | 14,9% (15) | 0,76 |
| Inf.cutánea | 6,8% (21) | 9,2% (19) | 2% (2) | 0,02 |
| Inf.urinaria | 14% (43) | 13,6% (28) | 14,9% (15) | 0.76 |
| ICC | 20.5% (63) | 20.4% (42) | 20.8% (21) | 0.93 |
| ACVA | 1.6% (5) | 0.5% (1) | 4% (4) | 0.02 |
| Deterioro funcional | 1.6% (5) | 2.4% (5) | 0% | 0.11 |
| Deshidratación | 1% (3) | 1% (2) | 1% (1) | 0.99 |
| Anemia | 6.2% (19) | 8.3% (17) | 2% (2) | 0.03 |
| Delirium | 30.6% (94) | 27.7% (57) | 36.6% (37) | 0.11 |
| Estancia(días) | 9.74±5.81 | 9.61±6.01 | 10.01±5.39 | 0.57 |
| Estancia total(días) | 10.12±5.87 | 9.61±6.01 | 11.22±5.36 | 0.02 |
| Mortalidad | 16.6% (51) | 14.6% (30) | 20.8% (21) | 0.17 |
En el análisis de regresión logística binaria, de las variables incluidas (edad, sexo, IB previo, CRM previo, delirium, estancia total y mortalidad, solo la estancia total (B:0,46, 95% IC: 1,005-1,091, p=0,03) fue independiente.
ACVA: accidente cerebrovascular agudo; CRF: Cruz Roja Funcional; CRM: Cruz Roja Mental; DM: diabetes mellitus; EPOC: enfermedad pulmonar obstructiva crónica; Estancia: días de hospitalización; Estancia total: días de hospitalización incluida la valoración en urgencias; HTA: hipertensión arterial; ICC: insuficiencia cardíaca congestiva; IRC: insuficiencia renal crónica; SPCD: síntomas psicoconductuales asociados a la demencia; UGA: Unidad de Geriatría de Agudos.
Los ingresos hospitalarios directos a la UGA, evaluados por un geriatra bien de forma presencial o de forma telefónica, son una alternativa efectiva y segura respecto a la derivación a urgencias en los ancianos institucionalizados En nuestro estudio no se han encontrado diferencias significativas en cuanto mortalidad intrahospitalaria, evitando en aquellos ingresos directos la estancia en urgencias.
La población de ancianos institucionalizados incluida destaca por su alto grado de complejidad clínica (56,4% con Charlson ≥3), dependencia funcional (62,5% IB<40 al ingreso) y demencia (65% CRM≥2 al ingreso), paralelamente a lo descrito en literatura1.
En situaciones seleccionadas de inestabilidad clínica es necesario un abordaje urgente, por lo que la valoración por el geriatra debe de tener en cuenta las características del paciente, la situación clínica urgente, junto a las expectativas del paciente y familia. Desde la urgencia hospitalaria se prioriza la derivación a la UGA de pacientes frágiles o dependientes con patologías abordables en el hospital de apoyo justificando en el estudio la mayor prevalencia de ancianos con demencia y dependencia severa en el grupo derivado desde las urgencias que en el de ingresos directos. De la misma forma se explica la diferencia en los motivos de derivación, donde la sospecha de ictus se deriva mayormente a urgencias, mientras en enfermedades como la anemia o las infecciones cutáneas se favorece el ingreso directo.
La mortalidad intrahospitalaria de los ancianos institucionalizados difiere mucho según los estudios en relación con las características basales de los pacientes incluidos y a las patologías agudas abarcando desde un 2,4% hasta el 16%8,9 similares a nuestro estudio. El ingreso directo en UGA seleccionado puede ayudar a acortar las estancias hospitalarias evitando el paso tradicional por urgencias, lo que explica las diferencias en estancia en nuestro estudio (9,61±6,01 vs. 11,22±5,36 días, p 0,02), reduciendo los eventos adversos relacionados y favoreciendo la coordinación y apoyo con el equipo de residencia, para el seguimiento del paciente de alto riesgo o para completar pautas antibióticas. Esto presupone un ahorro de coste correspondiente a los gastos de la atención en urgencias, que resulta siempre compleja, con mayor uso de recursos (pruebas complementarias y valoración por especialistas), estancias prolongadas y eventos adversos entre los cuales cabe resaltar el delirium, el deterioro funcional, la mortalidad y el reingreso10-12.
En el estudio de Aizen et al. llegaron a similares resultados de eficacia y seguridad en una población con menor grado de dependencia y deterioro cognitivo, valorada por un equipo de geriatría4, sin diferencias significativas en la estancia hospitalaria.
Por otra parte, en el reciente estudio de Naouri et al. los ingresos directos se asociaron a menor estancia hospitalaria (estimado -1,38; 95% IC=-1,86,-0,89) en una cohorte de 6583 pacientes mayores de 75 años, la mayor parte (88%) no institucionalizados; con un alto porcentaje (48,8% del total) de derivaciones a servicios de rehabilitación al alta13.
Las limitaciones del estudio son las propias de su diseño retrospectivo, con sesgos de selección que pueden interferir en el análisis de los resultados. La valoración del geriatra en residencia no abarca a todos los pacientes derivados a urgencias, de los cuales se desconoce el porcentaje que fallece en la misma urgencia, ingresa en otro hospital o recibe el alta. No obstante, aporta su valor en cuanto que desconocemos otros estudios que analicen los riesgos y beneficios de los ingresos hospitalarios directos en planta sin el paso tradicional por la urgencia hospitalaria en la población de ancianos institucionalizados.
Así pues, en conclusión, los ancianos institucionalizados con elevado grado de complejidad con patología aguda que requiera de atención hospitalaria, la derivación directa a la planta de geriatría sin el paso previo por la urgencia y tras valoración telefónica o presencial por un geriatra, es una alternativa segura y eficaz a la derivación tradicional a las urgencias hospitalarias, sin aumento de mortalidad y reduciendo estancia hospitalaria con menor coste hospitalario asociado. Además, dicha relación estimula la coordinación y apoyo entre hospital y centros residenciales de personas mayores.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.