La hipertensión arterial (HTA) tras la edad, es el factor de riesgo más importante relacionado con el ictus, y más del 25% de los ictus son atribuibles a la hipertensión. Actualmente en España la prevalencia de HTA en el anciano es aproximadamente del 70%, lo que se traduce que en nuestro país existen más de 5 millones de hipertensos mayores de 65 años. Hoy día son numerosos los ensayos y metaanálisis que demuestran que el tratamiento antihipertensivo reduce claramente el riesgo de ictus en los sujetos ancianos y muy ancianos (≥80 años). No obstante, aún existen numerosas áreas de incertidumbre como son: cuándo iniciar el tratamiento antihipertensivo, hasta dónde bajar las cifras tensionales o cuál es el mejor antihipertensivo en la prevención del ictus en esta población, entre otros. En este artículo presentamos una revisión de las evidencias actuales en la prevención primaria del ictus del paciente mayor mediante el tratamiento de la HTA.
After age, arterial hypertension (AHT) is the most significant risk factor associated with stroke, and accounts for more than 25% of all strokes. The prevalence of AHT in the elderly in Spain is approximately 70%, which means that there are more than 5 million people over 65 years-old with hypertension in our country. There are currently numerous trials and meta-analyses that demonstrate that antihypertensive treatment clearly reduces the risk of stroke in elderly, and very elderly (≥80 years) subjects. However there are many areas of uncertainty such as, for example, when to start antihypertensive treatment, to what level should the blood pressure be lowered, or what is the best antihypertensive in the prevention of stroke in this population. In this article we present a review of the current evidence in the prevention of stroke in the elderly patient by means of treatment of the AHT.
El ictus es una de las principales causas de morbilidad y mortalidad a nivel mundial. En todo el mundo se producen aproximadamente unos 15 millones de ictus anualmente, siendo responsable de 5,1 millones de las muertes que se producen cada año, por lo que se constituye en la segunda causa de muerte a nivel global1.
Solo en España, en el año 2008, el ictus fue la segunda causa de muerte en la población, con 31.833 casos, y la primera causa de muerte en la mujer, con 18.381 defunciones. De ellas, 29.443 (92,5%) defunciones acontecieron en sujetos de edad ≥65 años, y 21.129 (66,3%) en sujetos ≥80 años2.
Además, debido al progresivo envejecimiento poblacional, dado que el ictus afecta principalmente a los mayores, y unido a la mayor supervivencia actual de las personas que sufren un ictus, la cifra de individuos con ictus está alcanzando niveles impensables hace unas décadas. Así se sabe por ejemplo, que más del 5% de los mayores de 65 años y más del 10% de los mayores de 75 han presentado un ictus3.
La hipertensión arterial (HTA) tras la edad, es el factor de riesgo más importante relacionado con el ictus. De hecho, se estima que más del 25% de los ictus son atribuibles a la hipertensión4.
Se considera que existe un incremento lineal del riesgo de ictus con el aumento de las cifras de presión arterial (PA), a partir de cifras superiores a 115/75mmHg, y además este riesgo es directamente proporcional a la intensidad y duración en la elevación de cifras tensionales4,5.
Así, el ictus es la complicación más frecuente e importante de la HTA, de manera que la HTA multiplica por 6 el riesgo de padecer un ictus, y más de la tercera parte de los pacientes hipertensos fallece como consecuencia de complicaciones cerebrovasculares4,5.
Por otra parte, hoy día existe evidencia más que suficiente de que el tratamiento antihipertensivo reduce claramente el riesgo de ictus. En una revisión de los principales estudios prospectivos de cohortes y de metaanálisis de más de 40 ensayos controlados aleatorizados de hipotensores, que incluyó a más de 188.000 participantes y aproximadamente 6.800 ictus, se ha demostrado que el tratamiento antihipertensivo reduce el riesgo de ictus un 32% (IC del 95%: 24 al 39%; p=0,004). Siendo la reducción de un 36% en los ancianos y de un 34% en los mayores de 80 años6.
Actualmente en España la prevalencia de HTA en el anciano es aproximadamente del 70%, de los cuales solo la mitad de ellos están bajo tratamiento farmacológico, y solo la cuarta parte están controlados. Esto se traduce que en España existen más de 5 millones de hipertensos mayores de 65 años, de los cuales la mayoría, aproximadamente 3,5 millones tendrían hipertensión sistólica aislada (HSA); esto es: PA sistólica (PAS) ≥140mmHg y PA diastólica (PAD) <90mmHg). Cifras que se prevé que lleguen a 6 y 4,5 millones de individuos respectivamente en el 20257.
También se sabe que las diferencias en la mortalidad por ictus a lo largo de las comunidades autónomas de España se asocian a un peor manejo de la PA, peor niveles de PA, y mayor tasa de hipertrofia ventricular izquierda hipertensiva8,9.
Por tanto, el control de la HTA en los sujetos mayores va a ser esencial para evitar la aparición de su principal complicación, el ictus.
En este artículo revisaremos las evidencias actuales que tenemos en el tratamiento de la HTA en pacientes ancianos para la prevención de la aparición del ictus.
Papel del tratamiento de la presión arterial en los ancianos para la prevención primaria del ictusEstudios observacionalesSon numerosos los estudios de cohortes prospectivos donde se demuestra una asociación lineal entre los niveles de PA y el riesgo de ictus. Además, esta relación se demuestra que permanece a su vez en los ancianos y muy ancianos.
En una análisis cuantitativo de 61 estudios de cohortes, el Prospective Study Collaborator demostró una fuerte relación lineal sin umbral entre la mortalidad por ictus y la PA a partir de los niveles de 115mmHg sistólica y 75mmHg diastólica y coherente en todo el rango de edad: desde los 50 a los 89 años. Entre los 40 y 69 años, cada diferencia en la presión arterial sistólica de 20mmHg o diastólica de 10mmHg se asociadas con una diferencia de dos veces en la mortalidad por accidente cerebrovascular10.
En otro estudio de cohorte prospectivo sobre 425.325 pacientes de Asia, Australia y Nueva Zelanda, el Asian Pacific Cohort Studies Collaboration, obtuvieron resultados parecidos, y se vio que en ambos sexos la PAS tendían a ser más predictivo que la PAD para la mortalidad por ictus en todas las edades con excepción de los hombres de 50 años11.
En ambos estudios la relación entre niveles PA e ictus también se demostraba en sujetos ancianos, en ellos también se confirma que a mayor PA mayor riesgo de ictus.
Principales ensayos clínicos en prevención primaria del ictusExisten numerosos ensayos que demuestran que el tratamiento antihipertensivo reduce la incidencia de ictus en ancianos hipertensos. No obstante, hasta fechas muy recientes, esta evidencia apenas existía en la población muy anciana, de edad ≥80 años, dado que con frecuencia estaba infrarepresentada o incluso era excluida de estos estudios.
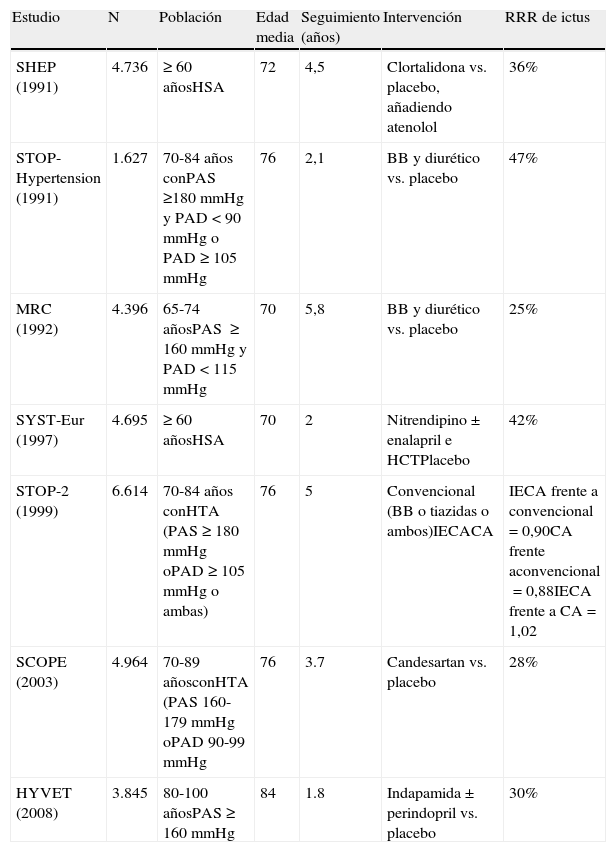
A principio de la década de los 90, se publicaron los primeros tres grandes ensayos de intervención que demostraron el valor del tratamiento antihipertensivo en la prevención del ictus en los ancianos. Estos estudios compararon el tratamiento antihipertensivo, principalmente con diuréticos o betabloqueantes (BB), o la combinación de ambos, frente a placebo. Estos ensayos fueron: el americano Systolic Hypertension in the Elderly Program (SHEP), el sueco Swedish Trial in Old Patients with Hypertension (STOP-Hypertension) y el britanico Medical Research Council (MRC) Trial de tratamiento de la hipertensión en los adultos mayores. Estos estudios mostraron que el tratamiento de la hipertensión en ancianos con tiazidas en dosis bajas o BB, o los dos en combinación, reducía el riesgo de ictus, así como de otros eventos cardiovasculares (tabla 1). Además, en el ensayo STOP-hipertensión, que incluyó pacientes con hipertensión más severa, la mortalidad total se redujo en un 43%12.
Principales ensayos clínicos randomizados para la prevención del ictus en el anciano
| Estudio | N | Población | Edad media | Seguimiento (años) | Intervención | RRR de ictus |
| SHEP (1991) | 4.736 | ≥60 añosHSA | 72 | 4,5 | Clortalidona vs. placebo, añadiendo atenolol | 36% |
| STOP-Hypertension (1991) | 1.627 | 70-84 años conPAS ≥180mmHg y PAD<90mmHg o PAD≥105mmHg | 76 | 2,1 | BB y diurético vs. placebo | 47% |
| MRC (1992) | 4.396 | 65-74 añosPAS ≥160mmHg y PAD<115mmHg | 70 | 5,8 | BB y diurético vs. placebo | 25% |
| SYST-Eur (1997) | 4.695 | ≥60 añosHSA | 70 | 2 | Nitrendipino±enalapril e HCTPlacebo | 42% |
| STOP-2 (1999) | 6.614 | 70-84 años conHTA (PAS ≥180mmHg oPAD ≥105mmHg o ambas) | 76 | 5 | Convencional (BB o tiazidas o ambos)IECACA | IECA frente a convencional=0,90CA frente aconvencional=0,88IECA frente a CA=1,02 |
| SCOPE (2003) | 4.964 | 70-89 añosconHTA (PAS160-179mmHg oPAD90-99mmHg | 76 | 3.7 | Candesartan vs. placebo | 28% |
| HYVET (2008) | 3.845 | 80-100 añosPAS≥160mmHg | 84 | 1.8 | Indapamida±perindopril vs. placebo | 30% |
BB: betabloqueantes; CA: calcio antagonistas; HSA: hipertensión sistólica aislada; IECA: inhibidores de la encima convertidora de angiotensina; PAD: presión arterial diastólica; PAS: presión arterial sistólica; RRR: reducción del riesgo relativo.
El estudio SHEP13 fue un ensayo clínico multicéntrico, aleatorizado, controlado con placebo, que incluyó a sujetos de edad ≥60 años con HSA. La edad media de la población incluida fue de 71,6 años, y un 14% eran de edad igual o superior a los 80 años. Se incluyeron 4.736 sujetos que fueron seguidos durante 5 años. Los criterios de inclusión fueron una PAS entre 160-219mmHg y una PAD<90mmHg, evaluada como el promedio de 4 mediciones en dos visitas. El objetivo final primario del estudio fue la aparición de ictus (fatal y no fatal). Los pacientes fueron asignados aleatoriamente para recibir tratamiento con 12,5mg/d de clortalidona o placebo, y si la PAS no fue era inferior al objetivo, la dosis de clortalidona se duplicaba, o bien podría añadirse 25mg/día de atenolol o 0,05mg/d de la reserpina, y las dosis de estos fármacos también se podría duplicar si era necesario.
La incidencia de ictus a los 5 años fue de 5,2 por 100 participantes de tratamiento activo y el 8,2 por 100 para el placebo. El tratamiento redujo la incidencia de ictus en un 36% (RR:0,64; p=0,0003), además de reducir otros eventos cardiovasculares. La mortalidad total se redujo en un 13%.
STOP-Hypertension14 fue un estudio prospectivo, aleatorizado, doble ciego, que comparó los efectos del tratamiento antihipertensivo activo (tres BB y un diurético) frente a placebo en la frecuencia de ictus fatal y no fatal, infarto de miocardio y muerte cardiovascular en sujetos hipertensos de 70 a 84 años. Se reclutaron 1.627 pacientes PAS entre 180 y 230mmHg con una PAD de menos 90mmHg o una PAD entre 105 y 120mmHg, independientemente de la PAS. La duración total del estudio fue de 65 meses y el promedio de tiempo en el estudio fue de 25 meses. En comparación con el placebo, el tratamiento activo redujo significativamente la morbilidad y la mortalidad por ictus un 47% (53 vs. 29; p=0,0081). Aunque no se propuso estudiar el efecto sobre la mortalidad total, también se observó un número significativamente menor de muertes en el grupo de tratamiento activo un 43% (63 vs. 36; p=0,0079). Los beneficios del tratamiento fueron perceptibles hasta la edad de 84 años.
El ensayo del Medical Research Council (MRC) de la hipertensión en el anciano15 incluyó 4.396 pacientes de edades comprendidas entre 65-74 años, que fueron aleatorizados a recibir tratamiento con un diurético (hidroclorotiazida 25mg o 50mg más amilorida 2,5mg o 5mg al día), un BB (atenolol 50mg diarios) o placebo. La PAS media al inicio del estudio fue de 160 a 209mmHg. Después del seguimiento medio de 5,8 años, el tratamiento activo (diurético y BB combinados) mostró una reducción del 25% de ictus, además de una reducción del 19% de eventos coronarios y una reducción del 17% en todos los eventos cardiovasculares. El estudio también encontró que después del ajuste de las características basales, el grupo de diuréticos mostraron reducciones significativas en el accidente cerebrovascular (31%), eventos coronarios (44%), y todos los eventos cardiovasculares (35%), mientras que el grupo de BB no mostraron reducciones significativas en los mismos endpoints.
Después de la demostración de la eficacia de los BB o diuréticos versus placebo para prevenir el ictus y otras complicaciones cardiovasculares en pacientes ancianos hipertensos, aparecieron nuevos ensayos que intentaban demostrar en esa misma población que los fármacos antihipertensivos más recientes, como los antagonistas del calcio (CA) y los inhibidores de la angiotensina (IECA), eran igual de efectivos en relación los fármacos antihipertensivos convencionales de los primeros estudios.
En el estudio Syst-Eur (Systolic Hypertension in Europe)16 también se incluyeron pacientes mayores de 60 años con HSA. En este caso en 4.695 pacientes fueron tratados con un CA, el nitrendipino10-40mg/día, con la posible adición de enalapril 5-20mg/día y/o hidroclorotiazida 12,5-25mg/día, frente a placebo. Se obtuvo una reducción relativa del riesgo de ictus del 42%, de un 44% en los ictus no fatales, y una reducción del 31% en los eventos cardiovasculares fatales/no fatales.
El Swedish Trial in Old Patients with Hypertension-2 (STOP-2)17 fue más allá, y se compararon frente a frente los efectos de los fármacos antihipertensivos convencionales (diuréticos y betabloqueantes) frente a los más recientes (IECA y CA) en pacientes ancianos. Se incluyeron 6.614 pacientes de edad entre 70-84 años con hipertensión (PAS≥180mmHg o PAD≥105mmHg, o ambas cosas). Los pacientes fueron asignados aleatoriamente a recibir antihipertensivos (atenolol 50mg, 100mg demetoprolol, pindolol 5mg o 25mg de hidroclorotiazida más amilorida 2,5mg al día) o los nuevos fármacos (enalapril 10mg, o 10mg de lisinopril, o felodipino 2,5mg, o isradipina 2-5mg al día). Se evaluó el ictus fatal junto con infarto de miocardio fatal y otras enfermedades cardiovasculares fatales. El punto final primario combinado de ictus fatal, infarto de miocardio fatal y otras enfermedades cardiovasculares fatales ocurrió en 221 de los 2.213 pacientes en el grupo de los fármacos convencionales (19,8 eventos por 1.000 pacientes-años) y en 438 de 4.401 en el grupo de los nuevos fármacos (19,8 por 1.000; riesgo relativo 0,99 [IC del 95%: 0,84-1,16], p=0,89). El riesgo de ictus por 1.000 pacientes/año fue de 22,2 en el grupo de tratamiento convencional, de 20,2 con los IECA y de 19,5 en los CA, sin diferencias significativas del punto de vista estadístico entre los diferentes grupos. Por lo tanto, demostró que los diferentes fármacos antihipertensivos fueron similares en materia de prevención del ictus y de mortalidad cardiovascular.
Posteriormente, un metaanálisis18 de todos los estudio de HSA (con PAS>160mmHg y PAD<90mmHg) en sujetos ancianos publicados hasta la fecha, que incluyó 8 ensayos y 15.693 sujetos, demostró que por cada incremento de 10mmHg en la PAS el riesgo de ictus aumentaba un 22% (p=0,02), concluyendo que el tratamiento antihipertensivo se justifica en pacientes mayores con HSA cuya PAS es ≥160mmHg, especialmente en los hombres, de edad ≥70 años, y en aquellos con antecedentes de complicaciones cardiovasculares o mayor presión de pulso. Además, el tratamiento antihipertensivo previene mejor el ictus que los eventos coronarios.
Desde el año 2000, con la aparición de los fármacos antagonistas de la angiotensina II (ARA II), aparecen los primeros estudios de prevención del ictus con ARAII.
El estudio Study on COgnition and Prognosis in the Elderly (SCOPE)19 incluyó a 4.937 ancianos con edades entre 70 y 89 años, con la PAS entre 160-179mmHg y/o PAD de 90-99mmHg. Los pacientes fueron asignados aleatoriamente para recibir el ARA II candesartán (8 o 16mg) o placebo, añadiendo tratamiento antihipertensivo adicional en caso de que aún fuera necesario para estar en objetivo (objetivo PAS<160mmHg). Como consecuencia, el tratamiento antihipertensivo activo se utilizó ampliamente en el grupo control (84% de los pacientes). El seguimiento medio fue de 3,7 años. La medida de resultado primario fue: eventos cardiovasculares mayores, un compuesto de muerte cardiovascular (por ictus o infarto), ictus no fatal e infarto de miocardio no fatal. El tratamiento basado en candesartán redujo el ictus no mortal en un 27,8% (IC del 95%: 1,3 a 47,2; p=0,04). Sin embargo, aunque disminuyó el número de ictus totales no lo hizo de forma significativa: reducción de todos los ictus en un 23,6% (IC del 95%: -0,7 a 42,1; p=0,056). No hubo diferencias significativas en relación al infarto de miocardio y mortalidad cardiovascular.
Un subanálisis posterior del SCOPE20 de los 1.518 sujetos con HSA sí demostró la reducción de la incidencia de ictus mortales y no mortales: un total de 20 ictus (en total: mortales y no mortales) ocurrieron en el grupo de candesartán (7,2/1.000 pacientes-años) y 35 en el grupo control (12,5/1.000 pacientes-año), con una reducción del RR del 42% (p=0,050).
Finalmente, el primer ensayo aleatorizado que ha documentado claramente el beneficio del tratamiento de la PA en la prevención primaria del ictus en pacientes muy ancianos hipertensos, ha sido el estudio HYVET (Hypertension in the Very ElderlyTrial)21. En el estudio HYVET se incluyeron 3.845 pacientes de edad ≥80 años, edad media 83,6 años, y con PAS≥160mmHg, unos pacientes recibieron un placebo y otros indapamida de liberación retardada 1,5mg, añadiéndose si era necesario el perindopril 2-4mg para alcanzar el objetivo de PA, que fue una PA por debajo de 150/80, y cuyo objetivo primario fue la aparición de ictus fatal y no fatal.
Los investigadores demostraron que tras un seguimiento medio de 1,8 años los pacientes en tratamiento consiguieron una reducción de un 39% (p=0,05) en la incidencia de ictus mortales, que fueron el 57% del total de todos los ictus, con una reducción al límite de la significación del total de ictus: RR del 30% (IC del 95%: −1 a 51; p=0,06). Además mostró otros beneficios como la reducción de un 21% (p=0,02) en la tasa de mortalidad global y una reducción de un 64% (p<0,001) de los casos de insuficiencia cardiaca. Los beneficios eran evidentes ya en el primer año de seguimiento. Estos resultados indican que, incluso en ese mismo estrato de edad de la población, el tratamiento antihipertensivo no solo previene ictus y otros eventos cardiovasculares sino también se traduce en una prolongación de la vida.
Recientemente, en base a los resultados del HYVET e incorporando los pacientes muy ancianos de estudios anteriores, ha salido publicado un metaanálisis22 sobre 6.701 sujetos muy ancianos que concluye que el tratamiento antihipertensivo se asocia con una reducción significativa de ictus, de un 35% (p<0,001). Considerando que esa población experimentaría una incidencia anual de un 1,8% de ictus en pacientes no tratados, según los resultados del HYVET, el beneficio observado en la prevención del ictus se podría estimar como una reducción del riesgo absoluto del 3% en 5 años, lo que significa evitar un ictus por cada 33 pacientes muy ancianos tratados durante 5 años.
¿Qué fármaco hipotensor es mejor para prevenir el ictus en los ancianos?Realmente deberíamos de responder a dos cuestiones. La primera: qué fármaco hipotensor es mejor en los sujetos ancianos y, la segunda, qué fármaco previene mejor el ictus.
En relación a qué fármaco es mejor en los ancianos, en el metaanálisis del Blood Pressure Lowering Treatment Trialists’ Collaboration (BPLTTC)23 se trató de abordar esta cuestión mediante la comparación de la reducción relativa de riesgos alcanzado con diferentes clases de fármacos antihipertensivos en los más jóvenes (<65 años) y ancianos (≥65 años) inscritos en ensayos controlados aleatorios en este metaanálisis que incluyó 31 ensayos con 190.606 participantes.
Las principales conclusiones fueron las siguientes:
- 1.
La reducción de la PA produce similares reducciones proporcionales de los riesgos de eventos vasculares en los más jóvenes (<65 años) y mayores (≥65 años).
- 2.
Los beneficios absolutos del tratamiento antihipertensivo son probablemente más grandes entre las personas mayores debido a su mayor riesgo absoluto.
- 3.
No hay pruebas claras que apoyen las recomendaciones para elegir alguna clase de antihipertensivo en particular en los ancianos. Así, la mayoría de las clases de medicamentos antihipertensivos pueden utilizarse como tratamiento de primera línea, con la posible excepción de los α- y β-bloqueantes.
De hecho, en las últimas recomendaciones de la Sociedad Europea de Hipertensión (SEH)/Sociedad Europea de Cardiología (SEC)24 incorporan este matiz:
«Los datos de los metaanálisis no son compatibles con la afirmación de que las diferentes clases de antihipertensivos difieren significativamente en su capacidad para reducir la PA y de ejercer la protección cardiovascular tanto en jóvenes como en pacientes de edad avanzada. La elección de los fármacos a emplear, por tanto, no debe guiarse por la edad. Los diuréticos tiazídicos, IECA, el CA, los ARAII y los BB pueden ser considerados para la iniciación y mantenimiento de tratamiento también en los ancianos».Además, la cuestión de qué clase de antihipertensivo se prefiere en el tratamiento de la HTA en los grupos de edad ha disminuido en importancia a medida que hemos aprendido que la mayoría de los pacientes requieren una combinación de al menos dos fármacos para lograr el objetivo de PA. Así, por ejemplo, al final del estudio HYVET el 73,4% de los pacientes estaba en tratamiento combinado21.
En relación a la segunda cuestión, de qué clase de antihipertensivo es más efectiva para la prevención del ictus, existe una larga controversia sobre si determinados fármacos antihipertensivos presentan efectos beneficiosos específicos en la prevención del ictus, más allá de los debidos al descenso de PA.
Son varios los metaanálisis que han evaluado si las diferentes clases específicas de agentes antihipertensivos ofrecen una protección especial contra el ictus más allá de su efecto antihipertensivo. Uno de estos metaanálisis evaluó las diferentes clases de agentes utilizados como terapia de primera línea en sujetos con una PA de base>140/90mmHg. Así, los diuréticos tiazídicos (riesgo relativo [RR]: 0,63; IC del 95%: 0,57 a 0,71), BB (RR: 0,83; IC del 95%: 0,72 a 0,97); IECA (RR: 0,65; IC del 95%: 0,52 a 0,82), y CA (RR: 0,58; IC del 95%: 0,41 a 0,84) reducían el riesgo de ictus en comparación con placebo o ningún tratamiento25.
En el metaanálisis del Blood Pressure Lowering Treatment Trialists’ Collaboration26 se señalaban algunas diferencias entre los diferentes antihipertensivos en relación a la aparición de ictus, así como de enfermedad coronaria e insuficiencia cardiaca. En base a diferentes ensayos se demostraba una ventaja del orden de 12,7% para los CA en la prevención del ictus, aunque con una desventaja para los CA del orden del 20-30% para la prevención de insuficiencia cardiaca. También ha demostraba que los IECA tienen beneficios independientes de la PA para la prevención de la enfermedad coronaria, una propiedad no compartida por los ARAII u otras clases de drogas.
También, en estos últimos años ha existido gran controversia en relación a si los ARA II podrían tener efectos en la prevención del ictus más allá del debido a la reducción de las cifras tensionales por sus propiedades antiateroscleróticas, antiinflamatorias, antiproliferativas y antioxidativas. No obstante, diferentes estudios y metaanálisis no han confirmado este punto27–29.
En una reciente revisión de la Cochrane Database30, del año 2010, con 18 ensayos clínicos aleatorizados con un total de 141.807participantes que comparó los CA con las otras familias de antihipertensivos, se encontró que, aunque la mortalidad por cualquier causa no fue diferente entre los CA y cualquier otra clase de antihipertensivos de primera línea, no obstante los CA demostraron ser más efectivos que el resto de antihipertensivos frente al ictus. Los CA reducían la aparición de ictus en comparación con BB (RR: 0,77; IC del 95%: 0,67 a 0,88), con los IECA (RR: 0,89; IC del 95%: 0,80 a 0,98) y los ARAII (RR: 0,85; IC del 95%: 0,73 a 0,99), mientras que no hubo diferencia significativa con los diuréticos en esta variable.
Por todo ello, se puede concluir que los diferentes estudios y metaanálisis confirman que es la magnitud en la reducción de la PA el factor determinante en la reducción del riesgo de ictus, aunque posiblemente los CA presenten un beneficio añadido en la prevención del ictus frente a la mayoría de los antihipertensivos.
De cualquier forma, en las nuevas directrices de la America Heart Association (AHA)/American Stroke Asociation (ASA), aunque este punto se discute de forma más o menos extensa, no existe una recomendación específica de ninguna clase de fármaco antihipertensivo en particular para la prevención del ictus5.
¿Cuándo iniciar el tratamiento y hasta cuándo descender la presión arterial para prevenir el ictus en el anciano?En la actualidad, las principales guías para el tratamiento de la HTA recomienden iniciar el tratamiento cuando la PA>140/90 independientemente de la edad del sujeto31, sin embargo no existen suficientes evidencias que apoyen dicha recomendación.
En una reciente revisión sobre los estudios sobre hipertensión en el anciano en los que se compara placebo con tratamiento activo, se comprueba que todos los pacientes reclutados debían tener una PAS mayor de 160mmHg para ser incluidos en los estudios, por lo tanto en ninguno de ellos se ha estudiado a ancianos con PAS por debajo de 160mmHg. Además, la PAS media basal en todos los estudios era mayor de 170mmHg con la única excepción del estudio SCOPE que fue de 166mmHg, pero que incluyó un 50% de pacientes pretratados con dosis bajas de tiazidas32.
De hecho, en el único estudio específicamente diseñado para los muy ancianos, el estudio HYVET, el criterio de reclutamiento fue tener la PAS entre 160 a 199 y PAD <110, con unas PA medias al inicio de 173/9121.
En relación a la cuestión de hasta cuanto bajar la PA, en la actualidad sí existe evidencia de que un tratamiento más intensivo con un determinado hipotensor produce una mayor RRR de ictus (20%) que un tratamiento menos intensivo. De forma global, los ensayos demuestran una relación de respuesta de dosis entre la magnitud de la reducción de la PA y la reducción del riesgo de ictus (RR=0,80; IC del 95%: 0,65-0,98 por una reducción extra de 3mmHg de PAS y 3mmHg de PAD en el grupo de tratamiento más intensivo)5,26.
En relación a las cifras tensionales objetivo, las guías actuales recomiendan un objetivo en PA de <140/90mmHg en la población general y de 130/80 en los diabéticos5. No obstante, el beneficio de disminuir la PA en la población general a valores inferiores está actualmente en revisión.
Como se ha comentado, aunque se ha visto que una reducción más intensiva de la PA disminuye más el riesgo de ictus, no obstante, en la mayoría de los ensayos clínicos no se ha estudiado un objetivo de PA<140/90 como terapia menos intensiva, y no se ha encontrado diferencias en la incidencia de ictus entre los hipertensos que han alcanzado PAD de 85,2mmHg, 83,2mmHg, o 81,1mmHg en los principales ensayos clínicos5.
En relación a la población anciana, las cifras objetivos son aún más inciertas.
Los pacientes ancianos, aunque el tratamiento antihipertensivo ha demostrado reducir la morbilidad cardiovascular y la mortalidad, no está claro hasta cuanto se debe bajar la PA, en especial aquellos de edad superior a 75 años. Estos pacientes, en particular, deben de tratarse con precaución, en especial por la presencia de mayores efectos secundarios cardiovasculares y farmacológicos de los fármacos antihipertensivos.
En los primeros estudios en ancianos con HSA se demostró que una reducción de la PAS a<160mmHg era efectiva. Eso se demostró en estudios como el Syst-Eur o el SHEP12,13,16. Posteriormente en el estudio HYVET se planteó por primera vez reducir la HSA a menos de 150mmHg en pacientes ancianos, obteniendo un beneficio adicional del 39% en la tasa de mortalidad por ictus21.
Recientemente, dos nuevos estudios se plantearon ver si eran posibles objetivos más estrictos en los ancianos, en los estudios JATOS (Japanese trial to assess optimal systolic blood pressure in elderly hypertensive patients)33 con el efodipino, un CA de larga duración y a dosis entre 20 a 60mg día, sobre 4.418 hipertensos de edades comprendidas entre 65 y 85 años, y el VALISH (Valsartan in Elderly Isolated Systolic Hypertension)34 con valsartan en 3.260 hipertensos de edades entre 70-84 años. Ambos compararon dos objetivos en PA en sujetos ancianos: un control estricto con objetivo de TAS<140mmHg, y otro con un objetivo más moderado, TAS<140-159mmHg.
En ambos, los resultados fueron similares, tanto la terapia intensiva como la menos intensiva consiguieron el mismo número de eventos cardiovasculares e incidencia de efectos adversos.
Entonces, ¿debemos reducir PAS por debajo de 140mmHg o mantener la PAS entre 140 y 150mmHg en pacientes de edad avanzada? Posiblemente aún no seamos capaces de responder con la mayor evidencia posible a dicha cuestión, dado que, en la actualidad, ningún ensayo clínico ha confirmado fehacientemente los beneficios de la reducción de la PAS por debajo de 140mmHg en los ancianos.
Por tanto, en espera de la futuros ensayos para poder determinar el nivel óptimo de PAS en los pacientes ancianos, en especial de los muy ancianos, debemos conformarnos con seguir las recomendaciones actuales para el manejo de la PA en los ancianos la ESH/ESC cuya actualización fue publicada a finales del 200924.
«… el sentido común sugiere que también en el tratamiento de los ancianos puede ser iniciado cuando la PAS es superior a 140mmHg, y que la PAS pueden bajarse por debajo 140mmHg, aunque el tratamiento siempre se debe llevar a cabo con especial atención a los efectos secundarios, potencialmente más frecuentes en los ancianos».
ConclusionesHoy día son numerosos los ensayos y metaanálisis que demuestran que el tratamiento antihipertensivo reduce claramente el riesgo de ictus en los sujetos ancianos y muy ancianos (≥80 años). No obstante, aún son numerosas las áreas de incertidumbre, como son: cuándo iniciar el tratamiento antihipertensivo, hasta dónde bajar las cifras tensionales o cuál es el mejor antihipertensivo en la prevención del ictus en esta población, entre otros.
También es importante no olvidar que, aunque en la mayoría de los ensayos clínicos sobre hipertensión en los ancianos no se tengan en consideración, en la práctica clínica diaria es preciso tener presente otros elementos claves a la hora de tratar a la población anciana: el papel de la situación funcional, la comorbilidad, la mayor frecuencia de interacciones farmacológicas, la mayor frecuencia de problemas de cumplimiento, y la importancia que adquiere la hipotensión ortostática en esas edades. Por tanto, a la hora de tratar al anciano hipertenso siempre va a ser necesario aplicar una premisa básica de la geriatría: individualizar, considerando el enfermo, sus comorbilidades y su entorno.
Por último, dado el progresivo crecimiento poblacional, es seguro que asistamos a un incremento desproporcionado de ancianos hipertensos y en riesgo de padecer un ictus. Disponemos de medidas de prevención eficaces para evitarlo, siendo de especial importancia el control de la HTA. Pensamos, por tanto, que es necesario conocer las evidencias actuales del manejo de la HTA en el sujeto mayor para la prevención del ictus. Aplicarlas posiblemente redunde en una reducción de la gran carga de morbimortalidad que la enfermedad cerebrovascular supone en esta población.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.