España ha sido uno de los países con mayor afectación por la pandemia SARS-CoV-2. El objetivo del estudio es describir las características de los pacientes atendidos por COVID-19 en el Hospital de Guadarrama e identificar los factores asociados de mortalidad en los ingresados en situación aguda.
Material y métodoEstudio observacional retrospectivo de ingresados COVID-19 desde el 15/3 al 15/5/2020. Se recogieron variables sociodemográficas, mentales, funcionales, analíticas, clínicas, radiológicas y terapéuticas. Se analizaron mediante estudio bivariante y multivariante los factores asociados a la mortalidad.
ResultadosSe incluyeron 211 pacientes: 102 (48,3%) en situación aguda y 109 (51,7%) en fase de convalecencia, con mediana (rango intercuartílico) de edad 82 (72,85) años. Los síntomas más frecuentes fueron fiebre, tos e insuficiencia respiratoria. Presentaron neumonía el 89,9%.
Se detectó una tasa de mortalidad en agudos del 26,5% (27/102), siendo los factores asociados: insuficiencia respiratoria (p 0,002), índice de Charlson≥3 (p<0,001), CURB≥2 (p 0,011), PAFI bajas (<0,001), elevación de urea (p<0,001) y creatinina (p 0,036), hipoproteinemia (p 0,037) y edad (p<0,018). Los fallecidos tenían peor situación funcional que los supervivientes (p 0,025). En el análisis multivariante la PAFI (OR: 2,23; IC 95%: 1,07-4,63; p 0,031) y comorbilidad ICh≥3 (OR: 4,25; IC 95%: 1,06-17,04; p 0,041) fueron factores independientes de mortalidad.
ConclusionesLos pacientes COVID-19 atendidos eran, en su mayoría, casos graves. Las variables asociadas a la mortalidad fueron edad, insuficiencia respiratoria, comorbilidad, insuficiencia renal y desnutrición. La insuficiencia respiratoria y la comorbilidad pesan más que la edad como factores de riesgo independientes de la mortalidad.
Spain has been one of the countries most affected by the SARS-CoV-2 pandemic. The objective of this study is to describe the characteristics of the patients treated for COVID-19 at Guadarrama Hospital and to identify the associated mortality factors in those admitted in an acute situation.
Material and methodsRetrospective observational study of COVID-19 patients admitted from 3/15 to 5/15/2020. Sociodemographic, mental, functional, analytical, clinical, radiological and therapeutic variables were collected. Factors associated with mortality were analysed using a bivariate and multivariate study.
ResultsTwo hundred eleven patients were included: 102 (48.3%) in an acute situation and 109 (51.7%) in the convalescent phase, the median (interquartile range) age was 82 (72, 85) years. The most frequent symptoms were fever, cough and respiratory failure. The 89.9% had pneumonia.
An acute mortality rate of 26.5% (27/102) was detected and the associated factors were: respiratory failure (P 0.002), Charlson index (ChI)≥3 (P<0.001), CURB≥2 (P 0.011), low SatO2/FiO2 ratio (<0.001), elevated urea (P<0.001) and creatinine (P 0.036), hypoproteinemia (P 0.037) and age (P<0.018). The deceased had a worse functional situation than the survivors (P 0.025). In the multivariate analysis, SatO2/FiO2 ratio (OR: 2.23; 95% CI: 1.07-4.63; P 0.031) and ChI≥3 (OR: 4.25; 95% CI: 1.06-17.04; P 0.041) were independent factors of mortality.
ConclusionsThe COVID-19 patients treated were mostly severe cases. The variables associated with mortality were age, respiratory failure, comorbidity, kidney failure, and malnutrition. Respiratory failure and comorbidity outweigh age as independent risk factors for mortality.
España ha sido uno de los países con mayor afectación por la pandemia de COVID-19.
El 31 de enero de 2020 fue detectado el primer caso de infección por SARS-CoV-2 en nuestro país. A partir de marzo se extendió por toda la nación que condicionó un elevado impacto asistencial sobre nuestro sistema de salud con un incremento exponencial de hospitalización, ingresos en UCI y mortalidad, decretándose el estado de alarma nacional el 15 de marzo de 2020.
Debido a la situación de urgencia y excepcionalidad se utilizaron todos los recursos disponibles sanitarios tanto a nivel público como privado para la atención, el seguimiento y el tratamiento de los pacientes ingresados con infección activa por SARS-CoV-2.
En este sentido se realizó un gran esfuerzo organizativo en todos los centros asistenciales y hospitalarios de la Comunidad de Madrid, y en concreto en el Hospital de Guadarrama, que se reconvirtió totalmente, cesando su actividad en rehabilitación para pasar a ser un centro dedicado a la atención completa e integral a pacientes con infección activa COVID-19.
El Hospital de Guadarrama es un hospital de media estancia (HME) ubicado en la zona noroeste de Madrid, con un total de 144 camas, que atiende fundamentalmente pacientes con deterioro funcional para realizar rehabilitación (132 camas) y en menor medida pacientes con necesidad de tratamiento paliativo (12 camas). Como HME presentamos ciertas limitaciones: en nuestro centro no disponemos de laboratorio, y el acceso a radiografías está limitado, pudiendo realizarse gasometría y ECG en cualquier momento. Durante el estado de alarma se dotó de mayores recursos (ampliación de horario de radiología y de personal médico) debido a la carga asistencial y a la gravedad de los pacientes.
El primer paciente diagnosticado de COVID-19 en nuestro centro fue el 14/3/20, siendo en ese momento el único caso confirmado. Durante esa semana y la posterior se procedió a dar altas a los clínicamente estables para poder disponer del mayor número de camas posibles para atender pacientes con infección activa por SARS-CoV-2 procedentes del servicio de urgencias o de planta de Hospitales de Agudos de la Comunidad de Madrid. De esta forma las 4 plantas llegaron a estar dedicadas en exclusiva al tratamiento y cuidado de pacientes COVID.
Cada planta consta de 2 alas de 20 camas cada una, ocupándose 13 para garantizar las medidas de aislamiento, llegando a un total de 104 camas funcionantes. Para la atención de cada ala se contó con un equipo multidisciplinar compuesto por un médico (geriatra o internista apoyado por médico rehabilitador y psicólogo para completar la actividad asistencial e información diaria a familiares), enfermería y auxiliares de enfermería y equipo de fisioterapia para continuidad de cuidados de los pacientes. En la planta se administró soporte ventilatorio no invasivo, mediante oxigenoterapia en cánulas y mascarilla nasales, permitiendo incremento de fracción inspirada de oxígeno del 24 (gafas nasales a 1lpm) al 80% (oxigenoterapia con reservorio a 15l).
Los criterios para el alta fueron mejoría de la enfermedad respiratoria aguda con negativización de PCR SARS-CoV-2 o posibilidad de poder realizar aislamiento domiciliario en caso de no haber negativizado la misma, traslado hospitalario (por agravamiento clínico en pacientes subsidiarios de ingreso en la UCI) o fallecimiento. En los pacientes con empeoramiento clínico severo se implementaron cuidados de últimos días y tratamiento paliativo.
Existen multitud de estudios de pacientes ingresados por COVID-19 en hospitales de agudos1-6 y servicios de urgencias7,8, también en servicios de geriatría9-11 y unidades de larga estancia12, incluso de pacientes de larga estancia que ingresan en centros hospitalarios13, pero desconocemos la existencia de los llevados a cabo en hospitales de media estancia.
Se han analizado en diferentes trabajos los factores asociados con riesgo de muerte entre los que destaca el incremento de la edad, insuficiencia respiratoria, comorbilidad, sexo masculino, leucocitosis o linfopenia, trombocitopenia, elevación de dímero D, incremento de creatinina e hipoalbuminemia3,5,14,15 describiéndose en algunos trabajos la influencia de la situación funcional y el deterioro cognitivo sobre la mortalidad9-11.
En este marco asistencial los objetivos de este estudio han sido: a) describir la comorbilidad, situación funcional y mental previa, características epidemiológicas, clínicas, radiológicas, analíticas, terapéuticas y complicaciones médicas de los pacientes atendidos durante un período de 2 meses en Hospital de Guadarrama con infección COVID-19; b) comparar las anteriores variables en el momento de la enfermedad aguda entre el grupo de hospitalizados en situación aguda con los de fase de convalecencia; c) analizar las variables que se asocian a mortalidad en el grupo de pacientes hospitalizados en fase aguda.
Material y métodosEstudio observacional epidemiológico retrospectivo en el que se incluyeron todos los pacientes ingresados con diagnóstico de COVID-19 durante un período de 2 meses comprendido entre el 15 marzo al 15 de mayo de 2020 en el Hospital de Guadarrama.
Los pacientes hospitalizados a fecha de 15 de marzo que no desarrollaron enfermedad por SARS-CoV-2 fueron excluidos del estudio (6 pacientes paliativos).
La confirmación diagnóstica de infección por COVID-19 se definió como positividad de muestra de exudado nasofaríngeo de PCR SARS-CoV-2, aportada desde hospital de referencia y los casos diagnosticados en nuestro centro tras confirmación de muestra extraída en planta. Al estar en situación de pandemia los pacientes con alta sospecha clínica procedentes de urgencia, a pesar de negatividad en la PCR también fueron diagnosticados de COVID-19. La alta sospecha clínica16 se definió como: presencia de tos y al menos un signo o síntoma respiratorio con fiebre de más de 4 días y alteración radiológica asociada compatible9. Esto ocurrió en 3 casos.
Los pacientes del estudio se clasificaron en 2 categorías, según el momento de la enfermedad: ingresados en situación aguda y en fase de convalecencia.
Los hospitalizados en situación aguda correspondieron a los que provenían directamente del servicio de urgencias de hospitales de la Comunidad de Madrid o de planta con una estancia menor de 72h y aquellos pacientes que se contagiaron estando ingresados en nuestro centro realizando rehabilitación.
Los pacientes hospitalizados en nuestro centro en fase de convalecencia se definieron como aquellos procedentes de planta de su hospital de referencia tras finalización de tratamiento activo que ingresaron para completar período de cuarentena por persistencia de PCR positiva y los que mantenían situación de inestabilidad clínica que no permitía el alta a domicilio o residencia.
Los datos fueron recogidos de la historia clínica médica elaborando un protocolo estandarizado que recogía múltiples variables agrupadas en los siguientes apartados: a) situación de enfermedad COVID-19 (aguda, convalecencia); b) sociodemográficas: edad, sexo, procedencia (planta de hospital: hospital de agudos, Hospital de Guadarrama; urgencias); c) situación funcional basal, evaluada mediante el índice de Barthel (IB) y agrupada como IB<60 (deterioro funcional moderado-severo) e IB>60 (deterioro funcional leve-moderado); d) situación cognitiva evaluada mediante la escala Global Deterioration Scale de Reisberg (GDS) y estratificada como 1 (situación cognitiva intacta) y GDS>2 (cualquier tipo de deterioro cognitivo); e) comorbilidad determinado por Índice de Charlson (ICh)17; f) sintomatología inicial: fiebre, tos, disnea, insuficiencia respiratoria, síntomas digestivos (náuseas, diarrea), síntomas neurológicos (confusión, mialgia, cefalea); g) analítica (48-72h de ingreso): leucocitos, linfocitos, hemoglobina, plaquetas, ferritina, dímero D (DD), proteína C reactiva (PCR), creatinina, urea, proteínas totales, albúmina; h) patrón radiológico: infiltrado unilateral, infiltrado bilateral, no infiltrado; i) gravedad, evaluada mediante escala CURB-65 (0-4)18,19 y PAFI: pO2/ FiO2 (estadios: <100, <200, <300, <400 y >400); j) terapéuticas: hidroxicloroquina, lopinavir/ritonavir, corticoides (pulsos cortos a altas dosis; 0,5-1mg/kg/d dosis descendente), antibioterapia de amplio espectro, azitromicina, anticoagulación (HBPM dosis profiláctica, HBPM dosis anticoagulante/intermedias, anticoagulación oral con Sintrom® (AO), anticoagulación oral con anticoagulantes de acción directa (NACO); k) complicaciones médicas durante la hospitalización: cardiológicas, neurológicas, trombóticas, cutáneas, hematológicas, deterioro funcional, digestivas, hepatobiliares, nefrológicas, afectivas; l) estancia media; m) tiempo negativización de PCR, y n) destino al alta: mortalidad, alta, traslado.
Para la recogida de los datos de los ingresados en situación de convalecencia se accedió a la información recogida del informe de alta hospitalaria durante el ingreso en situación aguda en su hospital de procedencia.
Todos los datos de los pacientes ingresados en situación aguda se recogieron mediante acceso a historia clínica de nuestro centro (Selene). Se accedió a historia electrónica de los pacientes trasladados que ingresaron en situación aguda para el completo análisis de la mortalidad en esta submuestra.
La recogida de datos se realizó por 2 médicos especialistas en geriatríaLos pacientes y sus familiares dieron su consentimiento para la realización del estudio, siendo este aprobado por la dirección del centro.
Para la descripción de la población se expresaron las variables cuantitativas como mediana y rango intercuartílico (RIC) y media con desviación estándar (DS), y las cualitativas como frecuencias y porcentaje.
Se realizó estudio bivariante y multivariante para analizar las variables relacionadas con la mortalidad en el grupo de los pacientes hospitalizados en fase aguda mediante el programa estadístico SPSS® v. 26.
En el análisis bivariante se utilizaron los test Chi-cuadrado o de Fisher para las variables cualitativas y para las cuantitativas la U de Mann-Whitney y la t de Student. La fuerza de asociación de las variables cualitativas se midió mediante la odds ratio (OR) y su intervalo de confianza (IC) al 95% (p<0,05). Se realizó la regresión logística binaria para los valores más significativos del estudio bivariante con la determinación de OR y su IC 95% (p<0,05).
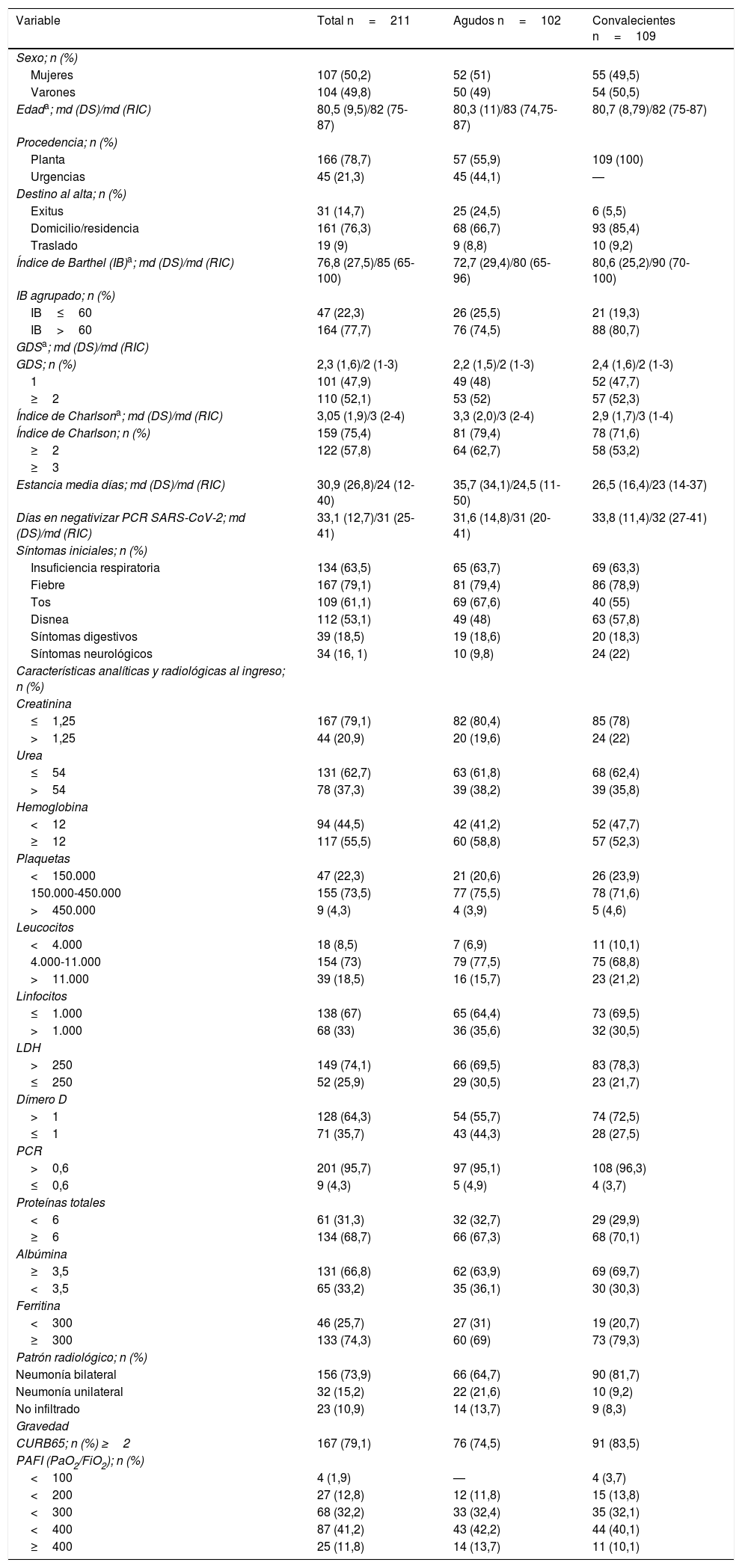
ResultadosSe incluyeron un total de 211 pacientes COVID-19 en el estudio: 102 (48,3%) en situación aguda y 109 (51,7%) de convalecencia. El 50,2% eran mujeres, mediana de edad 82 años, de IB 85, de ICh 3 y 2 de GDS, distribuidos de forma similar en ingresados en situación aguda y convalecencia (tabla 1).
Características demográficas, funcionales, mentales, clínicas y analíticas de los pacientes incluidos en el estudio
| Variable | Total n=211 | Agudos n=102 | Convalecientes n=109 |
|---|---|---|---|
| Sexo; n (%) | |||
| Mujeres | 107 (50,2) | 52 (51) | 55 (49,5) |
| Varones | 104 (49,8) | 50 (49) | 54 (50,5) |
| Edada; md (DS)/md (RIC) | 80,5 (9,5)/82 (75- 87) | 80,3 (11)/83 (74,75-87) | 80,7 (8,79)/82 (75-87) |
| Procedencia; n (%) | |||
| Planta | 166 (78,7) | 57 (55,9) | 109 (100) |
| Urgencias | 45 (21,3) | 45 (44,1) | — |
| Destino al alta; n (%) | |||
| Exitus | 31 (14,7) | 25 (24,5) | 6 (5,5) |
| Domicilio/residencia | 161 (76,3) | 68 (66,7) | 93 (85,4) |
| Traslado | 19 (9) | 9 (8,8) | 10 (9,2) |
| Índice de Barthel (IB)a; md (DS)/md (RIC) | 76,8 (27,5)/85 (65-100) | 72,7 (29,4)/80 (65-96) | 80,6 (25,2)/90 (70-100) |
| IB agrupado; n (%) | |||
| IB≤60 | 47 (22,3) | 26 (25,5) | 21 (19,3) |
| IB>60 | 164 (77,7) | 76 (74,5) | 88 (80,7) |
| GDSa; md (DS)/md (RIC) | |||
| GDS; n (%) | 2,3 (1,6)/2 (1-3) | 2,2 (1,5)/2 (1-3) | 2,4 (1,6)/2 (1-3) |
| 1 | 101 (47,9) | 49 (48) | 52 (47,7) |
| ≥2 | 110 (52,1) | 53 (52) | 57 (52,3) |
| Índice de Charlsona; md (DS)/md (RIC) | 3,05 (1,9)/3 (2-4) | 3,3 (2,0)/3 (2-4) | 2,9 (1,7)/3 (1-4) |
| Índice de Charlson; n (%) | 159 (75,4) | 81 (79,4) | 78 (71,6) |
| ≥2 | 122 (57,8) | 64 (62,7) | 58 (53,2) |
| ≥3 | |||
| Estancia media días; md (DS)/md (RIC) | 30,9 (26,8)/24 (12-40) | 35,7 (34,1)/24,5 (11-50) | 26,5 (16,4)/23 (14-37) |
| Días en negativizar PCR SARS-CoV-2; md (DS)/md (RIC) | 33,1 (12,7)/31 (25-41) | 31,6 (14,8)/31 (20-41) | 33,8 (11,4)/32 (27-41) |
| Síntomas iniciales; n (%) | |||
| Insuficiencia respiratoria | 134 (63,5) | 65 (63,7) | 69 (63,3) |
| Fiebre | 167 (79,1) | 81 (79,4) | 86 (78,9) |
| Tos | 109 (61,1) | 69 (67,6) | 40 (55) |
| Disnea | 112 (53,1) | 49 (48) | 63 (57,8) |
| Síntomas digestivos | 39 (18,5) | 19 (18,6) | 20 (18,3) |
| Síntomas neurológicos | 34 (16, 1) | 10 (9,8) | 24 (22) |
| Características analíticas y radiológicas al ingreso; n (%) | |||
| Creatinina | |||
| ≤1,25 | 167 (79,1) | 82 (80,4) | 85 (78) |
| >1,25 | 44 (20,9) | 20 (19,6) | 24 (22) |
| Urea | |||
| ≤54 | 131 (62,7) | 63 (61,8) | 68 (62,4) |
| >54 | 78 (37,3) | 39 (38,2) | 39 (35,8) |
| Hemoglobina | |||
| <12 | 94 (44,5) | 42 (41,2) | 52 (47,7) |
| ≥12 | 117 (55,5) | 60 (58,8) | 57 (52,3) |
| Plaquetas | |||
| <150.000 | 47 (22,3) | 21 (20,6) | 26 (23,9) |
| 150.000-450.000 | 155 (73,5) | 77 (75,5) | 78 (71,6) |
| >450.000 | 9 (4,3) | 4 (3,9) | 5 (4,6) |
| Leucocitos | |||
| <4.000 | 18 (8,5) | 7 (6,9) | 11 (10,1) |
| 4.000-11.000 | 154 (73) | 79 (77,5) | 75 (68,8) |
| >11.000 | 39 (18,5) | 16 (15,7) | 23 (21,2) |
| Linfocitos | |||
| ≤1.000 | 138 (67) | 65 (64,4) | 73 (69,5) |
| >1.000 | 68 (33) | 36 (35,6) | 32 (30,5) |
| LDH | |||
| >250 | 149 (74,1) | 66 (69,5) | 83 (78,3) |
| ≤250 | 52 (25,9) | 29 (30,5) | 23 (21,7) |
| Dímero D | |||
| >1 | 128 (64,3) | 54 (55,7) | 74 (72,5) |
| ≤1 | 71 (35,7) | 43 (44,3) | 28 (27,5) |
| PCR | |||
| >0,6 | 201 (95,7) | 97 (95,1) | 108 (96,3) |
| ≤0,6 | 9 (4,3) | 5 (4,9) | 4 (3,7) |
| Proteínas totales | |||
| <6 | 61 (31,3) | 32 (32,7) | 29 (29,9) |
| ≥6 | 134 (68,7) | 66 (67,3) | 68 (70,1) |
| Albúmina | |||
| ≥3,5 | 131 (66,8) | 62 (63,9) | 69 (69,7) |
| <3,5 | 65 (33,2) | 35 (36,1) | 30 (30,3) |
| Ferritina | |||
| <300 | 46 (25,7) | 27 (31) | 19 (20,7) |
| ≥300 | 133 (74,3) | 60 (69) | 73 (79,3) |
| Patrón radiológico; n (%) | |||
| Neumonía bilateral | 156 (73,9) | 66 (64,7) | 90 (81,7) |
| Neumonía unilateral | 32 (15,2) | 22 (21,6) | 10 (9,2) |
| No infiltrado | 23 (10,9) | 14 (13,7) | 9 (8,3) |
| Gravedad | |||
| CURB65; n (%) ≥2 | 167 (79,1) | 76 (74,5) | 91 (83,5) |
| PAFI (PaO2/FiO2); n (%) | |||
| <100 | 4 (1,9) | — | 4 (3,7) |
| <200 | 27 (12,8) | 12 (11,8) | 15 (13,8) |
| <300 | 68 (32,2) | 33 (32,4) | 35 (32,1) |
| <400 | 87 (41,2) | 43 (42,2) | 44 (40,1) |
| ≥400 | 25 (11,8) | 14 (13,7) | 11 (10,1) |
Única variable cuantitativa con distribución normal: días en negativizar PCR. Se ofrece también la md (RIC).
FiO2: fracción inspirada de oxígeno; GDS: Global Deterioration Scale; LDH: lactato deshidrogenasa; md (DS): media (desviación estándar); mediana (RIC): mediana (rango intercuartílico: Pc25-Pc75); n (%): frecuencia absoluta (porcentaje); PaO2: presión arterial de oxígeno; PCR: proteína C reactiva; PCR SARS-CoV-2: reacción en cadena de la polimerasa SARS-CoV-2.
a Variables cuantitativas que no siguen distribución normal. Se ofrece también la md (DS)para aportar mayor información.
De los 102 hospitalizados en fase aguda 45 (44,1%) provenían de urgencias y 57 (55,9%) de planta (26 de hospital de agudos y 31 pacientes se contagiaron estando ingresados en nuestro centro realizando rehabilitación.
Los síntomas iniciales, marcadores analíticos, patrón radiológico y gravedad de la infección se muestran en la tabla 1, siendo similares en ambos grupos.
Ciento sesenta y una personas (76,3%) fueron dadas de alta: 68 (66,7%) de ingresados en situación aguda y 93 (85,4%) de ingresados en fase de convalecencia. Diecinueve (9%) fueron trasladados, 9 agudos (8,8%): 8 por empeoramiento clínico y uno para ingreso programado para iniciar tratamiento específico oncológico (tabla 1).
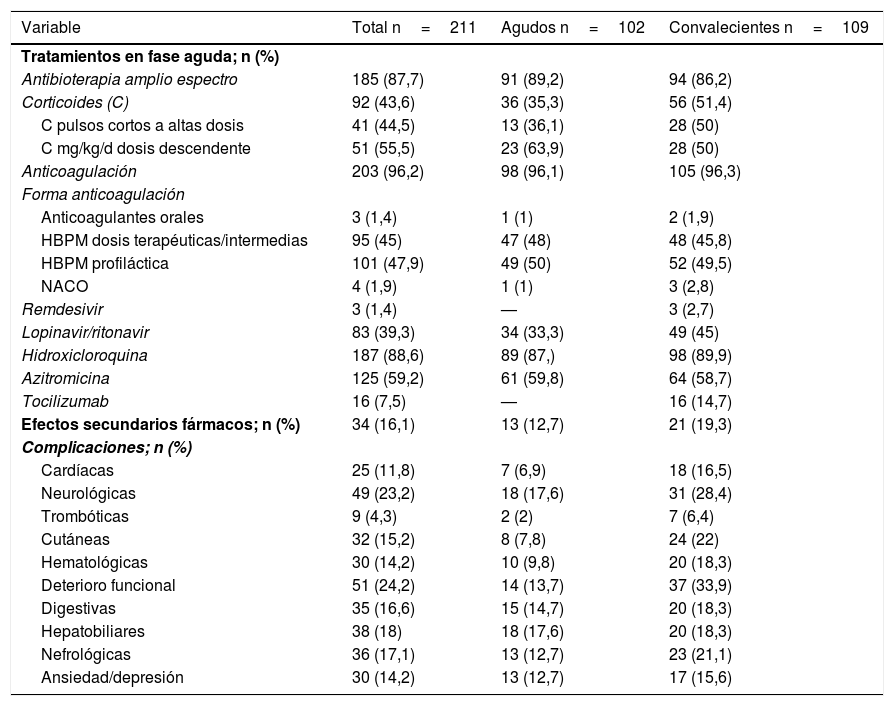
A nivel terapéutico el 88,6% recibieron hidroxicloroquina, un 87,7% antibioterapia de amplio espectro, anticoagulación el 96,2%, azitromicina un 59,2%, corticoides un 43,6% y lopinavir/ritonavir un 39,3%, distribuidos de forma similar en los 2 grupos (tabla 2).
Tratamientos recibidos y complicaciones de pacientes incluidos en el estudio
| Variable | Total n=211 | Agudos n=102 | Convalecientes n=109 |
|---|---|---|---|
| Tratamientos en fase aguda; n (%) | |||
| Antibioterapia amplio espectro | 185 (87,7) | 91 (89,2) | 94 (86,2) |
| Corticoides (C) | 92 (43,6) | 36 (35,3) | 56 (51,4) |
| C pulsos cortos a altas dosis | 41 (44,5) | 13 (36,1) | 28 (50) |
| C mg/kg/d dosis descendente | 51 (55,5) | 23 (63,9) | 28 (50) |
| Anticoagulación | 203 (96,2) | 98 (96,1) | 105 (96,3) |
| Forma anticoagulación | |||
| Anticoagulantes orales | 3 (1,4) | 1 (1) | 2 (1,9) |
| HBPM dosis terapéuticas/intermedias | 95 (45) | 47 (48) | 48 (45,8) |
| HBPM profiláctica | 101 (47,9) | 49 (50) | 52 (49,5) |
| NACO | 4 (1,9) | 1 (1) | 3 (2,8) |
| Remdesivir | 3 (1,4) | — | 3 (2,7) |
| Lopinavir/ritonavir | 83 (39,3) | 34 (33,3) | 49 (45) |
| Hidroxicloroquina | 187 (88,6) | 89 (87,) | 98 (89,9) |
| Azitromicina | 125 (59,2) | 61 (59,8) | 64 (58,7) |
| Tocilizumab | 16 (7,5) | — | 16 (14,7) |
| Efectos secundarios fármacos; n (%) | 34 (16,1) | 13 (12,7) | 21 (19,3) |
| Complicaciones; n (%) | |||
| Cardíacas | 25 (11,8) | 7 (6,9) | 18 (16,5) |
| Neurológicas | 49 (23,2) | 18 (17,6) | 31 (28,4) |
| Trombóticas | 9 (4,3) | 2 (2) | 7 (6,4) |
| Cutáneas | 32 (15,2) | 8 (7,8) | 24 (22) |
| Hematológicas | 30 (14,2) | 10 (9,8) | 20 (18,3) |
| Deterioro funcional | 51 (24,2) | 14 (13,7) | 37 (33,9) |
| Digestivas | 35 (16,6) | 15 (14,7) | 20 (18,3) |
| Hepatobiliares | 38 (18) | 18 (17,6) | 20 (18,3) |
| Nefrológicas | 36 (17,1) | 13 (12,7) | 23 (21,1) |
| Ansiedad/depresión | 30 (14,2) | 13 (12,7) | 17 (15,6) |
HBPM: heparinas de bajo peso molecular; NACO: nuevos anticoagulantes orales.
Las complicaciones descritas más frecuentes fueron el deterioro funcional en un 24,2% de los casos y las neurológicas en un 23,2% (tabla 2).
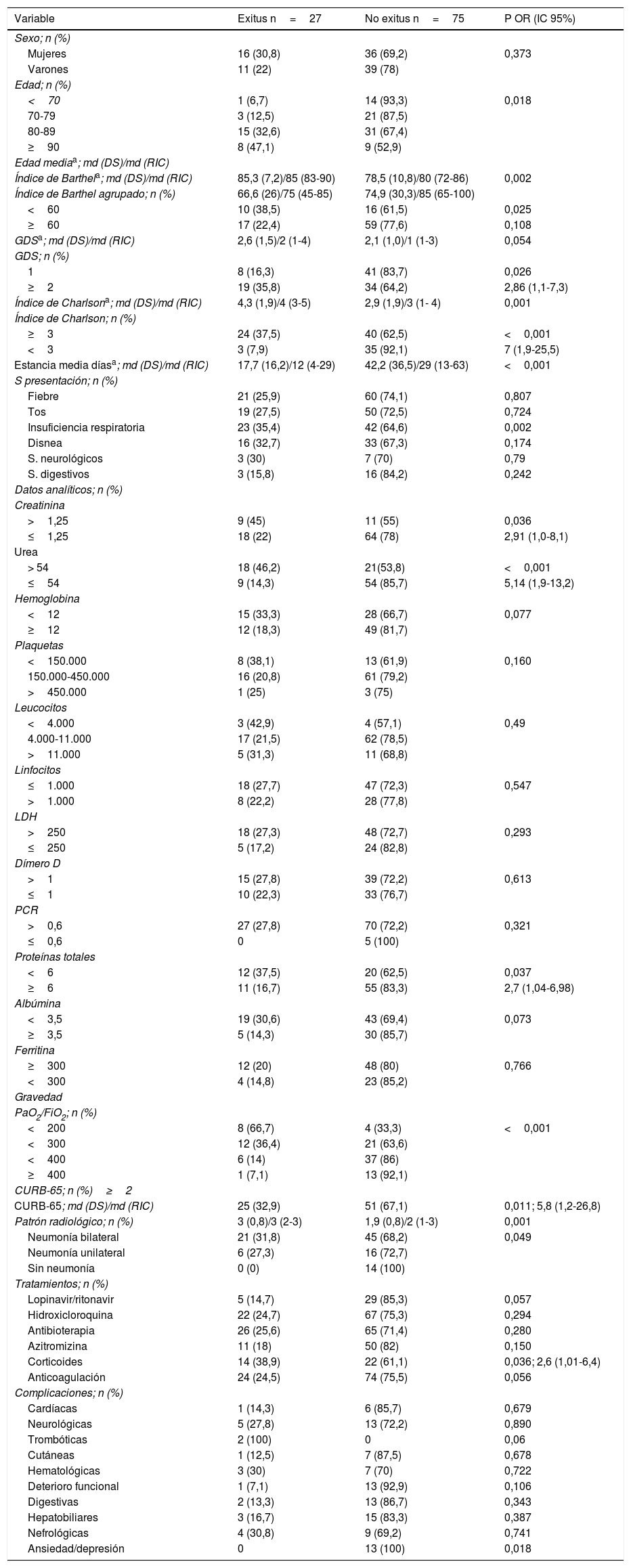
La mortalidad global detectada en nuestro centro fue del 14,7%, y en los ingresados en situación aguda del 24,5% (25/102). De los 9 trasladados en situación aguda fallecieron 2, aumentando el número total de fallecidos a 27 con una tasa definitiva de mortalidad del 26,4% (tabla 3).
Variables asociadas a mortalidad por COVID-19 en pacientes en situación aguda (n=102): análisis bivariado
| Variable | Exitus n=27 | No exitus n=75 | P OR (IC 95%) |
|---|---|---|---|
| Sexo; n (%) | |||
| Mujeres | 16 (30,8) | 36 (69,2) | 0,373 |
| Varones | 11 (22) | 39 (78) | |
| Edad; n (%) | |||
| <70 | 1 (6,7) | 14 (93,3) | 0,018 |
| 70-79 | 3 (12,5) | 21 (87,5) | |
| 80-89 | 15 (32,6) | 31 (67,4) | |
| ≥90 | 8 (47,1) | 9 (52,9) | |
| Edad mediaa; md (DS)/md (RIC) | |||
| Índice de Barthela; md (DS)/md (RIC) | 85,3 (7,2)/85 (83-90) | 78,5 (10,8)/80 (72-86) | 0,002 |
| Índice de Barthel agrupado; n (%) | 66,6 (26)/75 (45-85) | 74,9 (30,3)/85 (65-100) | |
| <60 | 10 (38,5) | 16 (61,5) | 0,025 |
| ≥60 | 17 (22,4) | 59 (77,6) | 0,108 |
| GDSa; md (DS)/md (RIC) | 2,6 (1,5)/2 (1-4) | 2,1 (1,0)/1 (1-3) | 0,054 |
| GDS; n (%) | |||
| 1 | 8 (16,3) | 41 (83,7) | 0,026 |
| ≥2 | 19 (35,8) | 34 (64,2) | 2,86 (1,1-7,3) |
| Índice de Charlsona; md (DS)/md (RIC) | 4,3 (1,9)/4 (3-5) | 2,9 (1,9)/3 (1- 4) | 0,001 |
| Índice de Charlson; n (%) | |||
| ≥3 | 24 (37,5) | 40 (62,5) | <0,001 |
| <3 | 3 (7,9) | 35 (92,1) | 7 (1,9-25,5) |
| Estancia media díasa; md (DS)/md (RIC) | 17,7 (16,2)/12 (4-29) | 42,2 (36,5)/29 (13-63) | <0,001 |
| S presentación; n (%) | |||
| Fiebre | 21 (25,9) | 60 (74,1) | 0,807 |
| Tos | 19 (27,5) | 50 (72,5) | 0,724 |
| Insuficiencia respiratoria | 23 (35,4) | 42 (64,6) | 0,002 |
| Disnea | 16 (32,7) | 33 (67,3) | 0,174 |
| S. neurológicos | 3 (30) | 7 (70) | 0,79 |
| S. digestivos | 3 (15,8) | 16 (84,2) | 0,242 |
| Datos analíticos; n (%) | |||
| Creatinina | |||
| >1,25 | 9 (45) | 11 (55) | 0,036 |
| ≤1,25 | 18 (22) | 64 (78) | 2,91 (1,0-8,1) |
| Urea | |||
| > 54 | 18 (46,2) | 21(53,8) | <0,001 |
| ≤54 | 9 (14,3) | 54 (85,7) | 5,14 (1,9-13,2) |
| Hemoglobina | |||
| <12 | 15 (33,3) | 28 (66,7) | 0,077 |
| ≥12 | 12 (18,3) | 49 (81,7) | |
| Plaquetas | |||
| <150.000 | 8 (38,1) | 13 (61,9) | 0,160 |
| 150.000-450.000 | 16 (20,8) | 61 (79,2) | |
| >450.000 | 1 (25) | 3 (75) | |
| Leucocitos | |||
| <4.000 | 3 (42,9) | 4 (57,1) | 0,49 |
| 4.000-11.000 | 17 (21,5) | 62 (78,5) | |
| >11.000 | 5 (31,3) | 11 (68,8) | |
| Linfocitos | |||
| ≤1.000 | 18 (27,7) | 47 (72,3) | 0,547 |
| >1.000 | 8 (22,2) | 28 (77,8) | |
| LDH | |||
| >250 | 18 (27,3) | 48 (72,7) | 0,293 |
| ≤250 | 5 (17,2) | 24 (82,8) | |
| Dímero D | |||
| >1 | 15 (27,8) | 39 (72,2) | 0,613 |
| ≤1 | 10 (22,3) | 33 (76,7) | |
| PCR | |||
| >0,6 | 27 (27,8) | 70 (72,2) | 0,321 |
| ≤0,6 | 0 | 5 (100) | |
| Proteínas totales | |||
| <6 | 12 (37,5) | 20 (62,5) | 0,037 |
| ≥6 | 11 (16,7) | 55 (83,3) | 2,7 (1,04-6,98) |
| Albúmina | |||
| <3,5 | 19 (30,6) | 43 (69,4) | 0,073 |
| ≥3,5 | 5 (14,3) | 30 (85,7) | |
| Ferritina | |||
| ≥300 | 12 (20) | 48 (80) | 0,766 |
| <300 | 4 (14,8) | 23 (85,2) | |
| Gravedad | |||
| PaO2/FiO2; n (%) | |||
| <200 | 8 (66,7) | 4 (33,3) | <0,001 |
| <300 | 12 (36,4) | 21 (63,6) | |
| <400 | 6 (14) | 37 (86) | |
| ≥400 | 1 (7,1) | 13 (92,1) | |
| CURB-65; n (%)≥2 | |||
| CURB-65; md (DS)/md (RIC) | 25 (32,9) | 51 (67,1) | 0,011; 5,8 (1,2-26,8) |
| Patrón radiológico; n (%) | 3 (0,8)/3 (2-3) | 1,9 (0,8)/2 (1-3) | 0,001 |
| Neumonía bilateral | 21 (31,8) | 45 (68,2) | 0,049 |
| Neumonía unilateral | 6 (27,3) | 16 (72,7) | |
| Sin neumonía | 0 (0) | 14 (100) | |
| Tratamientos; n (%) | |||
| Lopinavir/ritonavir | 5 (14,7) | 29 (85,3) | 0,057 |
| Hidroxicloroquina | 22 (24,7) | 67 (75,3) | 0,294 |
| Antibioterapia | 26 (25,6) | 65 (71,4) | 0,280 |
| Azitromizina | 11 (18) | 50 (82) | 0,150 |
| Corticoides | 14 (38,9) | 22 (61,1) | 0,036; 2,6 (1,01-6,4) |
| Anticoagulación | 24 (24,5) | 74 (75,5) | 0,056 |
| Complicaciones; n (%) | |||
| Cardíacas | 1 (14,3) | 6 (85,7) | 0,679 |
| Neurológicas | 5 (27,8) | 13 (72,2) | 0,890 |
| Trombóticas | 2 (100) | 0 | 0,06 |
| Cutáneas | 1 (12,5) | 7 (87,5) | 0,678 |
| Hematológicas | 3 (30) | 7 (70) | 0,722 |
| Deterioro funcional | 1 (7,1) | 13 (92,9) | 0,106 |
| Digestivas | 2 (13,3) | 13 (86,7) | 0,343 |
| Hepatobiliares | 3 (16,7) | 15 (83,3) | 0,387 |
| Nefrológicas | 4 (30,8) | 9 (69,2) | 0,741 |
| Ansiedad/depresión | 0 | 13 (100) | 0,018 |
Análisis estadístico variables cuantitativa: U de Mann-Whitney y la t de Student.
Análisis estadístico variables cualitativas: test Chi-cuadrado o de Fisher con OR (IC 95%) (p<0,05).
FiO2: fracción inspirada de oxígeno; GDS: Global Deterioration Scale; IC 95%: intervalo de confianza del 95%; LDH: lactato deshidrogenasa; n (%): frecuencia absoluta (porcentaje); md (DS): media (desviación estándar); mediana (RIC): mediana (rango intercuartílico: Pc25-Pc75); PaO2: presión arterial de oxígeno; PCR: proteína C reactiva.
La mortalidad en los ingresados en situación aguda se incrementa de forma progresiva con la edad de forma que en los menores de 70 años la tasa fue del 6,7%, en el grupo de 71-79 años del 12,5%, en el de los 81-89 años del 32,6% y en los de 90 o más años del 47,1% (p 0,018). De forma agrupada en los mayores de 80 años la mortalidad fue del 36,5%. Los pacientes que fallecen tienen peor situación funcional que los que sobreviven (p 0,025) y menor estancia media (<0,001). La situación cognitiva intacta parece ser un factor de protección, falleciendo un 16,3% de los 49 pacientes con GDS 1 (OR: 2,86; IC 95%: 1,1-7,3; p 0,026) (tabla 3).
La mortalidad se asocia significativamente con insuficiencia respiratoria al ingreso (p 0,002) presentándola un 85,2% (23/27), infiltrado bilateral en la radiología (p 0,048) y con gravedad de la enfermedad de forma que el 92,6% (25/27) presenta un CURB-65≥2 (p 0,011) y el 96,3% (26/27) una PAFI <400 (p<0,0001). El 88,9% de los no supervivientes (24/27) tenían un ICh≥3 (p<0,001), con una media de 4,26 (1,96) (p 0,001). Los datos analíticos asociados a mortalidad fueron: urea >54 (p<0,001), creatinina >1,25 (p 0,036) e hipoproteinemia (p 0,037) (tabla 3).
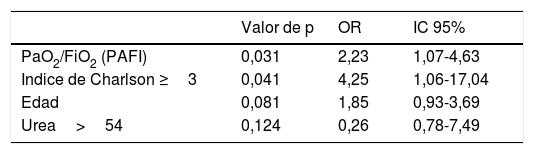
Tras el estudio multivariante se presentaron como factores independientes de mortalidad la PAFI (OR: 2,23; IC 95%: 1,07-4,63; p 0,031) e ICh>3 (OR: 4,25; IC 95%: 1,06-17,04; p 0,041) sin llegar a ser significativo la edad (OR: 1,85; IC 95%: 0,98-3,69; p 0,071) (tabla 4).
Variables asociadas a mortalidad por COVID-19 en pacientes en situación aguda: estudio multivariante
| Valor de p | OR | IC 95% | |
|---|---|---|---|
| PaO2/FiO2 (PAFI) | 0,031 | 2,23 | 1,07-4,63 |
| Indice de Charlson ≥3 | 0,041 | 4,25 | 1,06-17,04 |
| Edad | 0,081 | 1,85 | 0,93-3,69 |
| Urea>54 | 0,124 | 0,26 | 0,78-7,49 |
Regresión logística binaria para los valores más significativos del estudio bivariante con la determinación de OR y su IC 95% (p<0,05).
FiO2: fracción inspirada de oxígeno; IC 95%: intervalo de confianza del 95%; PaO2: presión arterial de oxígeno; OR: odds ratio.
Nuestra muestra presenta una alta comorbilidad, en línea con otros estudios9,14 y mayor que la mediana de ICh de 2 (1-3) descrita en el COVID-OLD10. Un 22,3% presenta deterioro funcional moderado-severo menor a otros trabajos donde esta proporción se incrementa hasta el 60%11. Llama la atención que el 47,9% presenta una situación cognitiva intacta, a diferencia de otros se similar edad con un predominio de deterioro cognitivo de más del 60%9,11.
A pesar de que la clínica de inicio predominante ha sido la respiratoria, se han objetivado manifestaciones digestivas en un 18,5% de los casos, similar al 16% descrito por Brill et al.6 y neurológicas en un 16,1%, en línea con otros estudios6,9-11,13.
En nuestra muestra los resultados analíticos son muy congruentes con la mayoría de trabajos publicados, objetivándose linfopenia6,11 y elevación de DD1, LDH1,14 y ferritina1,14 en rangos similares. Presentan neumonía el 89,9%, siendo la neumonía bilateral el hallazgo más frecuente, similar al 66,31 y 71,3%14 de los estudios de cohortes españolas, con gravedad asociada de forma que casi el 80% presentaron un CURB65≥2, como el 79,6% descrito en el COVIDAge9.
Los pacientes recibieron en su mayoría antibioterapia, en consonancia con múltiples estudios1,20, así como hidroxicloroquina y azitromicina, en proporción equivalente a la publicada en trabajos de cohortes españoles1,14, siguiendo las recomendaciones de protocolos en marcha en ese momento21. La relativa baja utilización del tratamiento antiviral se debió a las interacciones con fármacos prescritos, mala tolerancia y comorbilidad de los pacientes, describiéndose en nuestra muestra un 16,1% de efectos secundarios a dichos fármacos, sin llegar a completar la duración establecida. En la actualidad está desaconsejado su uso por no demostrar clara eficacia22.
La prescripción de corticoides fue similar al 32,5%1 administrado en la cohorte SEMI española. El síndrome de liberación de citoquinas es una complicación grave de la enfermedad que suele ocurrir entre el 7.°-10.° día de evolución y se ha demostrado que su uso puede ser beneficioso23,24. En nuestro trabajo se administraron a 36 personas en fase aguda de los cuales 22 sobrevivieron (61,1%) y 14 fallecieron (38,9%), siendo significativa esta diferencia (p 0,036), en línea con el estudio de Callejas Rubio et al. que analizaron específicamente 21 octogenarios con una mortalidad del 38,1%23.
De forma mayoritaria se administró tratamiento con HBPM, algo mayor del 82,4%1 descrito en la cohorte SEMI-española. Solo en un 3,8% no se administró por contraindicación25. Desde que apareció esta enfermedad ha habido multitud de estudios para determinar el tratamiento más apropiado, recomendándose que los pacientes con alto riesgo de trombosis y antecedentes de enfermedad tromboembólica se administre HBPM a dosis intermedias26. En nuestro trabajo se objetivaron solo 2 casos de complicaciones trombóticas en el grupo de ingresados en fase aguda y 9 en el de convalecencia, que supone un 2 y 7%, respectivamente, claramente menor al 2127 y 31%27,28 descrito en 2 metaanálisis recientes.
Mortalidad en ingresados en situación agudaLa tasa de mortalidad sobre los 102 pacientes agudos fue del 26,43%, algo menor que el 32% del COVIDAge sobre 2399 y el 38% del COVID-OLD sobre 1.376 pacientes mayores de 70 años10. Analizando los 61 mayores de 80 años, la mortalidad en nuestro trabajo es menor que en la mayoría de los publicados, salvo la publicada por Onder et al., del 20,2%29. En este sentido frente al 36,5% de nuestra muestra, Brill et al. describen un 60% sobre 150 octogenarios6, pasando por el 46% de Casas-Rojo et al. del registro SEMI-COVID-19 sobre 3.7381, el 55,12% sobre 927 de Berenguer et al. 14, el 54,2% de Borobia et al. en Madrid sobre 5112 y el 53,7% de Richardson et al. en Nueva York sobre 44130 mayores de 80 años. A nivel nacional, excluyendo estudios de cohortes, nuestra tasa es menor que la de Gutiérrez Rodríguez et al. en Asturias del 41,4% sobre 58 pacientes11.
A pesar de una menor tasa de mortalidad respecto a otros estudios, nuestro trabajo subraya el elevado impacto de la edad en el estudio bivariante, en línea con múltiples estudios2,5,6,14, sin llegar a ser significativo en el modelo multivariante.
Los que fallecen tienen peor situación funcional que los que sobreviven (p 0,025), presentando aquellos con deterioro funcional moderado-severo (IB<60) una discreta mayor mortalidad que los que tienen deterioro funcional leve, a diferencia de otros estudios realizados específicamente sobre población anciana donde se ha objetivado una clara asociación9-11. Posiblemente haya contribuido que a pesar de la avanzada edad media la situación funcional es mejor que en otras series de similares características9,11.
La estancia media es significativamente menor en los sujetos que fallecen respecto de los que sobreviven (<0,001), congruente con otros trabajos que describen que hasta el 50% fallece en los primeros 10 días del ingreso31 y que un 80% lo hace antes del día 145 con una mediana de estancia de 16 días3.
A nivel analítico como marcadores de mortalidad se asocia de forma significativa la insuficiencia renal, elevación de creatinina y urea y la hipoproteinemia, congruente con múltiples trabajos1,2,8,14,32,33, sin llegar a mostrarse como factor independiente de mortalidad en el estudio multivariante.
La comorbilidad juega un papel relevante de forma que los que fallecieron presentan un ICh mayor que los supervivientes (p<0,001) al igual que lo descrito en otros trabajos2,5,9,11,14, confirmándose en nuestro estudio un ICh≥314 como uno de los principales factores asociados a la mortalidad tras la inclusión en el modelo de regresión logística (OR: 4,25; IC 95%: 1,06-17,04; p 0,041) junto con la gravedad de la infección, avalado por múltiples autores1,3,9,14. Utilizamos el punto de corte CURB-65≥2 determinado por Guo et al.33 para predecir la mortalidad, siendo esta asociación significativa en el análisis bivariante (p 0,011). La edad media de nuestro trabajo podría haber contribuido a una sobreestimación de mayor gravedad de la neumonía con la utilización de esta escala, por lo que añadimos la determinación de la PAFI como medida de la severidad de la infección, confirmándose en el análisis multivariante como factor independiente de mortalidad (OR: 2,23; IC 95%: 1,07-4,63; p 0,031).
Entre las fortalezas de nuestro trabajo destaca el ser de los primeros en describir las características de los pacientes ingresados con infección activa aguda por SARS-CoV-2 en un hospital de media estancia, lo cual ha supuesto un reto, con la aplicación de protocolos específicos y adecuada utilización de los recursos disponibles. El análisis de los pacientes ingresados en fase aguda se ha logrado completar en su totalidad, sin tener ninguna pérdida, y dando mayor validez a los resultados. Los datos fueron recogidos por 2 médicos geriatras del mismo centro lo que conlleva homogeneidad en la recogida de los mismos y validación. Puede ser el inicio para futuros estudios sobre las secuelas de pacientes con infección COVID-19, beneficio de realizar rehabilitación y análisis de factores pronósticos a medio plazo.
El estudio tiene sus limitaciones. Por un lado, el tamaño muestral puede ser algo escaso, y haber repercutido en algunos resultados, y por otro las pérdidas de algunas determinaciones analíticas.
ConclusionesEn nuestro trabajo destaca una gran similitud entre ambos grupos a nivel clínico, radiológico y analítico de infección por SARS-CoV-2, siendo muy homogéneos.
La mortalidad de los pacientes agudos fue del 26,5%, elevándose al 36,7% en los mayores de 80 años. Los factores pronósticos de mortalidad son la insuficiencia respiratoria al ingreso, CURB-65≥2, la hipoproteinemia, la elevación de creatinina y urea, la edad, PAFI bajas y un ICh≥3, siendo estos 2 últimos factores independientes confirmados en el estudio multivariante.
La atención dispensada en nuestro centro, en estas circunstancias excepcionales, no difiere de la realizada en hospitales de agudos para este perfil de pacientes, pese a las limitaciones diagnósticas/terapéuticas existentes en un hospital de media estancia.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Dr. Luis María Sánchez Gómez y a la Dra. Cornelia Bischofberger Valdés por sus aportaciones.