Presentar el diseño y los resultados de los primeros años de funcionamiento de la unidad de ortogeriatría (UOG) constituida en el Sector Sanitario Zaragoza I para atender a los pacientes ancianos con fractura de cadera.
Material y métodosCuatrocientos noventa y cuatro pacientes mayores de 70 años ingresados en la UOG de 2009 a 2012. Se estudiaron datos demográficos, funcionales, comorbilidad, demora quirúrgica, tipo de fractura y técnica quirúrgica utilizada, complicaciones, estancia hospitalaria, resultados funcionales, destino al alta y mortalidad a corto y a largo plazo.
ResultadosEdad media 85,22 años. Comorbilidad alta según el índice de Charlson: 24,3%. Demencia: 38,5%. Demora quirúrgica: 2,57 días. Estancia media del proceso agudo: 20,9 días (traumatología 6,45+UOG 14,49). Presentó delirium el 34,6%. Ganancia funcional media (índice de Barthel al alta-índice de Barthel al ingreso): 27,25 puntos. Índice de Montebello: 0,49, mortalidad intrahospitalaria: 6,9%.
ConclusiónLa fractura proximal de fémur es una enfermedad tan frecuente e incapacitante en la población geriátrica que es indiscutible un abordaje interdisciplinar en el que el geriatra gestione la continuidad y la integración asistencial, con la participación del resto de profesionales en la toma de decisiones. Estamos muy satisfechos de haber podido crear nuestra Unidad de trabajo interdisciplinar y de mostrar unos resultados bastante competitivos. Creemos que la evolución de dicha unidad desde la atención subaguda a la aguda mejorará dichos resultados en el futuro.
To report the design and outcomes obtained during the first operational years of the Orthogeriatric Unit (OGU) established in the Zaragoza-1 (Spain) Health-Sector.
Material and methodsA total of 494 patients >70 years old treated in the OGU from February 2009 to December 2012. An analysis was performed using the following variables: demography, previous functional level, comorbidities, surgical delay, fracture type and surgical technique, complications, hospital stay, functional outcomes, destination after hospital discharge, and short and long term mortality.
ResultsMean age 85.22 years. High incidence of comorbidities (Charlson Index): 24.3%. Dementia: 38.5%. Surgical delay: 2.57 days. Mean hospital stay between admission and discharge/transfer to convalescence unit, 20.9 days (Traumatology 6.45+OGU 14.49). More than a third (34.6%) of patients suffered from delirium. Mean functional improvement (Barthel index at hospital discharge–Barthel index at hospital admission): 27.25 points. Montebello index: 0.49. In-hospital mortality: 6.9%.
ConclusionHip fracture is such a frequent and disabling pathology among the geriatric population that its treatment requires an interdisciplinary approach. This must be managed by the geriatrician, who has to assure the continuity and integration of the diverse treatment and care schedules, with the participation of the entire professional team in the decision-making process. We are very satisfied with the creation of our interdisciplinary Unit that enables us to report competitive outcomes. We believe that the progression of this Unit from providing subacute to acute care will improve the general outcomes in the future.
La enfermedad traumatológica que afecta al paciente anciano es muy extensa y variada. La más representativa es la fractura del extremo proximal del fémur, la mal llamada «fractura de cadera». Es la complicación más importante de la osteoporosis, tanto por la morbimortalidad que conlleva como por los costes que genera1,2. Su incidencia en España oscila entre 500 y 600 casos por cada 100.000 ancianos y año, disparándose hasta los 700 casos por 100.000 y año en mujeres y bajando hasta unos 300 casos por 100.000 y año en varones3,4. Además, y pese a que algunos autores hablan de un descenso del riesgo de fractura ajustado a la edad5,6, la previsión es de un importante aumento (hasta duplicarse) en las próximas décadas. Las cifras relativas a mortalidad son alarmantemente elevadas en todas las etapas del proceso, moviéndose alrededor del 5% durante la estancia hospitalaria, el 15% a los 3 meses y el 25-30% al año7,8. Por otra parte, es sobradamente conocida la capacidad de producir diversos grados de dependencia que estas fracturas y su tratamiento poseen9. En cuanto al coste económico, para el año 2009 y en palabras del Dr. Mesa Ramos10, «España soporta uno de los mayores gastos hospitalarios por fractura de cadera, con 9.936 euros por ingreso relacionado con esta patología» (sic.), sin contar con los que se derivan de las complicaciones y pérdidas funcionales consecutivas.
El modelo tradicional utilizado para el tratamiento de esta enfermedad, fundamentado en la atención directa por traumatólogos y el ocasional apoyo posterior de internistas y rehabilitadores, se ha ido modificando en las últimas décadas con la aparición de nuevos modelos basados en la atención interdisciplinar integrada en las llamadas unidades de ortogeriatría. Estas unidades, o mejor dicho el modelo de trabajo que las inspira, fue descrito en Gran Bretaña en los años 60 y 70 del pasado siglo11–13. Su difusión en España ha sido progresiva, heterogénea y condicionada por los recursos hospitalarios. Existen multitud de trabajos que valoran su eficacia: mejora en la precisión diagnóstica, disminución de las complicaciones y la mortalidad, acortamiento de la demora quirúrgica y de la estancia, aumento de los porcentajes de mejoría funcional y disminución de la institucionalización14,15.
El objetivo de este trabajo es presentar el diseño y los resultados de los primeros años de funcionamiento de la unidad de ortogeriatría (UOG) constituida en el Sector Sanitario Zaragoza I para atender a los pacientes ancianos con fractura de cadera. Nuestra intención no es compararnos con ninguna otra de las unidades de ortogeriatría del país, sino describir las peculiaridades de nuestro modelo y mostrar los primeros resultados.
Material y métodosLa UOG del Sector Zaragoza I comienza su actividad en febrero de 2009 con 8 camas ubicadas en el Servicio de Geriatría del Hospital Nuestra Señora de Gracia. Puesto que el servicio de traumatología se halla en otro hospital (Hospital Royo Villanova), nace como una unidad de subagudos, recibiendo a los pacientes mayores de 70 años a las 48-72h de la intervención quirúrgica de fractura de fémur proximal. Aunque con progresión imparable, podemos decir que el servicio de traumatología ha atendido en estos años analizados a una media de alrededor de 150 pacientes mayores de 70 años con fractura de cadera, lo cual supone casi un 1% de la población de esta edad a la que da cobertura el hospital (15.764 personas según estimación a fecha 1 de octubre de 2013).
Antes del traslado en todos los pacientes se aplica el criterio de máxima prioridad en el tratamiento quirúrgico, una vez conseguida la estabilización clínica. Durante el ingreso en la unidad se realiza valoración geriátrica, detección de comorbilidades, control postoperatorio, estudio de la caída, tratamiento rehabilitador y planificación del alta con entrenamiento y formación de familiares por parte de la terapeuta ocupacional, así como consejos y tratamiento para prevenir nuevas caídas y fracturas. Además de la valoración inicial por parte del médico geriatra, médico rehabilitador, fisioterapeuta y enfermero, el paciente recibe la visita diaria del geriatra y, en caso de necesidad, del traumatólogo. Además, se realiza un pase de visita semanal conjunto (geriatra, traumatólogo, rehabilitador, enfermero). La integración y continuidad asistencial es gestionada por el geriatra con la participación del resto de profesionales en la toma de decisiones consensuadas.
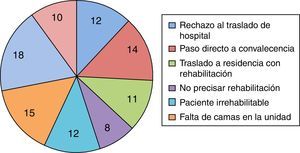
La muestra está compuesta por 494 pacientes, todos los ingresados en la unidad desde el comienzo de su funcionamiento hasta el final de diciembre de 2012 (10 camas). Son pacientes mayores de 70 años (excepcionalmente alguno de menor edad con condición geriátrica) afectos de fractura del extremo proximal del fémur como diagnóstico principal. Los criterios de exclusión son tener menos de 70 años sin criterios geriátricos, contraindicación médica para el traslado al hospital donde está ubicado el servicio de geriatría, pacientes irrehabilitables por su condición funcional previa (vida cama-sillón), pacientes con evolución satisfactoria excepcionalmente rápida y pacientes que rechazan el traslado entre hospitales.
Variables analizadas:
- •
Epidemiológicas: edad, sexo, lugar, momento y causa de la caída.
- •
Caídas previas.
- •
Comorbilidad (índice de Charlson).
- •
Valoración geriátrica previa, al alta hospitalaria, a los 6 meses y al año: actividades básicas e instrumentadas de la vida diaria (índices de Barthel y Lawton y Brody), valoración cognitiva (test de Pfeiffer), valoración nutricional (mini-MNA) y valoración ambiental.
- •
Tipo de fractura y técnica quirúrgica.
- •
Fracturas previas y fracturas asociadas.
- •
Estancia hospitalaria.
- •
Causas de demora quirúrgica y de traslado.
- •
Necesidades transfusionales.
- •
Complicaciones locales y generales.
- •
Tratamiento rehabilitador.
- •
Ayudas necesarias para la marcha, antes y después de la fractura.
- •
Ganancia funcional (índice de Barthel al alta-índice de Barthel al ingreso) e índice de Montebello (porcentaje de pérdida funcional recuperado al alta respecto al sufrido tras la fractura de cadera)=(índice de Barthel al alta-índice de Barthel al ingreso)/(índice de Barthel previo-índice de Barthel al ingreso).
- •
Destino al alta de la unidad de hospitalización.
- •
Mortalidad.
Todas las variables se han analizado estadísticamente con el paquete SPSS 19.0, estimando significación estadística con valores de p<0,05. Se ha realizado estudio descriptivo (medias, desviaciones típicas, frecuencias, porcentajes e IC del 95%) y analítico bivariante utilizando los test de Chi cuadrado, «t» de Student y ANOVA según la naturaleza de las variables. En el caso de las variables cualitativas en las que el test Chi cuadrado resultó significativo se ha realizado análisis de los residuos.
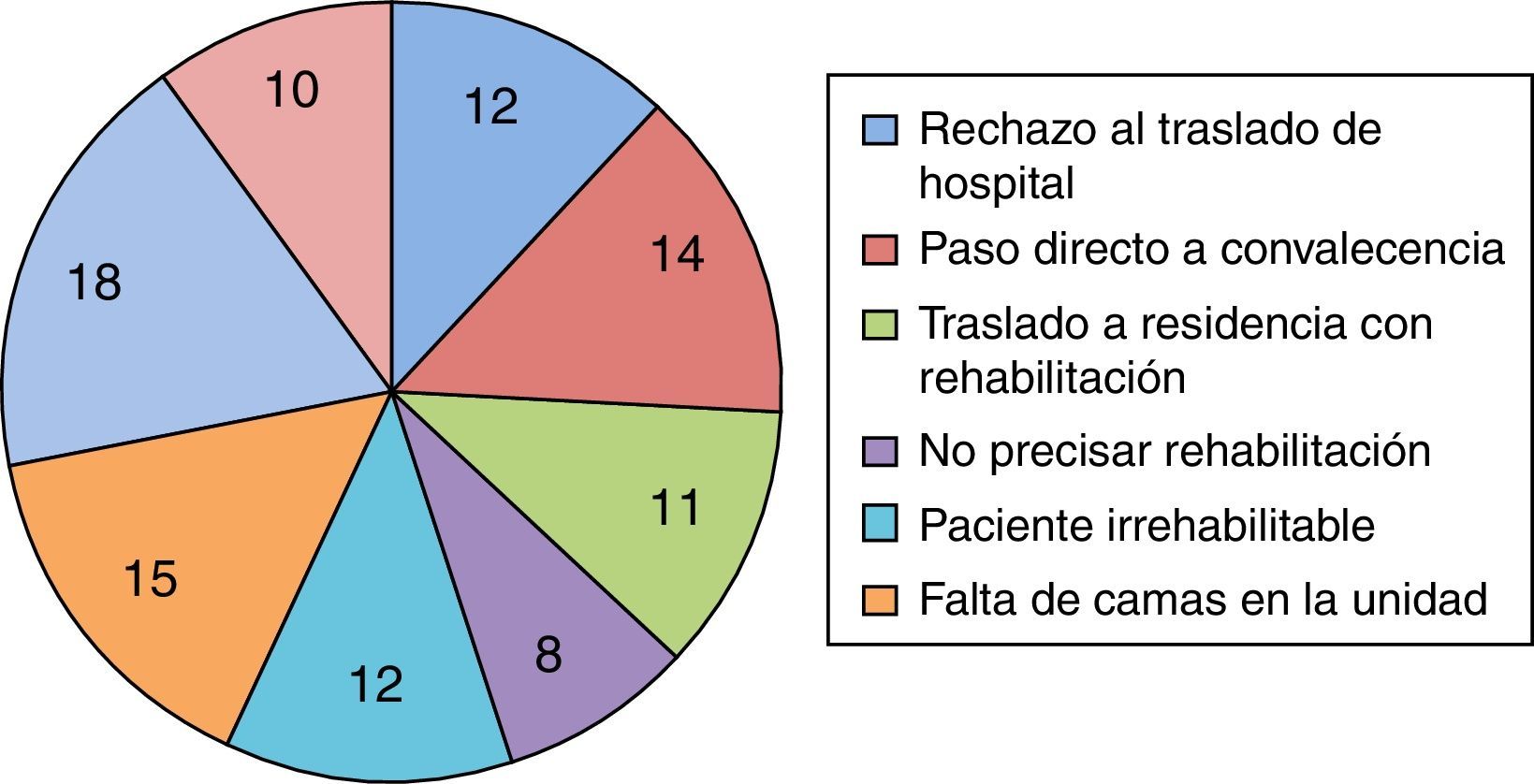
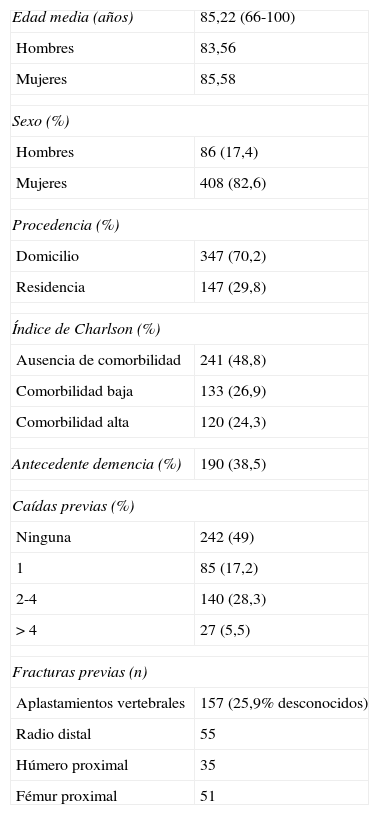
ResultadosEn el Sector Zaragoza I 594 personas sufrieron una fractura de fémur proximal entre febrero de 2009 y diciembre de 2012. De ellas, 494 fueron atendidas en la unidad de ortogeriatría. La edad media de estos pacientes fue de 85,22 años (IC: 66-100; DT: 6,005): 83,56 años (IC: 82,38-84,74; DT: 5,5) para los hombres y 85,58 años (IC: 85-86,2; DT: 6,05) para las mujeres, que representaron el 82,6%. En la tabla 1 se muestran las características generales de la muestra y en la figura 1 las principales causas de no traslado a la Unidad.
Características generales
| Edad media (años) | 85,22 (66-100) |
| Hombres | 83,56 |
| Mujeres | 85,58 |
| Sexo (%) | |
| Hombres | 86 (17,4) |
| Mujeres | 408 (82,6) |
| Procedencia (%) | |
| Domicilio | 347 (70,2) |
| Residencia | 147 (29,8) |
| Índice de Charlson (%) | |
| Ausencia de comorbilidad | 241 (48,8) |
| Comorbilidad baja | 133 (26,9) |
| Comorbilidad alta | 120 (24,3) |
| Antecedente demencia (%) | 190 (38,5) |
| Caídas previas (%) | |
| Ninguna | 242 (49) |
| 1 | 85 (17,2) |
| 2-4 | 140 (28,3) |
| >4 | 27 (5,5) |
| Fracturas previas (n) | |
| Aplastamientos vertebrales | 157 (25,9% desconocidos) |
| Radio distal | 55 |
| Húmero proximal | 35 |
| Fémur proximal | 51 |
En cuanto a la valoración funcional más del 75% de los pacientes eran independientes o tenían dependencia leve para las actividades básicas de la vida diaria. Cognitivamente no se encontró deterioro en el 41,8% y presentaban malnutrición o riesgo nutricional el 56,3%.
De los 494 pacientes con fractura, el 83% se cayeron en el domicilio, la mayoría por la mañana (43,8%). Las causas más frecuentes de caída fueron: 17,8% desequilibrio en las transferencias o giros, 14% tropiezos y 13% como consecuencia de un resbalón; en un 17,6% no se encontró el motivo.
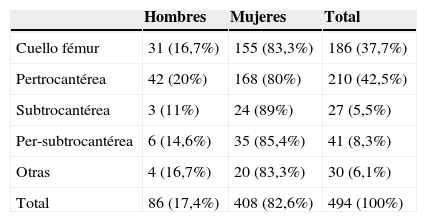
En la tabla 2 se pueden observar los distintos tipos de fractura de fémur proximal distribuidos por sexo.
Distribución del tipo de fractura por sexo
| Hombres | Mujeres | Total | |
|---|---|---|---|
| Cuello fémur | 31 (16,7%) | 155 (83,3%) | 186 (37,7%) |
| Pertrocantérea | 42 (20%) | 168 (80%) | 210 (42,5%) |
| Subtrocantérea | 3 (11%) | 24 (89%) | 27 (5,5%) |
| Per-subtrocantérea | 6 (14,6%) | 35 (85,4%) | 41 (8,3%) |
| Otras | 4 (16,7%) | 20 (83,3%) | 30 (6,1%) |
| Total | 86 (17,4%) | 408 (82,6%) | 494 (100%) |
En cuanto a la distribución por edad, se observa menor incidencia de fracturas de cuello de fémur conforme aumenta esta: 43,6% en los pacientes de 71 a 80 años; 36,2% en los de 81 a 90 años y 30,2% en los mayores de 90 años. En los más añosos las más frecuentes son las pertrocantéreas (44,2%).
No se han hallado diferencias estadísticamente significativas entre tipo de fractura y las siguientes variables: sexo, tiempo de demora quirúrgica, días de estancia en la UOG y necesidad de paso a la unidad de convalecencia.
En 43 pacientes se asociaron otras fracturas: radio distal 13 (2,6%); húmero proximal 11 (2,2%); otras (ramas pelvianas, costillas, etc.) 19 (3,8%).
En cuanto a la técnica quirúrgica utilizada, se colocaron 10 (2%) prótesis totales y 185 (37,4%) parciales; en las fracturas extracapsulares se utilizó clavo cerrojo corto en 236 (47,8%) y largo en 63 (12,8%).
Salvo contraindicación absoluta, los pacientes fueron sometidos a tratamiento eritroestimulante. Se transfundió a 232 pacientes (46,96%), con una media de 2,38 unidades de concentrado de hematíes por paciente (IC: 1-10; DT: 1,34). Los pacientes con fractura cervical necesitaron menos transfusiones en comparación con el resto (28 de los pacientes frente a 56; p=0,017).
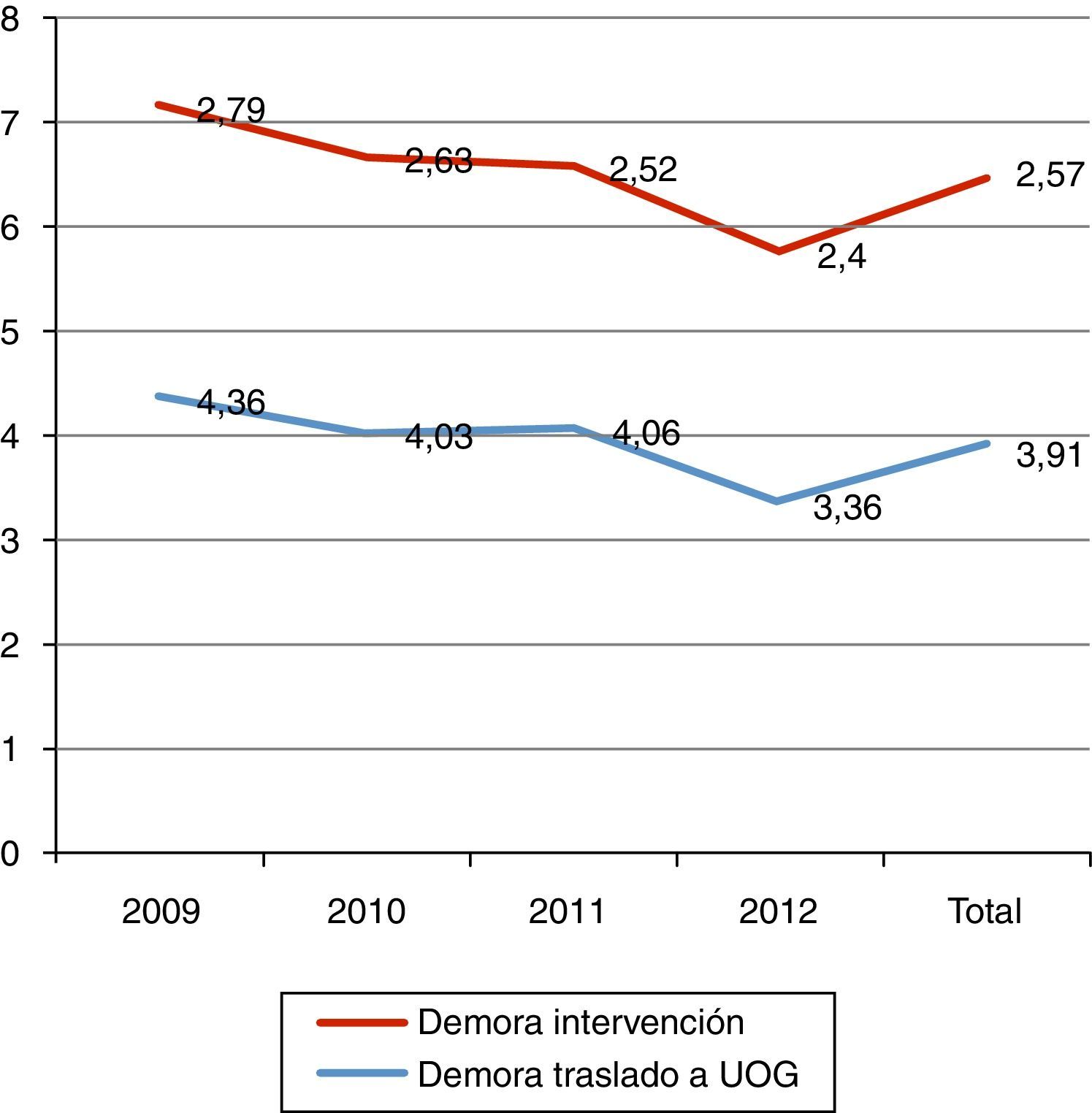
El tiempo medio de demora quirúrgica fue de 2,57 días (IC: 0-21; DT 2,017, mediana 2). Los motivos más frecuentes de retraso quirúrgico (>48h) fueron: reversión de la anticoagulación 85 (17%) casos, descompensación clínica 25 (5%) y motivo organizativo 88 (18%).
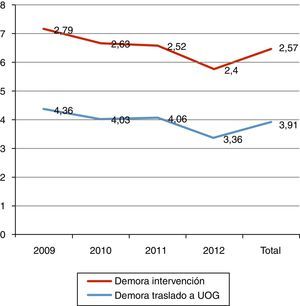
En 161 pacientes (36,3%) existió demora excesiva en el traslado desde el servicio de traumatología a la UOG (>72h), siendo los principales motivos: falta de camas 63 (14,2%), denegación de traslado por parte de medicina interna del hospital de procedencia por proceso clínico intercurrente muy grave 60 (13,5%), complicación quirúrgica 5 (1,1%) y problema organizativo 33 (7,4%). En la figura 2 se muestran los tiempos de demora distribuidos por años.
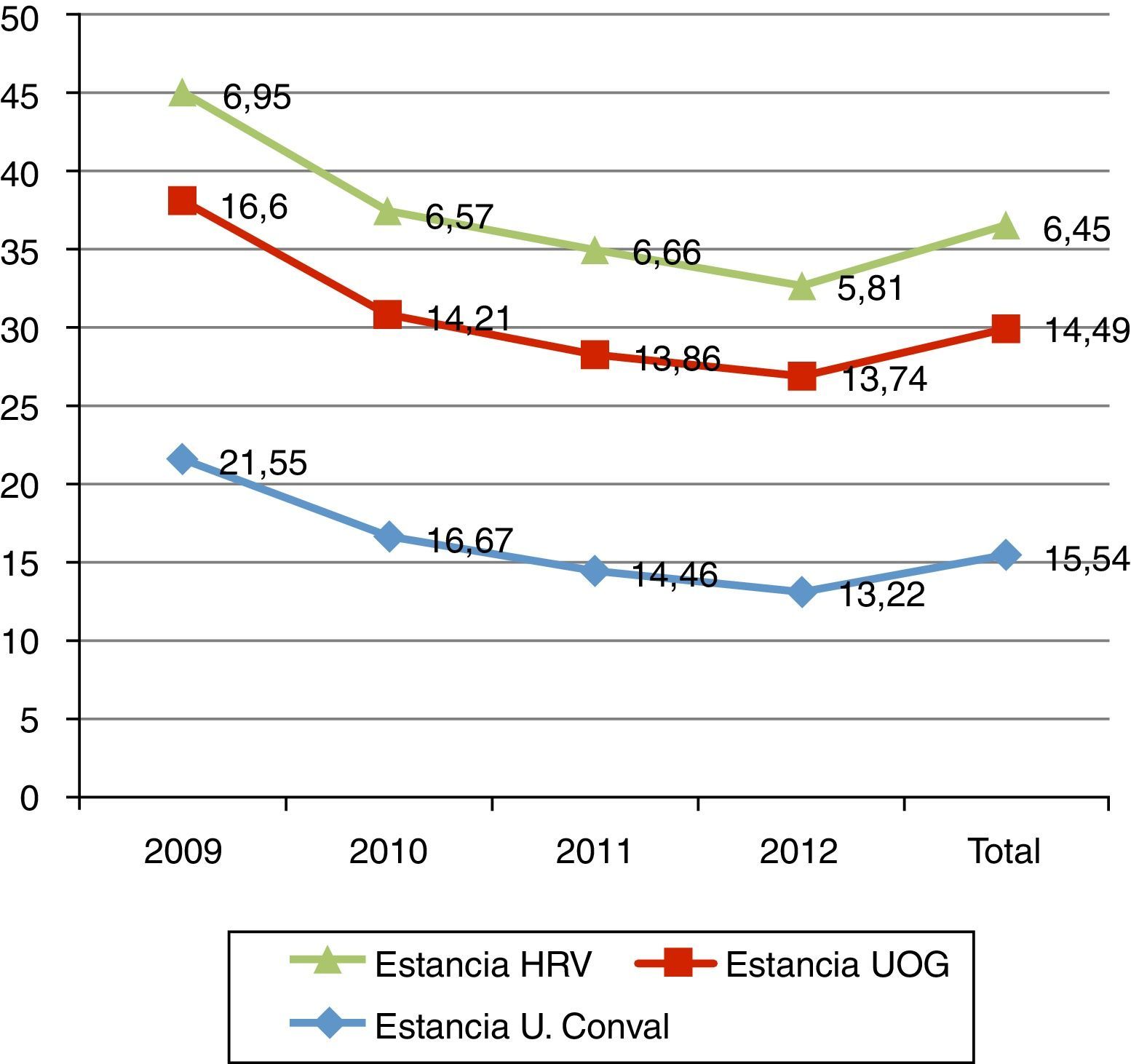
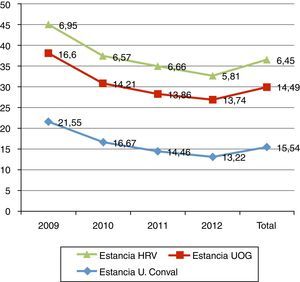
La estancia media del proceso agudo (traumatología+UOG) fue de 20,9 días (IC: 5-52; DT: 6,89). En el HRV 6,45 días (IC: 2-28; DT: 3,35) y en el HNSG 14,49 días (IC: 1-47; DT: 6) (fig. 3). La estancia media en camas quirúrgicas es algo mayor en pacientes con fractura subtrocantérea que, como media, están 7,6 días, es decir, 1,14 días más que el resto (p=0,04).
De los 494 pacientes atendidos en la UOG 90 (18,22%) precisaron traslado a la unidad de convalecencia, con una estancia media en la misma de 15,54 días (IC: 2-46; DT: 10,34) (fig. 3). Estos pacientes eran más mayores que el resto (86,3 vs 84,98 años; p=0,052).
Teniendo en cuenta la estancia global en aquellos que precisaron traslado a la unidad de convalecencia (traumatología+UOG+convalecencia) la más larga la generaron las fracturas persubtrocantéreas (27,6 días), 4 días más que el resto, sin existir una diferencia estadísticamente significativa (p=0,07).
Presentaron una o más complicaciones locales 112 pacientes (22,7%), siendo las más frecuentes: seromas (71 pacientes), infección superficial de herida con cultivo positivo (11), hematomas locales (18), infección profunda (5), pérdida de reducción de los fragmentos (4), hemartros (6) y linfedema (7).
Las principales complicaciones generales fueron: anemia 71,3%, impactación fecal 48,2% y delirium 34,6%. En menor frecuencia: infección respiratoria 85 (17,2%), infección urinaria 84 (17%), insuficiencia cardiaca 43 (8,7%), TEP 2 (0,4%) y TVP uno (0,2%).
El 92,71% de los pacientes recibió tratamiento rehabilitador durante su ingreso hospitalario. El 26,4% además continuó asistiendo al hospital de día geriátrico tras el alta hospitalaria.
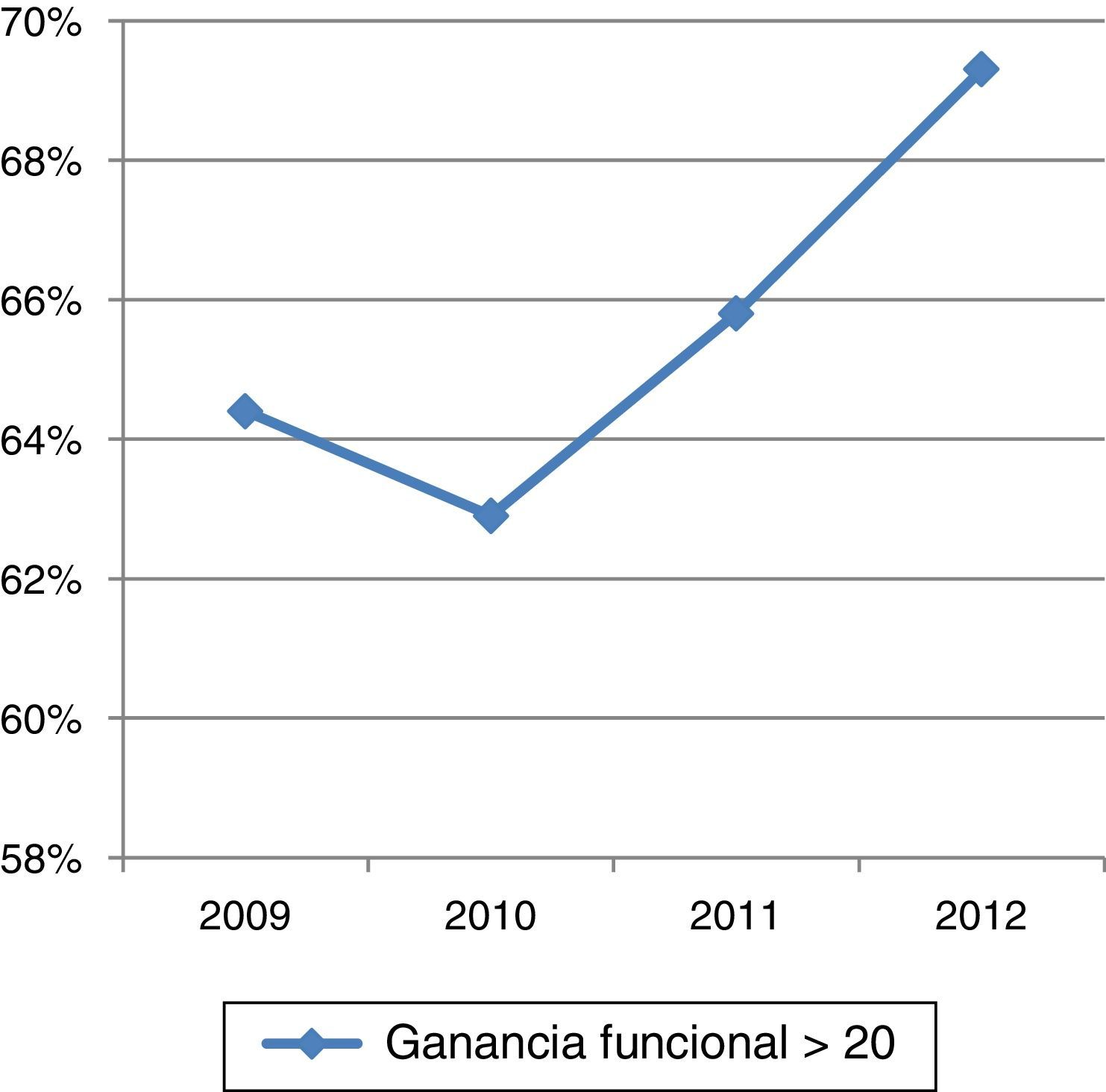
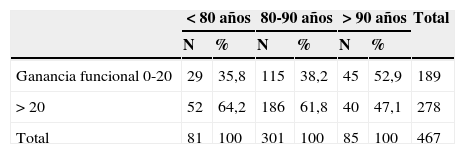
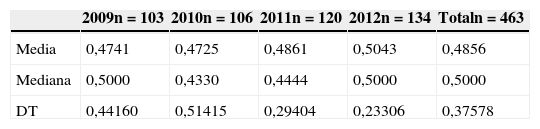
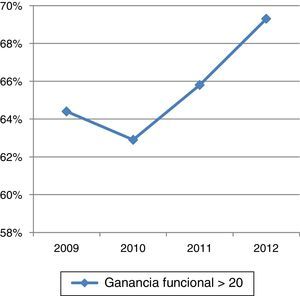
La ganancia funcional media (índice de Barthel al alta-índice de Barthel al ingreso) fue de 27,25 puntos (DT±18,16), siendo mayor de 20 puntos en casi el 60% de los pacientes, porcentajes que, como se representa en la figura 4, han ido mejorando progresivamente a partir de 2010. Como se observa en la tabla 3, conforme aumenta la edad la ganancia funcional es menor. Si medimos dicha ganancia funcional con el índice de Montebello, casi el 42% de los pacientes tienen un índice>0,5. Este índice ha aumentado progresivamente a lo largo de los años analizados hasta alcanzar en el año 2012 un valor medio y una mediana de 0,5 (tabla 4).
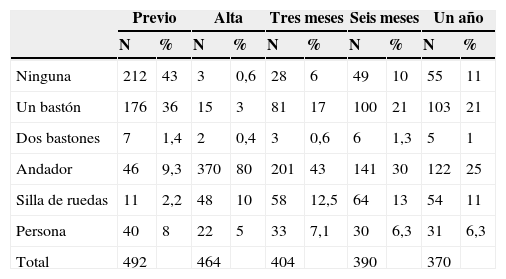
En la tabla 5 se muestra la necesidad de ayudas para la marcha a lo largo del año de evolución tras la fractura.
Ayudas requeridas para la marcha en el proceso
| Previo | Alta | Tres meses | Seis meses | Un año | ||||||
|---|---|---|---|---|---|---|---|---|---|---|
| N | % | N | % | N | % | N | % | N | % | |
| Ninguna | 212 | 43 | 3 | 0,6 | 28 | 6 | 49 | 10 | 55 | 11 |
| Un bastón | 176 | 36 | 15 | 3 | 81 | 17 | 100 | 21 | 103 | 21 |
| Dos bastones | 7 | 1,4 | 2 | 0,4 | 3 | 0,6 | 6 | 1,3 | 5 | 1 |
| Andador | 46 | 9,3 | 370 | 80 | 201 | 43 | 141 | 30 | 122 | 25 |
| Silla de ruedas | 11 | 2,2 | 48 | 10 | 58 | 12,5 | 64 | 13 | 54 | 11 |
| Persona | 40 | 8 | 22 | 5 | 33 | 7,1 | 30 | 6,3 | 31 | 6,3 |
| Total | 492 | 464 | 404 | 390 | 370 | |||||
Existe asociación estadísticamente significativa (estadístico Chi-cuadrado de Pearson, Phi y V de Cramer, p=0,0001) entre:
- 1.
Situación funcional previa a la fractura:
- a.
No precisar ayuda para la marcha previamente a la fractura y
- -
Precisar bastón al alta hospitalaria.
- -
No precisar ayuda a los 3, 6 y 12 meses tras la fractura.
- -
- b.
Necesidad de utilizar un bastón previamente y precisar andador a los 3, 6 y 12 meses tras la fractura.
- c.
Necesidad de utilizar 2 bastones o andador previamente y continuar necesitándolos a los 3, 6 y 12 meses.
- d.
Precisar silla de ruedas previamente y continuar necesitándola al alta, a los 6 y 12 meses.
- 2.
Situación funcional al alta:
- a.
No precisar ayuda al alta y no precisarla a los 3 y 6 meses.
- b.
Precisar un bastón al alta, seguir precisándolo a los 3 meses y no necesitar ayuda ninguna a los 6 y 12 meses.
- a.
- a.
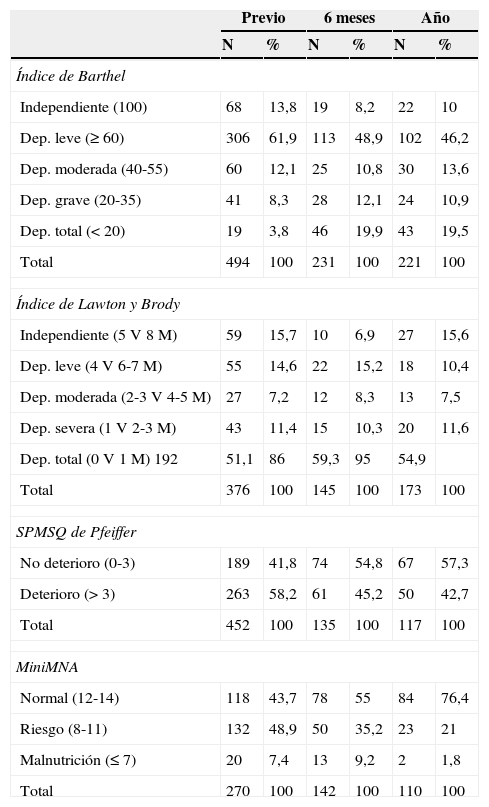
En la tabla 6 se muestra la evolución de la situación funcional, mental y nutricional de los pacientes. Hemos encontrado asociación estadísticamente significativa (estadístico Chi-cuadrado de Pearson, Phi y V de Cramer, p=0,0001) entre: 1) ser independiente previamente para actividades básicas de la vida diaria y seguir siéndolo a los 6 meses y al año de la fractura; 2) tener dependencia leve previamente y continuar con la misma al año; y 3) tener dependencia moderada, grave o total previamente a la fractura y ser dependiente total a los 6 meses y al año.
Situación funcional, mental y nutricional en el proceso
| Previo | 6 meses | Año | ||||
|---|---|---|---|---|---|---|
| N | % | N | % | N | % | |
| Índice de Barthel | ||||||
| Independiente (100) | 68 | 13,8 | 19 | 8,2 | 22 | 10 |
| Dep. leve (≥60) | 306 | 61,9 | 113 | 48,9 | 102 | 46,2 |
| Dep. moderada (40-55) | 60 | 12,1 | 25 | 10,8 | 30 | 13,6 |
| Dep. grave (20-35) | 41 | 8,3 | 28 | 12,1 | 24 | 10,9 |
| Dep. total (<20) | 19 | 3,8 | 46 | 19,9 | 43 | 19,5 |
| Total | 494 | 100 | 231 | 100 | 221 | 100 |
| Índice de Lawton y Brody | ||||||
| Independiente (5V 8M) | 59 | 15,7 | 10 | 6,9 | 27 | 15,6 |
| Dep. leve (4V 6-7M) | 55 | 14,6 | 22 | 15,2 | 18 | 10,4 |
| Dep. moderada (2-3V 4-5M) | 27 | 7,2 | 12 | 8,3 | 13 | 7,5 |
| Dep. severa (1V 2-3M) | 43 | 11,4 | 15 | 10,3 | 20 | 11,6 |
| Dep. total (0V 1M) 192 | 51,1 | 86 | 59,3 | 95 | 54,9 | |
| Total | 376 | 100 | 145 | 100 | 173 | 100 |
| SPMSQ de Pfeiffer | ||||||
| No deterioro (0-3) | 189 | 41,8 | 74 | 54,8 | 67 | 57,3 |
| Deterioro (>3) | 263 | 58,2 | 61 | 45,2 | 50 | 42,7 |
| Total | 452 | 100 | 135 | 100 | 117 | 100 |
| MiniMNA | ||||||
| Normal (12-14) | 118 | 43,7 | 78 | 55 | 84 | 76,4 |
| Riesgo (8-11) | 132 | 48,9 | 50 | 35,2 | 23 | 21 |
| Malnutrición (≤7) | 20 | 7,4 | 13 | 9,2 | 2 | 1,8 |
| Total | 270 | 100 | 142 | 100 | 110 | 100 |
Dep: dependencia; M: mujer; V: varón.
En lo que respecta a las actividades instrumentales de la vida diaria hemos encontrado asociación estadísticamente significativa (estadístico Chi-cuadrado de Pearson, Phi y V de Cramer, p=0,0001) entre mantener el mismo nivel de dependencia previo a la fractura, a los 6 y 12 meses tras la fractura.
Al alta hospitalaria 371 pacientes (75,1%) volvieron a su lugar de origen, 28 (5,7%) fueron institucionalizados de forma temporal y 24 (4,9%) de forma definitiva. Al año, 309 (62,5%) permanecen en su lugar de origen.
En el hospital fallecieron 34 pacientes (6,9%). De ellos 19 (3,8%) durante su estancia en la UOG y 15 (3,27%) en la unidad de convalecencia. Tras el alta hospitalaria falleció el 8,9% de los pacientes durante los 6 primeros meses y el 5% entre el 7.° y el 12.° mes. Hemos encontrado asociación estadísticamente significativa entre precisar previamente a la fractura silla de ruedas o caminar con ayuda de una persona y fallecer en los 3 primeros meses o a lo largo del primer año respectivamente.
DiscusiónEs un hecho indiscutible que la fractura osteoporótica de fémur proximal está claramente ligada al envejecimiento progresivo de la población, y así se puede evidenciar en cualquiera de los servicios de traumatología del país. Por tanto, hay que admitir que el envejecimiento es un factor fundamental a considerar al valorar el aumento de incidencia de estas fracturas en las últimas décadas; en este sentido, debemos recordar que, en España, la población estadísticamente considerada como anciana (65 años o más) se ha incrementado considerablemente en los últimos años, pasando de un 14,92% en 1997 a un 16,62% en 200816 y, según estimaciones del Instituto Nacional de Estadística, a un 17,15% a finales de 2011. Tradicionalmente, la Comunidad Autónoma de Aragón sufre un proceso de envejecimiento más extremo, llegando a alcanzar para esta última fecha un 19,96% de habitantes de 65 o más años17.
En este artículo describimos la experiencia de los primeros 4 años en el manejo conjunto de los pacientes ancianos con fractura de cadera entre el servicio de geriatría y el de traumatología del Sector I de Zaragoza. A diferencia de la mayoría de unidades de ortogeriatría del país, la nuestra se encuentra físicamente ubicada en el servicio de geriatría. Las especiales características geográficas (hospitales distanciados 5km) y la distribución de los servicios (ausencia de geriatras en el Hospital Royo Villanova), hicieron que la unidad se concibiera más próxima al modelo clásico descrito por Irvine y Devas12 en su funcionamiento, aunque con los tiempos de traslado y estancia notablemente acortados, más acordes con el momento actual. Nuestro modelo presenta semejanzas con el clásico británico, como la situación en 2 hospitales diferentes y la visita semanal conjunta con traumatólogo, geriatra, rehabilitador y enfermero. Las principales diferencias están en el traslado más rápido a la unidad (3 días frente a 5) y estancia media más corta (2 semanas frente a 5) pudiendo utilizar la unidad de convalecencia en caso de necesidad. Durante esta etapa descrita el geriatra ha actuado a partir del postoperatorio inmediato hasta la finalización del proceso al año de la fractura mediante el seguimiento en consultas externas. La fase pre y perioperatoria hasta el traslado precoz de hospital ha sido atendida por el servicio de medicina interna. En el momento actual, y desde octubre de 2013, la situación se ha modificado, habiendo ampliado el manejo compartido del paciente al pre y perioperatorio en la unidad del Hospital Nuestra Señora de Gracia. Dentro de unos años podremos comparar ambos modelos.
El perfil tipo de nuestro paciente es el de una mujer mayor de 85 años que vive acompañada en su domicilio, camina con ayuda mínima o sin ella, con comorbilidad ausente o baja y algún grado de deterioro cognitivo; independiente o con dependencia leve para actividades básicas de la vida diaria, con riesgo nutricional o malnutrida y que ha sufrido una fractura trocantérea.
Como acabamos de exponer hay un claro predominio femenino, como en el resto de las series, pero la edad media es algo mayor (85,22 años)4,18.
La procedencia de los pacientes y su destino al alta hospitalaria y al final del seguimiento es muy diverso en las diferentes series consultadas19,20. Nuestros datos coinciden con los comunicados por González Montalvo en 2011, con un claro predominio de pacientes procedentes de su domicilio21. Entre las consecuencias de la fractura de cadera en el anciano está la institucionalización debido al cambio de situación funcional, mayor dependencia y ausencia de posibilidad de cuidados por parte de sus familiares. En nuestro estudio solamente un 5% precisó institucionalización definitiva de novo, mientras que un 75% volvió a su lugar de origen, porcentaje que descendió un 12% al finalizar el seguimiento, dato que consideramos bueno y acorde con otras series22.
Aunque la comorbilidad de nuestro grupo ha sido baja en referencia a otros autores18, casi el 40% presentó antecedentes de demencia, en concordancia con otros trabajos, lo que, como está claramente admitido23,24, ensombrece el pronóstico funcional y vital.
Los pacientes analizados presentaban una funcionalidad previa buena, en línea con los de otros estudios9,18,21. Sin embargo, más de la mitad de ellos estaba en situación de malnutrición o riesgo nutricional según la escala utilizada. Además, un porcentaje similar había sufrido una caída, al menos, en el último año, la mayoría debido a desequilibrio. Este dato se encuentra en concordancia con lo referido por Friedman et al. en una reciente publicación en cuanto al riesgo de caída en personas de 80 o más años que supera el 40% anual25.
Como en la mayoría de las series buena parte de nuestros pacientes había sufrido fracturas por fragilidad previas, admitidas como factor determinante en la producción de nuevas fracturas, especialmente en la cadera26.
De acuerdo con otros estudios la fractura más frecuente fue la pertrocantérea, cuya incidencia crece paralelamente con la edad, al contrario que las localizadas en el cuello femoral27.
Aunque la demora quirúrgica ha ido descendiendo a lo largo de los 4 años del estudio, se sigue manteniendo por encima de las 48h que todas las guías marcan como límite aconsejable28. Las 2 causas fundamentales de la demora han sido la reversión de la anticoagulación y/o antiagregación plaquetaria y la imposibilidad de operar a estos pacientes a lo largo del fin de semana. Pensamos que es importante seguir trabajando para rebajar esta demora, especialmente la debida a causas organizativas, ya que como han demostrado otros autores puede aumentar el índice de mortalidad en el primer año29.
Se ha aplicado sistemáticamente una política de ahorro de sangre protocolizada en la unidad mediante terapias de eritro-estimulación y medidas restrictivas comunes en unidades de este tipo30,31. Con ello, nuestra tasa de transfusión sanguínea ha sido del 47% de los pacientes.
La estancia media ha ido disminuyendo progresivamente a lo largo de estos años. No obstante, la estancia total (suma de las estancias de los 2 hospitales) está en el límite alto de las estancias recogidas en España, si bien no son comparables debido a las diferencias en el diseño de las unidades32,33. Este parámetro ha estado lastrado por el retraso que ha supuesto la estancia repartida entre los 2 centros y estamos seguros de que disminuirá en años posteriores tras la unificación de todo el proceso. Debemos reseñar el bajo porcentaje de traslado a la Unidad de convalecencia (18,2%) en comparación con otras series19,21,32,34 que llegan hasta el 63%, lo cual evidentemente ha influido de forma negativa en nuestras estancias. Muy posiblemente la coexistencia en nuestro caso de las unidades de agudos y de convalecencia en la misma localización física, y el hecho de no tener que cambiar de habitación ni de facultativo una vez realizado el trámite administrativo, distorsiona la indicación de traslado entre ellas.
Siguiendo el modelo multifactorial de delirium de Inouye y Charpentier35 todos los pacientes con fractura de fémur presentan severos factores precipitantes de dicho síndrome geriátrico: traumatismo, cirugía y anestesia. Sobre estos factores, la presencia de demencia previa resulta crítica en el desarrollo postoperatorio del mismo36. En nuestro caso la incidencia ha sido del 34,6%, un valor medio entre los publicados por algunas series37,38.
La eficacia de la rehabilitación medida mediante el índice de Montebello, aunque ha mejorado con el paso de los años, se mantiene por debajo de lo deseable y de lo mostrado por otras series39. Algo similar ocurre con la ganancia funcional al alta que, a pesar de haber sido considerable en más del 60% de los pacientes, se encuentra por debajo de los valores obtenidos en otras series24. La capacidad de deambulación previa, similar a la de otros estudios9, se ha mostrado determinante para la recuperación posterior, siendo más rápida para aquellos que no precisaban ayudas técnicas previas, que recuperan su situación inicial a los 3 meses. Sin embargo, los que precisaban ayuda de un bastón, en caso de poder abandonar el andador, no lo hacen hasta el año de la fractura; los que precisaban 2 bastones, andador o silla de ruedas seguían utilizándolos a los 6 meses. Tanto el índice de Barthel como la utilización de ayudas para la marcha previa a la fractura pueden ser marcadores pronósticos de la capacidad de deambulación posterior.
En general, la mortalidad ha sido mayor en aquellos pacientes más ancianos y más enfermos, de acuerdo con la bibliografía consultada21,40. La mortalidad intrahospitalaria (6,9%) se encuentra dentro de la tasa media española (5,3% para mayores de 65 años, 8% para 85-89 años) teniendo en cuenta la edad media de nuestra población. Si consideramos únicamente la mortalidad ocurrida en la UOG (3,8%) y no en la unidad de convalecencia, esta se encuentra por debajo de la media. La mortalidad acumulada al año fue del 25%, dentro de los márgenes que muestra la literatura41. Llama la atención que, a lo largo del año de seguimiento, fallecieran todos aquellos que previamente necesitaban silla de ruedas o la ayuda de una persona para desplazarse. Se trata de un grupo con amplia representación de pacientes con demencia, lo cual podría explicarlo.
LimitacionesLas obligadas características estructurales de la unidad han impedido la atención geriátrica de los pacientes incluidos en el estudio en el periodo preoperatorio; no obstante, y aunque somos conscientes de las limitaciones del modelo, hemos preferido iniciar la unidad con las características ya descritas y luchar hasta conseguir en un futuro (ya presente) completar la atención pre y perioperatoria. Desde octubre de 2013 son los equipos de traumatología los que se trasladan diariamente a operar al Hospital Nuestra Señora de Gracia, evitando el posterior cambio de hospital a los pacientes, lo cual permite una atención integral desde el primer momento. El estudio comparativo de las 2 series ofrecerá resultados que esperamos sean muy interesantes.
En el análisis de los resultados funcionales se han incluido todos los pacientes dados de alta vivos, incluyendo también, por tanto, a todos aquellos con situación funcional previa de dependencia total (índice de Barthel<20). Este hecho, seguramente, ha empobrecido los resultados en ganancia funcional.
ConclusiónLa fractura proximal de fémur es una enfermedad tan frecuente e incapacitante en la población geriátrica que es indiscutible un abordaje interdisciplinar, en el que el geriatra gestione la continuidad y la integración asistencial, con la participación del resto de profesionales en la toma de decisiones. El modelo que se presenta ya nació con ciertas limitaciones, y con el objetivo de poder atender el proceso completo. En el momento en que escribimos este artículo ya hemos conseguido atender en la UOG el proceso en su totalidad (intervención quirúrgica incluida). Esperamos poder mejorar nuestros resultados y poder compararnos con otras unidades similares.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.