Durante años, las intervenciones educativas enfermeras se han centrado en proporcionar educación e información a los pacientes. El empoderamiento del paciente supone involucrarlo en su autocuidado y hacerlo partícipe de su proceso de enfermedad. Por ello, para mejorar nuestras intervenciones en educación, es necesario identificar las necesidades de conocimiento de los pacientes en relación con su enfermedad.
ObjetivoExplorar las expectativas de los pacientes de epilepsia respecto a la educación sanitaria recibida.
MétodoEstudio cualitativo-descriptivo desde la perspectiva hermenéutica. Sujetos: muestreo intencionado de 18 pacientes con epilepsia voluntarios que participaron en las sesiones de educación sanitaria entre enero y julio de 2019. Recogida y análisis de datos: técnica documental mediante análisis de redactados a la pregunta sobre sus expectativas en las sesiones de educación.
ResultadosSe obtienen 10 códigos que se codifican en 3 subcategorías de expectativas en la educación: aprendizaje y manejo de la enfermedad, intervenciones sobre estado de ánimo e interacción y compartir con otras personas con epilepsia. Estas últimas se fusionan en 2 grandes categorías: autogestión y crecimiento interno.
ConclusionesLos pacientes con epilepsia, al acudir a sesiones grupales de educación sanitaria, no solo esperan conocimientos y gestión de la enfermedad y crisis, sino que también esperan comunicarse y compartir sus experiencias con otros pacientes, soporte emocional profesional y conocer las opciones de tratamiento y recursos sociales.
Over the years, educational lines have focused on providing education and information to patients. The empowerment of the patient means involving him in his self-care and making it part of his disease process. Therefore, to improve our difficulties in education, it is necessary to identify the knowledge needs of patients in relation to their disease.
ObjectiveTo explore the expectations of epilepsy patients regarding the health education received.
Method Designdescriptive qualitative study from a hermeneutical perspective. Subjects: Intentional sampling of 18 patients with epilepsy volunteers to participate in health education sessions between January and July 2019. Data collection and analysis: Documentary technique through analysis of the wording to the question about their expectations in education sessions.
ResultsWe obtained 10 codes that are codified in 3 subcategories of expectations in education: learning and disease management, problems with mood and interaction and sharing with other people with epilepsy. The latter merge into 2 broad categories: Self-management and internal growth.
ConclusionsPatients with epilepsy, when attending group health education sessions, not only hope knowledge and management of the disease and crisis, but also hope and share their experiences with other patients, professional emotional support and know the treatment options and social resources.
La epilepsia, definida por la International League Against Epilepsy (ILAE) como una enfermedad cerebral crónica caracterizada por la predisposición a generar crisis1, afecta a más de 60 millones de personas cada año en todo el mundo2. Pero, a pesar del importante desarrollo de fármacos dirigidos a eliminar los ataques o crisis epilépticas, de un 20 a un 30% de personas con epilepsia sigue teniéndolas3. La complejidad de esta enfermedad no solo se rige en la aparición de las crisis per se, sino en todo el complejo manejo de la enfermedad, desde los efectos secundarios de la medicación, a los cambios de estilos de vida que los pacientes tienen que llevar a cabo para evitar factores desencadenantes de las crisis, la disminución de independencia, así como los aspectos psico-emocionales y sociales1,3.
Los problemas físicos que aparecen en el tratamiento de la epilepsia son los efectos adversos de la medicación, heridas y lesiones provocadas por las crisis, e incluso, casos de muerte súbita o sudden unexpected death in epilepsy (SUDEP). También puede aparecer deterioro cognitivo progresivo, y/o alteraciones psiquiátricas como la ansiedad o la depresión, por esto, las personas con epilepsia tienen dificultades para adaptarse a su entorno debido al estigma social que existe alrededor de esta enfermedad y deben enfrentarse en su vida diaria a un universo complejo y multifactorial, que no les resulta fácil por la falta de conocimiento de la sociedad sobre la epilepsia y de ahí, la necesidad de un equipo multidisciplinar, formado por médicos, cirujanos, psiquiatras, neuropsicólogos, farmacéuticos, dietistas y enfermeras, que abarque todas las fases de la enfermedad3.
Investigador-sujeto cultural, histórico y socialLa enfermera, en particular, junto al resto de profesionales de la salud, juega un papel muy importante en la educación del paciente crónico, especialmente aquel diagnosticado de epilepsia, ya que es la encargada de acompañar a la persona en su proceso de aprendizaje de convivir con una enfermedad el resto de su vida. Hasta hace poco, el enfoque tradicional de educación sanitaria estaba orientada al cumplimiento de la atención médica y los pacientes eran vistos como receptores de decisiones médicas y de recetas4, y las enfermeras basaban sus intervenciones en dar información sobre la enfermedad y el tratamiento a seguir. Este tipo de relaciones enfermera/paciente reproducían estructuras de dominación dentro de una dominación estructural, a causa de una falsa consciencia social5. Las enfermeras al renunciar al control y minimizar sus propios roles de liderazgo pueden cambiar el enfoque de la asistencia sanitaria del liderazgo de la enfermera sobre el paciente5. Es lo que se pretende en la actualidad: que el paciente se involucre en la toma de decisiones respecto a su salud y sea el responsable de sus elecciones y de sus consecuencias.
Paradigma-empoderamientoEste enfoque, llamado empoderamiento, busca mejorar la salud dando énfasis en que las personas adquieran habilidades, y puedan ser capaces de identificar necesidades y problemas psicosociales, determinar objetivos personales, definir estrategias para lograr objetivos autoseleccionados, resolver problemas, manejar el estrés y autogestionar sus emociones, buscar/alcanzar el apoyo social apropiado, obtener y mantenerse motivado, buscar información, negociar, hacer preguntas y expresar preferencias o comunicarse4. El refuerzo de tales habilidades pretende mejorar y maximizar la autoeficacia, la asertividad, la autoconciencia y el sentido de autoestima. El empoderamiento enfatiza sobre el auto poder y el control de las personas sobre sus problemas de salud4–7.
Bajo este paradigma, el papel de los profesionales de la salud es fundamental para guiar a través del proceso del empoderamiento y conseguir involucrar activamente a los pacientes en su atención7,8. Por ello, las intervenciones educativas para pacientes con epilepsia que se realizan en el Hospital Clínic de Barcelona siguen este enfoque y las técnicas de empoderamiento buscan enseñar y reforzar estrategias para que los pacientes reconozcan cuando necesitan información, gestionar el conocimiento para generar cambios de conducta adecuados, para así evitar factores desencadenantes de crisis y/o reconocer efectos secundarios de la medicación, al mismo tiempo que pretende conseguir que el paciente sea capaz de participar en la toma de decisiones respecto a su enfermedad y su vida, reduciendo la ansiedad, para alcanzar la autodeterminación y el autocontrol sobre ellos mismos.
Cabe resaltar que, cuando se realiza una educación sanitaria siguiendo este enfoque, es preciso tener en cuenta que nadie puede empoderar a otra persona, es la persona en sí misma la que se empodera. Es decir, no se puede hablar de empoderamiento si en la educación sanitaria solo se proporciona información desde la perspectiva profesional, ya que en este caso los profesionales sanitarios pueden ejercer una visión de poder frente a los pacientes siendo un impedimento en el crecimiento de los pacientes, mermando su participación en la toma de decisiones. Por lo tanto, no tendrá sentido tratar de conseguir el empoderamiento del paciente sin partir de su propia percepción de la enfermedad y de sus necesidades, inquietudes y expectativas. En este caso, la enfermera adquiere un rol catalizador, de colaboración convirtiéndose en una guía, una herramienta disponible que permite y facilita al paciente alcanzar ese nivel de empoderamiento para mejorar la gestión de su enfermedad5. Es por ello, el objetivo de este estudio es explorar las expectativas de conocimiento de los pacientes que asisten a las sesiones de educación sanitaria en epilepsia para lograr su propio empoderamiento.
MétodologíaSe trata de un estudio cualitativo descriptivo desde perspectiva hermenéutica9. Muestreo intencionado de conveniencia. Se contó con la participación de 18 pacientes en las sesiones de educación sanitaria entre enero y julio de 2019. Los pacientes que aceptaron participar en el estudio posteriormente firmaron el consentimiento informado antes de participar en las sesiones educativas y se compensaron para la preparación de la educación sanitaria, de manera que hubiese suficiente variabilidad en edades y tipo de epilepsia y evolución de la enfermedad, para que durante la intervención educativa se enriquecieran mutuamente de distintas vivencias, experiencias, conocimientos y visiones sobre la enfermedad. Así mismo, los datos se recogieron desagregando la información por sexos. La recogida del material escrito se realizó en un aula del Hospital Clínic.
Educación sanitaria con empoderamiento en epilepsiaLos objetivos de educación y contenido fueron comunes a otros estudios realizados en educación en epilepsia10–12: definición e información general sobre la epilepsia, manejo de las crisis, actuación ante crisis, factores precipitantes, fármacos antiepilépticos y efectos adversos, problemas biológicos, sociales y cognitivos, SUDEP, alteraciones psicológicas y psiquiátricas y epilepsia y mujer. Además, se fue profundizando o añadiendo información en temas específicos según las expectativas y demanda de los participantes11. La información se suplementó con trípticos educativos diseñados específicamente para la intervención.
Se realizaron 4 sesiones por grupo, con duración de 90 min cada una. Se utilizó una pantalla para la proyección de diapositivas con imágenes, preguntas que permitieron la participación. Las sillas se dispusieron en forma de círculo para facilitar la comunicación y participación, evitando «barreras» entre los participantes. La o las enfermeras participantes fueron vestidas sin uniforme, para evitar la barrera o efecto «bata blanca», el trato con los pacientes fue en todo momento de igual a igual, para evitar la pérdida de poder del paciente respecto al personal sanitario. En este sentido, los profesionales fueron «uno más» en esta intervención, y participaron con su experiencia y su conocimiento en el momento en que los pacientes lo solicitaron. Los datos se recogieron a través de técnica documental narrativa sobre la pregunta de expectativas de conocimientos recibidos en las sesiones de educativas y el grado de participación estudiado fue desde la perspectiva ETIC, es decir, el equipo investigador trató de entender esta pregunta «desde fuera».
Consideraciones éticasLos participantes fueron informados del estudio objetivo y firmaron el consentimiento informado. El estudio fue aprobado por el Comité Ético del Hospital Clínico de Barcelona con referencia #HCB/#2017/0008.
Análisis de los datosEl material recogido se anonimizó y se realizó la transcripción de los datos con la posterior agrupación de la información para preparar los datos para la lectura. Seguidamente se realizó una lectura en profundidad de la información hasta la total familiarización con el material escrito, creando un listado de interpretaciones e ideas, y posteriormente una lista tentativa de temas que iban apareciendo en el texto, elaborando un esquema provisional de clasificación. A partir de allí se crearon categorías temáticas, segmentos del corpus textual por categorías y agrupación bajo un marco explicativo, generando de conceptos o teorías en función del grado de interpretación de la investigación finalizando con una técnica de relativización, verificación y contraste de los hallazgos y creación del marco explicativo definitivo. Realizamos triangulación de datos mediante triangulación de investigadores/analistas, para aumentar la validez del resultado9,13. En un primer momento se analizó independientemente por 2 investigadoras, una con formación y experiencia en neurología general y hospitalización, y otra con formación específica en epilepsia y con cargo de práctica avanzada en epilepsia. Posteriormente se volvieron a contrastar con resultados con el análisis de una enfermera externa, con formación y experta en psiquiatría.
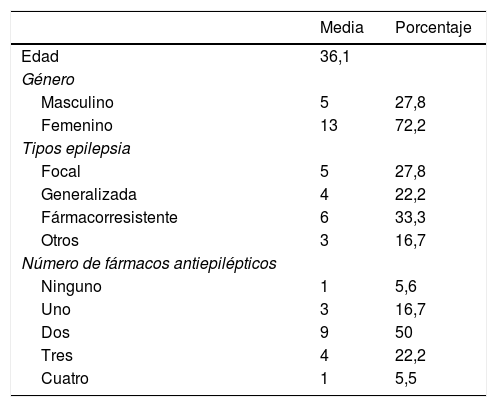
ResultadosEn la tabla 1 se muestran las variables demográficas y clínicas de los participantes.
Tabla de variables demográficas y clínicas de los participantes
| Media | Porcentaje | |
|---|---|---|
| Edad | 36,1 | |
| Género | ||
| Masculino | 5 | 27,8 |
| Femenino | 13 | 72,2 |
| Tipos epilepsia | ||
| Focal | 5 | 27,8 |
| Generalizada | 4 | 22,2 |
| Fármacorresistente | 6 | 33,3 |
| Otros | 3 | 16,7 |
| Número de fármacos antiepilépticos | ||
| Ninguno | 1 | 5,6 |
| Uno | 3 | 16,7 |
| Dos | 9 | 50 |
| Tres | 4 | 22,2 |
| Cuatro | 1 | 5,5 |
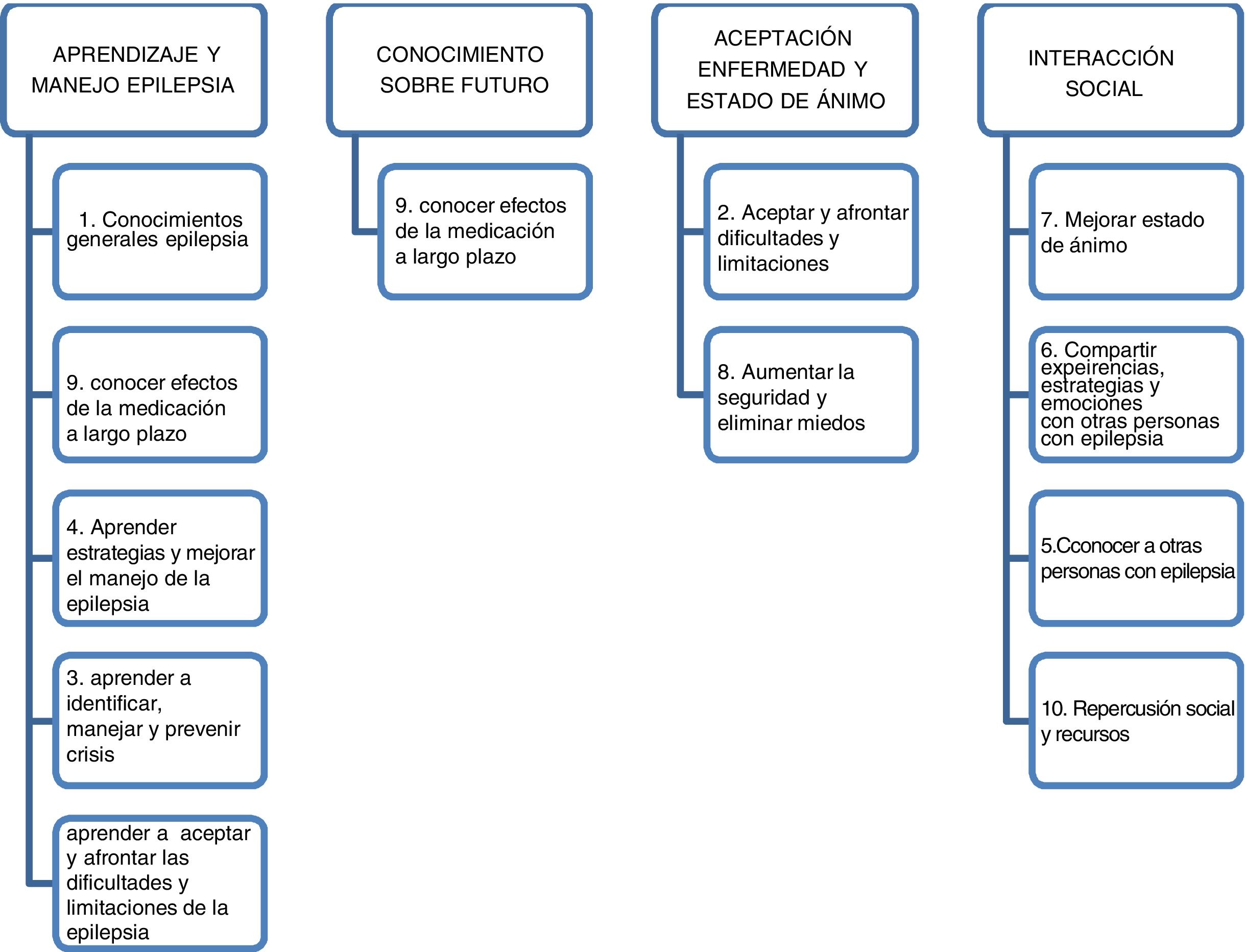
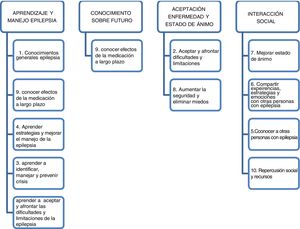
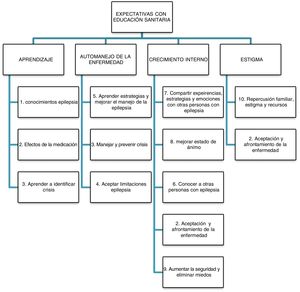
A partir del análisis se elaboró un listado de temas específicos (aumentar los conocimientos generales de la epilepsia, aprendizaje, afrontamiento y limitaciones, identificación, manejo y prevención de la enfermedad y de las crisis, redes de apoyo, mejorar el estado de ánimo, expresión de sentimientos y manejo de las emociones, efectos de la medicación, repercusión social y recursos sociales), de los que se obtuvieron 10 códigos, que se codificaron en 4 categorías de expectativas en la educación: aprendizaje y manejo de la enfermedad, conocimiento sobre futuro de su enfermedad, aceptación de la enfermedad y estado de ánimo e interacción social (fig. 1).
Se procedió a la codificación de citas según paciente (Pxx) y por temas: se agruparon las citas más significativas de los pacientes en los diferentes temas, a los cuales estas se podían referir:
Aumentar los conocimientos generales de la epilepsia: P14: «Me gustaría saber qué clases de crisis tengo»; P12: «Tratar la ansiedad y el cansancio»; P10: «valorar la posibilidad de la cirugía de epilepsia»; P07: «conocer aspectos necesarios para mi vida diaria sobre la enfermedad y corregir los que no hago bien».
Conocer los efectos de la medicación: P10: «El cuerpo se me hace resistente a la medicación con el tiempo y no paran de cambiarme la medicación»; P05: «posibles efectos a largo plazo del tratamiento».
Aprender a identificar, manejar y prevenir las crisis: P11: «Espero aprender a manejar la enfermedad, medidas preventivas, cómo afecta la enfermedad a largo plazo»; P14: «Me gustaría saber qué clases de crisis tengo».
Aprender a aceptar y afrontar las dificultades y limitaciones de la epilepsia: P02: «Yo quiero aprender a tener más seguridad en mí misma y a quitarme estos posibles miedos que tengo después de las crisis de ausencia»; P10: «Me gustaría poder afrontar aspectos que aún me hacen enfadar»; P10: «Durante la vida diaria las crisis aún me afectan».
Aprender estrategias y mejorar el manejo de la epilepsia: P13: «Me gustaría ser capaz de tener más recursos para evitar y prevenir las crisis»; P16: «es muy difícil tener vida normal»; P01: «Mejorar la calidad de vida y poder volver a conducir»; P17: «Aprender a sobrellevar de la mejor manera posible la epilepsia».
Conocer a otras personas con epilepsia: P12: «Conocer las narrativas de otros para generar empatía y apoyo»; P15: «Me gustaría conocer otras personas con mi misma enfermedad para no sentirme la única que le ha tocado vivir esto»; P05: «Conocer experiencias de otras personas en relación a la enfermedad»; P18: «Necesitamos sentirnos únicos, escuchados y apoyados por profesionales»; P08: «Ver y conocer cómo viven personas con mi misma enfermedad, ya que llevo 10 años con mi única referencia, conocer su punto de vista y sus hábitos de vida y como se encuentran psicológicamente»; P08: «Poder explicar todo lo que sentimos y vivimos»; P08: «espero compartir experiencias»; P03: «Conocer los “secretos” de los otros pacientes, cómo actúan ante la enfermedad».
Compartir y expresar experiencias, estrategias y emociones con otras personas con epilepsia: P10: «Durante la vida diaria las crisis aún me afectan»; P12: «Conocer las estrategias para enfrentar la vida cotidiana con normalidad»; P08: «Me gustaría aprender a aceptar la enfermedad»; P07: «Ver y conocer cómo viven personas con mi misma enfermedad, ya que llevo 10 años con mi única referencia, conocer su punto de vista y sus hábitos de vida y cómo se encuentran psicológicamente»; P08: «Poder explicar lo que todos sentimos y vivimos».
Mejorar el estado de ánimo: P12: «Tratar la ansiedad y el cansancio»; P15: «Subirme el ánimo para poder seguir luchando a pesar de que sé que es una enfermedad para toda la vida (…) estoy en un momento de bajón, bastante gordo»; P02: «Yo quiero aprender a tener más seguridad en mí misma y a quitarme estos posibles miedos que tengo después de las crisis de ausencia»; P03: «mi estado de ánimo es muy variable, normalmente muy bajo»; P17: «Aprender a sobrellevar de la mejor manera posible la epilepsia».
Aumentar la seguridad en uno mismo y eliminar miedos: P18: «Me gustaría ser capaz de tener más recursos para evitar y prevenir las crisis»; P02: «Yo quiero aprender a tener más seguridad en mí misma y a quitarme estos posibles miedos que tengo después de las crisis de ausencia».
Repercusión familiar, estigma y recursos: P15: «no solo me afecta a mí, también a mi familia»; P18: «que está también la visión del otro, del familiar, de la persona que te quiere»; P04: «ir sacando hacia fuera todo este estigma»; P04: «nombrar con toda la naturalidad»; P04: «Somos personas con derecho a todo, como todo el mundo»; P05: «Recursos adicionales»; P03: «ayudas sociales, incapacidades…»; P09: «información sobre cómo poder ayudar en una crisis».
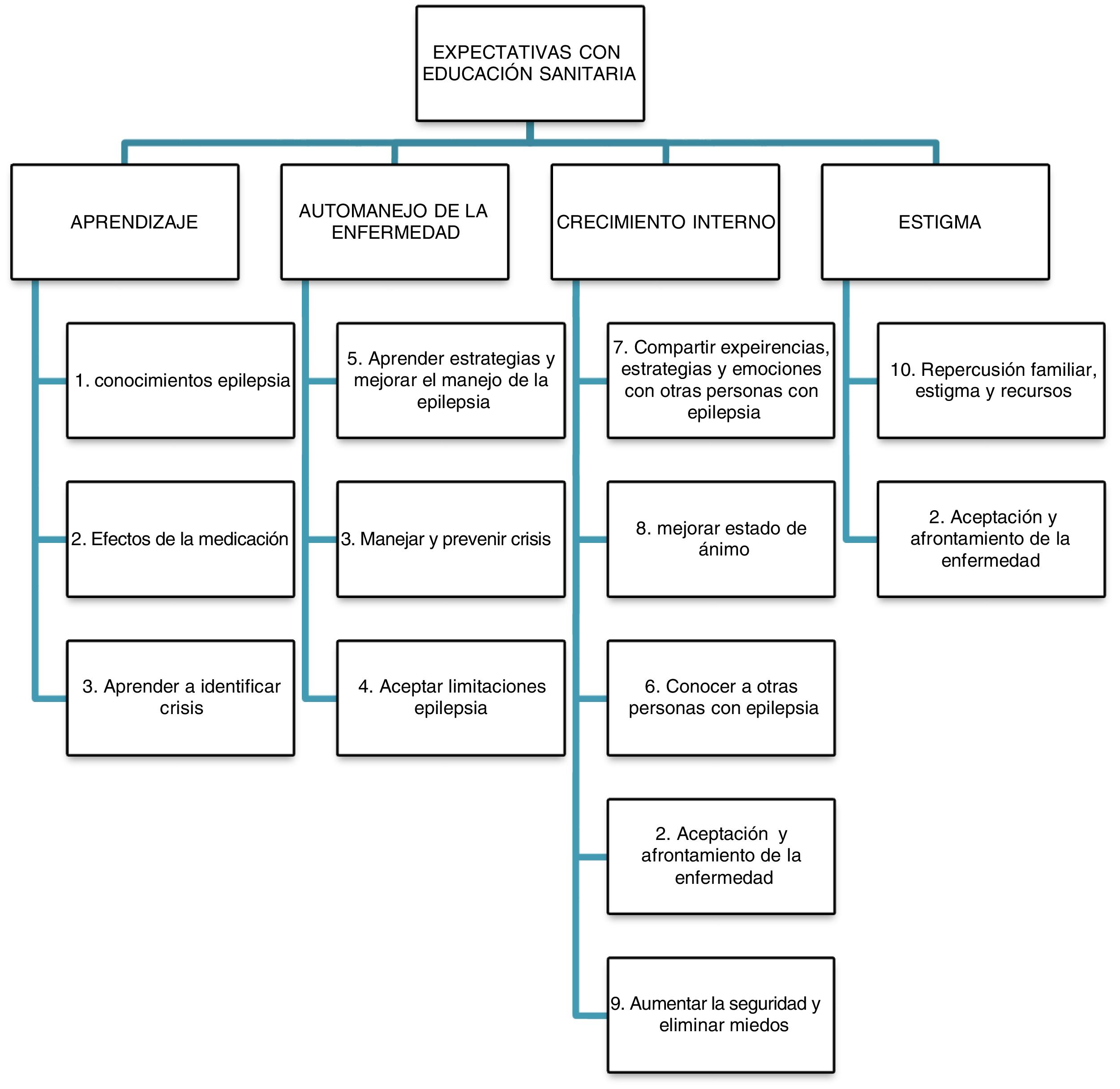
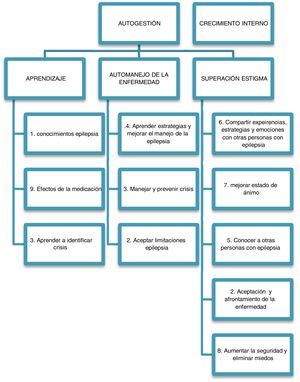
CategoríasNo obstante, después de un análisis posterior se eliminó la categoría «conocimiento sobre el futuro» y la añadimos a «aprendizaje y manejo», que a su vez se dividió en «Adquisición de conocimientos», referidos a conocimientos más generales de la enfermedad, y «Automanejo de la enfermedad» (fig. 2) y se optó por englobar todas las categorías en «Autogestión» y «Crecimiento interno y evitar el estigma», clasificándolas como categorías superiores (fig. 3).
Categorías superioresLa segmentación del texto por categorías superiores se realizó basándose en las codificaciones anteriores. La Autogestión: P03: «Conocer los secretos de los otros pacientes, cómo actúan ante la enfermedad»; P07: «conocer aspectos necesarios para mi vida diaria sobre la enfermedad y corregir los que no hago bien»; P05: «conocer experiencias de otras personas en relación con la enfermedad»; son frases que demandan la necesidad de información por parte del profesional, pero también por parte de otras personas con epilepsia. Otros ejemplos son P05: «Posibles efectos a largo plazo del tratamiento», que reflejan falta de conocimientos, pero también llevan implícita un miedo a o consecuencias futuras de la enfermedad. La mayoría de las frases llevan implícitas un cariz de aceptación o afrontamiento que no solo se consigue con el conocimiento como, por ejemplo: P01: «pautas que me ayuden a sobrellevar la epilepsia» o P03: «trucos ante las crisis», que parece más una demanda de experiencias personales de otros pacientes que ayuda formal profesional. En este sentido, la gestión de la enfermedad no hace referencia solo al manejo de las crisis, sino que sus demandas son en dimensiones diversas, como la social: P03: «Ayudas sociales, incapacidades», cómo ayudar a los demás: P09: «información sobre cómo poder ayudar en una crisis». El crecimiento interno y estigma: Realmente en este estudio, las expectativas de las sesiones de educación van más allá de la recepción de información. Se hacen patentes expresiones de crecimiento personal, expectativas de un cambio interno que proporcione al individuo herramientas de afrontamiento hacia la enfermedad o sus consecuencias, así como gestión emocional. Por ejemplo, P12: «generar empatía, apoyo y conocer las estrategias para enfrentar la vida cotidiana con la propia normalidad». Con esta frase se está pidiendo una interacción personal entre el personal sanitario que imparte la educación, pero también entre los otros pacientes, y una interacción empática, de apoyo. La necesidad de apoyo mutuo se demuestra con afirmaciones claras como P15: «No sentirme la única que le ha tocado vivir esto» o P15: «subirme el ánimo para poder seguir luchando a pesar de que es una enfermedad para toda la vida». Otras expresiones son más generales al respecto, diciendo P08: «me gustaría aprender a aceptar la enfermedad». La percepción de inseguridad o miedo y el deseo expreso de superarlo a través de la gestión de las emociones y de la ayuda mutua se refleja en expresiones como P02: «quiero quitarme estos posibles miedos»; P07: «las personas que conviven con epilepsia (…), así como se encuentran psicológicamente, creo que el hecho de que seamos de diferentes edades puede ayudar»; P04: «Somos personas que tenemos todo el derecho a todo, como el resto del mundo»; P04: «hace falta poder explicar todo lo que sentimos, lo que vivimos. Cada vez se ha de ir sacando fuera todo este estigma». Otra cuestión es la gestión emocional de las consecuencias de la enfermedad, con afirmaciones de frustración como P10: «Poder afrontar aspectos que todavía me hacen enfadar, como el hecho de no poder conducir». La necesidad de apoyo y comprensión se refleja en frases como: P18: «Necesitamos sentirnos únicos, escuchados y apoyados por profesionales», así como la necesidad de una atención que incluya también a la familia: P18: «que está también la visión del otro, del familiar, de la persona que te quiere»; lo que a su vez también refleja un estigma o percepción de la propia familia respecto a la enfermedad.
Marco explicativoEntendemos «Autogestión» como la aceptación, el afrontamiento y la capacidad de encontrar los recursos personales y sociales a cada necesidad que se presenta con la enfermedad. La educción sanitaria en enfermos con epilepsia nos permite abordar los temas prioritarios que los pacientes demandan de información sobre la epilepsia, que van desde la información básica sobre la enfermedad, hasta la actuación ante crisis, o las posibilidades de tratamiento. Todo ello, no solo enfocado a una mera educación, la autogestión implica una aceptación y un afrontamiento de la enfermedad, a la vez que una capacitación para el autocuidado, lo que se consigue no solo con dar conocimientos, sino que se precisa un abordaje participativo que fomente la participación, el debate y que deje aflorar la perspectiva del paciente respecto a su percepción sobre la enfermedad. De esta manera, esta autogestión precisa de mecanismos que empoderen al paciente, que le faciliten alcanzar el poder necesario para conocer su enfermedad, aceptarla y aprender a manejarla de la mejor manera posible. Y esta autogestión debería crecer paralelamente a un proceso de crecimiento interno de la persona. Interpretamos el «Crecimiento interno», como el crecimiento personal, la gestión de las propias emociones y la superación del estigma propio y social.
Nos referimos a estigma como una condición, atributo, rasgo o comportamiento que hace que la persona portadora sea incluida en una categoría social hacia cuyos miembros se genera una respuesta negativa y se les ve como culturalmente inaceptables o inferiores14. Esta relación de estigma se establece entre un individuo y un grupo con un conjunto de expectativas, por lo cual cada uno de ellos juega a la vez los roles de estigmatizador y estigmatizado. Y son precisamente necesarias medidas de interacción social con otros pacientes, conocimientos y aceptación de la enfermedad lo que facilitarían al paciente ese crecimiento interno necesario para superar o mejorar ese rol interno y social que le ayude en sus relaciones con otras personas, con su familia y en su propia percepción y aceptación de la enfermedad. Este proceso de transformación o cambio de la persona, iniciado desde sus percepciones y reconocimientos, es el que le permitirá empoderarse15. El empoderamiento sería en este caso a la vez un proceso de capacitación, aprendizaje y crecimiento interno demandado por los propios pacientes y unas expectativas de resultado para mejorar la autogestión de la salud y el estigma personal.
DiscusiónLos resultados van en la línea de otros estudios cualitativos, como el de Breuning et al.16, que concluyen que la variedad de las experiencias de enfermedad presentadas permite a los pacientes considerar sus propios desafíos con la enfermedad. De la misma manera, el estudio refleja la demanda de los pacientes de contacto y experiencia con sus iguales para el afrontamiento y gestión de su enfermedad. Y aunque no trate sobre la educación sanitaria, demuestra la necesidad y el beneficio de las interacciones entre los pacientes para conectar entre ellos y mejorar los aspectos que más se ven afectados. Igualmente, Sarudianski et al.17, analizan el impacto de la epilepsia fármaco-resistente en el paciente y concluyen en la importancia de desarrollar intervenciones específicas que aborden estos temas relacionados con las características de la enfermedad y las crisis, las interacciones con el sistema de salud, las creencias sobre la enfermedad, sobre la percepción de otras personas, y la propia percepción e impacto de la enfermedad en las actividades diarias. Por ello, se puede observar la relación entre impacto de la epilepsia y las demandas en los programas de educación sanitaria.
También se han encontrado estudios cualitativos sobre la valoración por parte de los pacientes, y alguno incluía también sus cuidadores, de la consulta de atención primaria de enfermería en epilepsia y uno de enfermería neurológica genérica. En general, se valora el poder expresarse libremente sobre los síntomas de la enfermedad y el tiempo dedicado, aunque podía ser mayor18. En las consultas de enfermería podían completar y mejorar la información19, y encontrar un espacio de comunicación y de empatía más eficaz y mas difícil de encontrar en la consulta de los médicos, algo que valoraban tanto como el control de sus crisis o los síntomas de sus enfermedades20. Estos estudios utilizan la metodología cualitativa con entrevistas semi estructuradas o entrevistas en profundidad, que posteriormente se fue transcribiendo, codificando y categorizando, como en el estudio presente. En este sentido, creemos que la metodología escogida es la adecuada, aunque se podrían mejorar las entrevistas realizadas y hacerlas en más profundidad.
La revisión de Bradley et al., basada en estudios sobre la efectividad de la intervención de la enfermera especializada y la educación en autogestión en epilepsia, demuestran alguna evidencia de beneficio y de efectividad de intervenciones para mejorar la salud y la calidad de vida de las personas con epilepsia, aunque, al mismo tiempo, tampoco esclarecen que métodos o modelos podrían mejorar los resultados de este tipo de intervenciones21.
ConclusionesLos pacientes con epilepsia, al acudir a sesiones grupales de educación sanitaria, no solo esperan conocimientos y gestión de la enfermedad y crisis, sino que también esperan comunicarse, compartir sus experiencias con otros pacientes y recibir soporte emocional profesional y mutuo entre iguales. Se demuestra con este estudio, la necesidad de explorar nuevos métodos de intervención educativa que ayuden a empoderar al paciente para impulsarle a ese proceso de crecimiento interno que le permita aceptar su enfermedad, superar el estigma y conseguir la autogestión de su enfermedad. El reto es la implementación de nuevos programas de intervención que no se limiten a «educar» sino que involucren a los pacientes para ayudarse mutuamente y al menos se inicien en un desarrollo de crecimiento interno que resuelva problemas como la aceptación de la enfermedad, las creencias sobre la auto y la hetero percepción de la enfermedad o estigma y su impacto en la vida diaria. Dichos temas, necesariamente precisan de abordajes que cuenten con una participación grupal que promueva el empoderamiento como eje central de la educación y ponga como protagonista al paciente en su propio proceso de mejora interna y crecimiento personal.
FinanciaciónEste estudio pertecene a un subanálisis del proyecto «Empoderamiento del paciente con epilepsia», becado por la Sociedad Española de Epilepsia con BECA Patient Value 2017 y las Becas de intensificación «La Caixa-La Pedrera 2019» con el soporte del Departamento de Salud GENCAT a través de la Beca PERIS (PERIS-SLT 008-18-00180; RH041908).
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.