El tratamiento del dolor crónico neuropático se encuentra entre uno de los grandes retos para el personal sanitario en la actualidad debido al gran impacto que produce en la calidad de vida de los pacientes. La neuroestimulación profunda se plantea como tratamiento para los pacientes que han agotado las posibilidades de tratamiento farmacológico sin resultados.
ObjetivosMostrar la importancia de la detección temprana de complicaciones posquirúrgicas en pacientes con implantes de electrodo medular, así como de una adaptación y personalización de los cuidados de enfermería en complicaciones posquirúrgicas.
MétodoSe refleja un ejemplo de caso clínico de una mujer con dolor crónico neuropático de larga duración tras traumatismo en accidente de tráfico. Después del estudio de posibles opciones se decide conjuntamente la implantación de un electrodo medular para proceder a la terapia de neuroestimulación profunda. Tras la aparición de paraplejia posquirúrgica y fístula de líquido cefalorraquídeo se detecta una errónea colocación del electrodo y se procede a la realización de una segunda intervención para recolocación.
ResultadosSe describe la actuación de enfermería ante complicaciones posquirúrgicas, identificación de diagnósticos, adaptación del plan de cuidados inicial, así como actividades y objetivos posibles.
ConclusionesResaltar la importancia de la adaptación y de la personalización de los cuidados de enfermería en pacientes con complicaciones posquirúrgicas.
Chronic neuropathic pain treatment is currently one of the biggest challenges for health care professionals because of its high impact on quality of life. Neurostimulation therapy is shown as a widely-accepted treatment for patients who have completed the pharmacological treatment options with no results.
ObjectivesTo show the importance of early detection of post-surgical complication in spinal cord stimulation patients with spinal electrode as well as an adaptation and personalization of nursing care in the event of post-surgical complications.
MethodA case of a woman suffering long-term chronic neuropathic pain following a serious traffic accident and subsequent spinal trauma. A study of a number of possible medical options was undertaken to decide the best outcome for the patient; finally, fitting a spinal electrode implant was decided as the best option, in order to start spinal cord stimulation therapy. Post-surgical paraplegia and cerebrospinal fluid leak were detected and incorrect placement of the electrode was observed on magnetic resonance imaging. A re-intervention was carried out for repositioning.
ResultsNursing care of post-surgical complications, the identification of nursing diagnoses and the ideal adaptation of the initial care plan as well as possible activities and objectives are described.
ConclusionsThe importance of the adaptation and personalization of the nursing care plan for patients with postoperative surgical complications must be highlighted.
El dolor crónico es una de las causas más habituales de consulta médica en España en el paciente adulto, y la Organización Mundial de la Salud (OMS) lo considera un problema de salud pública mundial. La Asociación Internacional para el Estudio del Dolor (IASP) define el dolor como «experiencia sensorial o emocional desagradable asociada a un daño real o potencial en un tejido, o descrito en términos de dicho daño». Produce un descenso en la percepción de la calidad de vida de nuestros pacientes y de sus familiares sin contar los costes económicos y humanos que conlleva su tratamiento1. Se estima que uno de cada cinco europeos (19%) sufre de dolor crónico y la literatura estima que la prevalencia en nuestro país es similar, aunque ligeramente inferior (17%)2.
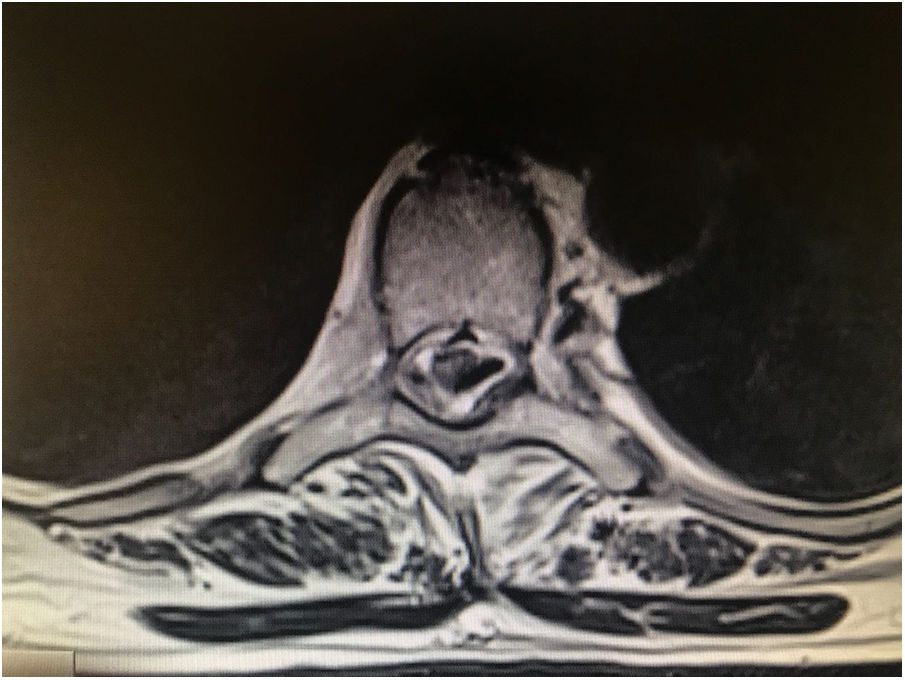
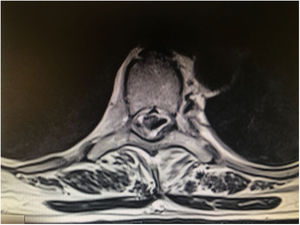
El tratamiento más común para pacientes con dolor crónico es el farmacológico1, siguiendo la escala recomendada por la OMS; a pesar de ello, muchos describen no tener una reducción del dolor significativa con estos tratamientos. La estimulación medular epidural (EME) como tratamiento para el dolor crónico neuropático es consecuencia directa de la aplicación de la teoría de entrada de Wall y Melzack y se comienza a aplicar en los años sesenta. La EME es un procedimiento reversible por el cual un generador de pulsos implantable y sus respectivos cables se colocan 2,5cm por debajo de la piel, generalmente en la zona abdominal, mientras que los electrodos (fig. 1) se introducen en el espacio epidural indicado. Este tratamiento está indicado sobre todo para los siguientes casos: síndrome poslaminectomía, síndrome de dolor regional completo o neuropatía periférica. La literatura demuestra que a pesar de tener un alto coste inicial esta terapia generalmente obtiene beneficios económicos a largo plazo, ya que la demanda de recursos sanitarios por parte de estos pacientes se reduce sustancialmente3-5.
Las fístulas de líquido cefalorraquídeo (LCR) son complicaciones posibles aunque poco frecuentes en la implantación quirúrgica del electrodo epidural; sin embargo, siguen siendo un reto en cuanto a su cuidado y tratamiento. Suelen presentarse durante el postoperatorio inmediato y pueden producir una hipotensión intracraneal, directamente relacionada con la cefalea pospunción dural. Por otra parte, las lesiones medulares durante este procedimiento quirúrgico son muy infrecuentes5,6.
ObjetivoMostrar, mediante la aplicación del proceso enfermero NANDA-NIC-NOC, la importancia de la detección temprana de complicaciones posquirúrgicas en pacientes con implantes de electrodo medular, así como de la adaptación y personalización de los cuidados de enfermería en complicaciones posquirúrgicas.
DesarrolloDescripción del casoMujer de 56 años que sufre un accidente de coche en el año 1998 con fractura de vértebras lumbares L2 y L3. Tras la consolidación de las fracturas comienza con clínica de dolor en el primer dedo del pie izquierdo tipo parestesias. Durante un largo periodo de tiempo se intenta el tratamiento farmacológico del dolor agotando las posibilidades sin ningún resultado satisfactorio. La pauta farmacológica que sigue hasta el momento se compone de: sulfato de morfina (MST) 90mg cada 12h, fentanilo 200μg si el dolor es irruptivo y otro a los 15min si este no cede (refiere necesitar rescates de hasta 6 comprimidos), metamizol cada 8h, bromazepam 1,5mg, amitriptilina 25mg, alprazolam 0,25mg, gabapentina 300mg y venlafaxina 75mg liberación retardada. Tras ser evaluada de manera interdisciplinar por el equipo de Neurocirugía del Hospital General de Asturias se le propone de la posibilidad de la implantación de un electrodo epidural para el inicio de terapia de neuroestimulación profunda con el objetivo de reducir su control del dolor crónico.
Tras la explicación de las posibilidades existentes y su posterior reflexión, la paciente acepta someterse al procedimiento quirúrgico. Se procede a la realización de una hemilaminectomía superior a la fractura para la implantación del electrodo intradural en el quirófano. Tras el procedimiento quirúrgico la paciente es trasladada a la unidad de reanimación postanestésica (URPA) del hospital.
En las primeras 24h la paciente refiere pérdida de fuerza, hormigueo en ambos miembros inferiores y relajación ocasional de esfínteres. Por otra parte, el personal de enfermería registra la aparición de un acumulo de líquido cerca de la herida quirúrgica asociado a posible fístula dural. Se solicita resonancia magnética lumbar urgente para descartar posibles complicaciones del procedimiento quirúrgico, en la que se evidencia que el electrodo se encuentra colocado intraduralmente con contacto medular, por lo que se informa a la paciente de la necesidad de intervención urgente para su recolocación.
Tras esta segunda intervención y posterior despertar en la URPA, la paciente llega a la unidad consciente, orientada y colaboradora, puntuación en escala Glasglow15. Se evidencia una pérdida total de fuerza en ambos miembros inferiores.
DiscusiónEl proceso de atención de enfermería es actualmente el sistema que rige la actuación de enfermería en la mayoría de unidades de neurocirugía de España. Se procede a la realización de una entrevista a su llegada de nuevo a la unidad de neurocirugía como herramienta para la valoración de enfermería basada en el modelo de Virginia Henderson7 que se muestra en la tabla 1 así como los diagnósticos de enfermería propuestos. En este momento la paciente necesita una adaptación del plan de cuidados para paciente posquirúrgico, ya que su nueva situación tras la cirugía precisa unas actividades específicas para, entre otros objetivos, evitar úlceras por presión y caídas tras su déficit de fuerza en miembros inferiores que no se esperarían en otros pacientes postoperados. Su nuevo plan de cuidados se puede observar en la tabla 2 y debe ser revisado constantemente por el personal de enfermería para adaptarlo a las nuevas necesidades según progrese la estancia de esta paciente en la unidad.
Valoración de necesidades de Virginia Henderson
| Necesidades | Datos obtenidos |
|---|---|
| Oxigenación | Mantiene respiración eupneica, mucosas con buen color |
| Alimentación, hidratación | No precisa ayuda, independiente. Refiere comer de todo, no prótesis dental |
| Eliminación | Relajación ocasional de esfínteres, precisa ayuda para acudir al baño por pérdida de fuerza. Precisa vigilancia sobre estreñimiento debido a falta de actividad y medicación actual |
| Movimiento, postura | Hormigueo y pérdida de fuerza en miembros inferiores, precisa ayuda. Índice de Barthel: dependencia severa |
| Dormir, descansar | Tiene problemas para conciliar el sueño relacionado con dolor crónico junto con la agitación que esta nueva situación de salud le produce |
| Vestirse, desvestirse | Necesita ayuda, dependiente relacionado con la falta de movilidad en miembros inferiores |
| Termorregulación | Sin alteraciones |
| Higiene | Necesita ayuda en la mayoría de actividades de higiene corporal, aunque sería capaz de lavarse la cara o los dientes |
| Seguridad | Se ponen barandillas anticaída, se le protege ante el riesgo de lesión |
| Comunicación | Independiente, consciente y orientada en su llegada de nuevo a la unidad. Glasgow 15. Con capacidad de expresar temores y preocupaciones y solicitar ayuda |
| Creencias, valores | Independiente, no manifiesta tener preocupaciones espirituales |
| Trabajar, realizarse | No trabaja actualmente y no indica que sea una preocupación o prioridad |
| Ocio | Dice no estar preocupada por el ocio ahora mismo, la televisión le entretiene suficientemente |
Plan de cuidados de enfermeria
| NANDA | Objetivo de resultados (NOC) | Puntuación llegada | Puntuación al alta a rehabilitación |
|---|---|---|---|
| 0015 Riesgo de estreñimiento | 0501 Eliminación intestinal | ||
| • Control de movimientos intestinales | 4 | 4 | |
| • Cantidad de heces en relación con dieta | 4 | 4 | |
| 00155 Riesgo de caídas | 1828 conocimiento: prevención de caídas; 1912 caídas | ||
| • Tambaleo | 3 | 3 | |
| • Caídas | 4 | 4 | |
| • Descripción uso correcto dispositivos | 4 | 5 | |
| 00004 riesgo de infección | 1902 control del riesgo | ||
| • Identifica factores de riesgo de infección | 4 | 5 | |
| • Identifica signos y síntomas | 4 | 5 | |
| • Higiene de manos | 5 | 5 | |
| • Precauciones universales | 4 | 5 | |
| 00108 Déficit de autocuidados baño | 0301/0305 Autocuidado baño/higiene | ||
| • Entra y sale del cuarto de baño | 3 | 3 | |
| • Se lava la cara, parte superior/inferior | 4 | 5 | |
| 00249 Riesgo de úlcera por presión | 1101 Integridad tisular: piel y membranas | ||
| • Hidratación | 5 | 5 | |
| • Integridad de la piel | 3 | 4 | |
| • Lesiones cutáneas | 3 | 4 | |
| 00085 Deterioro de la movilidad física | 0204 Consecuencias de la inmovilidad: fisiológica | ||
| • Movilidad muscular (MMII) | 2 | 2 | |
| • Movilidad articular (MMII) | 2 | 2 | |
| • Mantenimiento de la postura | 3 | 4 | |
| Dolor crónico | 2100 Nivel del dolor | ||
| • Dolor referido | 3 | 4 | |
| • Expresiones faciales de dolor | 3 | 4 |
| NANDA | Intervenciones de enfermería (NIC) | Actividades |
|---|---|---|
| 0015 Riesgo de estreñimiento | 0450 Manejo del estreñimiento2380 Manejo de la medicación (opiáceos) | • Vigilar la aparición de signos y síntomas de estreñimiento• Fomentar el aumento de ingesta de líquido• Instruir sobre dieta rica en fibra• Evaluar medicación |
| 00155 Riesgo de caídas | 6490 Prevención de caídas6486 Manejo ambiental: seguridad6654 Vigilancia (seguridad) | • Utilizar barandillas laterales para evitar caídas de la cama• Colocar los objetos al alcance del paciente |
| 00004 Riesgo de infección | 6550 Protección contra las infecciones3660 Cuidados herida y sitio de incisión | • Observar signos y síntomas de infección sistémica y localizada• Inspeccionar la existencia de enrojecimiento, calor extremo o drenaje en la piel y las membranas• Obtener muestras para cultivo |
| 00108 Déficit de autocuidados baño | 1801 Ayuda con el autocuidado baño/higiene | • Facilitar que el paciente se bañe el/ella mismo/a• Proporcionar la ayuda necesaria• Establecer una rutina |
| 00249 Riesgo de úlcera por presión | 3540 Prevención de úlceras por presión3590 Vigilancia de la piel | • Observar si hay enrojecimiento, calor extremo, edema o drenaje en la piel y las membranas mucosas• Vigilar el color y la temperatura de la piel• Observar si hay zonas de presión o fricción• Instruir acerca de los signos de pérdida de integridad de la piel• Observar si hay sequedad o humedad en la piel |
| 00085 Deterioro de la movilidad física | 1806 Ayuda con el autocuidado: transferencia0224 Terapia de ejercicios movilidad articular | • Vestir al paciente con prendas cómodas• Realizar ejercicios asistidos• Determinar las limitaciones del movimiento articular• Ayudar en el movimiento articular regular y rítmico dentro de los límites de dolor |
| Dolor crónico | 2380 Manejo de la medicación1400 Manejo del dolor220 Administración de analgésicos | • Administrar analgésicos y/o fármacos complementarios cuando sea necesario• Evaluar las medidas de alivio de dolor a través de una evaluación continua |
Se utiliza la escala de Braden para la valoración del riesgo de úlcera por presión, así como la escala visual analógica (EVA) del dolor durante toda su estancia para una correcta monitorización del dolor. De nuevo la escala de Glasgow se realiza diariamente para detectar cualquier variación del estado neurológico.
ConclusionesLa atención de enfermería a pacientes postoperados es crucial para la identificación temprana de posibles complicaciones; por ello, una buena aplicación del proceso de atención de enfermería se vuelve un punto básico en el día a día de nuestra práctica asistencial. La adaptación personalizada de los planes de cuidados en las unidades de neurocirugía es esencial, ya que facilita un mejor control y detección de posibles signos y síntomas de mejora o empeoramiento de las funciones de nuestros pacientes.
Cabe destacar que el plan de cuidados presentado es el inicial tras la vuelta de quirófano y no sufrió modificaciones en los pocos días de ingreso en la unidad hasta su traslado a la unidad de rehabilitación, donde se continuó con lo planificado y se evaluó la evolución.
A todo el equipo de la Unidad de Neurocirugía del Hospital General de Asturias por el apoyo y la ayuda durante la realización de este artículo.