Debido a la infranotificación de los eventos adversos es necesario usar e incrementar diferentes sistemas de notificación. El objetivo fue analizar los eventos adversos ocurridos en el hospital a través de diferentes sistemas de notificación.
Material y métodosHospital Monte Naranco, hospital con 200 camas (principalmente pacientes geriátricos, edad media: más de 80 años, estancia media: 8,6 días en los pacientes geriátricos). Diseño: estudio retrospectivo y prospectivo de eventos adversos registrados por: a) sistema de notificación voluntaria y confidencial del servicio inglés de salud (formulario IR2); b) notificación interna obligatoria (caídas de pacientes y accidentes laborales); c) notificación interna y estudios observacionales (cuidados de enfermería); d) estudio EPINE de prevalencia y registros del laboratorio de microbiología para el control de la infección nosocomial; e) indicadores del Agency for Healthcare Research and Quality mediante los códigos diagnósticos ICD-9-CM; f) WalkRounds y Briefings; g) estudio nacional sobre los eventos adversos ligados a la hospitalización (ENEAS); h) servicio de atención al usuario; i) estudio multicéntrico por observación de prevención de errores de medicación; j) estudio de exitus por el S. de documentación y comisión de historias clínicas; k) la herramienta Global Trigger Tool del Institute for Healthcare Improvement. Sistemática: liderazgo, entrenamiento en seguridad de pacientes, notificación y análisis de eventos adversos, diseminación de la cultura de seguridad de pacientes, gestor de riesgos clínicos trabajando a tiempo completo. Marco de la certificación ISO. Estudio prospectivo y retrospectivo de eventos adversos registrados. Se usó un modelo teórico para conocer el escenario real de nuestro hospital y el número de eventos adversos.
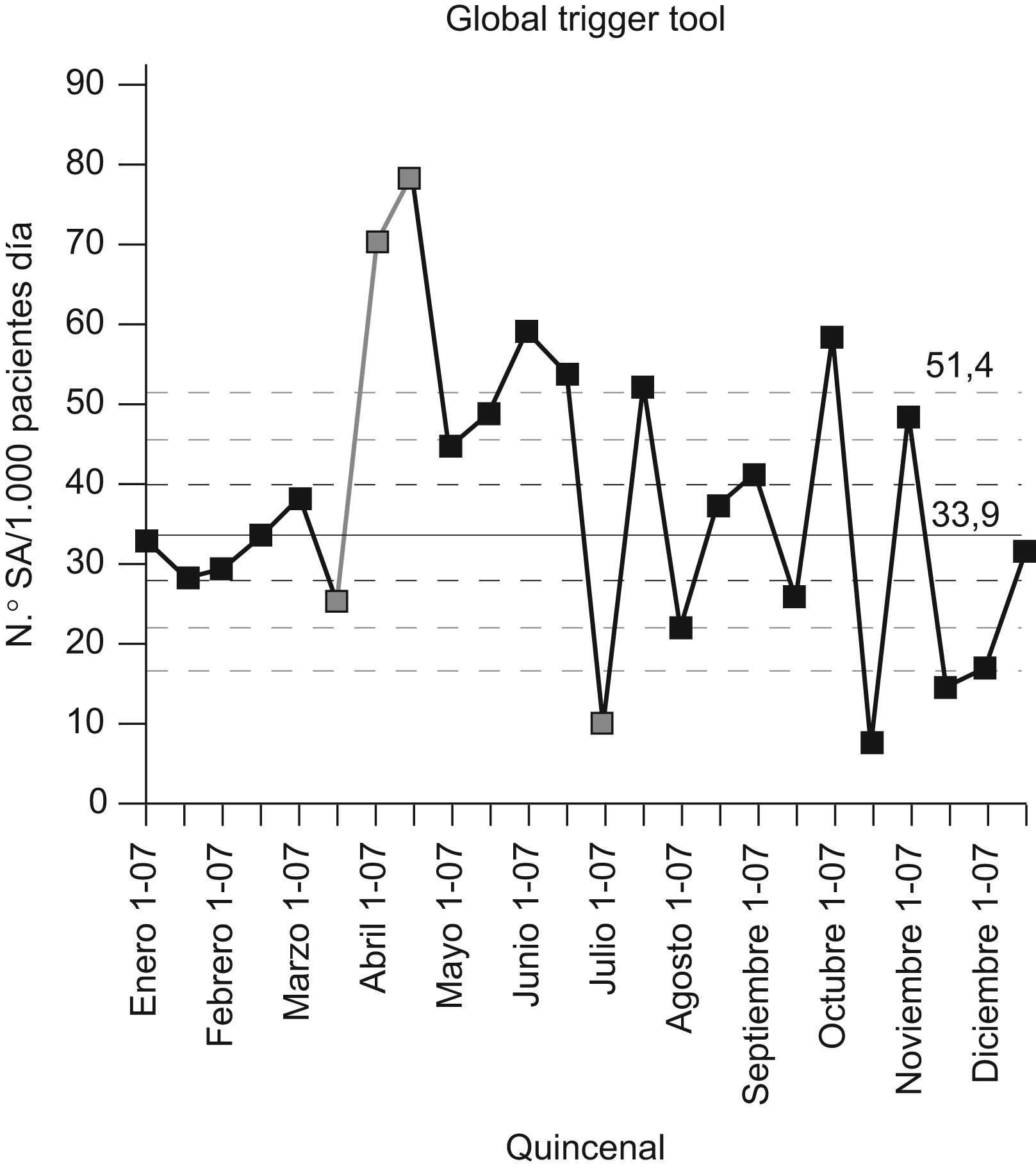
ResultadosLa prevalencia de eventos adversos fue el 7% (ENEAS, en el año 2005). Hubo una media de 43,7 Eventos adversos/1.000 pacientes día, 50 Eventos adversos/100 admisiones, y 43,3% de admisiones con un suceso adverso (Global Trigger Tool, en el año 2007). La prevalencia de la infección nosocomial fue 4,2% (EPINE, 2007) y la prevalencia de errores de medicación del 19,2% (Estudio Multicéntrico por Observación de Prevención de Errores de Medicación, 2007). Incrementamos la notificación y el registro de eventos adversos de unos 300 (2004) a 2.269 (2006) (incremento del 756,3%) y los sistemas de notificación de 4–10. Con el modelo teórico de los datos por notificación voluntaria (n=300) en el 2006 tendríamos: Número de eventos adversos y sucesos potenciales por paciente día- número teórico (0,1–67), por 1.000 pacientes día (0,2–188,3), número de eventos adversos (290–2.900), número de eventos potenciales (10–290.000), errores de medicación (150–2.500).
ConclusionesSe han incrementado el número de eventos adversos con la inclusión de varios sistemas de notificación y una persona a tiempo completo con un cuadro más claro de los tipos de eventos adversos y sistemas de notificación, a la vez que una mejor aproximación a la monitorización, revisión y mejora de los procesos.
La naturaleza de las fuentes de datos no permiten conocer el orden y números reales de los eventos adversos. Es necesario priorizar y escalar los diferentes sistemas de notificación en el tiempo teniendo en cuenta el coste efectividad de los mismos. Los sistemas de notificación son el primer paso para el análisis y es necesaria la implantación de mejoras para ayudar a mitigarlos.
Voluntary reporting of patient safety incidents may under-report incidents as well as the scale and severity of them. The aim of this report was to analyse of the adverse events in our hospital by means of different reporting systems.
Material and MethodsSetting: Monte Naranco Hospital (Oviedo, Spain) is an associated University Hospital with 200- beds (mainly geriatric patients, mean age: over 80 years, lengths of stay rate: 8.6 days in these geriatric patients). Design: Prospective and retrospective study of adverse events recorded by: a) A voluntary and confidential notification (IR2 report form, National Health Service), b) Compulsory internal notification (patient falls and injuries in health care workers), c) Internal notification and observational studies (nursery care), d) Hospital- acquired infections (Spanish study of nosocomial infection–EPINE) and Microbiology Laboratory records, e) The Agency for Healthcare Research and Quality indicators through ICD-9-CM diagnoses codes, f) Walk Rounds and Briefings, g) Spanish study of AE prevalence (ENEAS), h) Complaint Patient Unit, i) Spanish observational study of medication errors, j) Study of deaths by Commission of clinical records and k) Global Trigger Tool of the International for Healthcare Improvement. Interventions: Leadership, training in patient safety, incident report and analysis, spread of the patient safety culture, introduction and analysis of the different reporting systems with a clinical risk manager working a full time and ISO certification. We used a theoretical model to know the real scenario of our hospital and the number of adverse events.
ResultsThe total prevalence of adverse events was 7% (ENEAS- in the year 2005). There was a mean of 43.7 adverse events/1,000 patient days, 50 adverse events/100 admissions, and 43.3 percent of admissions with an adverse events (Global Trigger Tool- in 2007), the prevalence of nosocomial infection was 4.2% (EPINE- 2007) and the prevalence of medication errors of 19.2% (Spanish observational study of medication errors- in the year 2007). We increased the notification and record of adverse events from around 300 in 2004 to 2269 in 2006 (an increase of 756.3%) and the reporting systems from 4 to 10. The theoretical model with the data of voluntary notification (n=300) in 2006 was as follow: No. of adverse events and near misses per patient/day recorded- theoretical number (0.1–67), No. of adverse events and near misses per 1000 patients/day (0.2–188.3), No. of adverse events (290–2900), No. of near misses (10–290000), medication errors (150–2500).
ConclusionsWe have increased the adverse events reporting due the inclusion of the reporting systems and a clinical risk manager working a full time, with a clearer picture of the types of adverse events with an integration of different data and reporting systems, and a better approach to improvement, monitoring and review of the processes. The nature of the sources in the reporting systems does not permit to know the ranking and real figures of the adverse events, and it is necessary to established priorities and to stagger the different reporting systems in the time and in function of the cost effectiveness measures. The reporting systems are the first step to analysis and is necessary to improve and mitigate the adverse events.
En el sector sanitario, el riesgo es algo inherente a la mayoría de las actividades clínicas. El concepto de riesgo asistencial es impreciso e incluye situación no deseable o factor que contribuye a que se produzca, relacionado con la atención sanitaria recibida, y que puede tener consecuencias negativas para los pacientes, y comprende condiciones como eventos adversos, errores, casi errores, accidentes, incidentes, eventos adversos de medicamentos, negligencias y litigios1. Los distintos estudios consideran que la frecuencia con la que se producen eventos adversos en un hospital es muy alta, en muchos casos siendo prevenibles2–5. En España, según el Estudio Nacional de Efectos Adversos, la incidencia de pacientes con eventos adversos relacionados con la asistencia hospitalaria es del 8,4%6.
Aunque los errores son inevitables la mayoría son prevenibles y mediante la gestión del riesgo clínico el énfasis se coloca en el ambiente de trabajo y el contexto organizativo más amplio que en la causa inmediata del incidente según el modelo de Reason7.
La gestión del riesgo clínico (Clinical risk management) es una aproximación proactiva, cuyo objetivo es identificar, evaluar y priorizar todos los riesgos, así como minimizar sus consecuencias negativas8.
Hay una serie de factores que influencian la práctica clínica que van desde factores organizativos y de gestión, componentes del ambiente de trabajo, componentes del equipo, componentes individuales o del personal, de la ocupación y del paciente9.
El propósito de los sistemas de notificación es aprender de la experiencia y la función más importante es usar los resultados del análisis e investigación de datos para formular y diseminar las recomendaciones para el cambio de los sistemas. El espectro de los sistemas de notificación va desde lo usados para el aprendizaje hasta los sistemas desarrollados por agencias legales o regulatorias externas que buscan identificar organizaciones sanitarias donde el nivel de cuidados es inaceptable, para una acción correctiva o disciplinar. En general la notificación va desde una notificación voluntaria a una obligatoria y las características ideales de estos sistemas de notificación es que sean no punitivos, confidenciales, independientes, con análisis de expertos y que se realice en tiempo adecuado, orientados a sistemas y que sean sensibles10.
Dentro de los modelos de sistemas de notificación de los eventos adversos, los modelos de notificación internos de los propios centros permiten y facilitan a la organización la realización de análisis causa raíz de sus problemas concretos con un seguimiento más cercano, incluso por personas directamente relacionadas con los eventos10. Estos sistemas obviamente deben estar encuadrados en iniciativas supra y nacionales que den un marco adecuado y por otro lado establezcan las directrices generales como el uso de indicadores que sirvan de guía y benchmarking dentro del trabajo interno de las organizaciones para la mejora y prevención de los mismos. Además la necesidad de encuadrar esta cultura dentro de un modelo de calidad concreto permite sistematizar las medidas de mejora y el trabajo a través de un marco estable que de soporte a estas iniciativas.
Debido a la infranotificación de los eventos adversos es necesario usar e incrementar diferentes sistemas de notificación. El objetivo de este trabajo fue analizar los eventos adversos ocurridos en el hospital a través de diferentes sistemas de notificación.
Material y métodosÁmbito: El Hospital Monte Naranco es un hospital con 200 camas (principalmente pacientes geriátricos, edad media: más de 80 años, estancia media: 8,6 días en los pacientes geriátricos). Los grupos implicados fueron profesionales sanitarios y pacientes. Las fuentes y sistemas de notificación utilizados fueron: a) Sistema de notificación voluntaria y confidencial del National Health Service (NHS) inglés (formulario IR2); b) notificación interna obligatoria (caídas de pacientes y accidentes laborales); c) notificación interna (cuidados de enfermería; d) estudio EPINE de prevalencia y registros del laboratorio de microbiología para el control de la infección nosocomial (IN); e) Indicadores del AHRQ/OECD mediante los códigos diagnósticos ICD-9-CM11; f) WalkRounds12 y Briefings13; g) Estudio Nacional de Efectos Adversos6; h) servicio de atención al usuario (SAU); i) Estudio Multicéntrico por Observación de Prevención de Errores de Medicación (EMOPEM); j) estudio de exitus por el S. de Documentación y C. Historias clínicas; k) IHI Global Trigger Tool14. Sistemática: liderazgo, entrenamiento en seguridad de pacientes, gestor de riesgos clínicos trabajando a tiempo completo, priorización de problemas y evaluación por los líderes. Marco de la certificación ISO (International Organization for Standardization). Estudio prospectivo y retrospectivo de eventos adversos registrados. Se usó un modelo teórico para conocer el escenario real de nuestro hospital considerando que nuestro sistema de notificación captura alrededor del 10% de eventos adversos (1,5–30% es lo descrito en la literatura), 6% de errores de medicación y los eventos potenciales representarían un 100% (3–300%) más que los eventos adversos. La clasificación de factores contribuyentes se realizó según el esquema de Charles Vincent9, y la categorización de la severidad por códigos de colores y el National Coordinating Council for Medication Error Reporting and Prevention (NCC MERP) americano15,16; D) priorización de problemas y evaluación por los líderes.
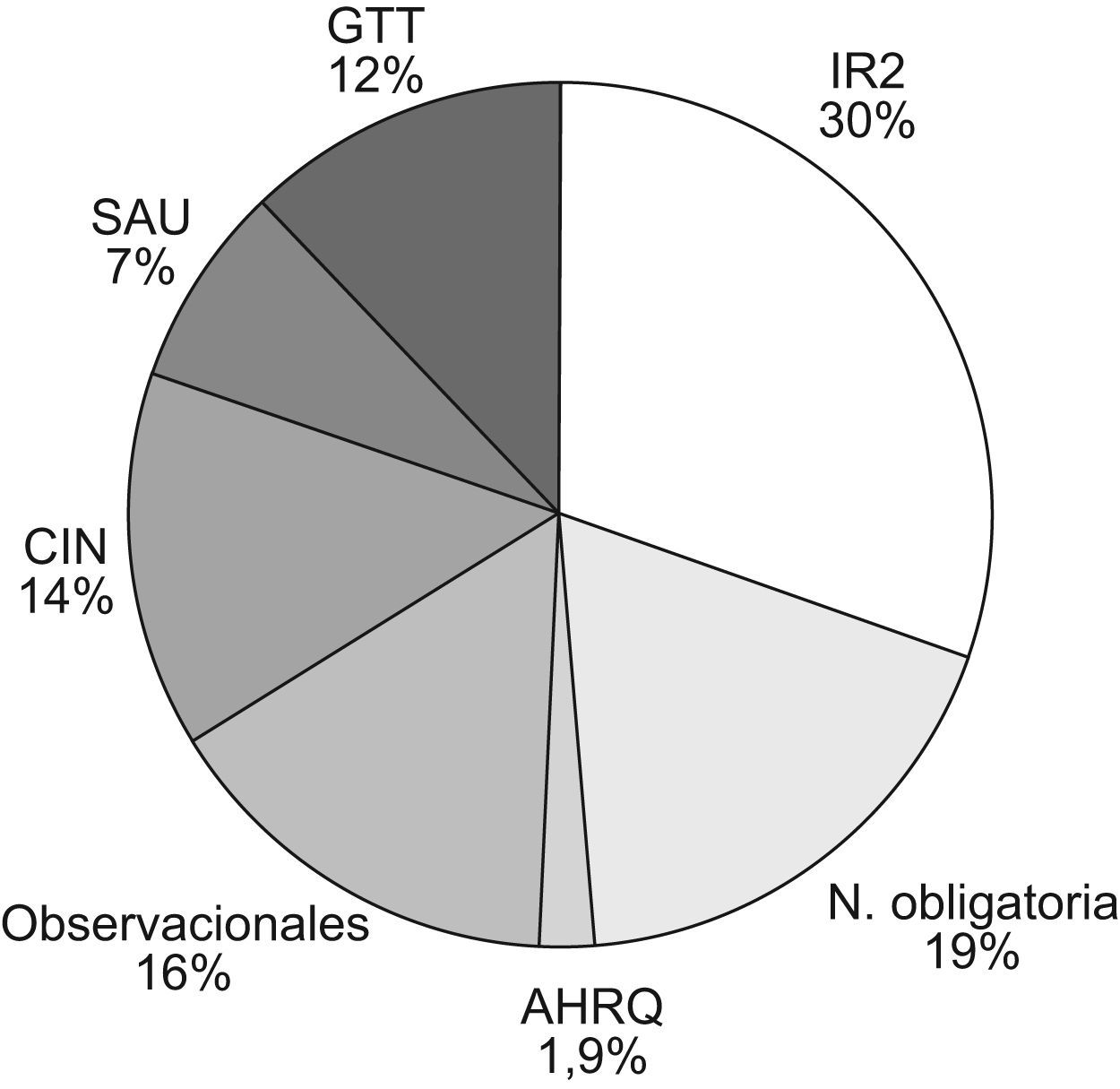
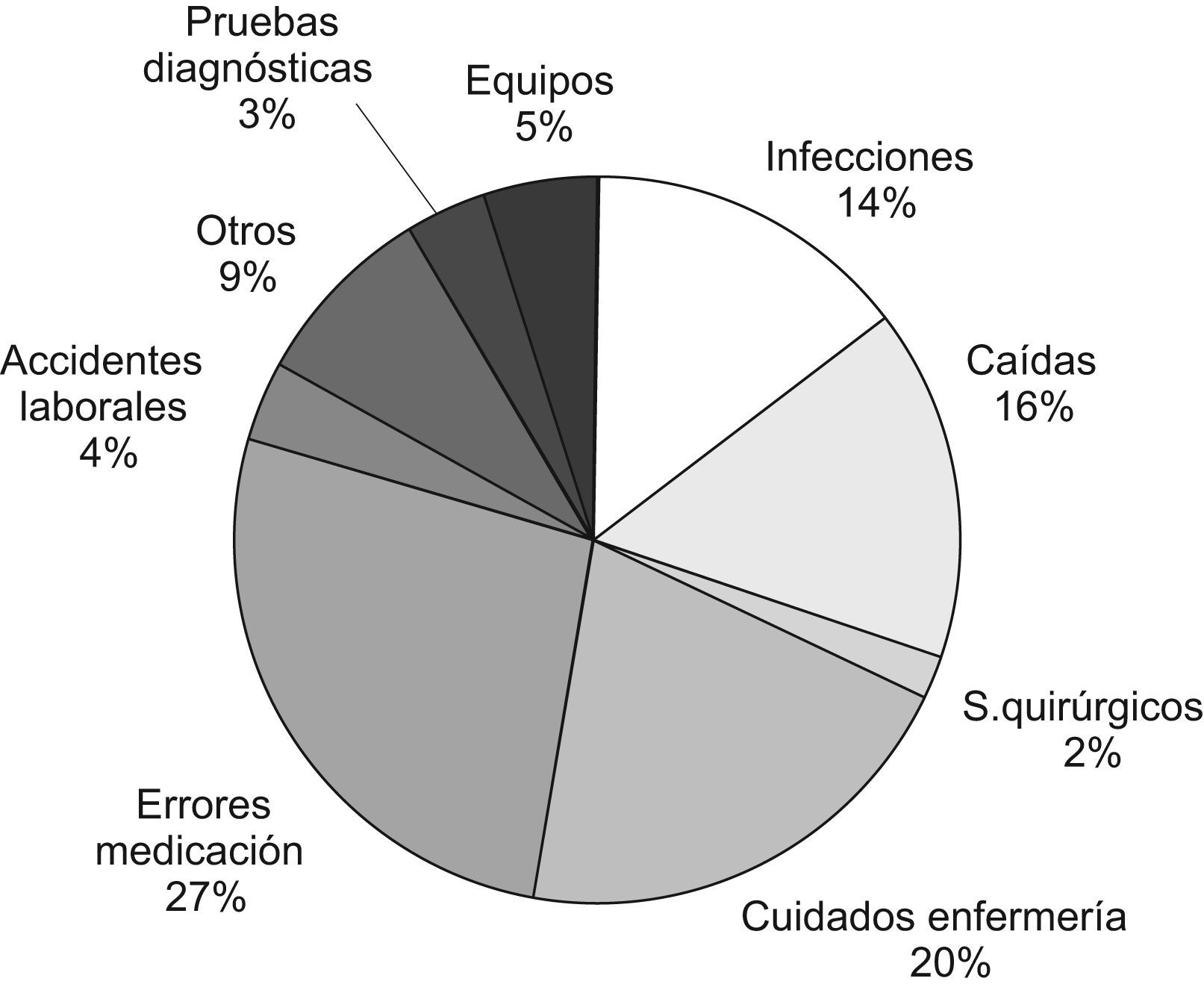
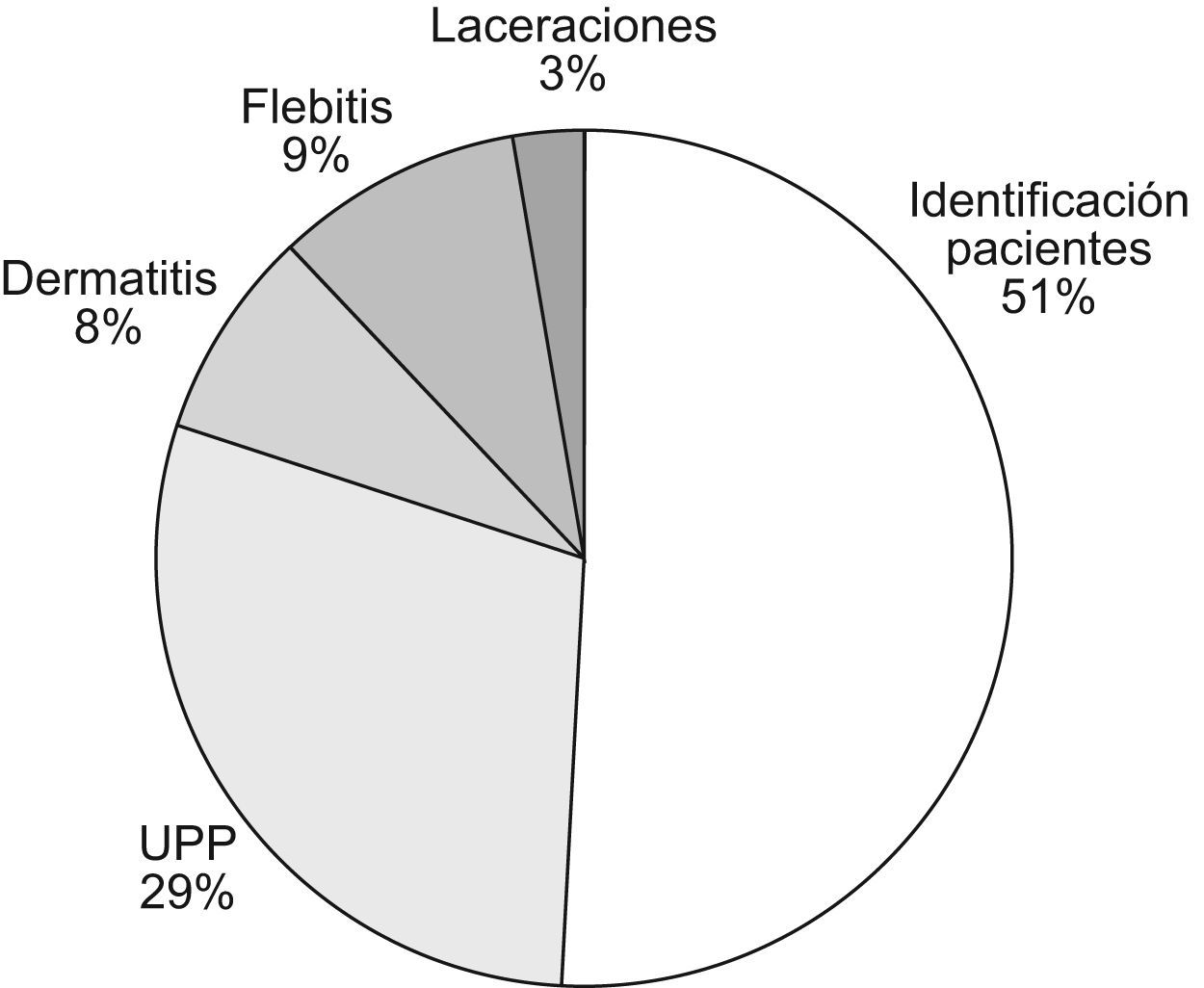
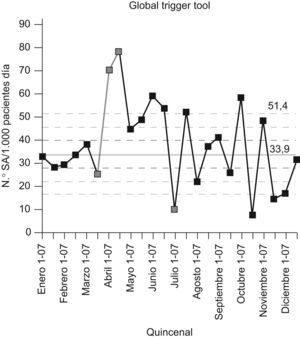
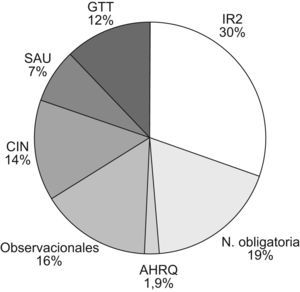
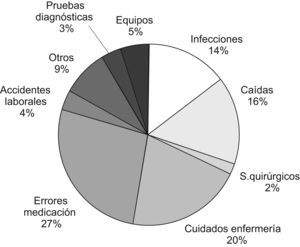
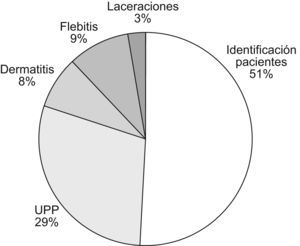
ResultadosLa prevalencia de eventos adversos (EA) en nuestro hospital mediante el estudio Estudio Nacional de Efectos Adversos realizado en Asturias en el año 2005 fue del 7%. Mediante el Global Trigger Tool y para el año 2007 se obtuvo una media de 43,7 EA/1.000 pacientes día (fig. 1), 50 EA/100 admisiones, y 43,3% de admisiones con un EA. Mediante el EPINE, en el año 2007 la prevalencia de la infección nosocomial fue del 4,2% y la prevalencia de errores de medicación mediante el EMOPEM del 19,2%. El porcentaje de declaración de los EA durante el año 2007 por los distintos sistemas de notificación se detalla en la figura 2. El porcentaje de tipos de EA, y los relacionados a cuidados de pacientes, se detallan en las figuras 3 y 4. Incrementamos la notificación y el registro de EA de unos 300 (año 2004) a 2.269 (año 2006), lo que supuso un incremento del 756,3% y los sistemas de notificación y/o fuentes de datos pasaron de 4 a 10 en el año 2009. Aplicando el modelo teórico de los datos por notificación voluntaria (n=300) en el 2006 se obtuvo: número de EA y potenciales por paciente día, número teórico (0,1–67), por 1.000 pacientes día (0,2–188,3), número de EA (290–2.900), número de eventos potenciales (10–290.000), y errores de medicación (150–2.500).
DiscusiónElegir el método más apropiado para el estudio de EA es una cuestión importante. Diferentes trabajos han analizado este punto y sus conclusiones se pueden resumir en que la elección del método hay que hacerla en función de los objetivos del estudio y de los recursos disponibles. Básicamente podemos clasificar los sistemas de notificación en obligatorios y voluntarios, externos o internos, y las características ideales de los mismos es que sean: no punitivos, confidenciales, independientes, analizados por expertos, a tiempo real y orientados a sistemas. Además no pretenden hacer una estimación de la frecuencia de los EA, sino obtener información de las causas de los mismos1.
Un sistema de notificación interno efectivo es un componente esencial de un programa de seguridad de pacientes en un hospital. El problema de estos sistemas es que pueden ser caros para una institución (de menos a más recursos: WalkRounds, grupos focales, revisión de historias clínicas, revisiones orientadas, análisis modal de fallos y eventos, el cribado y los estudios observacionales) y el hecho de que muchos eventos no son capturados por los sistemas de notificación típicos debido a que el personal falla en registrarlos (los olvidan, están demasiado ocupados, piensan que no son importantes o porque no conducen a un cambio significativo o por un ambiente punitivo).
Otro problema, sobre todo en instituciones de pequeño tamaño, es que indicadores como los del AHRQ son infrecuentes ej. cirugía del sitio equivocado por lo que sirven de poco aprendizaje a no ser que se agreguen los datos en sistemas de notificación nacionales. Otros como la historia clínica solo detectan EA documentados. Por todo ello es necesario combinar varios sistemas de notificación para tener una mejor imagen de lo que ocurre en una institución sanitaria.
Como lecciones aprendidas hemos incrementado el número de EA con la inclusión de varios sistemas de notificación y tener una persona a tiempo completo con un cuadro más claro de los tipos de EA y sistemas de notificación, a la vez que una mejor aproximación a la monitorización, revisión y mejora de los procesos. Debido a su frecuencia, la infección nosocomial, caídas, errores de medicación y cuidados de pacientes son las líneas prioritarias para instaurar medidas de mejora en nuestro hospital.
En resumen, la naturaleza de las fuentes de datos no permiten conocer el orden y números reales de los EA y debido al número de sistemas de notificación y coste en tiempo y personal es necesario priorizar y escalar los diferentes sistemas de notificación en el tiempo teniendo en cuenta el coste efectividad de los mismos. Los sistemas de notificación son el primer paso para el análisis y es necesaria la implantación de mejoras para ayudar a mitigarlos.