Sr. Director:
Desde que Furman1 en 1958 realizara la primera estimulación endocárdica, la implantación de marcapasos permanentes (MP) se ha ido extendiendo, y ha alcanzado una rápida y amplia difusión. La decisión de iniciar la implantación de un programa de MP debe seguir unos criterios de adecuación basados en un análisis de la demanda y un estudio de las posibilidades del centro y de los profesionales ejecutores de la técnica. En este trabajo analizamos el proceso de implantación de MP y la calidad de los resultados conseguidos en un hospital comarcal.
Nuestro centro es un hospital que atiende a una población de 110.000 habitantes, con 130 camas y una unidad de cuidados intensivos (UCI) de 7 camas. Tras analizar la necesidad y previsiones de MP (40 por 100.000 habitantes), se cumplimentó la guía de decisiones en la incorporación y adquisición de nuevas tecnologías (GANT) en centros sanitarios de Andalucía y se aprobó. Se elaboró una vía clínica de MP, mediante la revisión de 2 guías de práctica clínica actualizadas2,3. Dos facultativos realizaron los implantes en la UCI, previa obtención del consentimiento informado. Tras 24h de permanencia en la UCI, se da de alta a los pacientes con un informe clínico y de continuidad de cuidados de enfermería. Se realizan revisiones periódicas trimestrales durante el primer año y posteriormente semestrales, según el modo de estimulación.
Se implantó un total de 100 MP en 26 meses. Había 63 (63%) varones, y la media de edad fue 74,3 (rango, 43-91) años; el 77% de ellos tenían entre 70 y 89 años. La causa principal fue la fibrosis del sistema de estimulación y conducción (45; 45%). El bloqueo auriculoventricular fue la alteración electrocardiográfica más frecuente (53; 53%). Las razones principales de implante fueron síncopes en 48 (48%) pacientes y mareos en 28 (28%). En cuanto a los modos de estimulación, 34 (34%) fueron monocamerales VVI y 66 (66%), bicamerales DDD. El 90% de las unidades disponían de un sensor de actividad "R". Los parámetros de estimulación y detección durante el implante fueron: umbral de estimulación auricular y ventricular de 0,5V a 0,4ms; onda P>2,5mV y onda R>12,5mV. No hubo ninguna complicación infecciosa, aunque sí 2 (2%) dislocaciones de electrodos y 2 (2%) neumotórax. La estancia media en UCI fue 1,2 días y la hospitalaria total, 8,4 días (1,8 días para los MP programados y 11,5 días para pacientes que ingresaron por urgencias con morbilidad asociada).
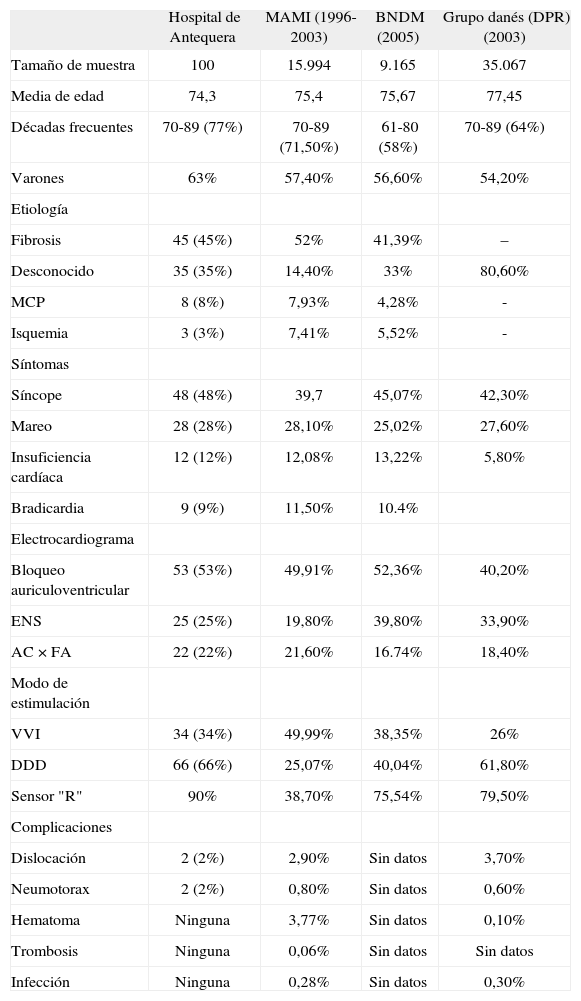
Los hospitales comarcales son una clara apuesta para acercar a la población programas asistenciales múltiples y variados. La sobrecarga que reciben los hospitales regionales es enorme, conforme las indicaciones aumentan, tanto por edad cada vez mayor como por generadores con nuevas prestaciones. Por lo tanto creemos que los hospitales comarcales deben ofrecer a sus ciudadanos programas de implantación de MP. En cuanto a los resultados, observamos que son similares a los de otras series nacionales e internacionales (tabla 1). La diferencia primordial entre los distintos estudios se da en los modos de estimulación. En nuestro caso usamos el VVI (34%) y el DDD (66%), similar al registro danés4 (VVI, 26%, y DDD, 61,8%), pero distinto del registro MAMI5 (VVI, 50%, y DDD, 25,07%) y el BNDM6 (VVI, 38,3%, y DDD, 40,04%). Nuestras complicaciones fueron mínimas, todas ellas ocurridas durante el primer semestre, y destaca que no hubo complicaciones infecciosas ni mortales.
Resultados comparativos de varias series
| Hospital de Antequera | MAMI (1996-2003) | BNDM (2005) | Grupo danés (DPR) (2003) | |
| Tamaño de muestra | 100 | 15.994 | 9.165 | 35.067 |
| Media de edad | 74,3 | 75,4 | 75,67 | 77,45 |
| Décadas frecuentes | 70-89 (77%) | 70-89 (71,50%) | 61-80 (58%) | 70-89 (64%) |
| Varones | 63% | 57,40% | 56,60% | 54,20% |
| Etiología | ||||
| Fibrosis | 45 (45%) | 52% | 41,39% | – |
| Desconocido | 35 (35%) | 14,40% | 33% | 80,60% |
| MCP | 8 (8%) | 7,93% | 4,28% | - |
| Isquemia | 3 (3%) | 7,41% | 5,52% | - |
| Síntomas | ||||
| Síncope | 48 (48%) | 39,7 | 45,07% | 42,30% |
| Mareo | 28 (28%) | 28,10% | 25,02% | 27,60% |
| Insuficiencia cardíaca | 12 (12%) | 12,08% | 13,22% | 5,80% |
| Bradicardia | 9 (9%) | 11,50% | 10.4% | |
| Electrocardiograma | ||||
| Bloqueo auriculoventricular | 53 (53%) | 49,91% | 52,36% | 40,20% |
| ENS | 25 (25%) | 19,80% | 39,80% | 33,90% |
| AC×FA | 22 (22%) | 21,60% | 16.74% | 18,40% |
| Modo de estimulación | ||||
| VVI | 34 (34%) | 49,99% | 38,35% | 26% |
| DDD | 66 (66%) | 25,07% | 40,04% | 61,80% |
| Sensor "R" | 90% | 38,70% | 75,54% | 79,50% |
| Complicaciones | ||||
| Dislocación | 2 (2%) | 2,90% | Sin datos | 3,70% |
| Neumotorax | 2 (2%) | 0,80% | Sin datos | 0,60% |
| Hematoma | Ninguna | 3,77% | Sin datos | 0,10% |
| Trombosis | Ninguna | 0,06% | Sin datos | Sin datos |
| Infección | Ninguna | 0,28% | Sin datos | 0,30% |
AC x FA_ fibrilación auricular; DDD: secuencial bicameral; ENS: enfermedad del nódulo sinusal; MCP: marcapasos; VVI: ventricular a demanda monocameral.
En este estudio mostramos que siendo estrictos con las exigencias de acreditación de una entidad regional reconocida y con un buen programa de trabajo, tanto en sus indicaciones como selección de material, formación y ubicación, se obtiene buenos resultados. Por otro lado hay muchas dudas sobre si este tipo de programas debe adjudicarse a un hospital comarcal. A nuestro entender este trabajo muestra que esto es posible sin alterar la dinámica interna y, en nuestro caso, con los mismos recursos.