Objetivo: conocer el porcentaje de prescripciones potencialmente inapropiadas según los criterios STOPP/START en los tratamientos ambulatorios de los pacientes mayores de 65 años que ingresan en una unidad de medicina interna, e identificar los errores de prescripción más frecuentes.
Material y métodosEstudio observacional prospectivo realizado entre octubre y diciembre de 2012. Variables registradas: edad, sexo, índice de comorbilidad de Charlson, motivo de ingreso y tratamiento farmacológico ambulatorio.
ResultadosSe recogieron los datos de 131 pacientes (edad media 80,2 años; 58,8% varones, mediana del índice de comorbilidad de Charlson 2; media de medicamentos por paciente: 8,6). Principales motivos de ingreso: descompensación de insuficiencia cardiaca, infección respiratoria, exacerbación de EPOC, infección del tracto urinario, neumonía y síndrome constitucional. Se detectaron 121 prescripciones potencialmente inapropiadas en 73 pacientes (55,7%). Los criterios STOPP más frecuentes fueron las duplicidades terapéuticas. Los criterios START más frecuentes fueron la omisión de estatinas y antiagregantes plaquetarios en la prevención primaria del riesgo cardiovascular en pacientes con diabetes mellitus y al menos un factor de riesgo cardiovascular.
ConclusionesEl porcentaje de pacientes con prescripciones inapropiadas encontrado es similar al obtenido en estudios semejantes. Más de la mitad de los pacientes ancianos presentaron al menos una prescripción inapropiada. Esto hace necesario una búsqueda conjunta de errores por exceso y por defecto en la prescripción de fármacos, con el fin de realizar una evaluación más completa de la práctica de prescripción e intentar conseguir la optimización de la terapéutica de los pacientes mayores, especialmente los más frágiles.
The aim of this study was to establish the percentage of potentially inappropriate prescriptions, according to STOPP/START criteria, in the ambulatory treatments of patients over 65 years admitted to an internal medicine unit, and to identify the most common prescription errors.
Material and methodsA prospective, observational study was performed between October and December 2012. The variable recorded were,age, gender, Charlson comorbidity index, reason for hospitalisation and pharmacological ambulatory treatment.
ResultsData from 131 patients were collected (Mean age: 80.2 years; 58.8% male, mean Charlson comorbidity index: 2; mean number of medications per patient: 8.6). Main reasons for hospitalisation: decompensated heart failure, respiratory infection, exacerbated COPD, urinary tract infection, pneumonia, and unintended weight loss. There were 121 potentially inappropriate prescriptions detected in 73 patients (55.7%). The most common STOPP criteria were therapeutic duplicities. The most common START criteria were the omission of statins and antiplatelets in primary prevention for cardiovascular risk in patients with diabetes mellitus and at least one cardiovascular risk factor.
ConclusionsThe percentage of patients with inappropriate prescriptions was similar to those obtained in similar studies. Over 50% of elderly patients had at least one inappropriate prescription. This warrants a joint search for errors by excess and by default in the prescription of medications, with the aim of performing a more complete evaluation of prescription practice and to achieve optimization of therapy in elderly patients, especially the most fragile.
La población mayor de 65 años constituye un grupo de gran importancia en la terapéutica actual, ya que representa un 17,4% de la población española total1 y es responsable del 73,3% del gasto farmacéutico2.
La prescripción en personas mayores es un proceso complejo debido a que habitualmente padecen múltiples comorbilidades para las que se prescribe un elevado número de medicamentos. La alteración funcional, los cambios en la homeostasis, farmacocinética y farmacodinamia que experimentan los pacientes ancianos los hacen más susceptibles de sufrir reacciones adversas a medicamentos, lo que incrementa el número de ingresos hospitalarios y la mortalidad3.
La prescripción se considera inapropiada cuando el riesgo de ocasionar un evento adverso es superior al beneficio clínico, especialmente cuando hay alternativas terapéuticas más seguras y/o eficaces. También se considera inadecuado el uso de medicamentos con una frecuencia, duración o dosis superior a la indicada, el uso de medicamentos con elevado riesgo de interacciones y las duplicidades terapéuticas. En el otro extremo se considera inadecuada la omisión de la prescripción de medicamentos que claramente tienen demostrada su indicación en determinadas situaciones4.
La idoneidad de la prescripción puede ser evaluada mediante la revisión periódica y sistemática de los tratamientos farmacológicos. En los últimos 20 años se han desarrollado varias herramientas para detectar la prescripciones potencialmente inapropiadas (PPI) en personas mayores, como los criterios de Beers5, los criterios Improved Prescribing in the Ederly Tool (IPET)6, el Medication Appropriateness Index (MAI)7 y los criterios definidos en el proyecto Assessing Care of Vulnerable Elders (ACOVE)8. Sin embargo, estos métodos tienen ciertas deficiencias y desventajas que han limitado su aceptación, difusión y utilización. En respuesta a esta necesidad surgieron los criterios Screening Tool of Older Person's Prescriptions/Screening Tool to Alert doctors to Right Treatment (STOPP-START) que fueron elaborados en Irlanda por un grupo de expertos y adoptados por la European Union Geriatric Medicine Society9.
Los criterios STOPP describen posibles casos de prescripción inadecuada en pacientes mayores de 65 años. Los criterios START recomiendan el inicio de tratamientos indicados cuando no existe contraindicación para su uso, abordándose así la prescripción inadecuada por infrautilización de medicamentos, aspecto no contemplado en las herramientas anteriormente citadas10.
Estudios previos han demostrado que los criterios STOPP/START tienen elevada fiabilidad entre evaluadores11, y mayor sensibilidad que los criterios de Beers para detectar prescripciones inadecuadas12,13.
El objetivo de este estudio es conocer el porcentaje de PPI en los tratamientos ambulatorios de los pacientes mayores de 65 años que ingresan en una unidad de medicina interna, así como identificar cuáles son aquellos errores de prescripción por defecto o por exceso más frecuentes mediante la aplicación de los criterios STOPP/START.
Material y métodosEstudio observacional prospectivo. Se incluyeron todos los pacientes de 65 años o más que ingresaron en una unidad de medicina interna entre el 1 de octubre de 2012 y el 30 de diciembre de 2012. Se trata de una unidad que dispone de una media de 16 camas ocupadas por día, dentro de un hospital general de aproximadamente 1.500 camas. Se excluyeron los pacientes que manifestaban explícitamente durante la entrevista no cumplir con los tratamientos pautados. Las variables registradas fueron: edad, sexo, índice de comorbilidad de Charlson, motivo de ingreso y tratamiento farmacológico ambulatorio. Las variables demográficas y clínicas se recogieron de la historia clínica del paciente. La medicación habitual se recogió mediante la entrevista clínica realizada al paciente o cuidador en el momento de su ingreso. Todas las variables se contrastaron con la aplicación informática Horus®, que permite el acceso a información clínica de los pacientes almacenada en los sistemas de información, tanto de atención primaria como de los hospitales de la Comunidad de Madrid.
Se utilizó la versión validada y traducida al castellano por Delgado Silveira et al.10 de los criterios STOPP/START para determinar si los pacientes tenían alguna prescripción inadecuada y en qué consistía dicha inadecuación. Se elaboró una base de datos donde se introdujeron todas las variables recogidas, y posteriormente se realizó un análisis descriptivo utilizando el programa estadístico SPSS® versión 18.
Se garantizó la confidencialidad de los datos de los pacientes incluidos asignando a cada uno de ellos un código identificador único, generado exclusivamente para los fines de estudio, el cual no incluía ningún dato que pudiese identificar al paciente. El estudio fue observacional, no entrañando ningún potencial perjuicio físico, psíquico, social o legal a los pacientes incluidos; por ello no se solicitó informe al comité ético de investigación clínica.
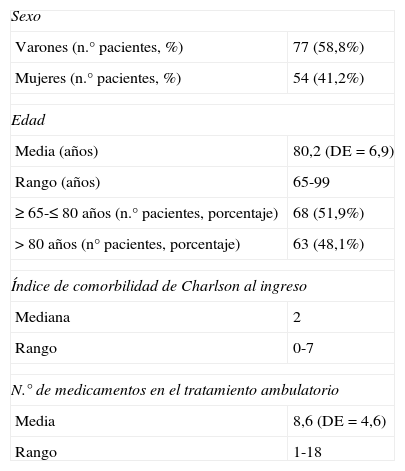
ResultadosSe recogieron los datos de la medicación crónica de 131 pacientes. La media de edad fue de 80,2 años (DE=6,9), el 51,9% de los pacientes se encontraba en un rango de edad comprendido entre 65 y 80 años. El 58,8% eran varones. La mediana del índice de comorbilidad de Charlson al ingreso fue de 2, y cada paciente tomaba una media de 8,6 medicamentos (DE=4,6) (tabla 1).
Características demográficas de los pacientes
| Sexo | |
| Varones (n.° pacientes, %) | 77 (58,8%) |
| Mujeres (n.° pacientes, %) | 54 (41,2%) |
| Edad | |
| Media (años) | 80,2 (DE=6,9) |
| Rango (años) | 65-99 |
| ≥65-≤80 años (n.° pacientes, porcentaje) | 68 (51,9%) |
| >80 años (n° pacientes, porcentaje) | 63 (48,1%) |
| Índice de comorbilidad de Charlson al ingreso | |
| Mediana | 2 |
| Rango | 0-7 |
| N.° de medicamentos en el tratamiento ambulatorio | |
| Media | 8,6 (DE=4,6) |
| Rango | 1-18 |
Los principales motivos de ingreso de los pacientes fueron: descompensación de insuficiencia cardiaca (12,2%), infección respiratoria (11,5%), exacerbación de EPOC (9,9%), infección del tracto urinario (9,9%), neumonía (9,2%) y síndrome constitucional (definido como la presencia de astenia, anorexia y pérdida involuntaria de peso [6,1%]).
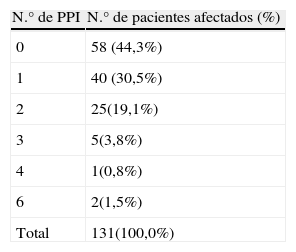
Se detectaron un total de 121 PPI que afectaron a 73 pacientes (55,7% del total). Se obtuvo una mediana de 1 PPI por paciente. La distribución del número de PPI por paciente se describe en la tabla 2. De las 121 PPI identificadas 74 correspondían a criterios STOPP que afectaban a 47 pacientes (35,9%). Las 47 PPI restantes correspondían a criterios START, afectando a 41 pacientes (31,3%). Los criterios STOPP más frecuentes fueron en primer lugar las duplicidades terapéuticas (7,6% de los pacientes), siendo en la mitad de los casos la prescripción simultánea de 2 o más benzodiazepinas del mismo tipo y, en segundo lugar, el uso de benzodiazepinas en pacientes propensos a caídas (6,9%). Se consideró paciente con riesgo de caídas todo aquel que en la entrevista refiriese haber tenido al menos una caída en los últimos 3 meses. Los grupos de medicamentos más frecuentes fueron los fármacos que afectan negativamente a pacientes propensos a caerse (17 PPI en 17 pacientes [12,9%]); seguido del grupo de fármacos del sistema nervioso central y psicofármacos (15 PPI en 15 pacientes [11,5%]) y de los fármacos del sistema cardiovascular (11 PPI en 11 pacientes [8,4%]). En la tabla 3 se presenta el número de PPI y el porcentaje de pacientes afectados desagregado por tipo de criterio STOPP.
Número de PPI identificadas y porcentaje de pacientes afectados desagregado por tipo de criterio STOPP-n.° (%)
| A. Sistema cardiovascular | 11 (8,4%) |
| 1. Digoxina a dosis superiores a 125μg/día a largo plazo en presencia de insuficiencia renal | 2 (1,5%) |
| 3. Diuréticos de asa como monoterapia de primera línea en la hipertensión | 2 (1,5%) |
| 4. Diuréticos tiazídicos con antecedentes de gota | 1 (0,8%) |
| 5. Bloqueadores beta no cardioselectivos en EPOC | 1 (0,8%) |
| 7. Uso de diltiazem o verapamilo en la insuficiencia cardíaca grado iii o iv de la NYHA. | 1 (0,8%) |
| 9. Uso de la combinación de AAS y warfarina sin antagonistas H2 (excepto cimetidina por su interacción con los anticoagulantes) o IBP | 1 (0,8%) |
| 13. AAS sin antecedentes de cardiopatía isquémica, enfermedad cerebrovascular, enfermedad arterial periférica o un antecedente oclusivo arterial | 2 (1,5%) |
| 17. AAS, clopidogrel, dipiridamol o warfarina con una enfermedad hemorrágica concurrente | 1 (0,8%) |
| B. Sistema nervioso central y psicofármacos | 16 (11,5%) |
| 1. ATC con demencia | 1 (0,8%) |
| 6. ATC con prostatismo o con antecedentes de retención urinaria | 1 (0,8%) |
| 7. Uso prolongado (i.e. más de un mes) de benzodiazepinas de vida media larga (como clordiazepóxido, flurazepam, nitrazepam, clorazepato) o benzodiazepinas con metabolitos de larga acción (como diazepam) | 4 (3,1%) |
| 8. Uso prolongado (i.e. más de un mes) de neurolépticos como hipnóticos a largo plazo | 6 (4,6%) |
| 9. Uso prolongado de neurolépticos (i.e. más de un mes) en el parkinsonismo | 1 (0,8%) |
| 12. ISRS con antecedentes de hiponatremia clínicamente significativa | 1 (0,8%) |
| 13. Uso prolongado (más de una semana) de antihistamínicos de primera generación (i.e. difenhidramina, clorfeniramina, ciclizina, prometazina) | 2 (1,5%) |
| E. Sistema musculoesquelético | 6 (4,6%) |
| 1. AINE con antecedentes de enfermedad ulcerosa péptica o hemorragia digestiva, salvo con uso simultáneo de antagonistas H2, IBP o misoprostol | 1 (0,8%) |
| 2. AINE con hipertensión moderada-grave (moderada: 160/100mm Hg-179/109mm Hg; grave: igual o superior a 180/110mm Hg) | 1 (0,8%) |
| 4. Uso prolongado de AINE (más de 3 meses) para el alivio del dolor articular leve en la artrosis | 2 (1,5%) |
| 6. AINE con insuficiencia renal crónica. | 1 (0,8%) |
| 7. Corticosteroides a largo plazo (más de 3 meses) como monoterapia para la artritis reumatoide o la artrosis | 1 (0,8%) |
| F. Sistema urogenital | 9 (6,9%) |
| 1. Fármacos antimuscarínicos vesicales con demencia | 3 (2,3%) |
| 2. Fármacos antimuscarínicos vesicales con glaucoma crónico | 1 (0,8%) |
| 3. Fármacos antimuscarínicos vesicales con estreñimiento crónico | 2 (1,5%) |
| 5. Bloqueadores alfa en varones con incontinencia frecuente (i.e. uno o más episodios de incontinencia al día) | 1 (0,8%) |
| 6. Bloqueadores alfa con sonda vesical permanente (i.e. sonda durante más de 2 meses) | 2 (1,5%) |
| H. Fármacos que afectan negativamente a los propensos a caerse (una o más caídas en los últimos 3 meses) | 17 (12,9%) |
| 1. Benzodiazepinas | 9 (6,9%) |
| 2. Neurolépticos | 2 (1,5%) |
| 5. Opiáceos a largo plazo | 6 (4,6%) |
| I. Analgésicos | 5 (3,8%) |
| 2. Opiáceos regulares durante más de 2 semanas en aquellos con estreñimiento crónico sin uso simultáneo de laxantes | 1 (0,8%) |
| 3. Opiáceos a largo plazo en la demencia, salvo cuando están indicados en cuidados paliativos o para el manejo de un síndrome doloroso moderado/grave | 4 (3,1%) |
| J. Clase de medicamento duplicado | 10 (7,6%) |
| Cualquier prescripción regular de 2 fármacos de la misma clase, i.e. 2 opiáceos, AINE; ISRS, diuréticos de asa, IECA simultáneos (debe optimizarse la monoterapia dentro de una sola clase antes de considerar el cambio a otra clase de fármaco). Se excluyen las prescripciones duplicadas de fármacos que pueden precisarse a demanda; i.e. agonistas beta-2 inhalados (de larga y corta duración) para el EPOC o el asma, u opiáceos para el manejo del dolor eruptivo | 10 (7,6%) |
AAS: ácido acetilsalicílico; AINE: antiinflamatorios no esteroideos; ATC: antidepresivos tricíclicos; EPOC: enfermedad pulmonar obstructiva crónica; IECA: inhibidores de la enzima convertidora de angiotensina; ISRS: inhibidores selectivos de la recaptación de serotonina; NYHA: New York Hearth Association; PPI: prescripciones potencialmente inapropiadas.
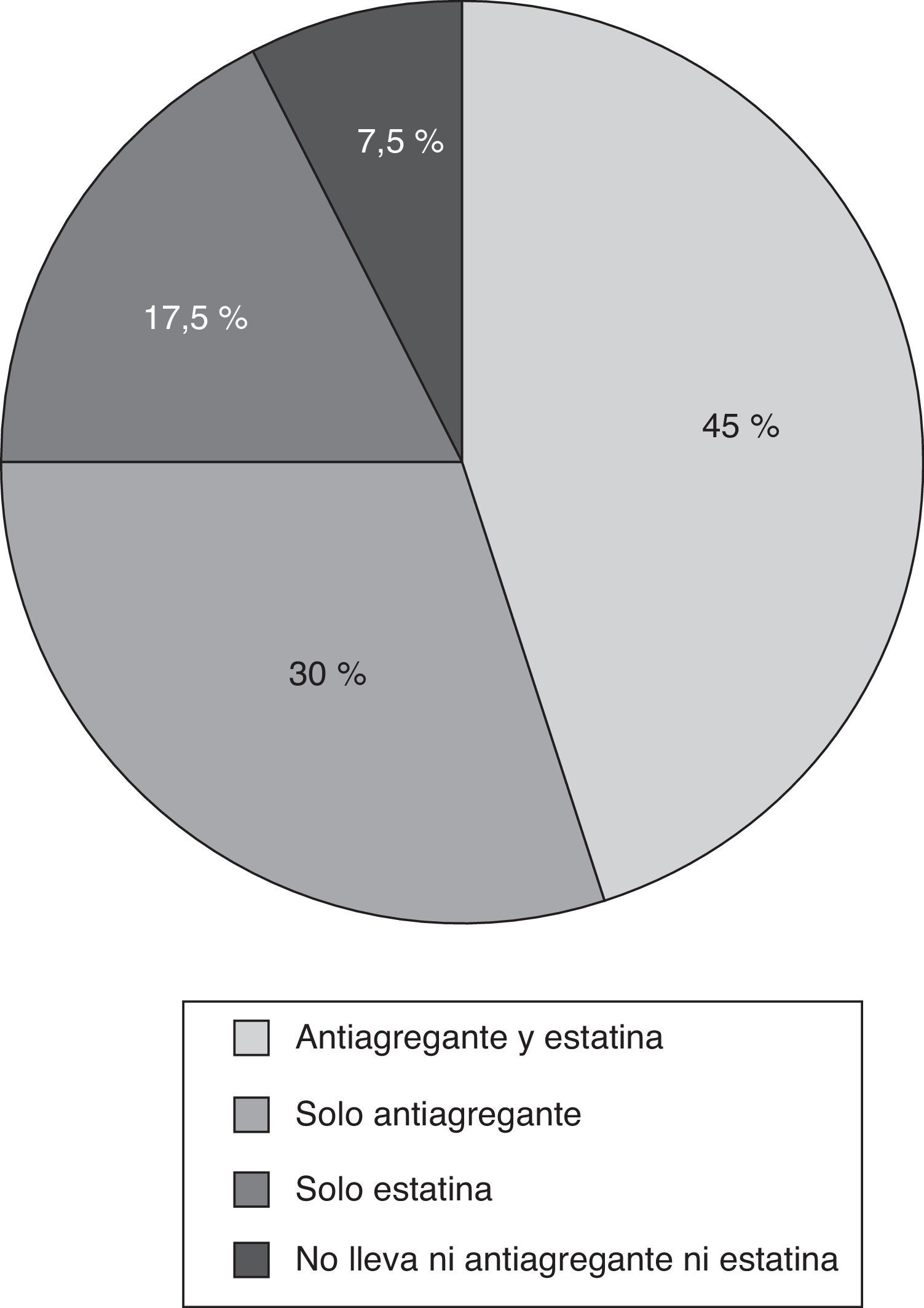
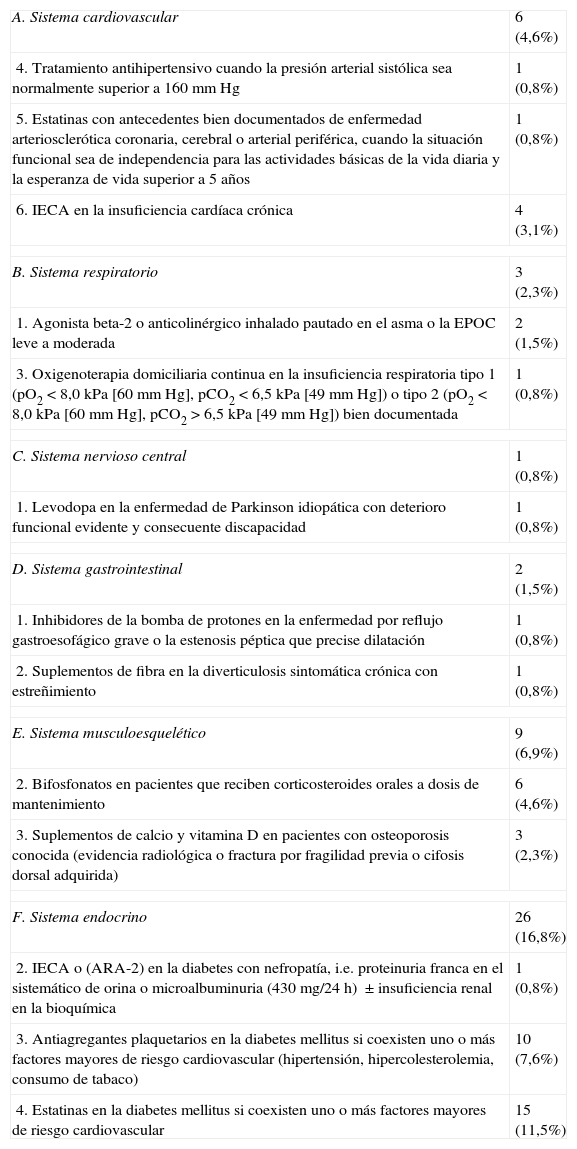
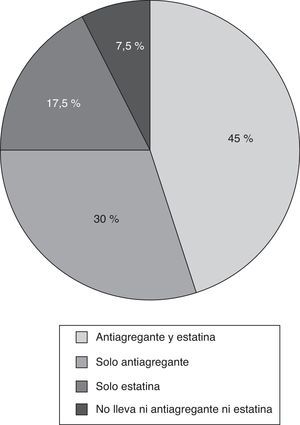
Los criterios START más frecuentes fueron la omisión de estatinas y antiagregantes plaquetarios en la prevención primaria del riesgo cardiovascular en pacientes con diabetes mellitus, y al menos un factor de riesgo cardiovascular (11,5 y 7,6% de los pacientes respectivamente). Si analizamos estos datos sobre el número total de pacientes diabéticos con al menos un factor de riesgo cardiovascular, y sin contraindicaciones para recibir estatinas y/o tratamiento antiagregante (40 pacientes), se puede ver que el 7,5% de los mismos no tiene ninguna de las 2 medidas preventivas, el 17,5% solo tiene estatinas, el 30% solo tiene tratamiento antiagregante y el 45% tiene ambos tratamientos (fig. 1). Los grupos de medicamentos con mayor número de PPI fueron: sistema endocrino (26 PPI en 22 pacientes [16,8%]), y sistema cardiovascular (6 PPI en 6 pacientes [4,6%]). En la tabla 4 se presenta el número de PPI y el porcentaje de pacientes afectados desagregado por tipo de criterio START.
Número de PPI identificadas y porcentaje de pacientes afectados desagregado por tipo de criterio START-n.° (%)
| A. Sistema cardiovascular | 6 (4,6%) |
| 4. Tratamiento antihipertensivo cuando la presión arterial sistólica sea normalmente superior a 160mm Hg | 1 (0,8%) |
| 5. Estatinas con antecedentes bien documentados de enfermedad arteriosclerótica coronaria, cerebral o arterial periférica, cuando la situación funcional sea de independencia para las actividades básicas de la vida diaria y la esperanza de vida superior a 5 años | 1 (0,8%) |
| 6. IECA en la insuficiencia cardíaca crónica | 4 (3,1%) |
| B. Sistema respiratorio | 3 (2,3%) |
| 1. Agonista beta-2 o anticolinérgico inhalado pautado en el asma o la EPOC leve a moderada | 2 (1,5%) |
| 3. Oxigenoterapia domiciliaria continua en la insuficiencia respiratoria tipo 1 (pO2 < 8,0kPa [60mm Hg], pCO2 < 6,5kPa [49mm Hg]) o tipo 2 (pO2 < 8,0kPa [60mm Hg], pCO2 > 6,5kPa [49mm Hg]) bien documentada | 1 (0,8%) |
| C. Sistema nervioso central | 1 (0,8%) |
| 1. Levodopa en la enfermedad de Parkinson idiopática con deterioro funcional evidente y consecuente discapacidad | 1 (0,8%) |
| D. Sistema gastrointestinal | 2 (1,5%) |
| 1. Inhibidores de la bomba de protones en la enfermedad por reflujo gastroesofágico grave o la estenosis péptica que precise dilatación | 1 (0,8%) |
| 2. Suplementos de fibra en la diverticulosis sintomática crónica con estreñimiento | 1 (0,8%) |
| E. Sistema musculoesquelético | 9 (6,9%) |
| 2. Bifosfonatos en pacientes que reciben corticosteroides orales a dosis de mantenimiento | 6 (4,6%) |
| 3. Suplementos de calcio y vitamina D en pacientes con osteoporosis conocida (evidencia radiológica o fractura por fragilidad previa o cifosis dorsal adquirida) | 3 (2,3%) |
| F. Sistema endocrino | 26 (16,8%) |
| 2. IECA o (ARA-2) en la diabetes con nefropatía, i.e. proteinuria franca en el sistemático de orina o microalbuminuria (430mg/24h) ± insuficiencia renal en la bioquímica | 1 (0,8%) |
| 3. Antiagregantes plaquetarios en la diabetes mellitus si coexisten uno o más factores mayores de riesgo cardiovascular (hipertensión, hipercolesterolemia, consumo de tabaco) | 10 (7,6%) |
| 4. Estatinas en la diabetes mellitus si coexisten uno o más factores mayores de riesgo cardiovascular | 15 (11,5%) |
ARA-2: antagonistas del receptor de angiotensina 2;EPOC: enfermedad pulmonar obstructiva crónica; IECA: inhibidores de la enzima convertidora de angiotensina.
El porcentaje de pacientes con PPI encontrado en el presente estudio, con un valor del 55,7%, guarda similitud con el hallado por Marroquín et al.14 en un estudio multicéntrico realizado en varios centros de salud de Cáceres, con el objetivo de determinar la idoneidad de la prescripción farmacéutica en 471 pacientes ancianos. El porcentaje de pacientes con al menos una PPI fue en su caso del 52,8%, coincidiendo en gran parte con el presente estudio en cuanto al tipo y porcentaje de criterios hallados. Por otra parte, Sevilla-Sánchez et al.15 realizaron un estudio aplicando los mismos criterios al ingreso de los pacientes, hallando un mayor porcentaje de pacientes afectados (76% de los mismos tenían al menos una PPI), aunque el tipo de criterios encontrados coincide con los del presente estudio.
Cuando estos criterios se han revisado en residencias de ancianos los porcentajes de PPI encontrados han sido mayores. Así lo demuestran Garcia-Collarte et al.3 en un estudio multicéntrico llevado a cabo en 6 residencias de ancianos, en el cual se encontraron que el 79% de los pacientes presentaba al menos una PPI según los criterios STOPP (principalmente uso indebido de inhibidores de la bomba de protones, uso prolongado de benzodiazepinas en pacientes con riesgo de caídas y uso de antipsicóticos como hipnóticos) y el 74% presentaba algún criterio START (principalmente omisión de calcio y vitamina D en pacientes con osteosporosis, así como de estatinas y antiagregantes en pacientes con diabetes mellitus). Sotoca-Momblona et al.16 realizaron un trabajo en 4 residencias geriátricas, en el cual hallaron que el 72,7% de pacientes presentaba como mínimo un criterio STOPP-START. Los criterios STOPP más prevalentes fueron duplicidades terapéuticas, el uso de ácido acetilsalicílico (AAS) sin necesidad de prevención de riesgo cardiovascular y el uso de benzodiazepinas de vida media larga. Los criterios START más frecuentes fueron la necesidad de calcio y vitamina D en pacientes con osteosporosis, de acenocumarol en pacientes con fibrilación auricular (FA) y de antiagregantes y estatinas en pacientes con diabetes mellitus y al menos un factor de riesgo cardiovascular. En estudios similares realizados utilizando como herramienta de medida los criterios de Beers, en lugar de los criterios STOPP/START, se han encontrado prevalencias notablemente inferiores. Tal es el caso del estudio realizado por Guil Sánchez17 para estimar la prevalencia de PPI en ancianos ingresados en la unidad de convalecencia, en el cual se encontró una prevalencia de PPI del 21,12%, y del estudio realizado por Garcia-Ramos et al.18, con las mismas características pero realizado en los servicios de neumología y cardiología, en el cual se encontró una prevalencia de PPI del 28,8%. Esta diferencia se debe principalmente a que existe un número creciente de casos de prescripciones potencialmente inapropiadas no mencionadas en los criterios de Beers: no presentan patrones de interacción entre fármacos, duplicidades terapéuticas u omisiones de fármacos que deberían de utilizarse, y además entre el 30-50% de los fármacos incluidos no están comercializados en España.
Tanto en el presente estudio como en los citados las benzodiazepinas destacan como uno de los principales grupos de medicamentos implicados en PPI. Es bien sabido que estos fármacos son susceptibles de ocasionar farmacodependencia, además de producir tolerancia a los efectos sedantes y frecuentes interacciones al asociarlas con otros fármacos. El uso de benzodiazepinas de vida media larga y la inadecuada dosificación de las de vida intermedia y corta se relaciona con caídas y fracturas en pacientes ancianos. Por tanto, estas deberían evitarse en dicha población, y en caso de que se precise su prescripción las indicadas serían las de vida media más corta19.
En cuanto a los criterios START llama la atención que tanto en el presente estudio como en otros similares14–17 es frecuente la omisión de la prescripción de estatinas y antiagregantes plaquetarios como prevención primaria en pacientes con diabetes mellitus y al menos un factor de riesgo cardiovascular. Existe suficiente evidencia para recomendar la utilización de estatinas en pacientes diabéticos. Una reciente revisión sistemática concluye que el tratamiento con estatinas en la prevención primaria del riesgo cardiovascular y cerebrovascular en pacientes diabéticos reduce de forma significativa el riesgo relativo de aparición de primeros episodios cardiovasculares o cerebrovasculares, ictus e infarto de miocardio20. En cuanto al efecto del AAS en la prevención primaria de efectos cardiovasculares los resultados de diferentes estudios son contradictorios, y las opiniones de los expertos heterogéneas. En un documento de consenso elaborado por expertos pertenecientes al American College of Cardiology21 se recomienda el uso de AAS en dosis bajas para la prevención del riesgo cardiovascular en pacientes diabéticos, sin historia previa de enfermedades cardiovasculares y sin riesgo de sangrado, a partir de 50 años de edad en hombres y 60 en mujeres que tengan uno o más de los siguientes riesgos cardiovasculares: tabaquismo, hipertensión arterial, dislipidemia, antecedentes familiares de enfermedad cardiovascular y albuminuria (grado de recomendación iia, nivel de evidencia B, según la escala utilizada por The American Heart Association Evidence-Based Scoring System22). Cuando se analizó en este estudio el porcentaje sobre el total de pacientes candidatos se observó que en aproximadamente la mitad de los pacientes diabéticos con al menos un factor de riesgo cardiovascular no se realizaban estas medidas preventivas, ya que se omitía uno o ambos tratamientos. La omisión de dichas medidas preventivas podría estar motivada por no querer incrementar la polifarmacia de los pacientes, y por ello se prioriza en el uso de aquellos fármacos que tienen por objetivo tratar una enfermedad concreta frente a los que se utilizan de forma preventiva, o porque en algunos casos la esperanza de vida del paciente es insuficiente para poder alcanzar el beneficio del tratamiento.
Por ello, aunque los criterios STOPP/START constituyen una herramienta de cribado útil, rápida y fácil de aplicar, a la hora de realizar una recomendación se debe analizar las causas de la prescripción inadecuada, ya que en muchos casos puede haber un factor que lo justifique.
También hay que tener en cuenta que muchos de estos pacientes son tratados por numerosos especialistas para sus diferentes enfermedades, lo que aumenta la probabilidad de que se produzcan errores por exceso (por falta de información sobre el tratamiento de base del paciente) o por defecto (que no esté establecido cuál es el especialista que debe encargarse de pautar determinados medicamentos, por ejemplo los fármacos para la prevención del riesgo cardiovascular).
Más de la mitad de los pacientes ancianos presentaron al menos una PPI. Esto hace necesario una búsqueda conjunta de errores por exceso y por defecto en la prescripción de fármacos con el fin de realizar una evaluación más completa de la práctica de prescripción, e intentar conseguir junto con el médico prescriptor la optimización de la terapéutica de los pacientes mayores, especialmente los más frágiles.
Este estudio aporta la ventaja, respecto a otros estudios previamente publicados, de ofrecer una información fiable del tratamiento ambulatorio crónico del paciente, al recogerse los datos mediante la entrevista con el paciente y tener la posibilidad de contrastarlos en diversas fuentes (historia clínica electrónica, documentación clínica hospitalaria, informes de atención primaria, Horus®). Sin embargo, cuenta con la limitación de ser un estudio descriptivo y que no tiene en cuenta la repercusión de las PPI sobre el estado de salud del paciente, ni las modificaciones en las prescripciones de los pacientes tras ingresar en la unidad de medicina interna. En resultados se describen únicamente las prescripciones inadecuadas, sin embargo no se comparan apropiadas/inapropiadas, ni tampoco se realiza ninguna inferencia en cuanto a factores asociados al tratamiento inadecuado que podrían ser relevantes, como edad muy avanzada o demencia y ausencia de estatinas. Estos aspectos podrían estudiarse de forma exhaustiva en futuros estudios.
Por último cabe mencionar que los programas de conciliación de la medicación al ingreso, ya aplicados en muchos hospitales, pueden ser una herramienta para optimizar la terapia más adecuada de los pacientes al ingreso en unidades médicas, ya que es en este punto donde pueden detectarse las PPI y realizar los cambios oportunos en consenso con los facultativos responsables de la terapia del paciente.
Conflicto de interesesLos autores declaran no tener ningún conflcito de intereses.