La hipertensión intracraneal idiopática es una entidad caracterizada por el aumento de la presión intracraneal sin evidencias de proceso expansivo intracraneal o alteraciones citoquímicas del líquido cefalorraquídeo.
Pacientes y métodoSe revisaron las historias clínicas de los pacientes con hipertensión intracraneal idiopática ingresados en nuestro hospital entre 1999 y 2009, y que cumplían los criterios modificados de Dandy. Se recogieron datos de edad, índice de masa corporal (IMC), presión de salida de líquido cefalorraquídeo, antecedentes cardiovasculares, pruebas de imagen, tratamiento y evolución.
ResultadosSe analizaron 61 pacientes (19 hombres y 42 mujeres), con una media de edad de 35,38 años. El 72,13% de los pacientes mostraban aumento del IMC. Cabe destacar que el 47,37% de los varones mostraban normopeso. El 50% de los pacientes presentaban algún factor de riesgo cardiovascular, destacando la dislipidemia, la hipertensión arterial y el tratamiento con anticonceptivos en las mujeres. La cefalea era el principal síntoma de presentación, seguido de las alteraciones campimétricas y otros defectos visuales. El 81,96% de los pacientes presentaban edema de papila bilateral.
ConclusionesLa incidencia aproximada es de 1,2/100.000 habitantes/año, siendo más frecuente en mujeres jóvenes que con aumento de peso y asociado a la toma de tratamiento anticonceptivo. Destaca la cefalea, con edema de papila bilateral y alteraciones de la agudeza visual como síntomas principales. Un dato interesante aportado por este trabajo es el menor IMC que se muestra en el sexo masculino, así como la menor presencia de cefalea y mayor afectación visual.
Idiopathic intracranial hypertension is a disorder characterised by increased intracranial pressure without evidence of an expansive intracranial process or cerebrospinal fluid cytochemical alterations.
Patients and methodWe reviewed the medical records of patients with idiopathic intracranial hypertension admitted to our hospital between 1999 and 2009 and who met the modified Dandy criteria. We collected the following data: age, body mass index (BMI), outlet pressure of cerebrospinal fluid, cardiovascular history, imaging studies, treatment, and outcome.
ResultsWe analysed 61 patients (19 males and 42 females) with a mean age of 35.38 years. A BMI above the normal range was determined for 72.13% of the patients, although 47.37% of males showed normal weight. Fifty per cent of patients had a cardiovascular risk factor, especially dyslipidaemia, hypertension, and contraceptive drugs in women. Headache was the main presenting symptom, followed by visual field defects and other visual disturbances. Bilateral papilledema was present in 81.96% of the patients.
ConclusionsThe approximate incidence is 1.2/100 000 individuals/year. The condition is more common in young women with higher body weight and it is also associated with contraceptive drugs. Headache with bilateral papilloedema and impaired visual acuity stand out as the main symptoms. An interesting finding from this study is that male patients had a lower BMI, a lower incidence of headache and increased visual impairment.
La hipertensión intracraneal idiopática (HICI) es una entidad caracterizada por un aumento de la presión intracraneal, sin que exista evidencia de patología intracraneal. La HICI fue descrita inicialmente por Quincke. En 1937, Dandy propuso los criterios diagnósticos de la HICI por primera vez y posteriormente Smith los modificó en 19851,2. En general, los criterios diagnósticos se basan en la existencia de síntomas y signos de hipertensión intracraneal, aumento de presión intracraneal con ausencia de anomalías en el análisis del líquido cefalorraquídeo (LCR) y la normalidad de las pruebas de neuroimagen2,3.
La incidencia anual en la población general es de 1 a 3/100.000 habitante entre los 15 y 44 años de edad4. La enfermedad es más frecuente en mujeres, jóvenes y obesas con una relación hombre:mujer de 1:83–7.
Entre los síntomas más frecuentemente descritos encontramos la cefalea −sin que existan características patognomónicas de la misma− náuseas y vómitos, amaurosis fugaz, defectos visuales campimétricos, diplopía, fotopsias y tinitus pulsátil. El estudio del fondo de ojo suele mostrar edema de papila uni o bilateral y la exploración neurológica suele ser normal a excepción de la oftalmoparesia del vi par craneal4,8.
Existen casos de seudotumor atípico; así se ha designado a los casos que reúnen todos los criterios diagnósticos de Dandy pero sin papiledema9,10.
La finalidad del presente estudio era determinar las características clínicas y epidemiológicas la HICI de los pacientes de nuestro medio.
Pacientes y métodoSe revisaron de manera retrospectiva las historias clínicas de los pacientes diagnosticados de HICI que ingresaron en el Hospital Universitario de Ntra. Sra. de Candelaria en el servicio de Neurología, entre enero de 1999 y el 31 de diciembre de 2009. Se trata de un hospital de tercer nivel que cubre un área sanitaria de 500.000 habitantes aproximadamente.
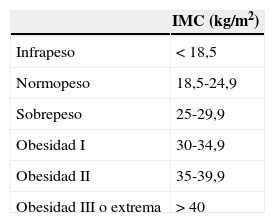
Se seleccionaron aquellos pacientes que cumplían los criterios de inclusión modificados de Dandy2 (tabla 1). En todos los casos se recogieron datos de edad, sexo, hipertensión arterial, diabetes mellitus, dislipidemia, cardiopatía, tabaquismo, antecedentes neurológicos de interés y toma de anticonceptivos orales. Al tratarse de un estudio retrospectivo no se pudo recoger si existía una ganancia de peso reciente. Sí pudo constatarse la presencia o no de obesidad, así como su índice de masa corporal (IMC) −según los criterios actuales de la OMS− (tabla 2). Además se estimó el valor de la presión de apertura inicial de LCR, medida en cmH2O. Al 100% de los pacientes se les había realizado tomografía computarizada de cráneo y al 96,72% resonancia magnética; en el 18,03% de los casos fue necesario añadir angiorresonancia debido a las características atípicas del cuadro. Se analizaron también los reingresos, recurrencias, resistencias al tratamiento; así como la necesidad de tratamiento quirúrgico, durante el seguimiento posterior de los pacientes.
Criterios diagnósticos de Dandy modificados
| - Clínica de hipertensión intracraneal (cefalea, náuseas, vómitos, pérdidas de visión transitorias, edema de papila)- Ausencia de signos de focalidad neurológica, salvo la parálisis uni o bilateral de vi par craneal- Aumento de la presión del LCR con composición química y citológica normal- Ventrículos simétricos de tamaño normal o pequeño inicialmente valorados con ventriculografía y actualmente con tomografía |
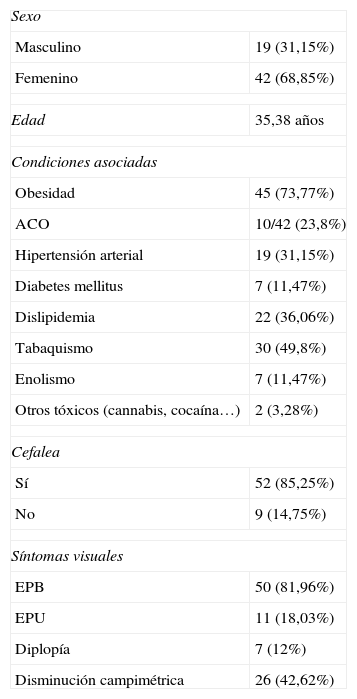
Se analizaron 61 pacientes de los cuales 19 eran hombres (31,15%) y 42 mujeres (68,85%), con una media de edad de 35,38 años, sin variaciones significativas entre ambos sexos (tabla 3).
Características generales
| Sexo | |
| Masculino | 19 (31,15%) |
| Femenino | 42 (68,85%) |
| Edad | 35,38 años |
| Condiciones asociadas | |
| Obesidad | 45 (73,77%) |
| ACO | 10/42 (23,8%) |
| Hipertensión arterial | 19 (31,15%) |
| Diabetes mellitus | 7 (11,47%) |
| Dislipidemia | 22 (36,06%) |
| Tabaquismo | 30 (49,8%) |
| Enolismo | 7 (11,47%) |
| Otros tóxicos (cannabis, cocaína…) | 2 (3,28%) |
| Cefalea | |
| Sí | 52 (85,25%) |
| No | 9 (14,75%) |
| Síntomas visuales | |
| EPB | 50 (81,96%) |
| EPU | 11 (18,03%) |
| Diplopía | 7 (12%) |
| Disminución campimétrica | 26 (42,62%) |
ACO: anticonceptivos orales; EPB: edema de papila bilateral; EPU: edema de papila unilateral.
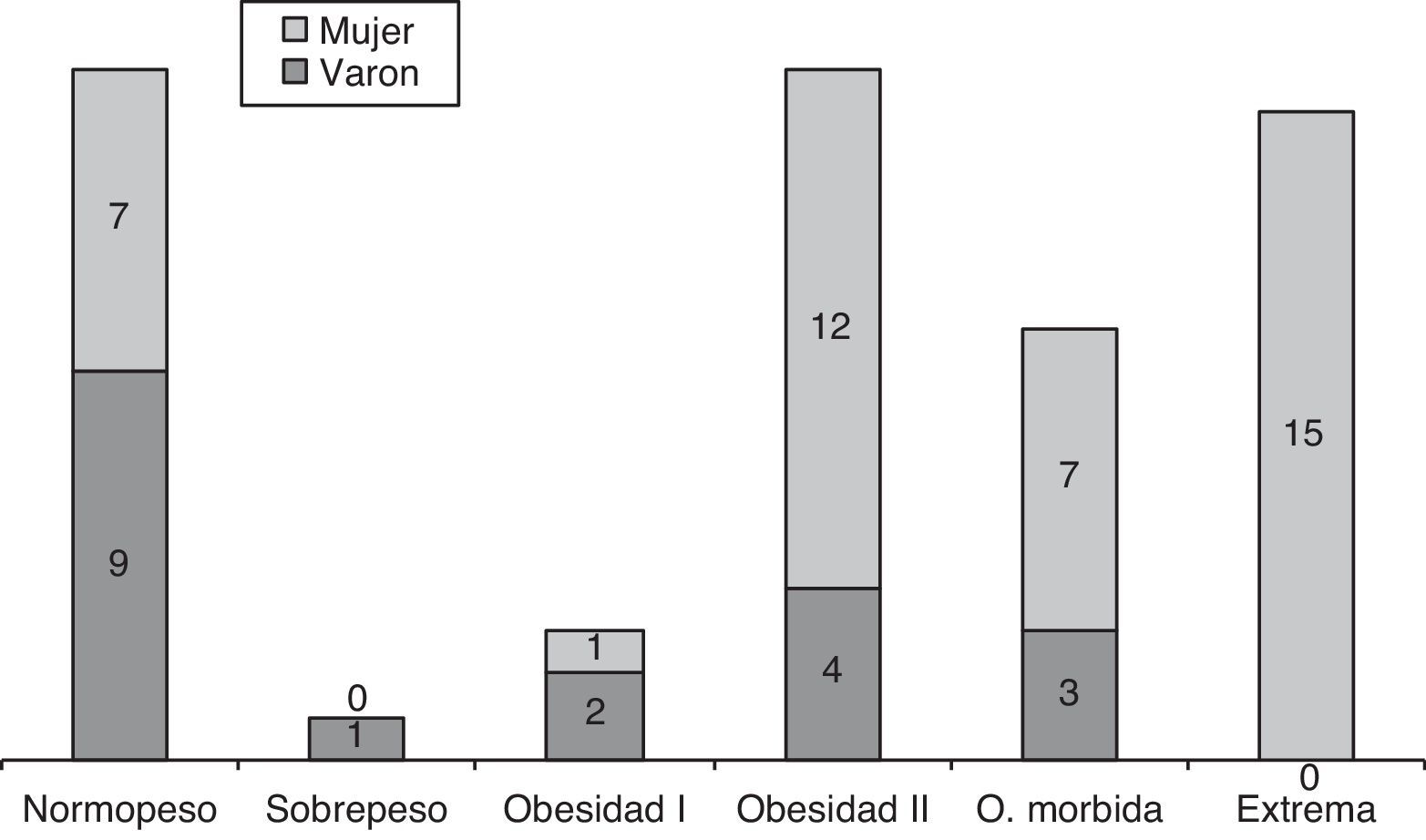
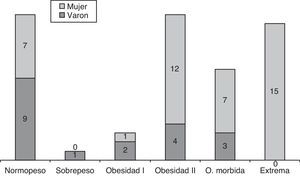
En 44 (73,77%) pacientes había un aumento del IMC>25. Entre los pacientes que mostraban un IMC>40, había una proporción 1:7 a favor de las mujeres. De los 19 varones, 9 (47,37%) mostraban normopeso; a diferencia de las mujeres donde solo se observó normopeso en 7/42 (16,66%). Es decir, la relación hombre:mujer en el grupo de normopeso es de 1:2,84 (fig. 1).
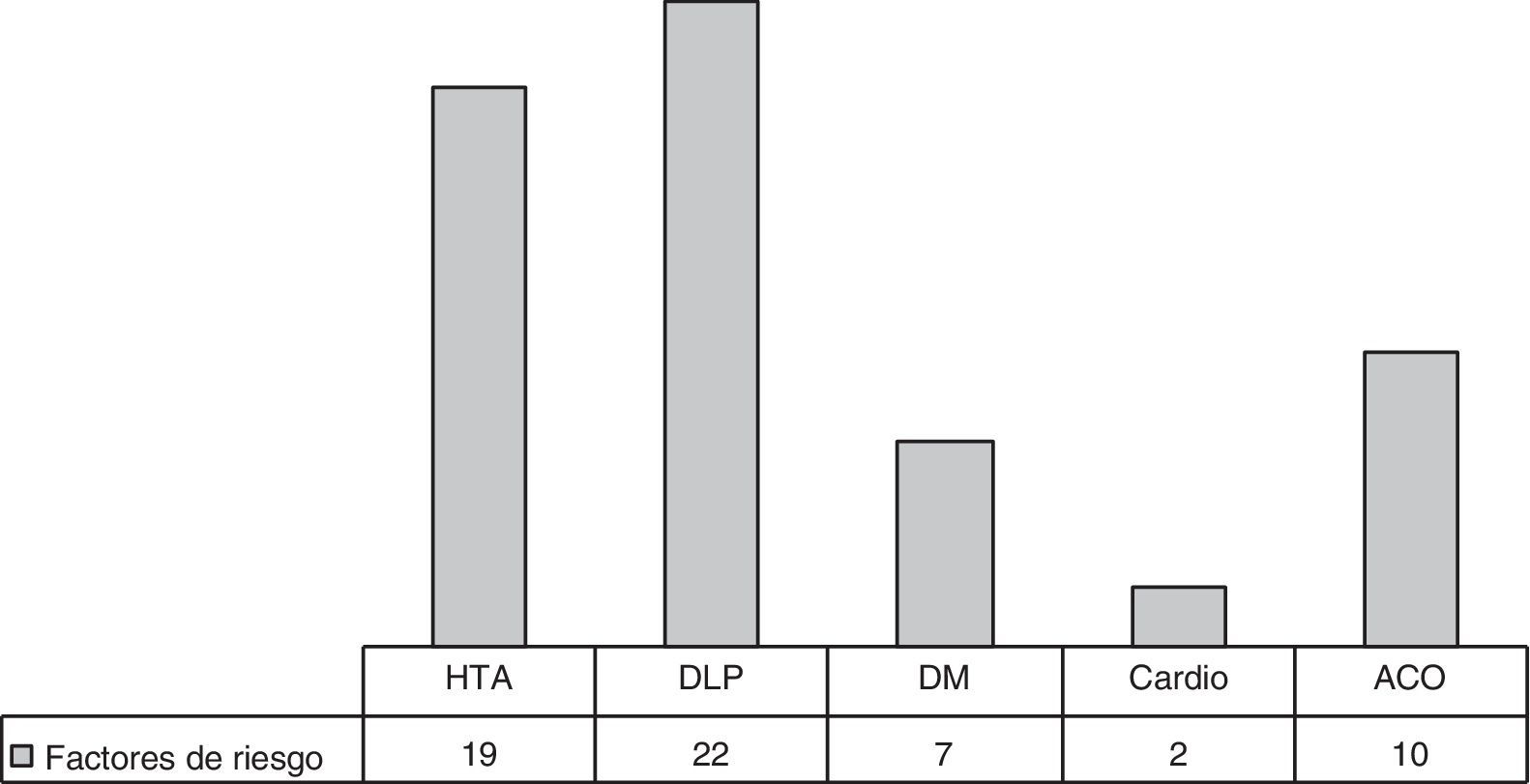
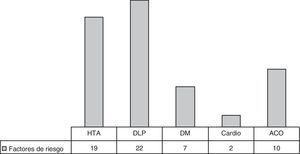
De los 61 pacientes con HICI, 31 (50,81%) presentaban al menos un factor de riesgo cardiovascular; se evidenció dislipidemia en 22 (36,07%), hipertensión arterial en 19 (31,15%) y diabetes mellitus en 7 (11,5%). La toma de tratamiento hormonal sustitutivo se encontró en 10 de las 42 mujeres (23,81%) (fig. 2).
La presión de salida de LCR se midió en decúbito lateral, mostrando una media (Pmedia) de 33,05cmH2O, sin variaciones de interés entre ambos sexos y sin que existan diferencias significativas entre los grupos de IMC.
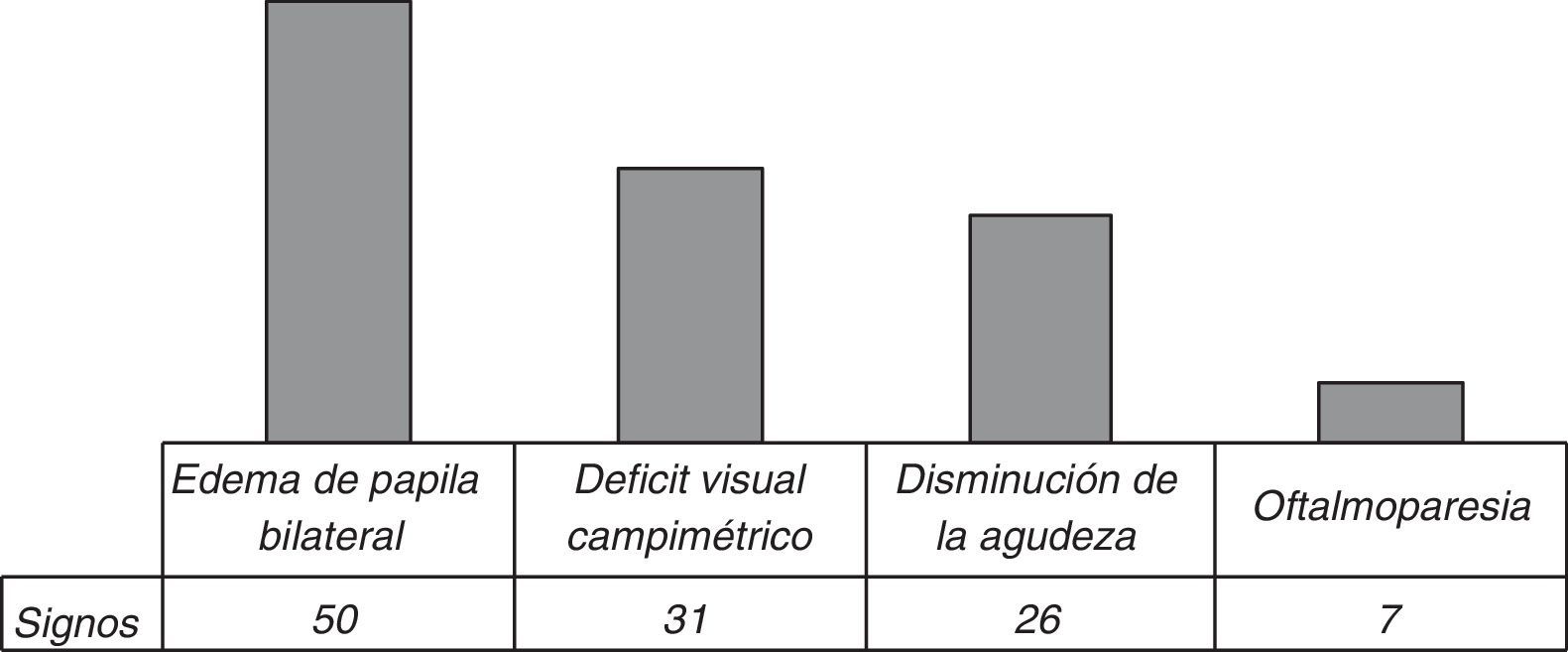
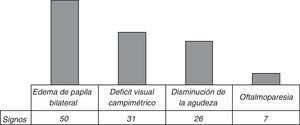
ClínicaDe los 61 casos de HICI, 52 (85,25%) pacientes presentaron cefaleas. En 33 (59,01%) de los sujetos aparecieron alteraciones campimétricas o defectos visuales −fosfenos− o disminución de la agudeza visual. La oftalmoparesia del vipar craneal se encontró en 7 (11,5%). En lo que respecta a la valoración oftalmológica, el 81,96% de los pacientes presentaba edema de papila bilateral (fig. 3).
A todos los pacientes se les realizó tomografía computarizada de cráneo, sin que se mostraran lesiones que justificaran la HICI. Se realizó resonancia magnética a 59 (96,72%) de los pacientes. Además a 11 (18,03%) de los 61 pacientes con clínica de HICI se les realizó angiorresonancia.
Evolución y tratamientoDurante su ingreso 55 (90,16%) pacientes recibieron tratamiento con acetazolamida a dosis de 750-1.500/día y en 5 (3,11%) de los casos se añadió corticoterapia (40-60mg/día durante unas 2 semanas).
De los 61 pacientes ingresados con clínica de HICI 5 (8,2%) requirieron tratamientos más agresivos; en 3 (4,91%) de los casos se optó por la derivación ventriculoperitoneal, siendo varones el 100% de estos. En los otros 2 (3,27%) se realizó fenestración del nervio óptico, ya que el problema fundamental era la afectación visual y no existía cefalea incapacitante. En este último caso ambas (100%) eran mujeres y pertenecían al grupo de IMC>40.
DiscusiónLa HICI presenta una distribución mundial con una incidencia aproximada de 1-3/100.000 pacientes/año. Es más habitual en mujeres obesas en edad fértil, con una proporción mujer:hombre de hasta 9:14,11. En nuestro trabajo la incidencia aproximada es de 1,2/100.000 habitantes/año, lo que supone cifras similares a las descritas. La proporción mujer:hombre en nuestra serie fue de 2,2:16,11,12. Sin embargo, estos datos deben tomarse con cautela, puesto que se trata de un estudio retrospectivo basado en pacientes hospitalizados, pudiéndose haber infravalorado el diagnóstico de HICI.
En el análisis del IMC destaca una menor tasa de obesidad en el sexo masculino, mostrándose una proporción hombre:mujer de 1:7 en el grupo de pacientes con IMC>40. En este sentido existen pocos estudios previos donde se agrupe a los pacientes según su peso, lo cual impide establecer una comparativa con nuestra serie; aunque Kesler apuntó tales diferencias en el IMC en lo relativo al género masculino13. Sin embargo, debido al pequeño tamaño muestral de nuestro trabajo, sería necesario realizar estudios prospectivos para buscar variaciones en el IMC entre ambos sexos y su relación con la presión de salida del LCR.
La toma de tratamiento hormonal sustitutivo con fines anticonceptivos se mostraba como un factor de riesgo importante en las mujeres 10/42 (23,8%), estando presente en mayor proporción que en otros estudios descriptivos4,8,14. Destaca también el hábito tabáquico en más de la mitad de los pacientes4,8,13,14.
La cefalea constituye el síntoma más frecuente de la HICI, describiéndose en el 75-95% de los casos4–8,12,15. En nuestra serie, la cefalea apareció en una proporción similar a la descrita (85,25%), así como el resto de los síntomas.
En general, la sospecha de HICI viene determinada por la aparición de edema de papila, sin embargo no debemos olvidar que existen casos descritos en la literatura de pacientes con HICI sin edema de papila9,10,15,16. En nuestra serie, todos los pacientes presentaban edema de papila, puesto que se siguieron −de manera estricta− los criterios modificados de Dandy. El edema de papila en la HICI suele ser bilateral, de manera asimétrica o unilateral4,8,14,22. Once de los 61 pacientes (18,03%) presentaban edema de papila unilateral. Sin embargo, podría tratarse de un porcentaje menor, puesto que es un estudio retrospectivo y los datos sutiles de edema de papila incipiente pueden haber pasado desapercibidos.
La disminución de la agudeza visual se presentaba en más de la mitad de los pacientes, en relación con el edema de papila. El deterioro de la función visual es un criterio de gravedad que, según los autores, debe determinar la indicación quirúrgica4,8,18–20.
La presión de salida del LCR (Pmedia: 33,05cmH2O) es similar a la descrita en otras series, con composición bioquímica dentro de los intervalos de la normalidad y sin diferencias significativas entre la presión encontrada en hombres y en mujeres (31,21/34,33mmH2O respectivamente)4,8. Tampoco existen diferencias en lo referente a la presión de salida de LCR cuando agrupamos a los pacientes según su IMC. Es difícil establecer un límite de normalidad cuando se habla de presión de LCR. Actualmente se usan 25cmH2O, sin embargo, es posible que en límites inferiores y en paciente con bajo IMC −que cumplen el resto de los criterios− dichas mediciones resulten patológicas.
Desde el punto de vista terapéutico, la opción más precoz y habitual es el tratamiento médico con acetazolamida. En nuestro estudio se utilizó en 55/61 (90,16%) de los pacientes, y se obtienen resultados favorables clínicamente en más del 90% de los casos de manera similar a trabajos previos8,17–22.
En los pacientes en los que el tratamiento médico no fue efectivo, o que presentaron una gran afectación de la función visual, se indicó el tratamiento quirúrgico (5/61). La técnica quirúrgica elegida fue la fenestración del nervio óptico en 2/19 varones −donde el síntoma principal era la afectación visual sin cefalea incapacitante− y la derivación lumboperitoneal en 3/42 mujeres. Aunque en la actualidad existe, también, como alternativa quirúrgica la implantación del stent de senos venosos trasversos, esta técnica no se llevó a cabo en ninguno de nuestros pacientes, porque se trata de un procedimiento novedoso que actualmente no se está realizando en nuestro centro. El escaso tamaño muestral no nos permite diferenciar si existe un factor de riesgo o predilección genérica que incida en el pronóstico de la enfermedad; igualmente no es fiable para valorar el pronóstico y la necesidad del tratamiento invasivo, ya que se basa en pacientes con ingreso hospitalarios, obviándose a todos los pacientes que se trataron de manera ambulatoria.
En nuestro estudio los varones tienen una presentación atípica del cuadro con menos cefalea y mayor afectación visual, lo cual coincide con los resultados de Kesler et al.13.
Reconocemos las limitaciones de un trabajo de estas características, en el que la recogida de datos se ha realizado de forma retrospectiva. Cabe destacar que el 100% de los pacientes tiene una tomografía computarizada normal y el 98% de los casos resonancia magnética normal. Todos los casos seleccionados cumplen los criterios diagnósticos de HICI, con respuesta al tratamiento y sin que se evidenciara otra causa que justificase el cuadro clínico.
Podemos concluir que la incidencia es mayor entre mujeres jóvenes que presentan un aumento de peso, asociado a la toma de tratamiento hormonal con fines anticonceptivos. Destaca la cefalea, con edema de papila bilateral y alteraciones de la agudeza visual como síntomas principales. Un dato interesante aportado por este trabajo es el menor IMC que se muestra en el sexo masculino, así como la menor presencia de cefalea y mayor afectación visual. Por lo tanto, creemos que resulta indispensable una anamnesis detallada que indague sobre la aparición de síntomas atípicos en el varón, como trastornos visuales, náuseas/vómitos, diplopía o acúfenos, que puedan ayudarnos a orientar el diagnostico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.