La trombosis venosa cerebral (TVC) es una causa poco común de ictus que afecta principalmente a adultos jóvenes. Un diagnóstico precoz y preciso puede reducir la tasa y gravedad de las complicaciones.
ObjetivoAnalizar las características clínicas, manejo y tratamiento de la TVC en diferentes centros de nuestro país.
MétodosEstudio descriptivo retrospectivo multicéntrico de pacientes hospitalizados por TVC entre 2008 y 2017 en 11 centros sanitarios en nuestro país.
ResultadosSe incluyeron 256 pacientes, edad media 49,8±18,7 años y el 51% fueron mujeres. Los síntomas más frecuentes fueron: cefalea (73%), déficits focales (50%), crisis epilépticas (33%) y encefalopatía (21%). Las localizaciones más frecuentes fueron: seno longitudinal superior (12,5%), transverso (10,9%) y afectación de dos o más senos o venas (66,4%). La etiología conocida más frecuente fue la trombofilia (24%), siendo la mutación de la protrombina G20210A la más común (19%). El 46% fue tratado con antitrombóticos durante 3-6 meses, el 21% durante un año y un 22,6% de los pacientes requirieron anticoagulación indefinida. En un 5% de los sujetos fue preciso terapia endovascular y un 33% requirió neurocirugía. En relación al pronóstico, el 75% fueron independientes a los 3 meses con una puntuación en la escala de Rankin modificada (mRS) ≤ 2 y la presencia de papiledema (p=0,03), déficit focal (p=0,001) y encefalopatía (p<0,001) se relacionaron significativamente con mal pronóstico (mRS>3). La tasa de mortalidad intrahospitalaria fue del 4,3% y el 6,3% de los pacientes fallecieron a los 3 meses.
ConclusiónLa diversidad de factores de riesgo y la presentación variable suponen un desafío en el diagnóstico y tratamiento de la TVC. Para mejorar el pronóstico y reducir la mortalidad es fundamental la instauración de protocolos en el manejo de esta patología.
Cerebral venous thrombosis (CVT) is an uncommon cause of stroke that mainly affects young adults. Early, accurate diagnosis can reduce the rate and severity of complications.
ObjectiveThe aim of this study was to analyse the clinical characteristics, management, and treatment of CVT in different centres in Spain.
MethodsWe conducted a multicentre, retrospective, descriptive study of patients hospitalised due to CVT between 2008 and 2017 at 11 Spanish centres.
ResultsWe included 256 patients, with a mean age (SD) of 49.8 (18.7) years; 51% of patients were women. The most frequent symptoms were headache (73%), focal deficits (50%), epileptic seizures (33%), and encephalopathy (21%). The most frequent localisations were the superior sagittal sinus (12.5%), the transverse sinus (10.9%), and 2 or more sinuses or veins (66.4%). Thrombophilia was the most frequent known aetiology (24%), and was most commonly associated with the prothrombin G20210A mutation (19%). Forty-six percent of patients were treated with antithrombotics for 3-6 months, 21% for one year, and 22.6% required indefinite anticoagulation. Endovascular therapy was performed in 5% of cases, and 33% required neurosurgery. Regarding outcomes, 75% of patients were independent at 3 months (modified Rankin Scale [mRS] score ≤ 2), with papilloedema (P=.03), focal deficits (P=.001), and encephalopathy (P <.001) showing a statistically significant association with poor prognosis (mRS> 3). The in-hospital mortality rate was 4.3%, with a 3-month mortality rate of 6.3%.
ConclusionThe diverse risk factors and variable presentation of CVT represent a challenge in the diagnosis and treatment of this condition. To improve prognosis and reduce mortality, it is essential to establish management protocols for this entity.
En condiciones normales, casi un 80% del volumen sanguíneo cerebral se ubica en estructuras venosas; sin embargo, la trombosis venosa cerebral (TVC) presenta una frecuencia muy inferior al ictus isquémico, suponiendo tan solo entre un 0,5 y un 1% de la patología vascular cerebral1. Su incidencia se estima entre 3 y 4 casos por cada millón de habitantes, con un incremento en neonatos y niños de corta edad (7 casos por millón)2.
Entre los aspectos diferenciales importantes respecto a la patología arterial, destaca su predominio en personas más jóvenes y en el sexo femenino, ligado esto último a factores etiológicos concretos y propios de la mujer, como la gestación, el puerperio y el uso de anticonceptivos orales3–5.
Otro aspecto característico de la patología venosa cerebral es la gran variabilidad anatómica del sistema venoso, con patrones de drenaje imprecisos, especialmente en el sistema superficial. Las venas cerebrales y los senos durales carecen de válvulas y túnica vascular, condición que les proporciona una gran capacidad de compensación cuando se produce una trombosis. Además, la existencia de múltiples anastomosis entre venas corticales, facilita la circulación colateral en trombosis del sistema superficial.
Todas estas peculiaridades del sistema venoso confieren a la TVC una importante heterogeneidad en su presentación clínica, que dependerá de la localización, extensión y rapidez de instauración, así como de la eficacia de la circulación venosa colateral6,7. Debido a ello, mientras que una afectación extensa, especialmente involucrando al sistema venoso profundo conllevará mayor riesgo de una mala evolución, una afectación focal del sistema superficial podría dar lugar a formas paucisintomáticas8.
La baja incidencia de esta patología además, dificulta la realización de estudios epidemiológicos y dificulta en gran medida la realización de ensayos clínicos aleatorizados que aclaren incertidumbres actuales en relación a aspectos tan importantes como el manejo terapeútico9. Por ello, continúa siendo necesario obtener una mayor información sobre la realidad de esta entidad en cada territorio.
El objetivo principal del estudio MOTIVATE (ManejO de la TrombosIs Venosa cerebrAl en cenTros de España) es realizar un análisis descriptivo de las características clínicas de los pacientes con TVC en distintos centros de la geografía española, así como poner de manifiesto los aspectos más relevantes del diagnóstico y tratamiento de esta enfermedad en nuestro medio. Como objetivo secundario, nos planteamos identificar los factores pronósticos de mayor relevancia en nuestra serie.
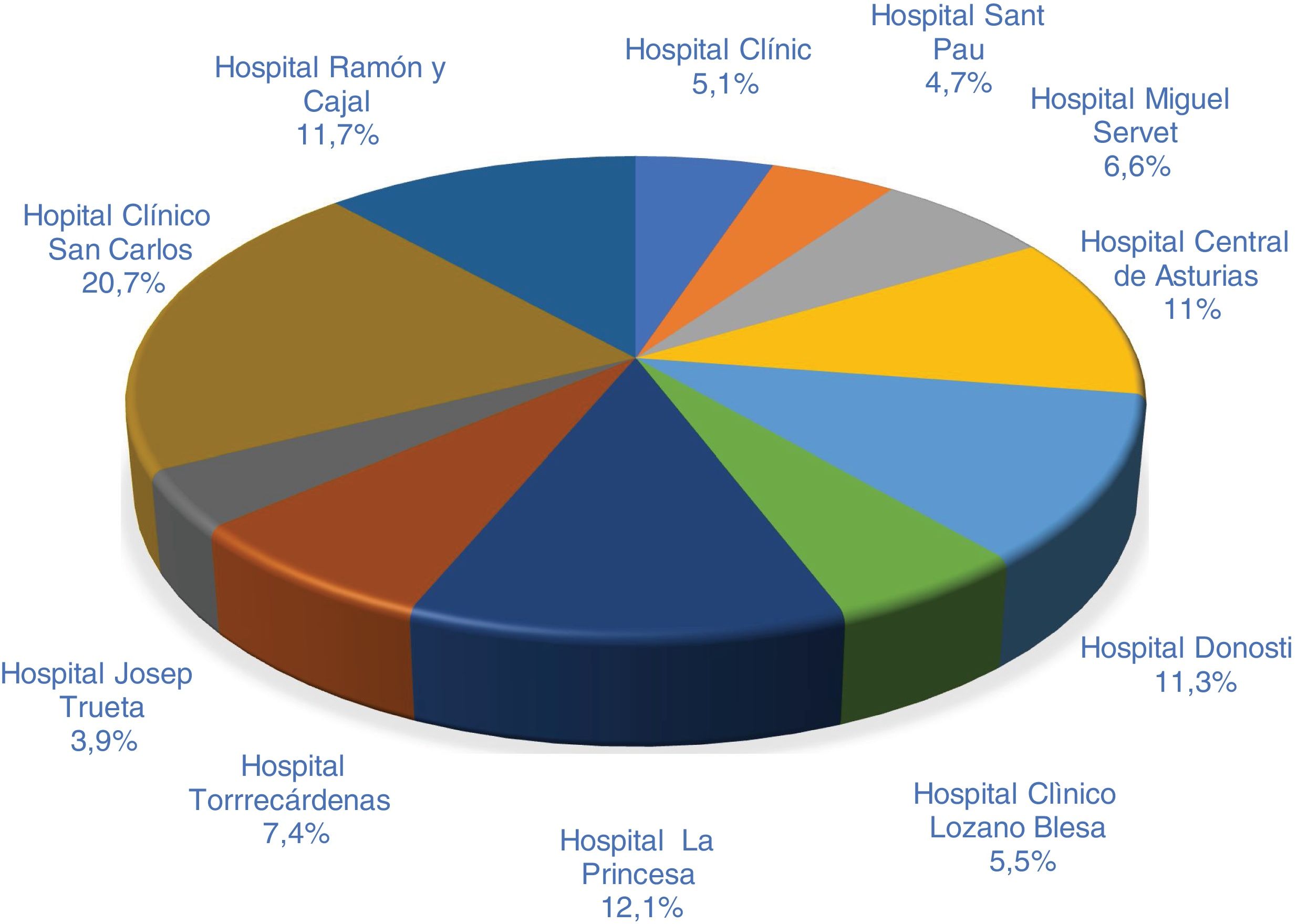
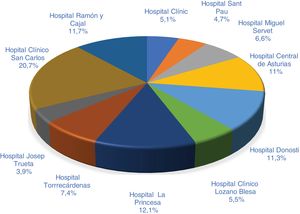
MétodosSe realizó un estudio descriptivo de carácter retrospectivo y multicéntrico en España, en el que participaron 11 centros de las siguientes Comunidades Autónomas (CC. AA.): Andalucía (Hospital Torrecárdenas), Aragón (Hospital Clínico «Lozano Blesa» y Hospital Miguel Servet), Asturias (Hospital Central de Asturias), Cataluña (Hospital de la Santa Créu i Sant Pau, Hospital Clínic Barcelona y Hospital Dr. Josep Trueta), Comunidad de Madrid (Hospital Clínico San Carlos, Hospital de La Princesa y Hospital Ramón y Cajal) y País Vasco (Hospital de Donostia).
Población de estudioSe incluyeron los pacientes hospitalizados por TVC en los centros participantes en un periodo de 10 años (2008-2017). Fueron incluidos aquellos pacientes con diagnóstico de TVC durante un ingreso. Se excluyeron aquellos pacientes con TVC considerada incidental y aquellos con edad pediátrica (menor de 14 años).
Los casos fueron identificados a través de los códigos de la Clasificación Internacional de Enfermedades 9 (CIE-9). Los datos fueron recogidos de forma prospectiva a través de la historia clínica electrónica de cada centro, las variables fueron agrupadas en una base de datos previamente anonimizada para su análisis centralizado. El protocolo del estudio fue aprobado por el Comité de Ética de Investigación Clínica la Comunidad de Aragón (Acta 07/2019).
Variables recogidasSe recogieron las características basales de la muestra relativas a antecedentes personales, tratamiento médico previo, forma de presentación clínica, tiempo transcurrido desde inicio de los síntomas y desde la solicitud de valoración médica hasta el diagnóstico, complicaciones sistémicas y neurológicas, necesidad de ingreso en UCI, mortalidad intrahospitalaria y a los 3 meses y causa de la misma, y mRS a los 3 meses.
Se analizaron datos de neuroimagen: localización de la trombosis, existencia de edema, infarto venoso y signos directos de trombosis venosa en las diferentes técnicas realizadas en cada caso.
En cuanto al tratamiento, se incluyeron las siguientes variables: tipo de terapia antitrombótica, duración de la misma, tiempo desde el inicio de los síntomas hasta su instauración, terapia endovascular o necesidad de tratamiento neuroquirúrgico.
Análisis estadísticoSe utilizó el programa estadístico SPSS versión 23.0 de Windows. Las variables cuantitativas con distribución normal se expresan como media y desviación estándar y se comparan con la Prueba t de Student para datos no apareados. Las variables que no siguen una distribución normal se expresan como mediana e intervalo intercuartílico y se comparan con la Prueba de la U de Mann-Whitney. Las variables dicotómicas se expresan como porcentajes y se comparan con la Prueba de χ2 o la Prueba exacta de Fisher. Se ha considerado un valor bilateral de p <0,05 como indicativo de significación estadística.
ResultadosSe incluyeron un total de 256 pacientes, la distribución de los datos correspondiente a los distintos centros se muestran en la figura 1.
Características basalesLa edad media de los sujetos fue de 49,8±18,7 (16-89), siendo de 45,8 años en el sexo femenino y 53,9 en el masculino. Del total de pacientes con TVC, el 51% fueron mujeres. Los factores de riesgo o condiciones predisponentes de la TVC se presentan en la tabla 1. Los más frecuentes fueron el hábito tabáquico, en un 22,7%, el sobrepeso y la toma de anticonceptivos orales (ACO).
Variables clínicas de la población estudiada
| Porcentaje (0-100%) | |
|---|---|
| Factores predisponentes | |
| Tabaquismo | 23,0 |
| Sobrepeso | 19,0 |
| Anticoncepción oral | 19,0 |
| Tratamiento corticoideo | 7,0 |
| Terapia hormonal sustitutiva | 0,4 |
| No especificado/no disponible | 31,6 |
| Etiología de la trombosis | |
| Trombofilia | 24,5 |
| Gen de la protrombina G20210A | 19,0 |
| Anticoagulante lúpico | 17,5 |
| Deficiencia de proteína C/S | 12,7 |
| Factor V Leiden | 7,9 |
| Anticardiolipina | 3,2 |
| Deficiencia de antitrombina III | 1,6 |
| No especificado/no disponible | 38,1 |
| Neoplasia activa | 10,0 |
| Enfermedad sistémica | 9,8 |
| Enfermedad infecciosa | 7,4 |
| Quimioterapia activa | 5,5 |
| Deshidratación | 4,7 |
| Enfermedad gastrointestinal | 1,6 |
| Forma de presentación | |
| Aguda (< 48 h) | 55 |
| Subaguda (48 h-7días) | 33 |
| Crónica (> 7 días) | 13 |
| Síntoma de presentación | |
| Cefalea | 73,0 |
| Vómitos | 30,0 |
| Papiledema | 17,0 |
| Paresia aislada VI par | 7,0 |
| Déficit focal | 50,0 |
| Motor | 50,0 |
| Sensitivo | 38,0 |
| Visual | 2,3 |
| Lenguaje | 0,8 |
| Dos o más déficits | 2,3 |
| No especificado/no disponible | 6,6 |
| Crisis epilépticas | 33,0 |
| Oftalmoparesia | 34,4 |
| Encefalopatía | 21,5 |
La forma de presentación fue mayoritariamente aguda (< 48 horas) en un 55% de los pacientes. Los síntomas de inicio más frecuentes fueron: cefalea en 186 pacientes (73%), seguido de la presentación en forma de déficit focal motor en 129 pacientes (50%), así como crisis epilépticas en un 33%. Respecto al tiempo transcurrido entre la presentación de los síntomas y la solicitud de atención médica por el paciente, un 33% de los casos solicitaron atención en las primeras 24 horas desde el inicio de los síntomas, mientras que un 31% lo hicieron en la primera semana y un 36% transcurrida más de una semana de evolución. Estos datos se resumen en la tabla 1.
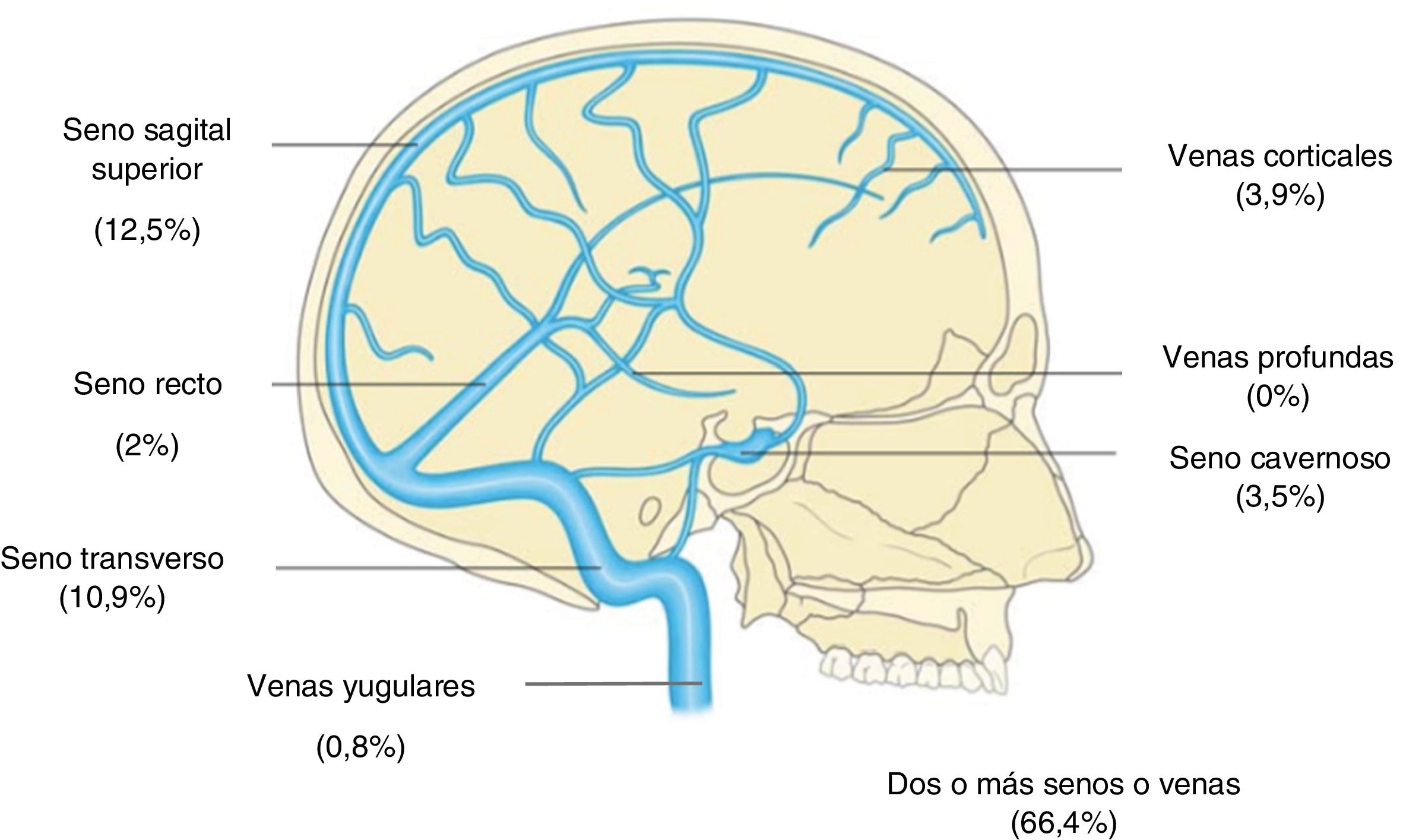
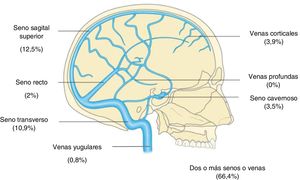
Diagnóstico por neuroimagen de la TVCEn lo que respecta a las pruebas diagnósticas, a 236 pacientes (92%), se les realizó una tomografía computarizada (TC) simple. Los estudios de TC y resonancia magnética (RM) con venografía se realizaron a 107 (42%) y 201 (78,5%) de los casos, respectivamente. La arteriografía solo se realizó a 36 casos (14%) de los pacientes. Se encontraron signos radiológicos indicativos de TVC en un 60% de los TC realizados, y en un 43% de las RM. El resumen de los datos referentes al diagnóstico radiológico y los hallazgos encontrados se resumen en la tabla 2. Respecto a la localización anatómica, en un 66,4% se encontró afectación de 2 o más senos o venas, y de forma individual, los más frecuentes fueron el seno longitudinal superior (12,5%) y el seno transverso (11%) (fig. 2).
Variables relacionadas con el diagnóstico de la población estudiada
| Porcentaje (0-100%) | |
|---|---|
| Estudios de diagnóstico por imagen | |
| TC cerebral simple | 92,0 |
| TC cerebral con contraste | 56,0 |
| Venografía con TC | 42,0 |
| Venografía con RM | 78,5 |
| Arteriografía | 14,0 |
| Signos radiológicos en TC cerebral | |
| Signo del delta vacío | 28,5 |
| Hiperdensidad del seno afectado | 22,0 |
| Hiperdensidad de venas corticales | 2,0 |
| Edema | 2,0 |
| Hemorragia | 13,0 |
| Infarto venoso | 6,6 |
| Varios | 17,5 |
| Ausencia de signos | 36,0 |
| Signos radiológicos en RM cerebral | |
| Ausencia de señal seno afectado | 23,0 |
| Hiperintensidad del seno afectado | 19,0 |
| Edema | 0,0 |
| Hemorragia | 2,0 |
| Infarto venoso | 1,3 |
| Varios | 33,0 |
| Ausencia de signos | 21,5 |
| Signos radiológicos en arteriografía | |
| Ausencia de seno/vena/defecto intramural | 9,8 |
| Trombosis sistema profundo | 1,2 |
| Congestión venosa | 0,8 |
| Varios | 2,3 |
| Localización de la trombosis | |
| Seno sagital superior | 12,5 |
| Seno transverso | 10,9 |
| Seno cavernoso | 3,5 |
| Seno recto | 2,0 |
| Vena cortical | 3,9 |
| Vena yugular | 0,8 |
| Dos o más senos o venas | 66,4 |
Los pacientes ingresaron inicialmente en planta de Neurología en un 39% de los casos y en Unidades de Ictus en un 37%; un 8,6%, requirió ingreso directo en la Unidad de Cuidados Intensivos (UCI). Las complicaciones médicas más frecuentes fueron las crisis epilépticas, en un 38,7%, que en un 4,7% evolucionaron a una situación de estado epiléptico, y la patología infecciosa (15,7%). El 17% de los pacientes precisó ingreso posterior en UCI, de los cuales 35 (79,5%) requirieron intubación orotraqueal.
Tratamiento de la TVCEn relación con el tratamiento de la trombosis, 235 pacientes (92%) recibieron tratamiento anticoagulante. El tipo de terapia antitrombótica consistió en dicumarínicos en el 21%, heparina de bajo peso molecular (HBPM) en el 34%, y heparina no fraccionada (HNF) en el 26%. En tres pacientes se llevó a cabo tratamiento antiagregante y en 23 de ellos, combinaciones de los diferentes tratamientos. La duración de la terapia anticoagulante fue variable: entre 3 y 6 meses en un 23% de los casos, 1 año en el 21%, y tratamiento indefinido en el 22,6% debido a la existencia de una condición trombogénica permanente. Del total, 13 pacientes (5%) recibieron tratamiento endovascular por empeoramiento clínico y/o progresión de la trombosis: en 2 casos (0,8%) trombolisis farmacológica, en 4 (1,6%) trombectomía mecánica y farmacológica y en 7 pacientes (2,6%) trombectomía mecánica aislada. En 84 casos (33%) se realizaron procedimientos neuroquirúrgicos, siendo la evacuación de hematoma la más frecuente con 70 casos (27,5%), craniectomía descompresiva en 9 pacientes (3,5%) y monitorización de la PIC en 4 (1,5%).
Etiología y evolución a largo plazoEn cuanto a la etiología del episodio, lo más frecuente fueron las alteraciones de la coagulación en 63 pacientes (24,5%) de los casos, las neoplasias activas en 26 casos (10%) y las enfermedades sistémicas en porcentaje similar (tabla 1). En relación al pronóstico, 177 pacientes (75%) alcanzaron una situación de independencia funcional a los 3 meses (mRS ≤ 2). Se registraron 11 fallecimientos durante la hospitalización, la mayoría por causa neurológica (82%), y 15 fallecimientos durante los primeros 3 meses (6,3%). Existió una pérdida de seguimiento a los 3 meses de 20 casos.
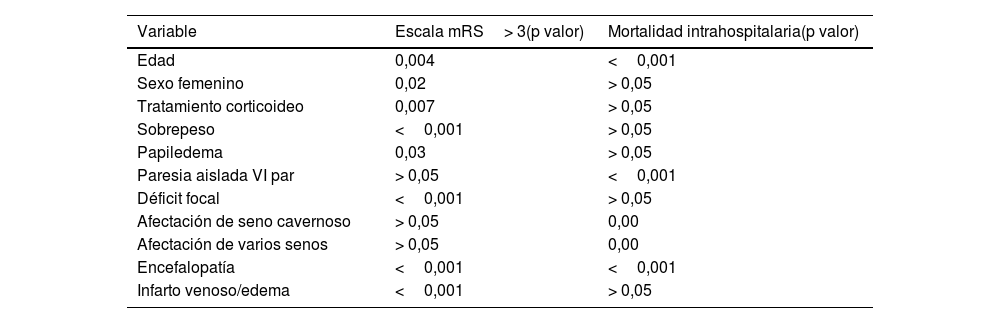
Análisis de los factores pronósticosRespecto a las características basales encontramos una asociación estadísticamente significativa con un mayor porcentaje de dependencia funcional a los 3 meses (puntuación mRS a los 3 meses> 3) para las siguientes: mayor edad (p=0,004), sexo femenino (p=0,02), sobrepeso (p=0,001) y tratamiento previo con corticoides (p=0,007). En relación con la forma de presentación clínica y radiológica, se asociaron de forma estadísticamente significativa con un mayor mRS a los 3 meses la presencia de: hipertensión intracraneal con papiledema (p=0,03), déficit focal (p=0,001), encefalopatía (p=0,001), infarto venoso y edema cerebral (p=0,001). Asimismo, se encontró una asociación estadísticamente significativa entre la mortalidad intrahospitalaria con las siguientes variables: mayor edad, paresia del VI o encefalopatía como presentación clínica, y la afectación radiológica del seno cavernoso o de varios senos venosos (p=0,001). Estos datos se encuentran detallados en la tabla 3.
Principales factores pronósticos y asociados a mortalidad de la población estudiada
| Variable | Escala mRS> 3(p valor) | Mortalidad intrahospitalaria(p valor) |
|---|---|---|
| Edad | 0,004 | <0,001 |
| Sexo femenino | 0,02 | > 0,05 |
| Tratamiento corticoideo | 0,007 | > 0,05 |
| Sobrepeso | <0,001 | > 0,05 |
| Papiledema | 0,03 | > 0,05 |
| Paresia aislada VI par | > 0,05 | <0,001 |
| Déficit focal | <0,001 | > 0,05 |
| Afectación de seno cavernoso | > 0,05 | 0,00 |
| Afectación de varios senos | > 0,05 | 0,00 |
| Encefalopatía | <0,001 | <0,001 |
| Infarto venoso/edema | <0,001 | > 0,05 |
mRS: escala de Rankin modificada.
La TVC es, muy probablemente, la gran desconocida dentro de la patología cerebrovascular. Este desconocimiento se debe en gran medida a su infrecuencia, lo que condiciona que los datos disponibles sean limitados y estén basados principalmente en estudios modestos y de centros únicos o de un solo país. Nuestro estudio supone hasta la fecha el que reúne un mayor número de casos en el ámbito nacional; de los estudios realizados con anterioridad cabe destacar el ISCVT (International Study on Cerebral Vein and Dural Sinus Thrombosis)10, registro prospectivo observacional que incluyó a 624 pacientes de 21 países y 89 centros, aportando información de gran valor epidemiológico y estableciendo diferencias entre las distintas poblaciones estudiadas. Dichas diferencias destacan a nivel etiológico respecto a países de nivel socioeconómico más bajo, según lo publicado previamente por otros autores11,12.
El primer dato a destacar de nuestro estudio es que el porcentaje de hombres y mujeres afectados por esta patología es similar, lo que contrasta con lo descrito hasta ahora, donde existe una clara preponderancia femenina de la TVC, particularmente en mujeres jóvenes. Según Lanskta et al., existe un riesgo 3,7 veces mayor de padecer TVC en mujeres de 15 a 24 años respecto a aquellas de 25 a 34 años13. Dicho dato es apoyado por otros trabajos en los que se ha identificado un mayor riesgo en mujeres jóvenes14. Así pues, la posible explicación a lo observado en nuestro serie sería la edad media de la muestra, próxima a los 50 años y más alejada de la edad fértil, asociada a condiciones predisponentes para la TVC15–17.
En nuestra población de estudio, los factores de riesgo detectados con mayor frecuencia fueron el hábito tabáquico, el sobrepeso y la toma de ACO. Los factores de riesgo descritos en la literatura han ido evolucionando a lo largo de los últimos años. Así, antes eran más frecuentes las causas infecciosas, mientras que actualmente tienen mayor protagonismo los estados de trombofilia, las neoplasias y la toma de ACO18,19. Además, el riesgo en estas pacientes se incrementa si tienen sobrepeso y obesidad, de forma proporcional20. En cuanto al tabaquismo, que no fue evaluado en el ISCVT, tiene gran importancia en nuestro estudio, ya que está presente en casi una cuarta parte de los casos.
Las formas de presentación más habituales fueron la aguda (55%) y la subaguda (32%). Estos datos son similares a los del estudio VENOST, realizado en 1.144 pacientes de Turquía21. A nivel fisiopatológico, esta forma de presentación, larvada en algunos casos, podría atribuirse al progresivo crecimiento del trombo que posibilita la capacitación de la circulación colateral. En relación con la sintomatología, la cefalea fue el síntoma predominante de presentación, siendo los síntomas focales un porcentaje algo más elevado que en otros trabajos21. Las crisis epilépticas también fueron una manifestación frecuente (33%) y 55 pacientes (21,5%) presentaron cuadros de encefalopatía, porcentajes algo menores que los hallados en el ISCVT, 40 y 36%, respectivamente10. Las alteraciones el estado mental como forma de presentación suelen ser más habituales en pacientes de edad avanzada, siendo la cefalea la menos frecuentemente reportada en ese grupo etario22.
La localización anatómica de la TVC tiene un conocido valor pronóstico, ya que la gravedad de los síntomas dependerá del vaso afectado y del tiempo de evolución7. En nuestra serie el seno longitudinal superior (SLS) fue el más afectado de forma aislada, seguido por la afectación múltiple y el seno transverso (ST). Mientras que la afectación del SLS y del ST fueron similares a lo descrito en la literatura, la afectación de múltiples senos fue menor23. La preferencia anatómica por el SLS se podría explicar por la turbulencia del flujo de sangre originada por el drenaje de venas corticales superficiales, que se intensificaría en su ángulo inferior por la presencia de los tabiques fibrosos24.
En lo que respecta al diagnóstico de esta entidad por neuroimagen, tanto la TC como la RM son capaces de detectar signos directos e indirectos de la misma. La TC simple sin contraste suele ser la exploración inicial en pacientes con sospecha, aunque hasta en un 25-30% no muestra hallazgos radiológicos significativos25. En nuestra serie, a la gran mayoría de pacientes se le realizó inicialmente una TC cerebral simple, se administró contraste en algo más de la mitad de ellos (56%). Se realizó RM con venografía hasta en un 78,5% de casos, probablemente tras sospecharlo al realizar TC simple o con contraste, para confirmarlo o por su capacidad para una mejor caracterización de la misma y sus complicaciones, acorde con los descrito por otros autores26. En cuanto a los hallazgos radiológicos encontrados, el signo del delta vacío se detectó casi en un tercio de los casos, seguido por la hipodensidad del seno venoso, en ambos casos el porcentaje fue similar a lo referido en la literatura (30%)27. Sin embargo, en más de un tercio de los pacientes de nuestro estudio no se detectó ningún signo específico en la TC, interpretándose esta como normal, al igual que lo descrito en la literatura (25-30%)25,26, porcentaje que disminuyó al realizar una RM cerebral28. En nuestra serie, solo un 6,6% mostraron infarto venoso en TC y en 3 casos en RM; en cambio, las lesiones hemorrágicas se detectaron en 33 casos con TC.
Destaca el retraso diagnóstico de un elevado número de casos de nuestra serie, tanto por la no percepción de gravedad, como por la ausencia de sospecha diagnóstica inicial. Así, solo la tercera parte de los casos consultó durante las primeras dos horas y casi la mitad fueron diagnosticados más allá de las primeras 24 horas. Estos datos son un reflejo del reto diagnóstico que supone esta enfermedad y el riesgo de su infradiagnóstico29,30. En este sentido, la determinación del dímero D previo a la neuroimagen en pacientes con sospecha de TVC puede ser útil, excepto en aquellos casos de cefalea aislada y los de largo tiempo de evolución de los síntomas (> 1 semana), ya que se asocian con falsos negativos30,31.
Con respecto al tratamiento, las guías recomiendan la terapia anticoagulante precoz; sin embargo, no hay unanimidad respecto al tipo y duración de la terapia antitrombótica. En nuestra serie, un porcentaje de 34% se trató con HBPM a dosis terapéuticas, y un porcentaje menor de un 26% llevó HNF. Una vez superada la fase aguda, está indicado la anticoagulación oral si no existe contraindicación32. En nuestra serie, es llamativo que sólo un 21% de los pacientes se trataron con dicumarínicos posteriormente, entendiendo que el resto se mantuvo con otras terapias antitrombóticas. En cuanto a la duración del tratamiento, se considera que si la TVC se asocia a un factor de riesgo transitorio, podría ser suficiente con un periodo de tres meses; pero en otras condiciones, con mayor riesgo de recurrencia, la duración de la anticoagulación puede ser de 6-12 meses, o incluso indefinida33. En nuestro estudio, en un 23% de los pacientes el tratamiento fue indefinido, por alteraciones de la trombofilia, y en porcentajes similares se mantuvo durante 3-6 o 12 meses.
La controversia existe en los casos de TVC con infarto venoso y componente hemorrágico, que podría empeorar con el tratamiento anticoagulante. Existen pocos ensayos clínicos para aclararlo, pero un metaanálisis de dos pequeños estudios aleatorizados, mostró una reducción absoluta de la mortalidad del 13% sin incrementar la aparición de nuevas lesiones hemorrágicas, aunque los resultados no fueron estadísticamente significativos34. A pesar de ello, las conclusiones fueron similares a las observaciones de la práctica clínica, de mejoría asociada al tratamiento con heparina. Y en la cohorte prospectiva del ISCVT10, con casi un 40% de sangrado intracraneal previo, el 83% de casos fueron tratados con heparina sin que empeorase el pronóstico.
El papel del tratamiento endovascular en la TVC no está bien definido en la actualidad. En nuestro estudio sólo se realizó terapia endovascular en 13 casos. Las principales razones que podría justificar su escasa utilización son los riesgos de la misma y las dudas sobre los criterios para su indicación, crecientes tras la publicación de un ensayo clínico que no ha demostrado el beneficio de su uso. Debido a ello, dichas técnicas se reservan para casos de deterioro neurológico con pronóstico ominoso con tratamiento médico35. Esta falta de beneficio, contraria a lo demostrado en la isquemia arterial, podría deberse a la dificultad técnica para lograr una recanalización venosa persistente, especialmente en el sistema superficial.
En nuestro trabajo, la mortalidad global y la tasa de discapaciadad a los tres meses fueron menores a lo descrito por otros autores10. El pronóstico de la TVC ha mejorado en las últimas décadas gracias a dos factores, la disminución de la patología infecciosa, y la mayor precisión diagnóstica de las técnicas de neuroimagen actuales que permiten un diagnóstico y tratamiento más precoces. Sin embargo, en los últimos años se ha prestado especial interés en las secuelas sutiles. Algunos trabajos han mostrado que hasta un tercio de los pacientes con TVC, no retomaron su actividad laboral, sobre todo si eran mujeres y con lesiones en parénquima36.
En lo que respecta a los factores relacionados con la mortalidad en nuestro estudio, se encontró relación estadísticamente significativa con la edad avanzada, la oftalmoparesia y la encefalopatía, así como la afectación del seno cavernoso y de varios senos simultáneamente. Y los factores relacionados con un peor pronóstico (mRS> 3 a los tres meses), fueron nuevamente la edad, variables relacionadas con un incremento de la presión intracraneal, y la existencia de infarto venoso. En un estudio multicéntrico alemán realizado en unidades de neurocríticos, factores como el deterioro clínico a la admisión, la desviación de la línea media y la edad predijeron un peor pronóstico37. En este sentido, se han publicado escalas clínicas de gravedad en TVC, para predecir el pronóstico, como la establecida por el grupo de Barboza38, que mostró una precisión de casi un 92% de predicción en mortalidad a los 30 días y un 85% para el mRS> 2.
Nuestro estudio presenta algunas limitaciones relevantes. La primera de ellas es su carácter retrospectivo, lo que supone un riesgo importante de pérdida de datos por la imposibilidad de obtener todas las variables en todos los casos. La segunda sería la ausencia de una evaluación centralizada de los estudios de neuroimagen, lo que dificulta obtener una información de mayor calidad y gran interés. Otra limitación es la inclusión de centros participantes de distinto nivel asistencial, que aunque favorece una visión más amplia del manejo de esta enfermedad en nuestro medio, aumenta la heterogeneidad de los casos atendidos.
MOTIVATE supone el estudio multicéntrico de mayor tamaño realizado en nuestro país, que agrupa centros hospitalarios en distintas zonas geográficas, de los cuatro puntos cardinales, con una muestra de un tamaño importante, teniendo en cuenta la escasa incidencia de esta patología, y con datos de un periodo de tiempo prolongado y relativamente reciente. Creemos, por ello, que muestra una imagen aproximada y extrapolable de la realidad sobre la TVC en España en los últimos años.
ConclusionesEl manejo de la TVC en España muestra una importante variabilidad desde el punto de vista del diagnóstico y del tratamiento, así como una demora en la demanda de asistencia médica por parte de los pacientes y en el diagnóstico por parte de los médicos. Los resultados obtenidos identifican unos datos pronósticos favorables pero importantes aspectos de mejora y sugieren la necesidad de una mayor homogeneidad en el abordaje de esta destructiva pero tratable enfermedad. Una mejor identificación de los marcadores pronósticos que permitan identificar a los pacientes de mayor riesgo será abordada mediante un registro prospectivo multicéntrico y nacional sobre TVC, que permita mejorar en el manejo de esta enfermedad a través de la experiencia obtenida en la práctica clínica real.
FinanciaciónNo se ha recibido ningún tipo de financiación.
Conflictos de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a todos los centros participantes por su colaboración en este estudio.