El estatus epiléptico de reciente inicio (NORSE, por sus siglas en inglés) es un síndrome clínico caracterizado por un estatus epiléptico refractario en un paciente sin antecedentes de enfermedad neurológica previa. El objetivo del presente trabajo es describir una serie de pacientes con diagnóstico de NORSE presentados en un centro de alta complejidad.
Material y métodosSe seleccionaron 48 historias clínicas de pacientes con diagnóstico de estatus epiléptico internados durante julio del 2014 a julio del 2018, se identificaron 5 casos que cumplieron con los criterios diagnósticos de NORSE. Se describieron: datos demográficos, forma de presentación clínica, tratamiento farmacológico, estudios complementarios y escala de Rankin modificada (eRm) a los 3 meses. Según su etiología se clasificaron en indeterminado: NORSE-I; criptogénico: NORSE-C y con etiología definida: NORSE-D.
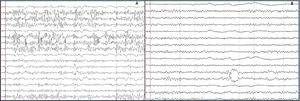
ResultadosEl rango etario fue de 17 a 79 años. Según su etiología se identificaron: un caso de NORSE-I, 2 casos de NORSE-C, un caso de NORSE-D de causa autoinmune (anti-NMDA) y una enfermedad de Creutzfeldt-Jakob. El electroencefalograma mostró descargas generalizadas en todos los pacientes. Tres de ellos recibieron tratamiento inmunológico empírico, presentando buena respuesta solo un caso. En relación a su evolución a 3 meses, 2 pacientes presentaron eRm 5, uno eRm 1 y 2 fallecieron.
ConclusionesEl NORSE es un síndrome clínico que representa una urgencia neurológica. En nuestra serie la mortalidad fue elevada, similar a lo reportado en la literatura. La única etiología potencialmente tratable identificada fue la autoinmune.
New-onset refractory status epilepticus (NORSE) is a clinical syndrome described as refractory epileptic status in a patient without history of prior neurological disease. The objetive of the present work is to describe a series of patients diagnosed with NORSE in a highly complex center.
Material and methods48 patients diagnosed with epileptic status hospitalized during July 2014 to July 2018 were selected. 5 cases with diagnostic criteria of NORSE were identified. Demographic data, clinical presentation, pharmacological treatment, complementary studies, and modified Rankin scale (eRm) at 3 months were described. According to their etiology, they were classified as undetermined: NORSE-I, cryptogenic: NORSE-C and with a defined etiology: NORSE-D.
ResultsThe age range was from 17 to 79 years. Based on their etiology, one case of NORSE-I, two cases of NORSE-C, one case of NORSE-D of autoimmune cause (anti-NMDA) and Creutzfeldt-Jakob disease were identified. The electroencephalogram showed generalized discharges in all the patients. Three of them received empirical immunological treatment, with only one case presenting a good response. Regarding its evolution at 3 months, two patients presented eRm 5, one eRm 1 and two died.
ConclusionsNORSE is a clinical syndrome that represents a neurological emergency. In our series, mortality was high, similar to that reported in the literature. The only potentially treatable etiology identified was autoimmune.
El estatus epiléptico (SE) es una de las emergencias neurológicas más frecuentes1. La importancia de su diagnóstico radica en que hasta el 40% de los SE son refractarios (SER), teniendo como consecuencia una alta morbimortalidad2–4.
El SER es definido por la falta de respuesta al tratamiento de primera y segunda línea a dosis adecuadas, incluyendo fármacos antiepilépticos y benzodiacepinas5,6. Las causas sintomáticas agudas son generalmente las más frecuentes y tienden a asociarse con tasas de mortalidad más elevadas que las de etiologías crónicas6. Dentro de estas etiologías el accidente cerebrovascular es la causa más frecuente, seguida de alteraciones metabólicas, hipoxia e infecciones. En pacientes con antecedente de epilepsia bajo tratamiento, la baja concentración de fármacos antiepilépticos es reconocido como lo más frecuente. Otras entidades a tener en cuenta son secuelas vasculares, traumatismo encefalocraneano, tumores cerebrales y enolismo7,8. Con menor frecuencia, el SER podría ser la presentación inicial de una crisis comicial en un paciente sin antecedentes de epilepsia (estatus de novo) y sin una clara etiología que lo justifique. Esta entidad ha sido denominada NORSE, proveniente del acrónimo en inglés new-onset refractory status epilepticus9.
El NORSE representa un verdadero desafío diagnóstico, y según diferentes series, solo en la mitad de los casos se llega a un diagnóstico etiológico. Dentro de las causas más frecuentes se mencionan a las entidades inmunomediadas, principalmente las encefalitis autoinmunes por anticuerpos anti-receptores NMDA10. Dada su alta morbimortalidad, requiere una rápida identificación y un tratamiento oportuno. Algunos autores sugieren que la inmunoterapia temprana podría ser beneficiosa, incluso cuando no se ha identificado una etiología autoinmune definida11–14.
Muchos aspectos relacionados con el abordaje diagnóstico y terapéutico continúan siendo inciertos, y existen pocos registros de esta entidad en nuestro medio. El objetivo de este trabajo es presentar una serie de pacientes con diagnóstico de NORSE, así como también realizar una revisión de la literatura (figs. 1 y 2).
Se analizó en forma retrospectiva una serie de casos, basados en el análisis de historias clínicas electrónicas. Se incluyeron todos los pacientes mayores de 16 años internados por SE en el Hospital Universitario Sanatorio Güemes de la Ciudad Autónoma de Buenos Aires entre julio 2014 y julio 2018. De un total de 48 pacientes, se identificaron 5 que cumplieron criterios diagnósticos de NORSE (figs. 3 y 4).
Según lo reportado en otras series, se utilizaron los siguientes criterios de inclusión para definir el NORSE10:
- 1.
Presencia de SER según criterios del consenso internacional de epilepsia (guía ILAE del 2015)15.
- 2.
Electroencefalograma (EEG) realizado durante la internación, compatibles con SE16.
- 3.
Ausencia de antecedentes neurológicos previos que justifiquen el cuadro. Los antecedentes fueron obtenidos del interrogatorio a familiares y/o registros médicos.
- 4.
Ausencia de etiología fácilmente identificable durante las primeras 48h luego de realizar un abordaje diagnóstico amplio (tabla 1).
Tabla 1.Abordaje diagnóstico para definir la etiología del estatus
- Historial clínico: inmunosupresión, medicamentos y suplementos, viajes recientes a áreas endémicas, exposición accidental a animales, insectos, drogas, toxinas. En todos los pacientes - Laboratorio general (hemograma, ionograma, función tiroidea, renal, hepática y metabólico). En todos los pacientes - Cultivos (hemocultivo, retro cultivo, urocultivo, punta de catéter). En todos los pacientes- Serología HIV, sífilis. En todos los pacientes - RM de encéfalo con secuencia de difusión y protocolo de epilepsia. Con angio-RM y tiempos venosos. En todos los pacientes - Electroencefalograma diario o continuo. En todos los pacientes - TAC de tórax, abdomen y pelvis, ultrasonografía testicular, mamografía, citología y citometría de flujo de LCR. Recomendado- Biopsia médula ósea, PET/TC corporal, marcadores tumorales. Opcional - Serología y análisis LCR: IgG e IgM, Chlamydia pneumoniae, Bartonella, Mycoplasma pneumoniae, Coxiella burnetti, Shigella,Chlamydia psittaci.Recomendado - Serología IgG Cryptococcus, Toxoplasma gondii, IgM e IgG histoplasma, esputo para TBC. Recomendado pacientes inmunosuprimidos- Serología IgM e IgG Lyme. Según zona endémica - Punción lumbar (físico químico, cultivo de LCR, VDRL sífilis, PCR: HSV1, HSV2, VZV, EBV, HIV, TBC, toxoplasma, anticuerpos para listeria. En todos los pacientes- Análisis LCR eosinófilos, IgG toxoplasma, PCR: JC, HHV 6, enterovirus, parvovirus. Recomendado pacientes inmunosuprimidos- Análisis LCR y serología arbovirus, Rickettsia, flavivirus, bunyavirus. Según zona endémica - Serología y análisis LCR anticuerpos antineuronales NMDA, Caspr2, GABA A, GABA B, AMPA, LGI1, anti-Tr, anfifisina, Ma2, GAD65, CV-2/CRMP-5, Yo, Hu, Ri, citoplasmático contra células de Purkinje, adenilato kinasa, neurexina-3α, anti-Tr. Recomendado - Serología: ANA, ANCA, anticuerpo antitiroglobulina, anti-DNA, eritrosedimentación, proteína C reactiva, ENA, anti-Jo, anti-La, Ro, Scl-70, ECA. Proteinograma inmunoelectroforético. Recomendado - PET/FDG cerebral. Opcional21 LCR: líquido cefalorraquídeo; PCR: reacción en cadena de la polimerasa; PET/FDG: tomografía por emisión de positrones con fluorodeoxiglucosa; PET/TC: tomografía por emisión de positrones; RM: resonancia magnética; TAC: tomografía axial computarizada.
El protocolo utilizado para el tratamiento de SE fue: benzodiacepinas EV (lorazepam, diazepam o midazolam), como segunda línea se realizaron cargas EV de (fenitoína, levetiracetam o ácido valproico), la tercera línea utilizada fueron fármacos anestésicos, midazolam (MDZ) o propofol (PRF). Las dosis máximas utilizadas: de MDZ (1mg/kg/h) y de PRF (6mg/kg/h).
Se registraron las siguientes variables: edad y sexo. Síntomas iniciales, tipo de estatus (SE no convulsivo o no convulsivo), presencia de SE super refractario17. Patrón de electroencefalograma (focal o generalizado), hallazgos en la neuroimagen y en el líquido cefalorraquídeo. Número de fármacos antiepilépticos utilizados como tratamiento inmunológico y la escala de Rankin modificado (mRS) a los 3 meses18.
A los fines prácticos para este trabajo, clasificamos a los pacientes en 3 categorías según su etiología: NORSE criptogénico (NORSE-C) pacientes estudiados según protocolo sin evidencia de etiología19; NORSE indeterminado (NORSE-I) pacientes estudiados según protocolo sin evidencia de etiología, pero en los cuales no se realizó dosaje de anticuerpos anti neuronales y NORSE con etiología definida (NORSE-D).
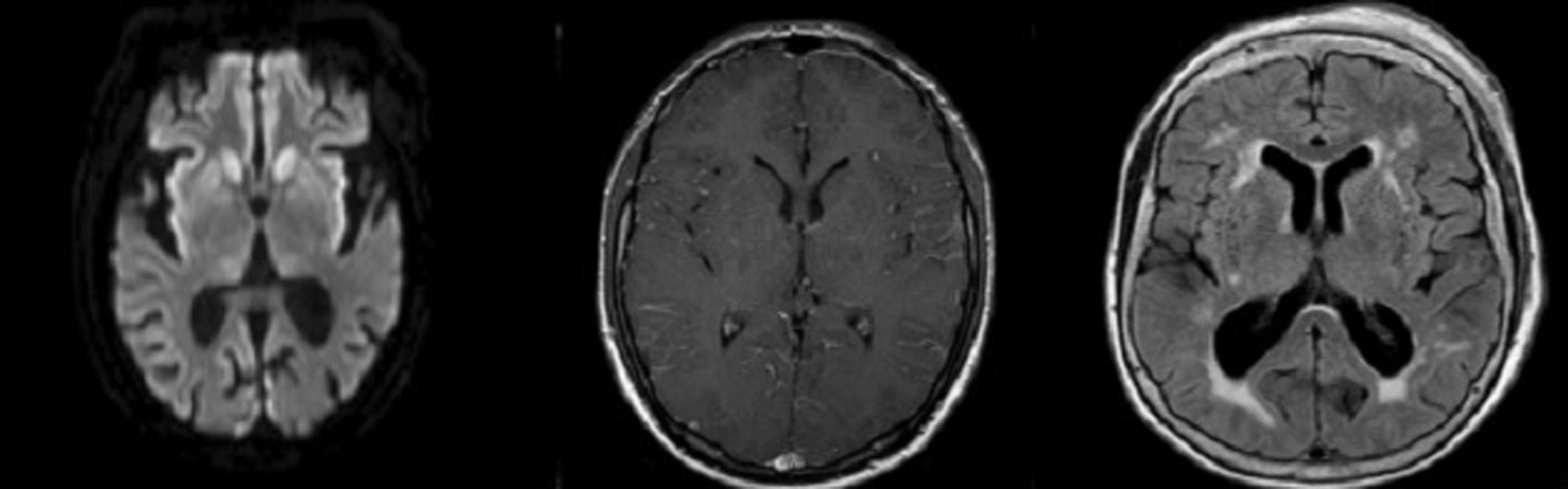
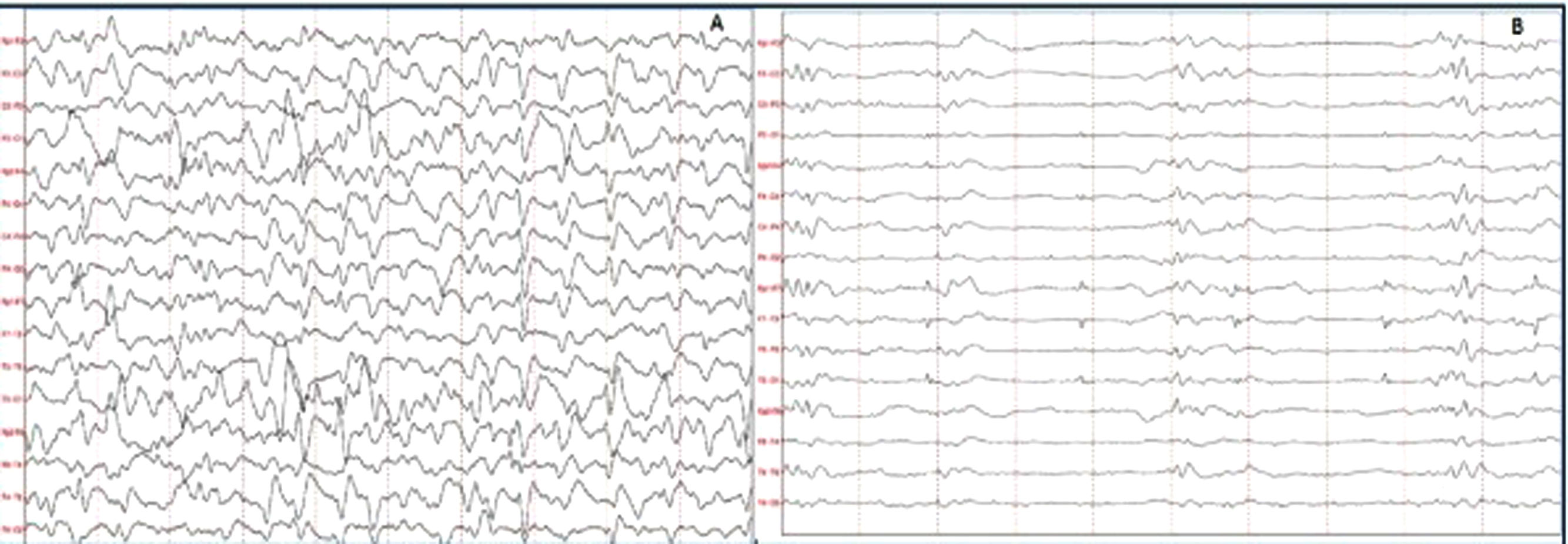
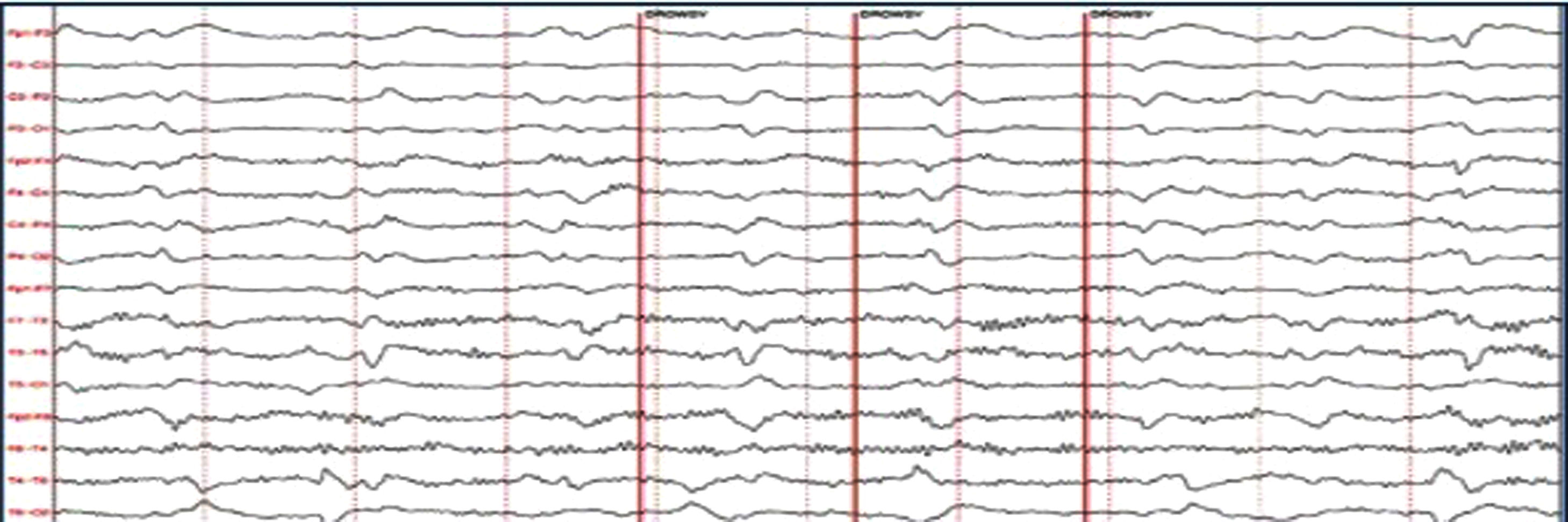
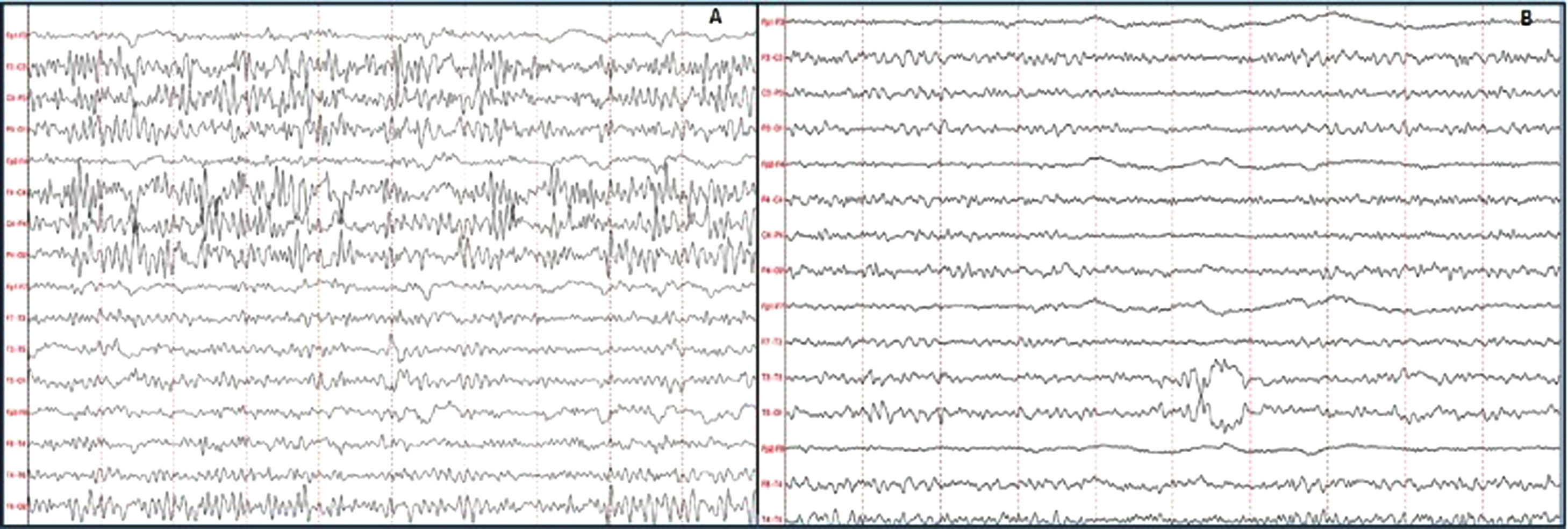
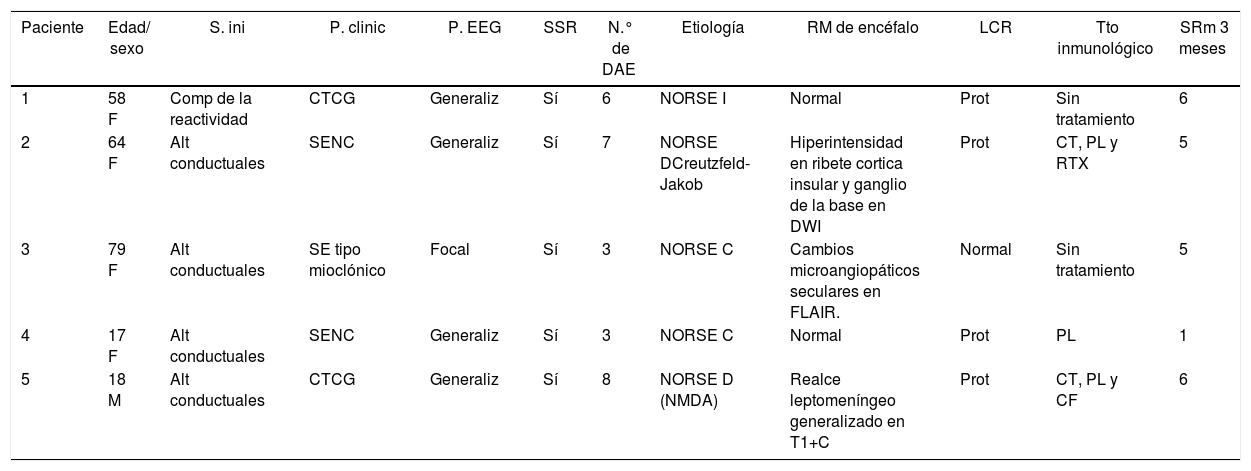
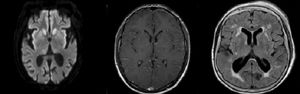
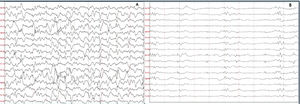
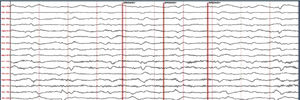
ResultadosSe identificaron 5 pacientes que cumplieron los criterios de NORSE. Cuatro fueron del sexo femenino. La edad de presentación varió entre los 17 y 79 años. Dentro de las variables analizadas, se identificó como síntoma inicial más frecuente las alteraciones en la conducta en 4 pacientes. Todos los casos presentaron SE super refractario y el EEG mostró un patrón generalizado. Con relación al líquido cefalorraquídeo, se observó hiperproteinorraquia en 4 pacientes. Las características de la RMN se describen en la tabla 2.
Datos descriptivos de las variables analizadas
| Paciente | Edad/ sexo | S. ini | P. clinic | P. EEG | SSR | N.° de DAE | Etiología | RM de encéfalo | LCR | Tto inmunológico | SRm 3 meses |
|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | 58 F | Comp de la reactividad | CTCG | Generaliz | Sí | 6 | NORSE I | Normal | Prot | Sin tratamiento | 6 |
| 2 | 64 F | Alt conductuales | SENC | Generaliz | Sí | 7 | NORSE DCreutzfeld-Jakob | Hiperintensidad en ribete cortica insular y ganglio de la base en DWI | Prot | CT, PL y RTX | 5 |
| 3 | 79 F | Alt conductuales | SE tipo mioclónico | Focal | Sí | 3 | NORSE C | Cambios microangiopáticos seculares en FLAIR. | Normal | Sin tratamiento | 5 |
| 4 | 17 F | Alt conductuales | SENC | Generaliz | Sí | 3 | NORSE C | Normal | Prot | PL | 1 |
| 5 | 18 M | Alt conductuales | CTCG | Generaliz | Sí | 8 | NORSE D (NMDA) | Realce leptomeníngeo generalizado en T1+C | Prot | CT, PL y CF | 6 |
Alt: alteraciones; CF: ciclofosfamida; Comp: compromiso; CT: corticoides; CTCG: convulsiones tónico-clónicas generalizadas; DWI: imagen ponderada por difusión; F: femenino; FLAIR: fluido atenuado por recuperación invertida; Generaliz: generalizado; IRM: imagen de resonancia magnética; LCR: líquido cefalorraquídeo; M: masculino; N.° de DAE: número de fármacos antiepilépticos; NMDA: N-metil-D-aspartato; NORSE C: criptogénico; NORSE D: definido; NORSE I: indeterminado; P. clinic: presentación clínica; P. EEG: patrón electroencefalograma; PL: plasmaféresis; Prot: proteínas; RIT: rituximab; RM: resonancia magnética; SE: estatus epiléptico; SENC: estatus epiléptico no convulsivo; S. ini: síntomas iniciales; SSR: estatus super refractario; T1+C: T1 con contraste; SRm: escala de Rankin; Tto: tratamiento.
De los 5 pacientes, 2 se clasificaron como NORSE-C, uno como NORSE-I y uno cumplió criterios de NORSE-D (encefalitis por NMDA). El caso número 2 al ingreso cumple con criterios para NORSE, luego se definió como enfermedad de Creutzfeldt-Jakob. Dentro del grupo NORSE-C, un paciente recibió inmunoterapia, con una evolución favorable (mRS 1 a los 3 meses). El paciente clasificado como NORSE-D recibió terapia inmunosupresora temprana presentando una evolución tórpida (tabla 2).
DiscusiónEl NORSE es una condición poco frecuente, caracterizada por un SER, sin una causa fácilmente identificable en individuos previamente sanos22. Las etiologías más frecuentes reportadas en la literatura son: encefalitis autoinmune (principalmente asociado a anticuerpos NMDAR), encefalitis paraneoplásicas, encefalitis virales (varicela zóster, virus Epstein-Barr, etc.), carcinomatosis meníngea, encefalopatía respondedora a corticoides y, en raras ocasiones, encefalopatía de Creutzfeldt-Jakob10. En nuestra serie identificamos un caso de encefalitis por NMDAR siendo este el más frecuente descrito en la literatura seguido de anticuerpos contra canales de potasio dependiente de voltaje (Caspr2-LGI1). Estos se unen a los epítopos extracelulares en la superficie celular y a menudo están asociados con buena respuesta al tratamiento23. Otros anticuerpos encontrados fueron el GABAb y el AMPA que son anticuerpos contra la superficie celular y a menudos se asocian a neoplasias con tendencia a mostrar peor respuesta al tratamiento24.
Otro cumplió criterios de encefalopatía de Creutzfeldt-Jakob25. El NORSE es una manifestación muy poco frecuente de encefalopatía de Creutzfeldt-Jakob10, por lo que hay que plantear en estos casos, como diagnóstico diferencial al SENC refractario con una encefalopatía priónica, considerando su curso fatal independiente del patrón en el EEG y tratamiento disponible en la actualidad26,27.
Gaspard et al. (2015) evaluaron 130 casos de NORSE donde el 52% fueron criptogénicos, el 19% encefalitis autoinmune y el 18% encefalitis paraneoplásicas, siendo estos porcentajes los que se siguen reportando en la actualidad9,20. A pesar de que en el NORSE criptogénico no se logró encontrar anticuerpo, lo que se postula es que su etiología en la mayorías de los casos es de características inmunomediada o ser debido a encefalitis infecciosa requiriendo un amplio abordaje diagnóstico28.
Las características clínicas descritas como síntomas prodrómicos fueron alteraciones conductuales, confusión y registros febriles en el 34% de los casos. Los factores predictivos de mal pronóstico observados fueron la duración del estatus epiléptico, utilización de anestésicos y complicaciones médicas (principalmente neumonía broncoaspirativa). La mortalidad fue del 22%. El 17% de la población desarrolló epilepsia10. Dentro de las características clínicas que se han observado en estudios referentes al NORSE criptogénico, las diferencias más relevantes fueron la fiebre prodrómica, la menor frecuencia de movimientos involuntarios y la ausencia de alteraciones conductuales19. En varios reportes de casos se observó la fiebre como síntoma prodrómico y múltiples complicaciones dentro de las cuales están las etiologías infecciosas y en segunda instancia las alteraciones hidroelectrolíticas29. La hiperproteinorraquia y la pleocitosis leve (menor a 10 células/ml) se observaron en un porcentaje del 30 al 50% en múltiples series de casos, si bien es un LCR inflamatorio estos hallazgos podrían resultar de la intensa actividad convulsiva en lugar de indicar una etiología inflamatoria o infecciosa30. Es difícil proporcionar una estimación precisa de la incidencia de NORSE. Sin embargo, es probable que sea responsable de al menos entre el 10 al 20% de los casos de SE refractaria. Esta proporción puede alcanzar del 50 al 70% cuando se consideran solo los casos de EE que persisten o recurren a pesar del tratamiento anestésico (SESR)31.
Con relación al tratamiento etiológico y teniendo en cuenta la relación con enfermedades inmunomediadas, algunos autores sugieren como terapia de primera línea corticoides intravenosos, inmunoglobulinas y/o plasmaféresis. En el estudio se evaluaron 20 casos de los cuales 14 recibieron terapia inmunosupresora con pulsos de corticoides, observando buena evolución en 12 pacientes21. El rituximab y la ciclofosfamida corresponden a los fármacos de segunda línea. Estos últimos demostraron buenos resultados observando mejor evolución clínica a largo plazo y menor tasa de mortalidad sin evidenciar diferencias significativas en los diferentes grupos dentro de la clasificación32. En la actualidad se están considerando nuevos enfoques en el manejo del SESR como es el caso de la ketamina, lidocaína, hipotermia, estimulación del nervio vago, estimulación magnética transcraneal y la terapia electroconvulsiva, de estas intervenciones con base de evidencia limitada, la ketamina y la dieta cetogénica parecen ser las más prometedoras20. La utilización de la dieta cetogénica en 10 pacientes con SESR fue favorable en un 70%, sin embargo existen pocos reportes que evalúan la asociación entre la mortalidad y la mejora en la resistencia a fármacos antiepilepticos21. En nuestra serie 3 de los pacientes recibieron diferentes tratamientos inmunológicos con buena respuesta en un paciente. Por otro lado, todos los pacientes fueron tratados con múltiples fármacos antiepilépticos y anestésicos, requiriendo una internación prolongada en unidad de terapia intensiva. Si bien el tratamiento en casos de SE super refractario son los fármacos anestésicos, el uso de anestésicos puede asociarse con mayores tasas de complicaciones cardiovasculares y respiratorias33. La principal complicación fue la causa infecciosa a foco respiratorio, datos que no difieren de lo publicado en otras series.
A pesar de ser un estudio retrospectivo con una población pequeña, obtuvimos resultados que se asemejan a aquellos publicados en la literatura mundial. Es importante continuar con esta línea de investigación para colaborar con la casuística del NORSE a nivel nacional, y poder lograr mejores propuestas para el enfoque terapéutico de esta enfermedad.
ConclusiónEl NORSE es una entidad que representa una urgencia neurológica y requiere atención multidisciplinaria estricta por su alta mortalidad. Si bien el tratamiento inmunológico temprano ha demostrado buenos resultados en algunas series, se necesitan más investigaciones para conocer el correcto abordaje del mismo.
FinanciaciónDeclaramos no haber recibido ningún tipo de beneficio monetario, bienes ni subsidios de alguna fuente que pudiera tener interés en los resultados de esta investigación.
Conflicto de interesesLos autores del presente artículo declaramos no tener ningún tipo de conflicto de intereses, ni ninguna relación económica, personal, política, interés financiero ni académico que pueda influir en nuestro juicio.