La disección arterial es una causa frecuente de ictus isquémico (20%) en pacientes jóvenes1. Puede cursar de forma asintomática con cefalea o dolor cervical, o presentarse como ictus graves o hemorragia subaracnoidea1–4. La disección de la arteria vertebral puede tener lugar en cualquiera de sus segmentos, siendo V2 (34%) el más frecuente5. Las consecuencias de la disección pueden depender de varios factores como su localización, el grado de obstrucción o el estado de la colateralidad arterial.
El bloqueo del plexo braquial es una técnica anestésica regional que puede ser llevada a cabo por vía supraclavicular, infraclavicular o axilar, y que se utiliza para la cirugía y el dolor postoperatorio de la extremidad superior.
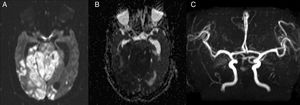
Presentamos el caso de una mujer de 47 años con antecedente de acondroplasia y síndrome del túnel carpiano por el que fue sometida a cirugía. Para ello se realizó un bloqueo anestésico regional sobre el plexo braquial por vía supraclavicular. Después de la intervención refirió dolor en la región supraclavicular y cervical posterior, y tras 24h presentó un cuadro súbito de mareo, acúfenos bilaterales, hipoacusia, cefalea y posterior disminución del nivel de consciencia hasta llegar a coma (índice de Glasgow 3), por lo que fue intubada y asistida con ventilación mecánica. En la analítica destacaba una acidosis respiratoria y el electrocardiograma estaba en ritmo sinusal. La radiografía de tórax mostró un pulmón blanco izquierdo tras la intubación iatrogénica unipulmonar (fig. 1D).La tomografía computarizada (TC) craneal evidenció una hemorragia subaracnoidea en los surcos de la convexidad frontal bilateral y del IV ventrículo, sin lesiones isquémicas agudas y el angio-TC confirmó la disección proximal de la arteria vertebral izquierda con trombosis del tronco basilar (fig. 1A). En la fase aguda se realizó tratamiento endovascular de la trombosis basilar mediante trombectomía mecánica con menos de 2h de evolución clínica, consiguiéndose recanalización arterial completa (TICI 3) (figs. 1B y C). En la resonancia magnética (RM) cerebral de control a las 24h se observó una lesión isquémica extensa en el territorio de la arteria basilar, así como signos de hidrocefalia. La angio-RM confirmó la retrombosis basilar (fig. 2). A las 48h del ingreso la paciente fue exitus letalis.
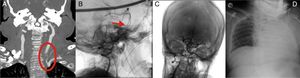
A) Corte coronal de la angio-TC en la que se observa el origen de la arteria vertebral izquierda y su afilamiento, que confirma la disección arterial. B) Arteriografía con proyección lateral que confirma la trombosis basilar del tercio distal. C) Arteriografía con proyección frontal tras la trombectomía mecánica que muestra recanalización arterial completa. D) Radiografía de tórax en decúbito supino que muestra pulmón blanco izquierdo.
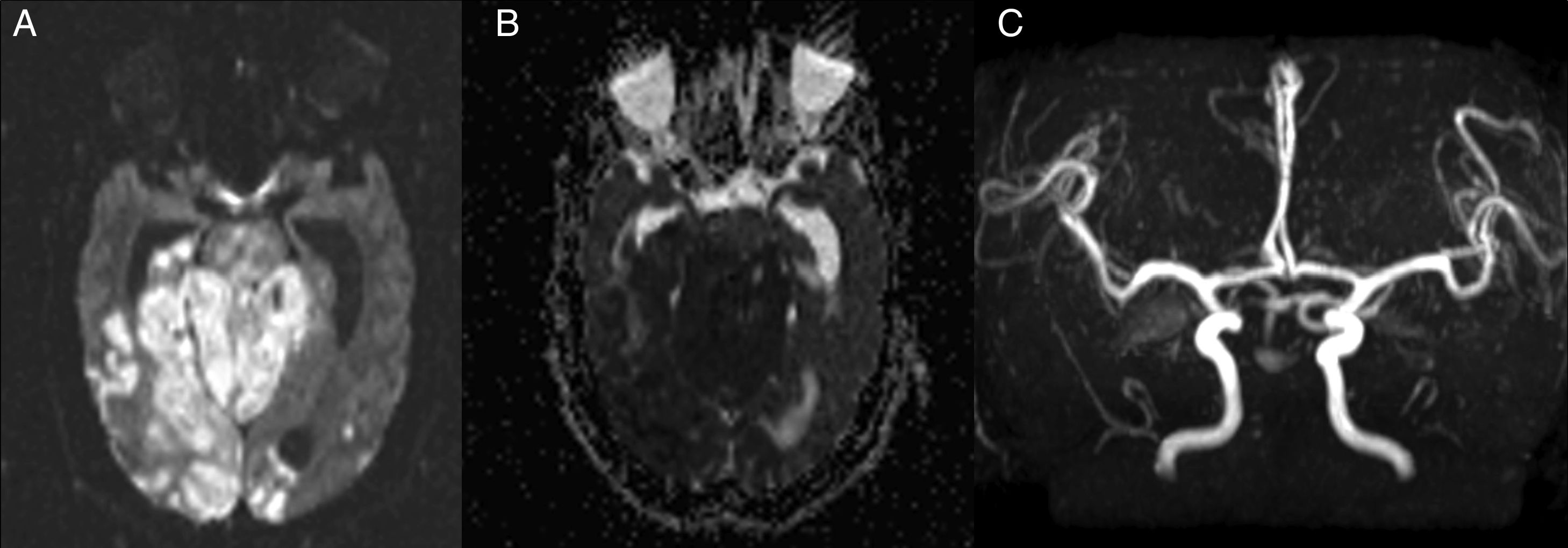
Resonancia magnética (RM) y angio-RM. A y B) Corte axial de secuencia de DWI y ADC, respectivamente, donde se observa extenso infarto isquémico agudo a nivel de protuberancia, cerebelo y occipital bilateral. C) Secuencia angio-RM donde se aprecia ausencia de flujo en la arteria basilar confirmando la retrombosis.
La disección arterial es una causa reconocida de ictus isquémico que supone un 2% del total2. El 80% de las disecciones arteriales afectan a las arterias carótida y vertebral extracraneales6,7. Los traumatismos cervicales y las enfermedades del tejido conectivo son causas relacionadas con su aparición. La arteriografía ha sido la técnica de elección para el diagnóstico de las disecciones arteriales. No obstante, el avance de las técnicas de neuroimagen no invasivas, como la angio-RM y la angio-TC, así como el creciente uso de la ultrasonografía doppler, nos permite diagnosticar las disecciones arteriales con alta sensibilidad y precisión, detectando tanto el hematoma mural como la reducción de la luz arterial8.
El triángulo cervical posterior del cuello es una región rica en estructuras vasculares, con múltiples variantes anatómicas que deben tenerse en cuenta a la hora de realizar procedimientos invasivos, como por ejemplo el bloqueo anestésico del plexo braquial9. El conocimiento de las estructuras anatómicas y la ayuda de técnicas complementarias permite realizar el procedimiento anestésico con mayor precisión a la vez que disminuye el riesgo de complicaciones vasculares10. En nuestro caso, el dominio de la anatomía y de la variabilidad individual de la paciente debido a su enfermedad de base, así como la realización del bloqueo anestésico guiado mediante ecografía podría minimizar los daños colaterales que pueden llegar a ser mortales.