PRACTIC es un registro observacional, epidemiológico, multicéntrico y prospectivo de pacientes atendidos en urgencias con ictus agudo. Nuestro objetivo es estudiar el impacto de una atención neurológica especializada, realizada por un equipo de ictus o en una Unidad de Ictus, en el pronóstico de estos pacientes.
Métodosse incluyeron, de forma consecutiva, 10 pacientes con ictus agudo atendidos en urgencias de cada uno de los 88 hospitales de diferentes niveles asistenciales de todas las Comunidades Autónomas del Estado español. Se estudiaron solo aquellos pacientes de los cuales se obtenía un consentimiento informado. Se determinó la clasificación clínica del ictus por el Oxfordshire Community Stroke Project, la etiológica mediante criterios del TOAST y el pronóstico mediante la Escala de Rankin modificada (mRS). A los 6 meses se registraron la situación funcional y las recurrencias de ictus y de nuevos episodios vasculares producidos durante el seguimiento.
Resultadosde un total de 864 pacientes, 729 (84,4%) fueron ingresados; 555 (76,1%) en una planta de Neurología (PN) y 174 (23,9%) en Medicina General (PMG). Los pacientes ingresados en una PN eran más jóvenes y presentaban mayor porcentaje de ictus isquémicos transitorios (AIT) y hemorragias intracerebrales (HIC). Respecto al pronóstico, los pacientes ingresados en una PN presentaron menos complicaciones intrahospitalarias (35,5% vs 50,6%; p<0,001), mayores porcentajes de mRS ≤ 2 al alta (65,4% vs 52,3%; p=0,002) y menos mortalidad (2,9 vs 8,0%; p=0,003). Tras realizar modelos de regresión logística ajustados se observó que el ingreso en una PN reduce las complicaciones (OR: 0,53; IC 95%: 0,37-0,77; p=0,001) y la mortalidad intrahospitalaria (0,34, 0,15-0,77; p=0,01), y aumenta el buen pronóstico por el mRS ≤2 al alta (1,51, 1,00-2,29; p=0,05). El ingreso en una PN mostró una mejor evolución intrahospitalaria en todos los subtipos de ictus, especialmente aquellos con un ictus parcial en el territorio de la circulación anterior (PACI). A los 6 meses de seguimiento los pacientes que ingresaron en una PN presentaron mejor pronóstico (mRS ≤ 2, OR: 1,9, 1,08-3,27; p=0,025) y menor riesgo de recurrencia de ictus (HR: 0,49, 0,26-0,92; p=0,025) y episodios vasculares (HR: 0,50, 0,30-0,84; p=0,009).
Conclusionesla atención neurológica especializada, realizada por un equipo de ictus o en una Unidad de Ictus, de pacientes con ictus agudo, reduce la mortalidad y las complicaciones intrahospitalarias, e incrementa el porcentaje de personas que quedan sin discapacidad. Los pacientes ingresados en una PN también presentaron mejor pronóstico funcional a los 6 meses, con una menor recurrencia de ictus y de otros episodios vasculares durante el seguimiento. Estos datos refuerzan la necesidad de realizar una atención neurológica especializada a todos los pacientes con ictus durante su fase aguda.
PRACTIC is an observational, epidemiological, multi-center, prospective registry of patients admitted to the emergency room with acute stroke. We aim to study the impact of admission to a specialized neurology ward, either a Stroke Unit or by a Stroke Team, on several outcomes.
MethodsTen consecutive acute stroke patients admitted to the emergency room of 88 different hospitals of all levels of care in all regions of Spain were included. Only patients who gave informed consent were studied. Oxfordshire Community Stroke Project, TOAST subtypes and modified Rankin Scale (mRS) were determined. At six months, stroke or any other vascular recurrence was recorded.
Resultsfrom a total of 864 patients, 729 (84.4%) were admitted; 555 (76.1%) in a specialized neurology ward (SNW) and 174 (23.9%) in a general medicine ward. Patients admitted in a SNW were younger and had higher rates of transient ischemic attack (TIA) or intracerebral hemorrhage (ICH). Regarding outcomes, patients admitted to an SNW had lower rate of hospital complications (35.5 vs 50.6%; P<.001) higher rates of discharge mRS ≤ 2 (65.4 vs 52.3%; P=.002) and lower mortality rates (2.9 vs 8.0%; p=.003). Adjusted logistic regression models showed that admission to a SNW reduces hospital complications (OR 0.53, 95% CI 0.37-0.77; p=.001), hospital mortality (0.34, 0.15-0.77; p=.01) and a better prognosis at discharge, mRS ≤ 2 (1.51, 1.00-2.29; p=.05). A better hospital outcome was observed for all ischemic stroke subtypes in an SNW, particularly for those with Partial Anterior Circulation Infarct. At six months, patients admitted to an SNW had higher percentages on the mRS≤2 (1.9, 1.08-3.27; p=.025), and lower rates of recurrent strokes (HR 0.49, 0.26-0.92; p=.025) or any vascular event (HR 0.50, 0.30-0.84; p=.009).
Conclusionsin stroke patients, specialized neurological care, either in a Stroke Unit or by a Stroke Team, decreases mortality and hospital complications, thus lowering disability. A better outcome is sustained at 6 months when patients were admitted to an SNW. They have better functional status and lower rate of stroke or other vascular event recurrence. These data reinforce the need for specialized neurological hospital care for stroke patients.
Pese a que el ictus es una de las mayores causas de muerte y la principal causa de discapacidad en los países occidentales1, la atención durante el ingreso hospitalario del ictus agudo no siempre es realizada por un neurólogo especializado. La introducción de la fibrinólisis y otras terapias de reperfusión han revolucionado el manejo del ictus agudo, aunque es necesario resaltar que varios estudios han mostrado que los beneficios de estos tratamientos dependen del médico que los administra2,3. Además, otras medidas terapéuticas generales como el ingreso en una unidad de ictus especializada4,5 o una rápida atención neurológica6 han demostrado que mejoran el pronóstico de estos pacientes.
Cuando la comunidad científica y la industria farmacéutica están haciendo grandes esfuerzos para el desarrollo de nuevos tratamientos, el despliegue de medidas beneficiosas tan simples como una atención neurológica especializada, parecen no estar igualmente distribuidas entre toda la población. La equidad geográfica en el cuidado del ictus agudo podría tener un gran beneficio en el pronóstico del ictus sobre el conjunto de la población.
El objetivo del estudio es evaluar el estado actual del cuidado del ictus intrahospitalario ofrecido a la población española, centrándonos básicamente en la disponibilidad para una atención neurológica especializada en España y sus posibles beneficios a corto y largo plazo.
MétodosPRACTIC es un registro observacional, epidemiológico, multicéntrico y prospectivo en el que cada uno de los 88 diferentes hospitales de todos los niveles asistenciales con representación de todas las Comunidades Autónomas del Estado español incluyeron, de forma consecutiva, 10 pacientes con ictus agudo que acudieron al servicio de Urgencias del hospital durante el último trimestre del año 2004. Ningún paciente fue incluido en el estudio sin su consentimiento informado o el de sus familiares.
En la información recogida para cada paciente se incluían características socio-demográficas, comorbilidades, déficits neurológicos, complicaciones, procedimientos diagnósticos, procedimientos de ingreso y tratamiento durante la estancia hospitalaria. Una vez tomada la decisión de ingreso el paciente recibió tratamiento ya fuera en una planta de Medicina General convencional (PMG) o en una planta de Neurología (PN), acorde con la disponibilidad del hospital. Consideramos que el ingreso fue en una PN cuando el médico responsable fue un neurólogo certificado y la atención se realizaba por un equipo de ictus o en una unidad de ictus. A todos los pacientes se les realizó una tomografía computarizada (TC) cerebral. Se incluyeron pacientes con ataque isquémico cerebral transitorio (AIT), con un infarto cerebral (IC) y con una hemorragia intracerebral (HIC). El tamaño, topografía y severidad del infarto fue evaluado con la clasificación de la Oxfordshire Community Stroke Project Classification7,8 y los subtipos etiológicos con los criterios del TOAST9. Para evaluar la discapacidad funcional al alta se utilizó la puntuación en la Escala de Rankin modificada (mRS>2)10. Se recogieron los siguientes tipos de complicaciones clínicas registradas durante la hospitalización: progresión del ictus, recurrencia del ictus y episodios infecciosos, trombóticos, metabólicos o cardiológicos. Además, se realizó un seguimiento a los 6 meses para evaluar la situación funcional del paciente y la presencia o no de recurrencia de ictus y/o nuevos episodios vasculares.
Análisis estadísticoLa recogida de datos de los hospitales fue estandarizada, y cada hospital envió los cuestionarios completos al centro coordinador, donde todos los datos fueron comprobados para su verosimilitud y correcta cumplimentación, realizándose también una evaluación de la calidad en el cuidado del ictus.
El análisis estadístico se realizó mediante el programa estadístico SPSS versión 12.0 para Windows. Para las variables categóricas se utilizó la prueba de Chi-cuadrado de Pearson y, en caso necesario, el test exacto de Fisher. En la comparación de las variables continuas se utilizó el test de la “t” de Student, excepto para la escala de Rankin modificada al alta, en la que se utilizó el test no paramétrico de la U de Mann-Whitney. Se realizaron modelos de regresión logística obtenidos mediante el método de pasos hacia delante para determinar los factores que se asociaban de forma independiente a la situación funcional al alta, complicaciones durante el ingreso y mortalidad. Finalmente, se realizaron análisis de regresión de Cox para identificar posibles predictores independientes de recurrencia de ictus, nuevos episodios de ictus y mortalidad durante el seguimiento.
Se consideraron estadísticamente significativas las pruebas realizadas que dieran como resultado un nivel de significación inferior a 0,05.
ResultadosDe un total de 880 pacientes obtuvimos el consentimiento informado de 864, los cuales fueron incluidos en el estudio. La edad media fue de 70 años y 520 pacientes (60%) eran hombres. Ciento sesenta y cuatro (19%) pacientes cumplieron criterios de AIT y 61 (7,1%) fueron diagnosticados de HIC.
Setecientos veintinueve (84,4%) pacientes fueron hospitalizados. De estos 555 (76,1%) ingresaron en una PN, 174 (23,9%) en una PMG y 23 (2,7%) en una unidad de cuidados intensivos. Ciento setenta (19,7%) pacientes ingresaron en hospitales de nivel 1, 287 (33,2%) en hospitales de nivel 2 y 407 (47,1%) en hospitales de nivel 3. En los hospitales de nivel 3 hubo claramente un mayor porcentaje de pacientes que ingresaban en una PN (89,4 vs 71,4% en nivel 2 y 50,4% en nivel 1; p<0,001).
Solo 77 (10,5%) ingresaron en una unidad de ictus. Este pequeño grupo de pacientes no fue comparable con el resto de grupos por un número mayor de HIC (p=0,07). Como era un neurólogo el que se hacía cargo de estos pacientes, y para evitar un posible sesgo en la inclusión, decidimos incluirlos en la PN.
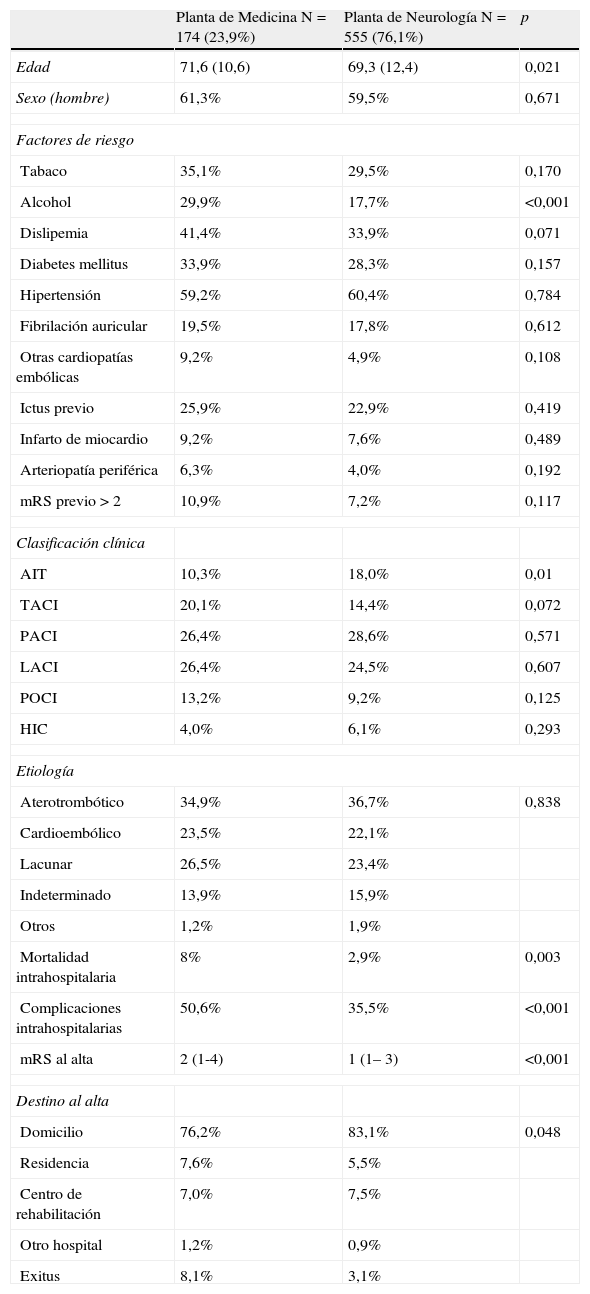
Los pacientes ingresados en una PMG fueron mayores (71,6 vs. 69,3; p=0,021) y no hubo diferencias significativas en cuanto a sexo y factores de riesgo, excepto para el alcoholismo (29,9 PMG vs. 17,7% PN; p<0,001).
En cuanto al tratamiento de los pacientes ingresados la trombólisis endovenosa era sólo administrada en una PN (2,3 vs. 0%; p=0,046). Un total de 18 pacientes recibieron este tratamiento, los cuales representan un 2,8% de los ictus no hemorrágicos y el 5,3% de los ictus isquémicos, con un tiempo dentro de las 3 primeras horas desde el inicio de los síntomas. Por otra parte, los anticoagulantes a dosis profiláctica se administraban con más frecuencia en una PMG (25,8 vs. 47,7%; p<0,001). En el resto de tratamientos no hubo diferencias significativas entre los 2 grupos. Los pacientes ingresados en una PN tenían mayores porcentajes de AIT (tabla 1).
Características de los pacientes según planta de ingreso.
| Planta de Medicina N=174 (23,9%) | Planta de Neurología N=555 (76,1%) | p | |
| Edad | 71,6 (10,6) | 69,3 (12,4) | 0,021 |
| Sexo (hombre) | 61,3% | 59,5% | 0,671 |
| Factores de riesgo | |||
| Tabaco | 35,1% | 29,5% | 0,170 |
| Alcohol | 29,9% | 17,7% | <0,001 |
| Dislipemia | 41,4% | 33,9% | 0,071 |
| Diabetes mellitus | 33,9% | 28,3% | 0,157 |
| Hipertensión | 59,2% | 60,4% | 0,784 |
| Fibrilación auricular | 19,5% | 17,8% | 0,612 |
| Otras cardiopatías embólicas | 9,2% | 4,9% | 0,108 |
| Ictus previo | 25,9% | 22,9% | 0,419 |
| Infarto de miocardio | 9,2% | 7,6% | 0,489 |
| Arteriopatía periférica | 6,3% | 4,0% | 0,192 |
| mRS previo>2 | 10,9% | 7,2% | 0,117 |
| Clasificación clínica | |||
| AIT | 10,3% | 18,0% | 0,01 |
| TACI | 20,1% | 14,4% | 0,072 |
| PACI | 26,4% | 28,6% | 0,571 |
| LACI | 26,4% | 24,5% | 0,607 |
| POCI | 13,2% | 9,2% | 0,125 |
| HIC | 4,0% | 6,1% | 0,293 |
| Etiología | |||
| Aterotrombótico | 34,9% | 36,7% | 0,838 |
| Cardioembólico | 23,5% | 22,1% | |
| Lacunar | 26,5% | 23,4% | |
| Indeterminado | 13,9% | 15,9% | |
| Otros | 1,2% | 1,9% | |
| Mortalidad intrahospitalaria | 8% | 2,9% | 0,003 |
| Complicaciones intrahospitalarias | 50,6% | 35,5% | <0,001 |
| mRS al alta | 2 (1-4) | 1 (1– 3) | <0,001 |
| Destino al alta | |||
| Domicilio | 76,2% | 83,1% | 0,048 |
| Residencia | 7,6% | 5,5% | |
| Centro de rehabilitación | 7,0% | 7,5% | |
| Otro hospital | 1,2% | 0,9% | |
| Exitus | 8,1% | 3,1% | |
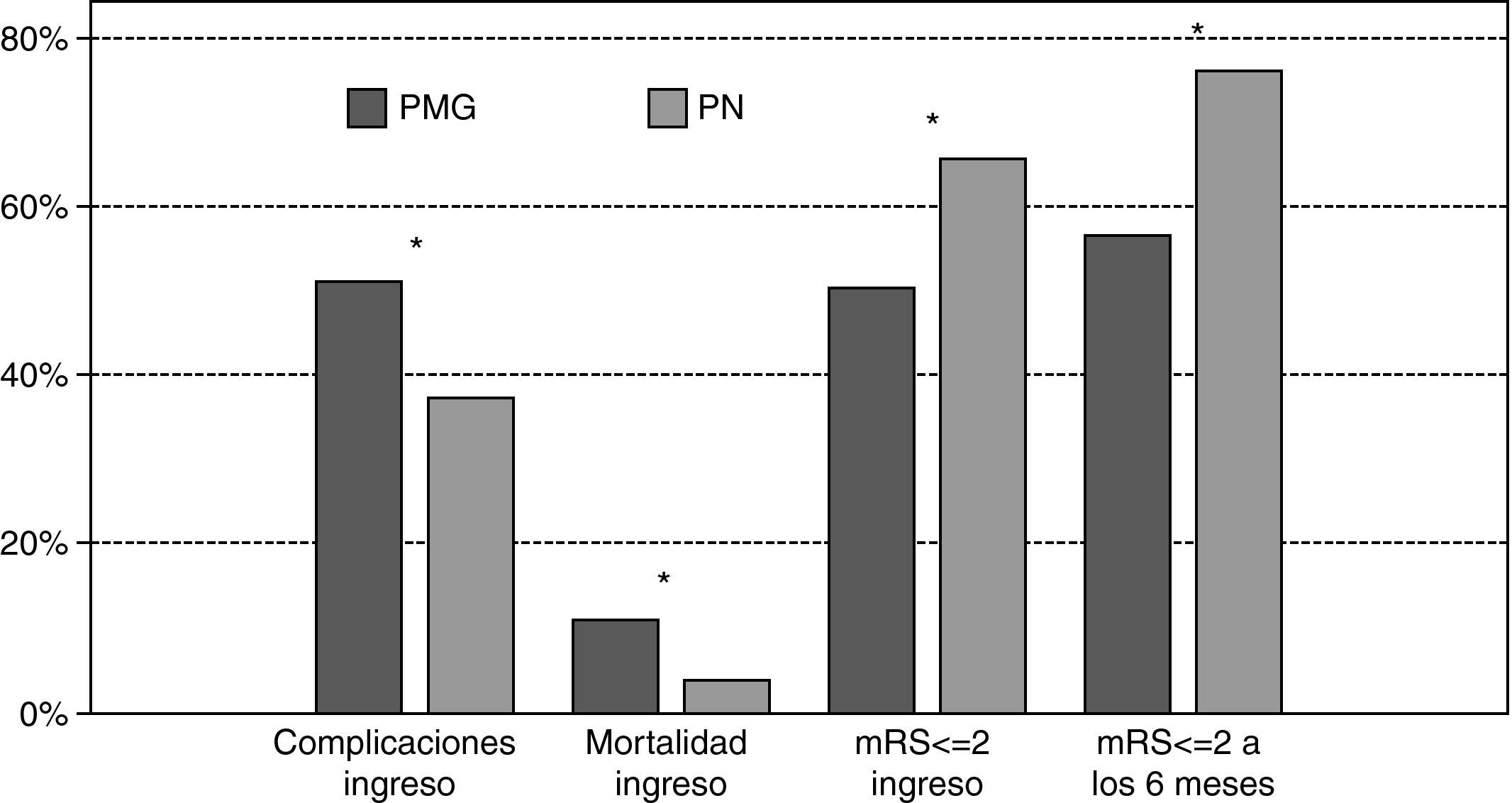
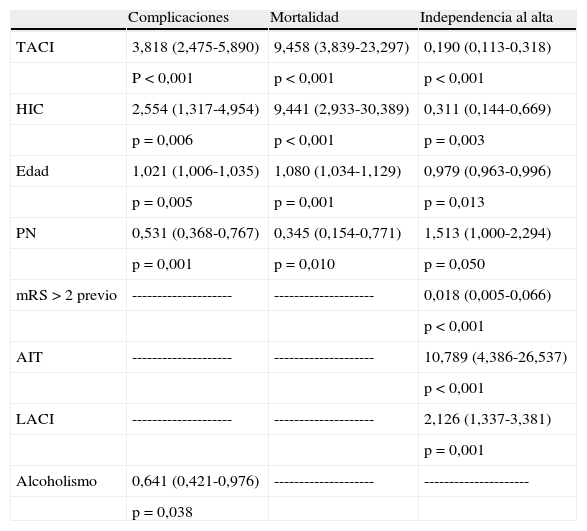
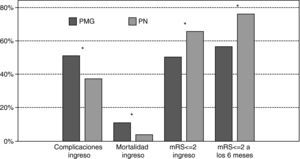
Los pacientes ingresados en una PN presentaron menores complicaciones intrahospitalarias (35,5 vs. 50,6%; p<0,001) menor discapacidad al alta (mRS ≤ 2, 65,4 vs. 52,3%; p=0,002) y menor mortalidad (2,9% vs. 8,0%; p=0,003) (fig. 1). Mediante un modelo de regresión logística ajustado por edad y otros factores de riesgo, se obtuvieron como factores predictores independientes de complicaciones intrahospitalarias: TACI (OR: 3,8; IC 95%: 2,5-5,9; p<0,001), ingreso en una PN (0,5, 0,4-0,8; p=0,001), HIC (2,6, 1,3-4,9; p=0,006), edad (1,02, 1,01-1,04; p=0,005) y alcoholismo (0,64, 0,42-0,97; p=0,038) (tabla 2). Los factores predictores independientes de mRS<=2 al alta fueron: AIT (10,8, 4,4-26,5; p<0,001), HIC (0,3, 0,1-0,7; p=0,003), ingreso en una PN (1,5, 1,0-2,3; p=0,03), TACI (0,2, 0,1-0,3; p<0,001) y mRS>2 previa (0,02, 0,01-0,07; p<0,001) (tabla 2). El mejor pronóstico del ingreso en una PN se observó en todos los subtipos de ictus, pero especialmente en aquellos que presentaron un PACI. Finalmente, el ingreso en una PN fue también asociado de forma independiente a una menor mortalidad (OR: 0,345, 0,154-0,771; p=0,01) (tabla 2).
Análisis de regresión logística para el pronóstico al alta.
| Complicaciones | Mortalidad | Independencia al alta | |
| TACI | 3,818 (2,475-5,890) | 9,458 (3,839-23,297) | 0,190 (0,113-0,318) |
| P<0,001 | p<0,001 | p<0,001 | |
| HIC | 2,554 (1,317-4,954) | 9,441 (2,933-30,389) | 0,311 (0,144-0,669) |
| p=0,006 | p<0,001 | p=0,003 | |
| Edad | 1,021 (1,006-1,035) | 1,080 (1,034-1,129) | 0,979 (0,963-0,996) |
| p=0,005 | p=0,001 | p=0,013 | |
| PN | 0,531 (0,368-0,767) | 0,345 (0,154-0,771) | 1,513 (1,000-2,294) |
| p=0,001 | p=0,010 | p=0,050 | |
| mRS>2 previo | -------------------- | -------------------- | 0,018 (0,005-0,066) |
| p<0,001 | |||
| AIT | -------------------- | -------------------- | 10,789 (4,386-26,537) |
| p<0,001 | |||
| LACI | -------------------- | -------------------- | 2,126 (1,337-3,381) |
| p=0,001 | |||
| Alcoholismo | 0,641 (0,421-0,976) | -------------------- | --------------------- |
| p=0,038 |
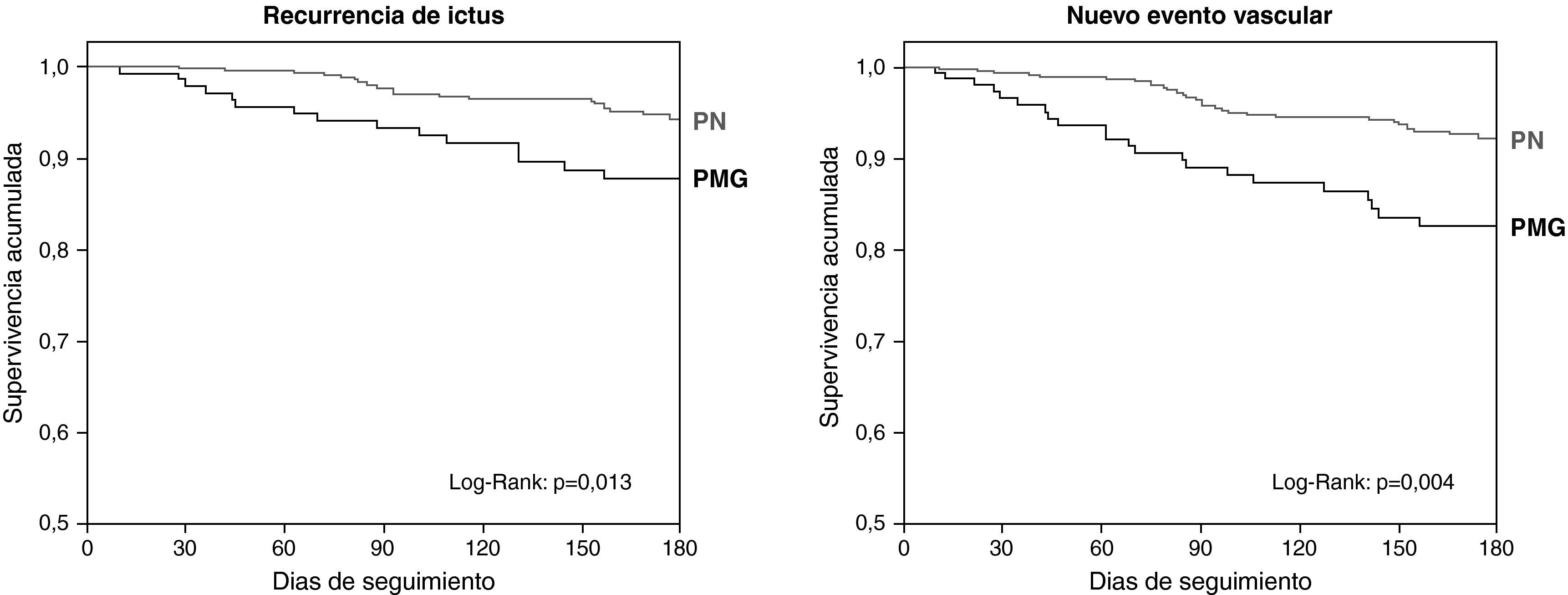
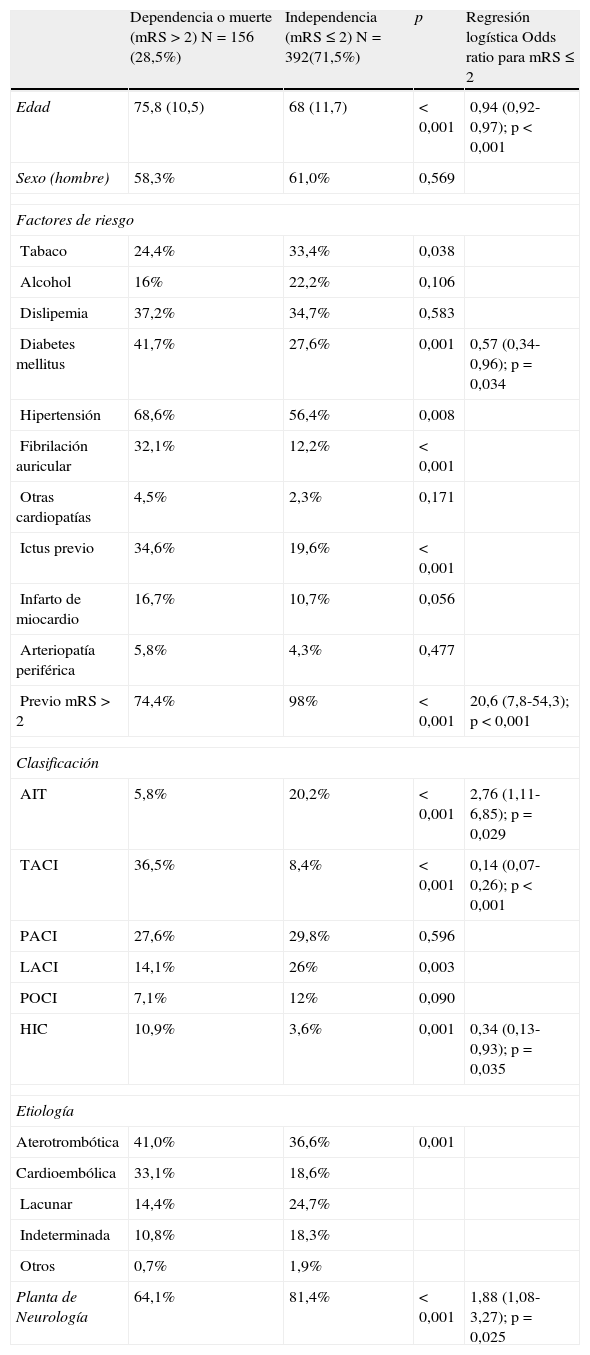
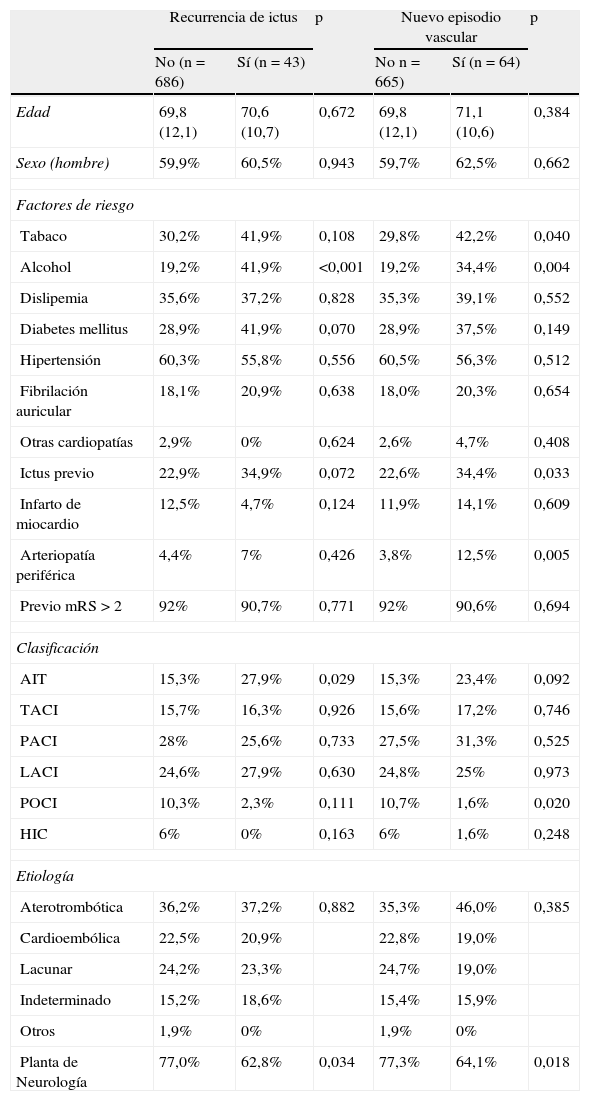
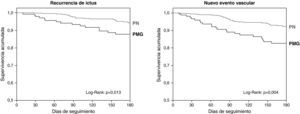
El pronóstico funcional a los 6 meses fue evaluado en 548 pacientes, el 75,2% de los pacientes ingresados, sin haber diferencias entre ambos grupos (p=0,718). Trescientos noventa y dos (71,5%) pacientes fueron funcionalmente independientes. En la tabla 3 se muestran todas las variables asociadas con mRS ≤ 2 a los 6 meses. Tras un modelo de regresión logística ajustado por edad, factores de riesgo y tipo de ictus se observó de nuevo que el ingreso en una PN predijo de forma independiente un buen pronóstico (OR: 1,88; 1,08-3,27; p=0,025). Durante este periodo se observaron 45 recurrencias en 43 (5,9%) pacientes y 85 nuevos episodios vasculares en 64 (8,8%) pacientes. Las variables asociadas con nuevos episodios vasculares se muestran en la tabla 4. Tras efectuar un modelo de regresión de Cox, las variables asociadas de forma independiente con recurrencia de ictus fueron el alcoholismo (HR: 2,67, 1,45-4,92; p=0,002), el AIT inicial (HR: 2,09, 1,07-4,11; p=0,032), y el ingreso en una PN (HR: 0,49, 0,26-0,92; p=0,025). Aplicando el mismo modelo, las variables asociadas independientemente con la aparición de nuevos episodios vasculares fueron el alcoholismo (HR: 1,93, 1,13-3,30; p=0,016), la arteriopatía periférica (HR: 3,29, 1,53-7,07; p=0,002) y el ingreso en una PANE (HR 0,50, 0,30-0,84; p=0,009). Las curvas de supervivencia realizadas mediante el método de Kaplan-Meier nos mostraron las diferencias existentes entre los dos grupos durante el seguimiento (fig. 2).
Pronóstico funcional a los 6 meses.
| Dependencia o muerte (mRS>2) N=156 (28,5%) | Independencia (mRS ≤ 2) N=392(71,5%) | p | Regresión logística Odds ratio para mRS ≤ 2 | |
| Edad | 75,8 (10,5) | 68 (11,7) | < 0,001 | 0,94 (0,92-0,97); p<0,001 |
| Sexo (hombre) | 58,3% | 61,0% | 0,569 | |
| Factores de riesgo | ||||
| Tabaco | 24,4% | 33,4% | 0,038 | |
| Alcohol | 16% | 22,2% | 0,106 | |
| Dislipemia | 37,2% | 34,7% | 0,583 | |
| Diabetes mellitus | 41,7% | 27,6% | 0,001 | 0,57 (0,34-0,96); p=0,034 |
| Hipertensión | 68,6% | 56,4% | 0,008 | |
| Fibrilación auricular | 32,1% | 12,2% | < 0,001 | |
| Otras cardiopatías | 4,5% | 2,3% | 0,171 | |
| Ictus previo | 34,6% | 19,6% | < 0,001 | |
| Infarto de miocardio | 16,7% | 10,7% | 0,056 | |
| Arteriopatía periférica | 5,8% | 4,3% | 0,477 | |
| Previo mRS>2 | 74,4% | 98% | < 0,001 | 20,6 (7,8-54,3); p < 0,001 |
| Clasificación | ||||
| AIT | 5,8% | 20,2% | < 0,001 | 2,76 (1,11-6,85); p=0,029 |
| TACI | 36,5% | 8,4% | < 0,001 | 0,14 (0,07-0,26); p < 0,001 |
| PACI | 27,6% | 29,8% | 0,596 | |
| LACI | 14,1% | 26% | 0,003 | |
| POCI | 7,1% | 12% | 0,090 | |
| HIC | 10,9% | 3,6% | 0,001 | 0,34 (0,13-0,93); p=0,035 |
| Etiología | ||||
| Aterotrombótica | 41,0% | 36,6% | 0,001 | |
| Cardioembólica | 33,1% | 18,6% | ||
| Lacunar | 14,4% | 24,7% | ||
| Indeterminada | 10,8% | 18,3% | ||
| Otros | 0,7% | 1,9% | ||
| Planta de Neurología | 64,1% | 81,4% | < 0,001 | 1,88 (1,08-3,27); p=0,025 |
Recurrencia de ictus y nuevos episodios vasculares.
| Recurrencia de ictus | p | Nuevo episodio vascular | p | |||
| No (n=686) | Sí (n=43) | No n=665) | Sí (n=64) | |||
| Edad | 69,8 (12,1) | 70,6 (10,7) | 0,672 | 69,8 (12,1) | 71,1 (10,6) | 0,384 |
| Sexo (hombre) | 59,9% | 60,5% | 0,943 | 59,7% | 62,5% | 0,662 |
| Factores de riesgo | ||||||
| Tabaco | 30,2% | 41,9% | 0,108 | 29,8% | 42,2% | 0,040 |
| Alcohol | 19,2% | 41,9% | <0,001 | 19,2% | 34,4% | 0,004 |
| Dislipemia | 35,6% | 37,2% | 0,828 | 35,3% | 39,1% | 0,552 |
| Diabetes mellitus | 28,9% | 41,9% | 0,070 | 28,9% | 37,5% | 0,149 |
| Hipertensión | 60,3% | 55,8% | 0,556 | 60,5% | 56,3% | 0,512 |
| Fibrilación auricular | 18,1% | 20,9% | 0,638 | 18,0% | 20,3% | 0,654 |
| Otras cardiopatías | 2,9% | 0% | 0,624 | 2,6% | 4,7% | 0,408 |
| Ictus previo | 22,9% | 34,9% | 0,072 | 22,6% | 34,4% | 0,033 |
| Infarto de miocardio | 12,5% | 4,7% | 0,124 | 11,9% | 14,1% | 0,609 |
| Arteriopatía periférica | 4,4% | 7% | 0,426 | 3,8% | 12,5% | 0,005 |
| Previo mRS>2 | 92% | 90,7% | 0,771 | 92% | 90,6% | 0,694 |
| Clasificación | ||||||
| AIT | 15,3% | 27,9% | 0,029 | 15,3% | 23,4% | 0,092 |
| TACI | 15,7% | 16,3% | 0,926 | 15,6% | 17,2% | 0,746 |
| PACI | 28% | 25,6% | 0,733 | 27,5% | 31,3% | 0,525 |
| LACI | 24,6% | 27,9% | 0,630 | 24,8% | 25% | 0,973 |
| POCI | 10,3% | 2,3% | 0,111 | 10,7% | 1,6% | 0,020 |
| HIC | 6% | 0% | 0,163 | 6% | 1,6% | 0,248 |
| Etiología | ||||||
| Aterotrombótica | 36,2% | 37,2% | 0,882 | 35,3% | 46,0% | 0,385 |
| Cardioembólica | 22,5% | 20,9% | 22,8% | 19,0% | ||
| Lacunar | 24,2% | 23,3% | 24,7% | 19,0% | ||
| Indeterminado | 15,2% | 18,6% | 15,4% | 15,9% | ||
| Otros | 1,9% | 0% | 1,9% | 0% | ||
| Planta de Neurología | 77,0% | 62,8% | 0,034 | 77,3% | 64,1% | 0,018 |
El análisis del registro PRACTIC muestra cómo en el año 2004 en España cerca del 24% de los pacientes ingresados en un hospital con ictus agudo no recibieron una atención neurológica especializada por un equipo de ictus o en una unidad de ictus, lo cual está independientemente asociado a un peor pronóstico al alta. Además, los pacientes ingresados en una PN presentaron menos dependencia funcional, menores recurrencias de ictus y menos episodios vasculares durante los 6 meses de seguimiento.
Hay una clara evidencia de que la atención neurológica2,6,11 de pacientes con ictus agudo o el ingreso en una unidad de ictus se asocia significativamente con menores tasas de mortalidad, dependencia funcional y necesidad de institucionalización12,13. Pese al conocido beneficio de las unidades de ictus desde 1980, su desarrollo y generalización en países modernos es lento e incompleto. En Europa el porcentaje de pacientes ingresados en una unidad de ictus varía desde solo el 5 al 33%14,15, a pesar de las recomendaciones EUSI de 1996, que sugería que todos los pacientes con ictus deberían tener acceso a una unidad de ictus hacia finales de 200516. El estudio PRACTIC mostró que en 2004, en España, sólo el 10,5% de los pacientes con ictus fueron ingresados en una unidad de ictus. Como el desarrollo de unidades de ictus multidisciplinarias complejas generan grandes esfuerzos económicos17 que son difíciles de acometer, quisimos investigar el impacto en el pronóstico a corto y largo plazo de otras medidas tales como el ingreso en una planta llevada por un equipo de neurología especializada. Esta medida puede ofrecer algunos beneficios propios de las unidades de ictus, tales como un rápido y preciso diagnóstico del ictus18,19, identificación de pacientes con un riesgo elevado de empeoramiento o la administración de nuevos tratamientos3. Por otro lado, el ingreso en una PN no garantiza una monitorización continua de los pacientes.
Como el cuidado de pacientes discapacitados es caro20, incluso tratamientos moderadamente efectivos para el ictus pueden tener una relación coste-eficiencia demasiado alta. Tratamientos eficientes aplicados a un gran número de pacientes con ictus tendrán mayor beneficio en la morbilidad del ictus. Aunque todos los pacientes son candidatos potenciales para el ingreso en una PN, solo una pequeña minoría puede beneficiarse del tratamiento fibrinolítico21. El registro PRACTIC, el cual nos ayuda a ofrecer una visión general del cuidado del ictus en todas las comunidades de España, mostró que, aunque hubo un porcentaje muy alto de ingresos hospitalarios tras una atención en urgencias (84%), cerca del 24% de ingresos se produjeron en una PMG. El impacto de la presencia de un equipo de neurología especializada en el hospital fue observado ya en las primeras horas; sólo aquellos centros con PN administraban tratamiento fibrinolítico. No obstante, el porcentaje de pacientes tratados con t-PA en estos centros fue muy bajo (2,8%) y urge intervenir para que se produzca un incremento en la administración de dicho tratamiento22. La fibrinólisis explica en parte el mejor pronóstico observado en estos pacientes, pero además, tras aplicar modelos de regresión logística ajustados por factores de riesgo y uso de tratamiento fibrinolítico, el ingreso en una PN seguía estando asociado de forma independiente a una baja mortalidad, menores complicaciones intrahospitalarias y mayor independencia funcional. Cabe reseñar que el mejor pronóstico intrahospitalario de los pacientes ingresados en una PN se observó en todos los subtipos de ictus, pero especialmente en aquellos que tenían un PACI. Esto se debe probablemente a que a los pacientes con un alto riesgo de empeoramiento clínico que se les efectúa un rápido diagnóstico y tratamiento sean los mayores beneficiados.
Definitivamente, en una PN, un diagnóstico preciso y una mejor identificación de la etiología puede ayudar a mejorar las estrategias en prevención secundaria que nos lleven a disminuir las tasas de recurrencias de ictus o nuevos episodios vasculares. Esto es particularmente relevante, dado que los ictus recurrentes son casi el doble de frecuentes que los episodios de enfermedad coronaria en el primer año desde el inicio del ictus23.
El estudio PRACTIC fue diseñado para tener una imagen del cuidado actual del ictus en los niveles sanitarios hospitalarios de todas las áreas geográficas españolas, a pesar de que la inclusión de un mismo número de pacientes por hospital pudo resultar un sesgo hacia los hospitales pequeños.
El grupo de pacientes ingresados en una PN parece ser menos grave (mayor porcentaje de AIT y menor edad); no obstante, estas variables confusoras se tuvieron en cuenta en los modelos de regresión. La gravedad inicial del ictus fue determinada por la clasificación OCSP, aunque obviamente hay mejores escalas para evaluar esta variable. No obstante, la naturaleza del estudio descarta su uso, ya que la mayoría de médicos en una PMG no están entrenados ni certificados para usar escalas complejas como la NIHSS.
ConclusionesEn los pacientes con ictus una atención neurológica especializada, realizada por un equipo de ictus o en una unidad de ictus, disminuye la mortalidad y las complicaciones intrahospitalarias, reduciendo las tasas de discapacidad. Este mejor pronóstico se mantuvo a los 6 meses, con un mejor estado funcional y una menor tasa de recurrencia o episodios vasculares en los pacientes ingresados en una PN. Estos datos refuerzan la necesidad de una atención neurológica especializada en los pacientes con ictus.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.