En torno al 50% de los pacientes con lupus eritematoso sistémico (LES), en cualquier momento del curso evolutivo de la enfermedad, presentan afectación del sistema nervioso central1. Las manifestaciones del neurolupus incluyen cefaleas, crisis, alteraciones visuales, ictus, mielitis, trastornos del movimiento, alteraciones de la memoria, alteraciones de la personalidad y depresión2.
Se describe el caso de un paciente de 33 años, que presentó una variante hemorrágica de encefalomielitis aguda diseminada (EAD), que permitió el diagnóstico de LES.
Paciente de 33 años, que acudió a nuestro hospital con cuadro de náuseas, vómitos, diarrea y fiebre. Entre sus antecedentes personales destacaban un cuadro psicótico aislado 10 años antes, y consultas a su médico de cabecera por episodios de dolor pleurítico y varios episodios de inflamación articular dolorosa. Se encontraba en tratamiento con risperidona, biperideno y citalopram.
Durante el cuarto día de hospitalización comenzó con un cuadro de debilidad en extremidades inferiores y alteración de esfínteres. En la exploración física se objetivaba una paraparesia fláccida arrefléxica e hipoestesia. Se realizaron una TC craneal y de columna, sin alteraciones destacables. El análisis del líquido cefalorraquídeo (LCR) reveló una pleocitosis linfocitaria con 90 células (96% mononucleares), hiperproteinorraquia (328mg/dl) y niveles de glucosa normales (57mg/dl). Se inició tratamiento corticoideo con 10mg de dexametasona seguido por 4mg cada 6h. A las 10h, el paciente desarrolló disartria, diplopía y disnea progresiva. En dicho momento, en el examen neurológico se apreciaba también una oftalmoparesia horizontal bilateral, parálisis facial bilateral y debilidad de extremidades superiores. La saturación de oxígeno era del 88% con un flujo de oxígeno de 15l/min. Se realizó una intubación orotraqueal con el fin de mantener una ventilación adecuada y el paciente fue trasladado a la unidad de cuidados intensivos.
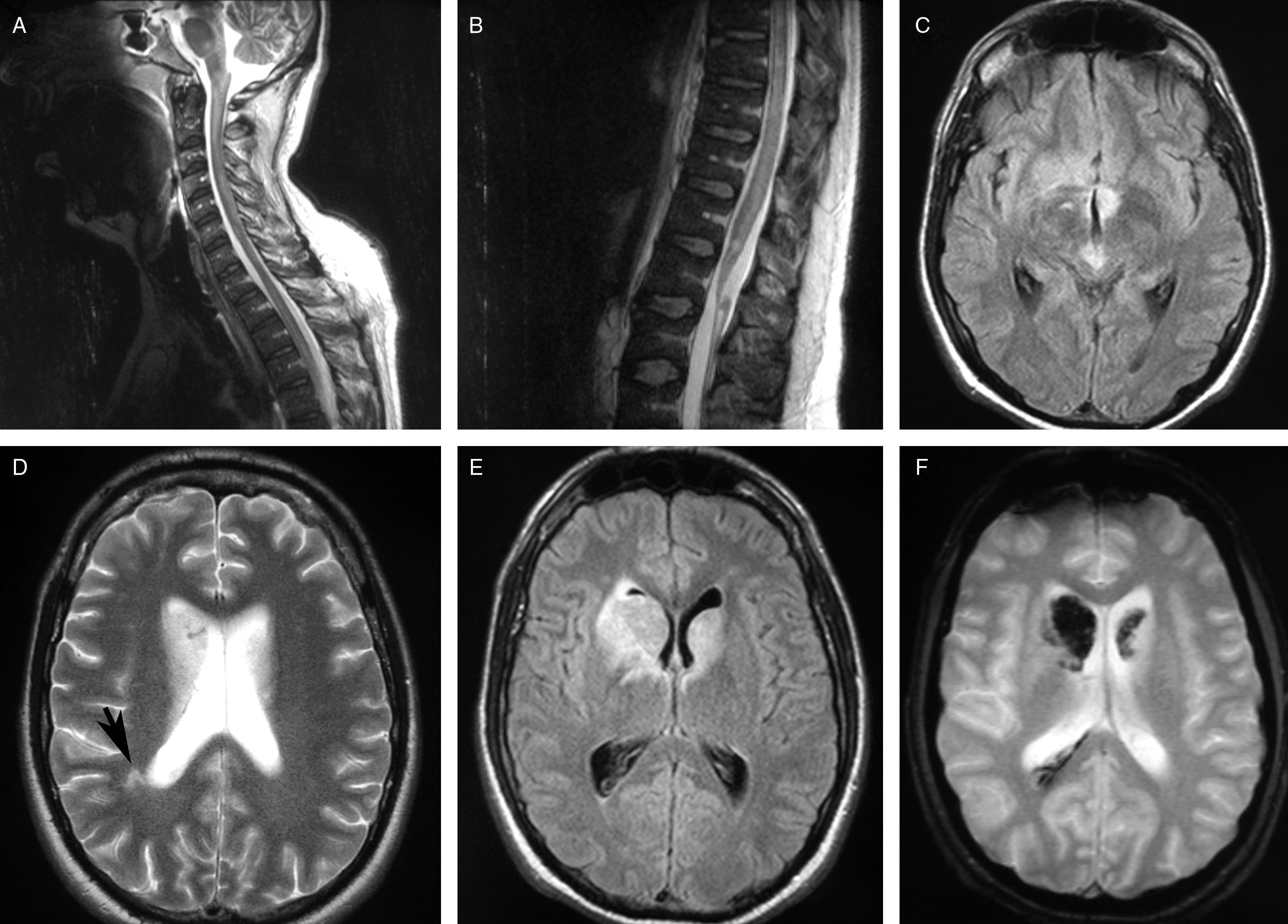
La resonancia magnética (RM) medular y craneal mostraron una extensa lesión hiperintensa en la secuencia Fluid attenuated inversion recovery (FLAIR), y en T2 que se extendía desde región craneal al cono terminal medular, afectando fundamentalmente al tronco del encéfalo y a la región subcortical. En las secuencias T2-eco de gradiente se apreciaba una señal hipointensa en ambos núcleos caudados que sugería componente hemorrágico (fig. 1).
A y B) Imágenes de RM de secuencias T2 en cortes sagitales. Lesión hiperintensa en médula espinal y troncoencéfalo.. C) Imagen de RM de secuencia FLAIR en corte axial en la que se aprecia lesiones hiperintensas en el tegmento mesencefálico y en región hipotalámica. D) Imagen de corte axial de secuencia T2 de RM con aumento de señal en ambos caudados y sustancia blanca subcortical. E) Imagen de corte axial de secuencia T2 de RM FLAIR que muestra lesiones en ambos núcleos caudados. F) Corte axial en secuencia eco de gradiente T2 con señal hipointensa en núcleo caudado que indica presencia de componente hemorrágico.
En la analítica de sangre se apreciaba una anemia microcítica, leucopenia, linfopenia, 249.000 plaquetas, una prueba de Coombs positiva, anticuerpos antinucleares (ANA) con un título de 1/320, anticuerpos anti-DNA de doble cadena positivos (33kUI/l), anticuerpos anticitoplasma de neutrófilo positivos (p-ANCA+) e hipocomplementemia (70mg/dl). Otras determinaciones incluyendo bioquímica, función renal, enzimas hepáticos, coagulación, electrocardiograma, radiografía de tórax, estudios microbiológicos y serologías fueron normales, incluyendo antifosfolípido y aquaporina-4 (AQP4) negativos.
Se instauró un tratamiento inmunosupresor con metilprednisolona intravenosa (1g/día durante 3 días), inmunoglobulinas intravenosas (0,4g/kg/día durante 5 días), 6 sesiones de plasmaféresis y ciclofosfamida intravenosa. Presentó una mejoría discreta y fue trasladado desde la unidad de cuidados intensivos al servicio de neurología para iniciar el tratamiento rehabilitador. Durante el ingreso desarrolló una trombosis venosa profunda (TVP) femoral, por lo que se inició tratamiento anticoagulante con acenocumarol. Finalmente, fue trasladado a un centro de rehabilitación, presentando en el momento del alta una paraparesia severa y una parálisis facial bilateral.
Se realizó el diagnóstico de variante hemorrágica de EAD asociada a LES. El diagnostico de LES se estableció de acuerdo con los criterios del American College of Rheumatology Criteria3 al estar presentes 6 de ellos: artritis, pleuritis, manifestaciones neurológicas, trastorno hematológico y presencia de ANA.
Las manifestaciones neurológicas en este caso eran compatibles con una EAD, enfermedad inflamatoria monofásica del sistema nervioso central que se desarrolla en un contexto postinfeccioso4. La EAD carece de unos criterios diagnósticos bien definidos. La RM en la EAD muestra una afectación extensa, confluente y simétrica de la sustancia blanca y los ganglios basales. En el LCR suele haber un recuento celular elevado inespecífico5. El paciente que se describe desarrolló inicialmente una mielitis longitudinal aguda, pocos días después de un proceso infeccioso gastrointestinal. A los síntomas de la mielitis se añadió la clínica secundaria a la afectación del tronco del encéfalo. Las lesiones simultáneas afectando a distintas estructuras a lo largo del cerebro y médula espinal en la RM y los hallazgos en LCR son compatibles con una EAD.
La mielitis aguda transversa en pacientes con LES es infrecuente, pero en la literatura se encuentran publicaciones de casos clínicos y series de casos6. La afectación cerebral simultánea con mielitis solo ha sido descrita en unos pocos casos. Bermejo et al.7, describen una encefalomielitis hemorrágica, como forma de presentación de un LES, que clínicamente se manifiesta como una mielitis transversa, siendo la afectación cerebral subclínica por hallazgos radiológicos de depósitos de hemosiderina en el cuerpo calloso, médula y sustancia blanca. Otro caso de EAD y LES8 se diagnostica por los hallazgos de la RM espinal y craneal con afectación difusa y extensa de la sustancia blanca subcortical, ganglios basales, cuerpo calloso y pedúnculos cerebelosos. Este caso presentaba un anticoagulante lúpico positivo que ha sido descrito en un subgrupo de los pacientes con LES y mielitis9, pero que no estaba presente en nuestro paciente, aunque desarrolló una TVP a pesar del tratamiento profiláctico con heparina, posiblemente secundario a la inmovilización prolongada.
Dentro del diagnóstico diferencial se consideró la neuromielitis óptica, ya que coexiste con otros procesos autoinmunes. Esta entidad parece poco probable ante la negatividad del anticuerpo AQP4 en suero, y la ausencia de mejoría tras corticoides y plasmaféresis10,11.
Los síndromes desmielinizantes se incluyen dentro de las 19 manifestaciones neurológicas y psiquiátricas del LES propuestas en el documento de consenso de 199912, pero la evidencia histológica de lesiones desmielinizantes ha sido escasamente demostrada. Shintaku y Matsumoto13, describen un caso de neurolupus cuyo estudio necrópsico muestra lesiones necróticas desmielinizantes perivenosas diseminadas. Los hallazgos histopatológicos más comunes en el neurolupus son las macro y microtrombosis, los infartos focales y los cambios vasculares14.
En la patogenia del neurolupus influyen probablemente múltiples factores entre los que se incluyen la producción de anticuerpos, la inflamación aguda con producción intratecal de citocinas proinflamatorias y las lesiones trombóticas secundarias al estado de hipercoagulabilidad por la presencia de anticuerpos antifosfolípidos15. La integridad de la barrera hematoencefálica (BHE) puede ser un factor importante en la patogenia del neurolupus16. Los procesos que llevan a la rotura de la BHE, como las infecciones, pueden actuar como un factor desencadenante que permite que las proteínas o células accedan al sistema nervioso central. En el caso expuesto, la infección gastrointestinal pudo haber tenido un papel como factor desencadenante del proceso.
En conclusión, presentamos un caso que demuestra que la variante hemorrágica de EAD, aunque infrecuente, puede ser una manifestación grave del LES.