A diferencia de lo que sucede en otras catástrofes naturales, durante la actual pandemia los pacientes evitan cualquier tipo de instalación sanitaria, pues pasan a ser los lugares «más peligrosos». Este mismo fenómeno pudo observarse durante los brotes de SARS-COV en 20031 y de MERS-COV en 2012. En la actual pandemia de COVID-19, añadido al riesgo de aumento de afección neurológica relacionada con la infección2,3, está el de que la citada reacción de rechazo por parte de los pacientes suponga un deterioro aún mayor de sus procesos crónicos. La opción en estos escenarios es la telemedicina4,5. Centrándonos en la epilepsia, y dadas las características de esta consulta, en la que el peso principal lo llevan la historia clínica y la discusión de los síntomas, la telemedicina ha demostrado ser un método eficaz de seguimiento de los pacientes6. En una entrevista reciente en relación con la actual pandemia, la Dra. Jacqueline French (NYU Langone Medical Center, New York) afirma que la evaluación de los pacientes epilépticos se consigue en un 99% de forma remota7. Pero en el escenario actual existe riesgo de que los pacientes epilépticos abandonen el tratamiento. En el contexto de confinamiento por coronavirus disponemos de un solo artículo que trata este tema: Lai et al. en 20051 publicaron un trabajo sobre sus resultados durante el confinamiento por SARS-COV en 2003 en Taiwán. Incluyeron a 227 pacientes a los que se pasó consulta telefónica entre el 16 de mayo y el 2 de junio de 2003. No localizaron a muchos (no precisan el número). De los 227, 49 no contactaron con sus proveedores sanitarios y abandonaron el tratamiento; de ellos 28 tuvieron crisis. Otro dato relevante es que, del grupo estudiado, permanecieron sin crisis más pacientes durante el confinamiento que los 6 meses anteriores (125 frente a 117; p=0,05). Nuestro objetivo es comprobar el control de los pacientes epilépticos durante el confinamiento actual, comparando con su situación al menos en los 7 meses previos.
Entre los días 6 y 30 de confinamiento en España (20 de marzo a 13 de abril de 2020) en las consultas telefónicas de epilepsia llamamos a 62 pacientes. De ellos excluimos a 13 (3 por cirugías o procesos intercurrentes severos, 2 por no disponer de más de 6 meses previos al confinamiento, 2 por número elevado de crisis —7 o más al día—, y casos individuales por ingreso por COVID-19, fallecimiento, sospecha de trastorno facticio, cambio de hospital, no se consiguió contactar e ingreso durante el confinamiento). Finalmente se incluyen 49 pacientes.
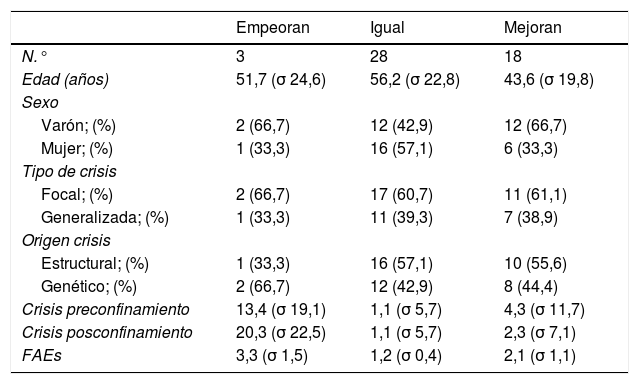
La revisión de historias comprendió una media de 20,7 meses previos (7-64). En la muestra completa, el porcentaje de disminución de crisis es estadísticamente significativo (p=0,004; t de Student). Tras dividir a los pacientes en 3 categorías según si han presentado empeoramiento, mejoría o no ha habido cambios en cuanto al número de crisis mensuales, y realizar el test de χ2 por cada categoría dicotómica, no se encontraron diferencias estadísticamente significativas en las variables sexo (p=0,25), tipo de crisis (p=0,98) y origen estructural (p=0,73); los pacientes en tratamiento con 1-2 fármacos antiepilépticos mejoraron más que los que tomaban más (p<0,003) (tabla 1).
Características epidemiológicas de la muestra y número de crisis mensuales antes y durante el confinamiento por COVID-19
| Empeoran | Igual | Mejoran | |
|---|---|---|---|
| N.° | 3 | 28 | 18 |
| Edad (años) | 51,7 (σ 24,6) | 56,2 (σ 22,8) | 43,6 (σ 19,8) |
| Sexo | |||
| Varón; (%) | 2 (66,7) | 12 (42,9) | 12 (66,7) |
| Mujer; (%) | 1 (33,3) | 16 (57,1) | 6 (33,3) |
| Tipo de crisis | |||
| Focal; (%) | 2 (66,7) | 17 (60,7) | 11 (61,1) |
| Generalizada; (%) | 1 (33,3) | 11 (39,3) | 7 (38,9) |
| Origen crisis | |||
| Estructural; (%) | 1 (33,3) | 16 (57,1) | 10 (55,6) |
| Genético; (%) | 2 (66,7) | 12 (42,9) | 8 (44,4) |
| Crisis preconfinamiento | 13,4 (σ 19,1) | 1,1 (σ 5,7) | 4,3 (σ 11,7) |
| Crisis posconfinamiento | 20,3 (σ 22,5) | 1,1 (σ 5,7) | 2,3 (σ 7,1) |
| FAEs | 3,3 (σ 1,5) | 1,2 (σ 0,4) | 2,1 (σ 1,1) |
σ: desviación estándar.
A diferencia del estudio Lai et al.1, pudimos comunicarnos con la mayor parte de los pacientes (solamente perdimos el contacto con uno), lo que puede explicar que no tengamos abandonos del tratamiento. Este hecho también está favorecido por la existencia de la receta electrónica, que permite a los pacientes acceder directamente a la farmacia. Al igual que Lai et al., nuestros pacientes presentaron menos crisis durante el confinamiento. Estos datos significativos deben ser considerados con cautela porque el periodo de confinamiento que medimos tiene un máximo de un mes. Otra limitación importante fue la no disponibilidad de analíticas; a corto o medio plazo puede ser asumible la consulta telefónica, a mayor plazo no. Concluimos que la consulta telefónica resulta una herramienta útil en pacientes epilépticos durante el confinamiento por la pandemia COVID-19, pues permite acceder al seguimiento de casi la totalidad de los pacientes, y de este modo además se previene que abandonen el tratamiento. Si el periodo de confinamiento no se prolonga, los pacientes pueden presentar disminución de las crisis durante el mismo.
FinanciaciónNo hubo financiación para este artículo.