El herpes zoster (HZ) es uno de los exantemas virales más frecuentes en nuestro medio pero en ocasiones se manifiesta siguiendo patrones clínicos generalizados que pueden suscitar la duda diagnóstica. A continuación se exponen los casos de 3 pacientes con una forma infrecuente de presentación de HZ.
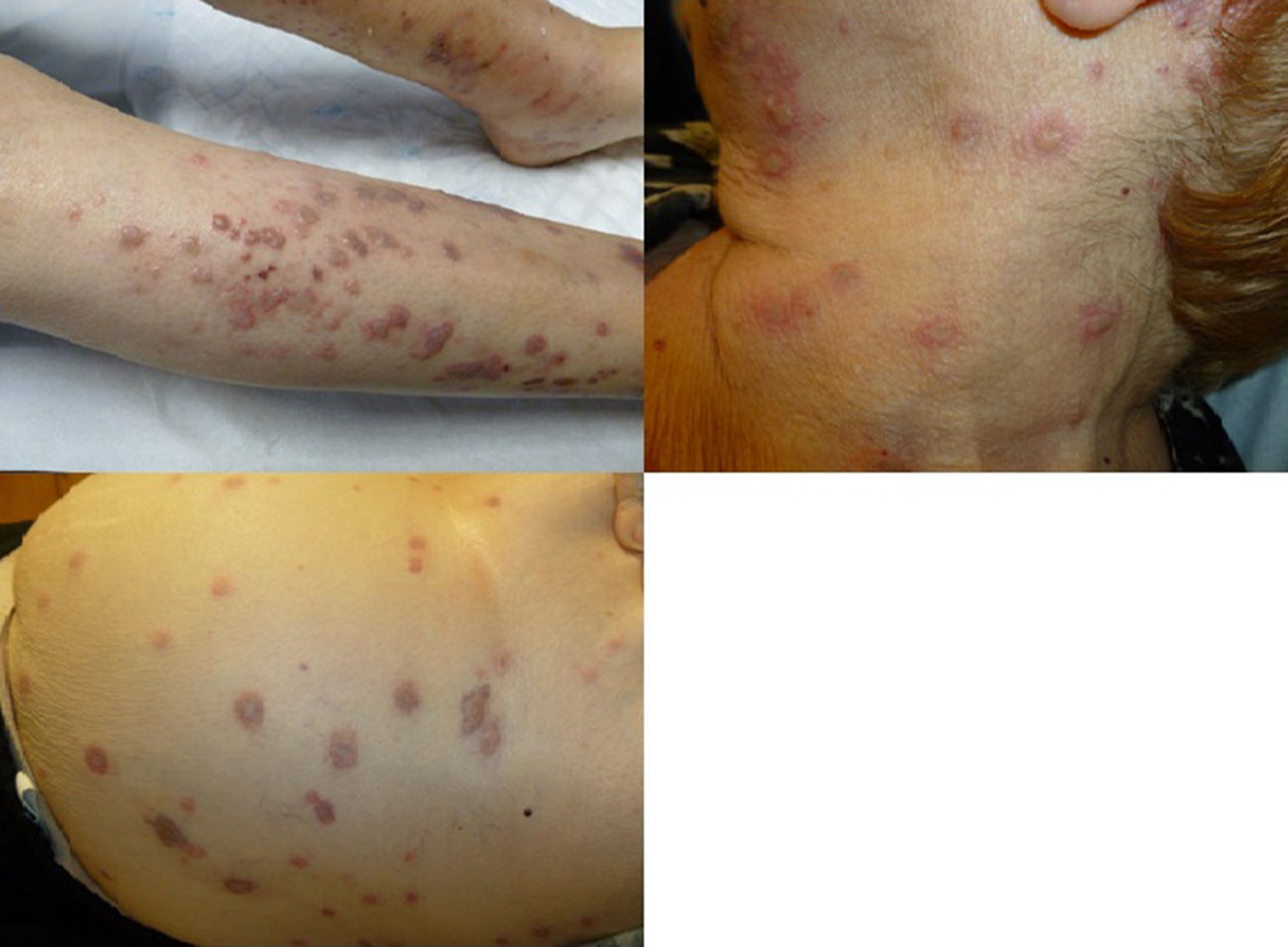
Caso 1: Mujer de 68 años de edad con antecedentes personales de artritis reumatoide seropositiva anti-CCP+, síndrome de Sjögren, hipertensión e insuficiencia renal moderada, en tratamiento con rituximab y metotrexate. Acudió al servicio de urgencias por lesiones vesiculoampollosas ligeramente pruriginosas sobre base eritematosa que habían comenzado en miembro inferior izquierdo con generalización posterior (fig. 1). Se acompañaban de malestar general y sensación febril. Con la sospecha de una vasculitis o una toxicodermia ampollosa se realizó biopsia-punch de una de las lesiones y se inició tratamiento empírico con corticoides orales con empeoramiento de las lesiones. Ante la no mejoría de la paciente se realizó una PCR del líquido vesicular para descartar infección herpética, que fue positivo para ADN de virus varicela zoster (VVZ). El estudio de laboratorio incluyó un hemograma, función hepática y renal, PCR y VSG, con discreta leucocitosis y aumento de PCR y VSG. Se realizaron también serologías víricas, con IgG+ e IgM− para VVZ. El estudio histológico fue compatible con HZ. Se descartó afectación visceral. Con el diagnóstico de HZ generalizado se suspendió el tratamiento con corticoides y metotrexate y se inició tratamiento con brivudina 125mg/24h durante una semana, con resolución del cuadro a los 15 días.
Caso 2: Mujer de 71 años de edad con antecedentes personales de artritis reumatoide seronegativa, hipertensión arterial, diabetes de tipo 2, cardiopatía isquémica y cuadro eritrodérmico a estudio en consultas de dermatología en tratamiento con prednisona 45mg/día y ciclosporina 100mg/día. Acudió a urgencias por lesiones vesiculoampollosas generalizadas y asintomáticas, que comenzaron en miembros inferiores con generalización posterior. Las lesiones fueron evolucionando hacia costras serohemáticas (fig. 2). La paciente asociaba malestar general. El estudio histológico fue asimismo compatible con infección por VVZ. La PCR del líquido vesicular fue positiva para VVZ. En la analítica general destacaba leve leucocitosis con linfocitosis y serología vírica con IgG+ para VVZ. Se descartó afectación visceral. Ante el diagnóstico de HZ generalizado se suspendió tratamiento inmunosupresor y se inició tratamiento con brivudina 125mg/24h durante una semana con mejoría del cuadro cutáneo a los pocos días.
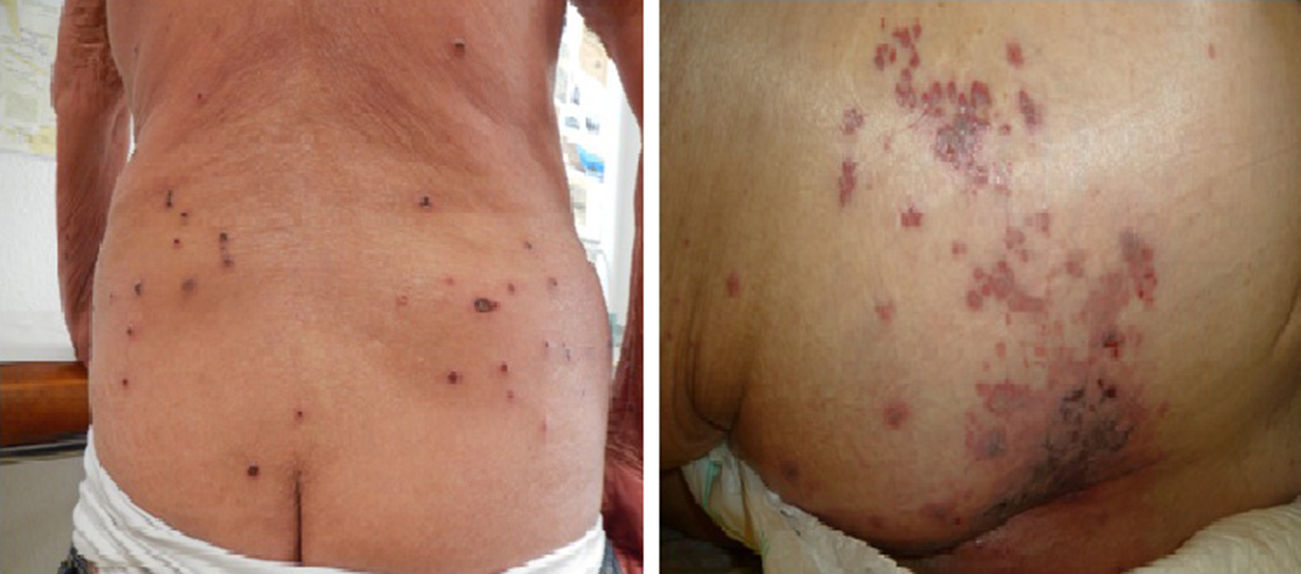
Caso 2: En la imagen de la izquierda observamos paciente con lesiones costrosas sobre base eritematosa localizadas en tronco. Caso 3: En la imagen de la derecha observamos las lesiones típicas de herpes zoster en dermatomo S1 a S3, en forma de vesículas y costras agrupadas sobre base eritematosa, localizadas en glúteo izquierdo. La paciente desarrolló a los 5 días lesiones generalizadas.
Caso 3: Mujer de 89 años de edad con antecedentes personales de hipertensión arterial, diabetes tipo 2 y fractura de cadera derecha intervenida hace un mes. Acudió a urgencias por erupción dolorosa localizada en glúteo izquierdo formada por lesiones vesiculosas agrupadas sobre base eritematosa de distribución en dermatomo S1 a S3, con aparición a los 5 días de lesiones vesiculosas asintomáticas sobre base eritematosa en abdomen, miembros superiores e inferiores (fig. 2). La analítica general era normal y se descartó afectación visceral. Ante la alta sospecha clínica de HZ localizado con generalización posterior de las lesiones, no se realizaron pruebas diagnósticas confirmatorias llevando a cabo la misma pauta previamente descrita con rápida mejoría de la paciente.
DiscusiónEl HZ se caracteriza por lesiones vesiculoampollosas agrupadas, distribuidas a lo largo de uno o 2 dermatomos ipsilaterales, acompañado de dolor. Se debe a la reactivación del VVZ que queda acantonado en los ganglios sensoriales de los nervios craneales o de la raíz dorsal, tras la primoinfección en forma de varicela. Los factores desencadenantes incluyen los traumatismos, estrés, edad avanzada, cáncer y otros factores inmunosupresores, incluyendo fármacos o diabetes. El diagnóstico de HZ generalizado o diseminado se realiza cuando aparecen 20 vesículas o más en el plazo de una semana desde el inicio de la erupción segmentaria, aunque es posible que no se detecte la erupción segmentaria. Es una forma de presentación más infrecuente (el 2-10% de todos los casos de HZ) y puede acompañarse de afectación visceral1,2. Se debe a la diseminación hemática del virus o una reactivación del mismo en múltiples ganglios sensoriales, por disminución de la respuesta de linfocitos T memoria frente a VVZ3,4. Los factores de riesgo para que suceda esto son edad avanzada, artritis reumatoide5, fármacos inmunosupresores (metrotexate, corticoides…), infección por VIH, cirugía reciente o malnutrición1,2.
El diagnóstico se realiza mediante sospecha clínica, sobre todo ante un paciente con lesiones típicas de distribución metamérica con generalización posterior, siendo más complejo si las lesiones son generalizadas desde el inicio. La biopsia de las lesiones mostrará una vesícula intraepidérmica con células gigantes multinucleadas, degeneración balonizante y acantolisis. El test de Tzanck o el cultivo también pueden ayudar al diagnóstico, así como la serología, que nos permite diferenciarlo de una varicela. La prueba más rápida, sensible y específica es la realización de una PCR del contenido de una de las vesículas, que nos confirmará la presencia de ADN del VVZ6.
El diagnóstico diferencial se realiza con la varicela, el eritema polimorfo tras HZ localizado7 (suele presentarse a los 10-14 días tras HZ, con biopsia característica y PCR del líquido de las vesículas negativo), vasculitis o toxicodermias ampollosas, entre otras.
El tratamiento consiste en el inicio precoz de terapia antiviral, con aciclovir, valaciclovir, famciclovir, foscarnet o brivudina. Si el paciente tiene afectación importante del estado general, con afectación de mucosas y visceral, es necesario el inicio de tratamiento con aciclovir intravenoso (10mg/kg/día) durante 7 días o sustituir por tratamiento oral cuando el paciente esté mejor. En la actualidad se recomienda la aplicación de la vacuna de virus vivos atenuados frente al VVZ (cepa Oka/Merk), Zostavax®. Esta vacuna aumentaría la inmunidad frente al VVZ para disminuir la incidencia de HZ en un 51,3% (p<0,01) y la incidencia de neuralgia posherpética en un 66,5% (p<0,001)8. Se recomienda especialmente su uso en personas inmunocompetentes mayores de 60 años o pacientes con enfermedades autoinflamatorias, que reciben dosis bajas de corticoides e inmunosupresores, así como en pacientes con artritis reumatoide que van a iniciar terapia inmunosupresora9. Está contraindicada en pacientes inmunodeprimidos o en tratamiento con fármacos inmunosupresores, tuberculosis activa no tratada, embarazadas, HZ activo o neuralgia posherpética (solo aplicable transcurridos 3-5 años).
Como conclusión, el HZ diseminado es una forma rara y más grave de presentación. Presentamos 3 casos de HZ generalizado con factores de riesgo para desarrollarlo (artritis reumatoide, fármacos inmunosupresores, edad avanzada). Es importante sospechar el cuadro ante un paciente con lesiones vesiculoampollosas generalizadas ya que el inicio de la terapia antiviral precoz disminuye el riego de afectación visceral y la mortalidad. Ante la duda diagnóstica, la prueba más sensible y específica es la PCR de líquido vesicular.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes