Al menos uno de cada 3 adultos tiene múltiples enfermedades crónicas. La asistencia a estos pacientes es imprescindible, y constituye una de las labores principales en atención primaria. El abordaje de estos pacientes supone un reto, ya que existen barreras a múltiples niveles (sistema sanitario, trabajadores sanitarios, paciente). Además, la pandemia por COVID-19 no ha hecho sino empeorar aún más esta situación. En consecuencia, se hace necesario tomar medidas que intenten mejorar esta situación. Para ello, con el objetivo de definir soluciones/recomendaciones que ayuden a un mejor diagnóstico, tratamiento y seguimiento de los pacientes con enfermedades crónicas, un grupo de expertos de SEMERGEN ha tratado de identificar los problemas en la atención de estos pacientes, buscando posibles soluciones y áreas de mejora. En concreto, el presente documento se ha centrado en 4 de las enfermedades crónicas más prevalentes en atención primaria: dislipemia, hipertensión arterial, enfermedad venosa crónica y depresión.
At least one in three adults has multiple chronic conditions. The assistance of patients with chronic conditions is mandatory. This is one of the main tasks of the primary care physicians. The approach in these patients is challenging, as there are many barriers at different levels (sanitary system, healthcare professionals and patients). In addition, COVID-19 pandemic has worsened this situation even more. Therefore, it is necessary to take actions that try to improve this state. For this purpose, with the aim to find solutions/recommendations that may be helpful to attain a better diagnosis, treatment and follow-up of patients with chronic diseases, a group of experts of SEMERGEN have tried to identify the problems in the attention to these patients, searching for potential solutions and areas of improvement. The present document has specifically focused on four prevalent chronic conditions in primary care: dyslipidemia, arterial hypertension, chronic venous disease and depression.
Asegurar una adecuada continuidad asistencial del paciente crónico es fundamental para disminuir la carga de enfermedad, no solo en términos de morbimortalidad, sino también para mejorar la calidad de vida1. La asistencia al paciente con enfermedades crónicas es una de las labores principales del médico de familia en la atención primaria (AP)1–3. El abordaje de estos pacientes supone un reto, con múltiples barreras, que es necesario identificar y superar1,2.
Por otra parte, la pandemia por COVID-19 ha agravado la situación, al aumentar la saturación del sistema sanitario en España, reduciendo la atención a las enfermedades crónicas. Además, dado que el acceso y las posibilidades de los pacientes no son iguales, se han incrementado las inequidades4–6.
En consecuencia, se hace necesario tomar medidas que intenten mejorar esta situación. Para ello, con el objetivo de definir soluciones/recomendaciones que ayuden a mejorar el abordaje de las enfermedades crónicas, un grupo de expertos de SEMERGEN ha elaborado el presente documento, buscando posibles áreas de mejora. Para ello se han escogido 4 enfermedades crónicas: dislipemia, hipertensión arterial, enfermedad venosa crónica (EVC) y depresión, dada su elevada prevalencia en AP, y al gran impacto que tienen (pronóstico, morbilidad, calidad de vida, coste sanitario, etc.).
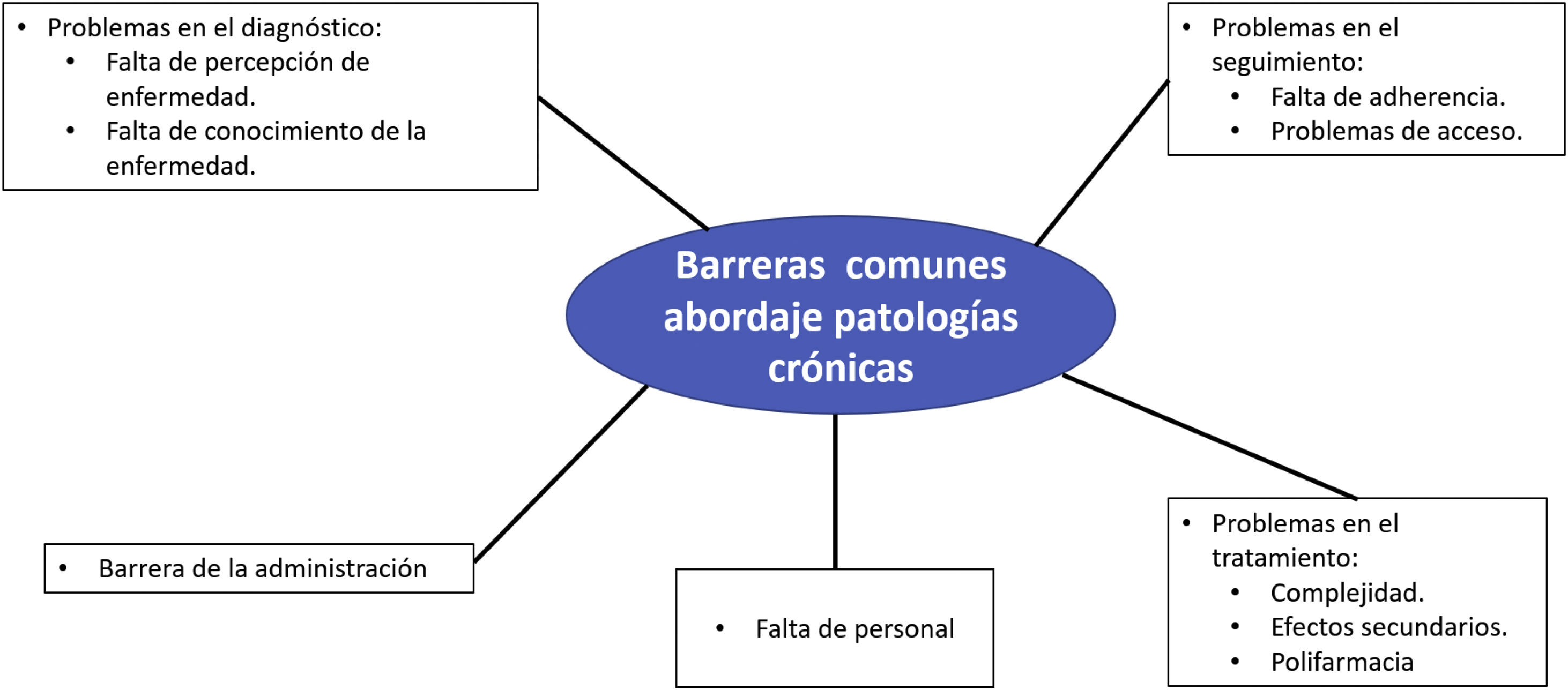
Barreras comunes en el abordaje del paciente con enfermedades crónicasExisten múltiples barreras que dificultan la atención adecuada al paciente con enfermedades crónicas (fig. 1). Existen barreras administrativas y de gestión, con una insuficiente interrelación entre niveles asistenciales, además de una evidente falta de personal, que obliga a sobrecargar las consultas, limitando el tiempo necesario que se debe dedicar a cada paciente. Asimismo, existen problemas en el diagnóstico, ya sea por un insuficiente conocimiento de los objetivos de control y, en ocasiones, por una insuficiente percepción de la gravedad de la enfermedad7–10. Otro de los problemas es la falta de adherencia al tratamiento por parte del paciente, en parte relacionado con la complejidad del tratamiento y la posibilidad de efectos adversos11.
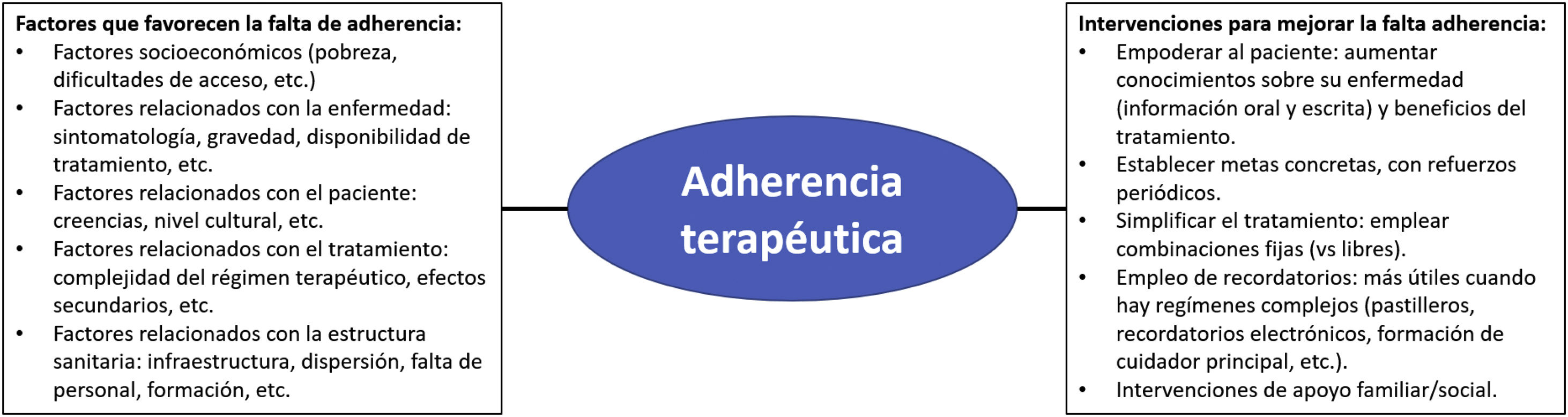
Con respecto a la adherencia al tratamiento, para su detección existen diversos métodos, entre los que se incluyen los cuestionarios estructurados (por ejemplo, Test de Morinsky Green), entrevistas intencionadas (preguntar directamente al paciente si toma la medicación y averiguar las causas), contar comprimidos, sistemas de monitorización, determinación de la concentración sérica o de su acción (digoxina, litio, índice internacional normalizado [INR], etc.). Se debe sospechar falta de adherencia cuando, a pesar de la intensificación del mismo, no se logran los objetivos terapéuticos. La falta de adherencia es importante ya que se asocia a la no consecución de los objetivos terapéuticos, con un mayor riesgo de complicaciones12–14. En la figura 2 se resumen algunos de los factores más relevantes que favorecen la falta de adherencia, así como posibles intervenciones para la mejora de la misma.
Barreras asociadas a la irrupción de la pandemia por COVID-19La irrupción de la pandemia por COVID-19 conllevó la paralización de las consultas, sobre todo durante los primeros meses. Esto supuso que se suspendieran los seguimientos, priorizando la atención a la urgencia médica, provocando que no se realizara un seguimiento adecuado del paciente crónico, paralizando la prevención primaria y secundaria de las diferentes enfermedades15. Además, las secuelas tanto directas (síndrome post-COVID-19), como indirectas, derivadas del insuficiente seguimiento de las enfermedades crónicas durante la pandemia, harán que se sobrecargue todavía más la AP a corto y medio plazo16.
En este contexto, la telemedicina, bien organizada y dimensionada, podría ayudar a mejorar esta situación17. Ahora bien, para una adecuada implementación, sería necesario realizar mejoras en diferentes áreas18–20.
- 1.
Ámbito tecnológico:
- •
Falta de infraestructura tecnológica y habilidades
- •
Deficiente cobertura en determinadas zonas del territorio
- •
Accesibilidad: diversidad de webs/apps sanitarias y falta de interconexión
- •
Seguridad, confidencialidad y protección de los datos
- 2.
Ámbito organizativo:
- •
El (re)diseño del modelo asistencial y la correspondiente necesidad de formación sobre el nuevo modelo de atención
- 3.
Ámbito humano:
- •
La falta de contacto directo con el paciente
- •
La «resistencia al cambio» y la falta de vínculo emocional con el proyecto
- •
El grado de competencia individual en entornos informáticos: falta de preparación para abordar una consulta no presencial
- 4.
Ámbito económico:
- •
Los costes de implementación
- •
La falta de evidencia científica sobre los beneficios clínicos y económicos
El dislipemia aumenta el riesgo de desarrollar enfermedad vascular aterosclerótica, de tal forma que cuanto más elevado y más tiempo se encuentre aumentado, mayor será el riesgo21,22. Por eso es muy importante lograr los objetivos de control en función del riesgo cardiovascular y hacerlo cuanto antes23,24. Y es que reducir las cifras de colesterol con el tratamiento hipolipemiante se ha asociado con descensos sustanciales de los eventos cardiovasculares25,26.
Existen diversos motivos por los cuales no se logran los objetivos de control27. En un estudio ecológico que recogió la información de diferentes médicos sobre su actividad asistencial mediante un cuestionario, el principal motivo para la falta de consecución de los objetivos de control en AP fue la falta de adherencia terapéutica28. En otro trabajo realizado en pacientes con diabetes mellitus tipo 2 en AP, el porcentaje de incumplimiento terapéutico fue del 36,1, 37,5 y 32,0% para los antidiabéticos, antihipertensivos e hipolipemiantes, respectivamente29. Esta falta de adherencia se debe, entre otros motivos a la polifarmacia, la complejidad del tratamiento, falta de convicción de algunos profesionales, mala «prensa» de las estatinas, o a la falta de seguimiento durante la pandemia por COVID-194,30,31.
Asimismo, la adecuada estimación del riesgo cardiovascular es importante, ya que de este dependen los objetivos de colesterol LDL y, en consecuencia, la intensificación del tratamiento. Desafortunadamente, esto no se realiza adecuadamente en la práctica clínica32,33. Por lo tanto, es necesario mejorar la estratificación del riesgo. Así, por ejemplo, un reciente estudio español mostró que menos de un 10% de los sujetos con diabetes tipo 2 tenían un riesgo moderado, un 40% un riesgo elevado y aproximadamente la mitad un riesgo muy elevado. Sin embargo, la percepción de los médicos fue que los pacientes tenían un menor riesgo34. En este sentido, la inclusión de la albuminuria en las tablas de riesgo ayudaría a optimizar la estratificación del riesgo cardiovascular35, como acaban de hacer las nuevas guías europeas de prevención cardiovascular24.
Con respecto a las barreras de tratamiento, destaca la inercia terapéutica, esto es, la no intensificación del tratamiento a pesar de no lograr los objetivos de colesterol LDL. Esto se debe a diversas causas, como el insuficiente conocimiento de las recomendaciones provenientes de las guías, la infraestimación del riesgo cardiovascular, no realizar recomendaciones sobre los cambios en el estilo de vida, miedo a los efectos secundarios de los fármacos, al insuficiente empleo de la terapia combinada o a las barreras administrativas, entre otras36–38.
Se proponen diferentes intervenciones con el fin de superar las barreras en el abordaje del paciente con dislipemia (tabla 1).
Intervenciones para mejorar el abordaje del paciente con dislipemia
| Barreras de la administración | Barreras sanitarias | Barreras del paciente |
|---|---|---|
| • Dotación de recursos humanos y materiales que mejore la atención: Mejoría en la gestión del tiempo, agendas adecuadas Mejoría en la accesibilidad a pruebas complementarias Buena relación, cooperación e interconexión hospitalaria/atención primaria Fomentar la formación continuada a cargo de la administración• Demostrar que las actualizaciones de las guías de actuación en dislipemias de las distintas sociedades científicas en función de sus estudios, además de eficaces son eficientes• Aceptar la oportunidad de demostrar el papel de las actuaciones en la economía de la salud• Demostrar la disminución de los costes relacionados con el abordaje de la dislipemia y la enfermedad crónica• Importancia del diagnóstico temprano en la prevención de la enfermedad y en la reducción de la carga económica que puede conllevar la enfermedad crónica | • Tener un objetivo claro con cada paciente: Utilizar el fármaco o combinaciones más adecuadas para lograr dicho objetivo• Marcar objetivos de dislipemia junto con el resto de factores de riesgo• Individualizar la atención al paciente, para vencer la inercia terapéutica• Programar claramente las citas de seguimiento (protocolo) para valorar la adherencia y la respuesta al tratamiento• Seguimiento en el tiempo, según el riesgo del paciente• Vencer barreras administrativas: asegurar cita de seguimiento del paciente• Formación y organización de la práctica clínica para facilitar el logro de los objetivos terapéuticos• Facilitar la continuidad asistencial, mejorando la comunicación entre atención hospitalaria y primaria.Implicación de enfermería: educación sobre estilos de vida• Involucrar a otros profesionales sanitarios, como farmacéuticos comunitarios• Mejorar la comunicación entre médicos y pacientes: Consultas telefónicas frecuentes: preguntar por efectos adversos Recuperar las consultas presenciales Individualizar en función de las necesidades del paciente• Aplicar algoritmos de abordaje sencillos y prácticos, con el objetivo de optimizar el tratamiento hipolipemiante en todo el espectro de pacientes con la doble finalidad de mejorar las cifras de control del colesterol LDL y hacerlo lo antes posible• Desarrollo de terapias combinadas a dosis fijas | • Hacer consciente al paciente de su responsabilidad para que cumpla los consejos (educación al paciente)• Para controlar la adherencia: consultar en el sistema si el paciente retira el tratamiento de la farmacia• Motivación positiva al paciente para que cumpla el tratamiento vs. asustarlo con las posibles consecuencias |
Fuente: Elaboración propia.
La hipertensión arterial es muy frecuente en nuestro medio. Se estima que aproximadamente en la población adulta uno de cada 4 varones y una de cada 5 mujeres tienen hipertensión. La hipertensión arterial aumenta de manera marcada el riesgo de sufrir enfermedades en todo el territorio vascular. El control adecuado de la presión arterial ha demostrado reducir el riesgo de presentar dichas complicaciones39,40. Desafortunadamente, un número importante de pacientes hipertensos siguen sin estar adecuadamente controlados en nuestro país41–43. Existen numerosas barreras que dificultan que se alcance un adecuado control de la presión arterial:
En primer lugar, la falta de los controles periódicos, que incluyen mediciones de la presión arterial, analítica para evaluar otros factores de riesgo (perfil lipídico, glucemia, HbA1c), función renal e iones, así como monitorización ambulatoria de la presión arterial. Las guías europeas 2021 en prevención cardiovascular indican que el primer objetivo del tratamiento es bajar la presión arterial <140/90mmHg en todos los pacientes, y que descensos con otras metas deberán ajustarse a la edad y comorbilidades específicas (entre 18 y 69 años se recomienda reducir la presión sistólica a un rango entre 120 y 130mmHg en la mayoría de los pacientes, y en >70 años a <140mmHg, y si se tolera <130mmHg; además, en todos los pacientes tratados se recomienda reducir la presión diastólica <80mmHg)24. Asimismo, también se recomienda la medición de la presión arterial fuera del consultorio médico, ya sea con automedida domiciliaria de la presión arterial (AMPA) o la monitorización ambulatoria de la presión arterial de 24h (MAPA)40. En los pacientes con diabetes o con enfermedad renal crónica, así como ante la sospecha de hipertensión de bata blanca o enmascarada, estas técnicas son especialmente útiles40. En consecuencia, se debe medir más la presión arterial a los pacientes en las consultas de AP y favorecer las mediciones domiciliarias. La prueba inicial de cribado es la toma de la presión arterial en la consulta, con una periodicidad cada 3-5 años, y anual en el caso de sujetos >40 años o si hay factores de riesgo para el desarrollo de hipertensión (sobrepeso/obesidad o cifras de presión arterial normal-alta). El diagnóstico de hipertensión debe confirmarse con las medidas de presión arterial fuera de la consulta. Asimismo, se debe fomentar el cribado en oficinas de farmacia, así como en centros de reconocimiento de empresa, para que remitan a los pacientes con sospecha de hipertensión. Finalmente, es necesario involucrar al paciente como responsable del curso de su enfermedad con apoyo del médico y la enfermera, fomentando la automedida domiciliaria de la presión arterial39,40,44,45.
Ahora bien, en el paciente hipertenso no sólo hay que fijarse en las cifras de presión arterial, sino que hay que valorar al paciente de manera integral, estratificando el riesgo cardiovascular. De esta forma se podrán fijar los objetivos de presión arterial e instaurar un tratamiento precoz. Para realizar una adecuada estratificación en AP hay que hacer una buena anamnesis, exploración física, analítica de sangre y orina, un electrocardiograma y un fondo de ojo40. Para ello, y ante la falta de tiempo, es necesario aumentar las visitas programadas estructuradas además de mejorar la formación para realizar una estratificación adecuada, y favorecer el empleo de herramientas sencillas que simplifiquen el proceso, junto con la mejora de los programas informáticos, que permitan un cálculo fácil del riesgo cardiovascular. En definitiva, hay que disminuir la inercia diagnóstica, fomentando la identificación precoz de otros factores de riesgo y de lesiones orgánicas asociadas a la hipertensión arterial para evaluar el riesgo global del paciente.
En cuanto a las barreras en el tratamiento de la hipertensión, se estima que aproximadamente la inercia clínica está presente en el 80% de los pacientes con hipertensión. La inercia clínica tiene un origen multifactorial (sobreestimación del control real de la presión arterial o de la adherencia al tratamiento, entre otros) y, como consecuencia de ello, el médico puede retrasar el inicio del tratamiento, dosificar de forma incorrecta o insuficiente los fármacos o no establecer un plan de seguimiento adecuado, lo cual tiene efectos inmediatos sobre el control de la presión arterial. Para mejorar el control de los pacientes hipertensos en la consulta, se debe46,47:
- 1.
Reconocer la situación actual del problema
- 2.
Fomentar una formación adecuada
- 3.
Optimizar las condiciones de trabajo
- 4.
Motivar al médico mediante incentivos
- 5.
Fomentar la autoeficacia del paciente en el control de su hipertensión (tarjeta auto evaluadora del cumplimiento, intervención educativa, programa de AMPA)
- 6.
Simplificar el tratamiento
Con respecto al paciente, la mejor forma de mejorar el cumplimiento es concienciar al paciente, implicándolo a él y a su familia en el control de su enfermedad. Lo ideal es entregar soporte escrito al paciente sobre su situación, objetivos a alcanzar y las recomendaciones terapéuticas. Además, se debe incrementar el conocimiento sobre la hipertensión arterial y la enfermedad cardiovascular, implicando a todos los profesionales de los diferentes niveles asistenciales (medicina, enfermería, farmacéuticos, campañas sanitarias, etc.)48. Asimismo, para mejorar el control ambulatorio de la presión arterial es necesario una mayor adherencia al tratamiento, y para ello hay que conseguir una mayor implicación del paciente en el control de su enfermedad. Tanto las medidas ambulatorias de la presión arterial como el empleo de nuevos dispositivos electrónicos que permitan medir la presión arterial, así como una mejor relación médico-paciente al establecerse un intercambio periódico de información entre ambos, además de la simplificación del tratamiento mediante el empleo de combinaciones fijas, pueden ser importantes factores que ayuden a este fin40,49.
También es importante realizar un seguimiento adecuado del paciente hipertenso. Desafortunadamente, la sobrecarga asistencial es un problema real que dificulta en gran medida este seguimiento. Para tratar de aliviar esta situación se debería empoderar al paciente (ayudar al individuo en el autocuidado, aportando conocimiento sobre distintos aspectos de su enfermedad: el paciente necesitará un seguimiento menos estrecho), fomentar las automedidas de presión arterial en el domicilio y el mayor uso de la telemonitorización. En general, si el paciente no tiene la presión arterial controlada se preferirán las visitas presenciales con el médico de familia, mientras que en el paciente controlado puede ser suficiente con la consulta de enfermería y la teleconsulta con el médico50–52.
En la tabla 2 se resumen aquellas intervenciones que podrían ayudar a mejorar el control de la presión arterial en el paciente hipertenso.
Intervenciones para mejorar el abordaje del paciente con hipertensión arterial
| Diagnóstico | Tratamiento | Seguimiento |
|---|---|---|
| • Completar la historia clínica del paciente (otros factores de riesgo, tratamientos concomitantes, etc.)• Cribado poblacional oportunista• Condiciones idóneas de toma de presión arterial y rigor en las mismas• Estructurar las consultas ante la falta tiempo• Implicar a las farmacias comunitarias en la toma de presión arterial y control de la misma• Empleo de nuevas tecnologías en la toma de medidas y registro | • Ante la falta de tiempo, estructurar la consulta/telemedicina en función del paciente. Fomentar el acceso a consulta de enfermería• Empoderar al paciente y hacerlo participe de la enfermedad (mayor conocimiento, automedidas, etc.)• Seguimiento del tratamiento del paciente (cumplimiento)• Simplificar el tratamiento (uso de combinaciones fijas, fármacos que cubran las 24h, etc.), para mejorar la adherencia y disminuir el riesgo de efectos secundarios• Hacer seguimiento de otros factores de riesgo• Control de inercia terapéutica• Simplificación/homogeneización de guías• Fomentar la autogestión de la propia consulta• Formación médica continuada | • Aliviar la presión asistencial: ajustar las plantillas a las necesidades de la población• Formación médica continuada• Simplificación/reducción guías• Entrevista motivacional• Mejorar la relación médico-paciente (información individualizada)• Evaluar el resto de factores de riesgo• Elaborar escuelas de pacientes para la formación de salud• Mejorar la relación entre los distintos niveles asistenciales |
Fuente: Elaboración propia.
La EVC se caracteriza por tener una naturaleza crónica, progresiva y no siempre benigna. Constituye el principal motivo de consulta por enfermedad vascular en AP. Dependiendo de los estudios, la prevalencia de EVC en los pacientes atendidos en AP alcanza el 49%, de los que un 7% requieren derivación a cirugía vascular y un 4% cirugía. En estadios avanzados, no solo tiene una elevada morbilidad, generando discapacidad, sino que también puede afectar de manera importante a la calidad de vida. En consecuencia, la función del médico de familia se debe centrar en establecer medidas preventivas, efectuar el diagnóstico precoz, participando en el seguimiento activo y en la modificación de la evolución de la enfermedad como enfermedad crónica y seleccionar aquellos pacientes que deben ser derivados a otros especialistas hospitalarios (principalmente a cirugía vascular). Las modificaciones en el estilo de vida, la terapia compresiva, los fármacos venoactivos y la terapia intervencionista son los pilares en el abordaje integral de esta población. Desafortunadamente, un número importante de estos sujetos no reciben tratamiento o lo hacen de manera insuficiente. Además, en estos pacientes se pueden desarrollar complicaciones, como las úlceras, la varicoflebitis, las varicorragias, y la trombosis, que requieren tratamiento específico53–55.
La primera barrera es la banalización de la propia enfermedad (falta de importancia que se le da a la enfermedad por parte del Sistema Nacional de Salud [SNS], los profesionales sanitarios y los pacientes). Por lo tanto, es necesario ponerla en valor dando la dimensión real que tiene. Es una enfermedad muy prevalente, que tiene una elevada morbilidad en estadios avanzados, por lo que su prevención es muy importante. De esta forma, no debe considerarse una enfermedad menor, lo que exige una formación específica en enfermedad vascular, proporcionando herramientas que permitan el abordaje adecuado de estos pacientes (diagnóstico precoz, planificación terapéutica, seguimiento, puesta en marcha de medidas preventivas y criterios de derivación). Asimismo, el SNS debería conocer la verdadera dimensión de esta enfermedad, ya que la EVC provoca un consumo de gran cantidad de recursos sociosanitarios y costes laborales. En consecuencia, se deben contemplar medidas específicas en los planes sanitarios, desde la inclusión de la EVC en la estrategia de la atención a la cronicidad hasta las medidas terapéuticas de eficacia probada y su financiación53–55. Además, parece que algunos pacientes no priorizan lo suficiente esta enfermedad dentro del conjunto de sus enfermedades. Es necesario transmitir al paciente la necesidad de tomar medidas para la prevención y el tratamiento (farmacológico y no farmacológico). No solo es un problema estético, sino que produce limitaciones físicas y emocionales en el paciente, y puede ocasionar múltiples complicaciones, desde úlceras vasculares, hasta situaciones más graves como la trombosis venosa superficial, la trombosis venosa profunda o el síndrome postrombótico56–58.
En consecuencia, las barreras en el diagnóstico incluyen la banalización de la enfermedad, el diagnóstico en etapas avanzadas cuando la enfermedad ha progresado, así como la falta de formación e información sobre la enfermedad y su manejo. Las soluciones para superar estas barreras se resumen en la tabla 3.
Intervenciones para mejorar el abordaje del paciente con enfermedad venosa crónica
| Romper la banalización de la enfermedad | • Concienciación de la enfermedad a pacientes/profesionales: Formación (talleres, escuela de pacientes, etc.) para ampliar conocimientos sobre la enfermedad Fomentar la investigación de la enfermedad Mejorar la ruta asistencial como enfermedad crónica Explicar los riesgos derivados de las complicaciones de la enfermedad venosa crónica |
| Realizar un diagnóstico en etapas más iniciales de la enfermedad | • Reconocimiento y diagnóstico precoz de la enfermedad para evitar/retrasar la progresión: Pensar en ella como diagnóstico diferencial (muy prevalente) Historia completa y exploración física detallada Búsqueda activa del paciente y despistaje de la enfermedad (medicina/enfermería) formando parte de la estrategia de atención de la cronicidad del sistema nacional de salud Identificación de los principales factores de riesgo asociados a la enfermedad Disminuir la sobrecarga asistencial (tiempos adecuados para su estudio) |
| Empleo de herramientas de ayuda en el diagnóstico desde los primeros síntomas | Anamnesis dirigida Cuestionarios clínicos para medir severidad y calidad de vida/tests/check list, etc. Clasificaciones (CEAP) Estudios no invasivos disponibles (ecografía Doppler, índice tobillo brazo, etc.) |
| Formación específica | Actualización de guías de práctica clínica/clasificaciones (CEAP) que mejoren la ruta asistencial Conocimiento de avances en la enfermedad a través de la formación teórica y práctica e investigación |
Fuente: Elaboración propia.
Otro aspecto importante es el que hace referencia a las barreras en el tratamiento (tabla 4). Por ejemplo, al inicio de la enfermedad se suele recomendar exclusivamente medidas higiénico-dietéticas que alivian, pero no tratan (no actúan en el origen del problema y no evitan la progresión). Tanto el diagnóstico como el tratamiento precoz son la base del éxito en el manejo inicial de la enfermedad venosa. Para ello, se debe realizar una búsqueda activa de la enfermedad, con formación específica en AP y protocolización de su tratamiento. Y es que el tratamiento inicial en AP es fundamental para evitar la progresión de la enfermedad y sus complicaciones. El tratamiento inicial debe incluir consejos sobre hábitos alimentarios saludables, la práctica de ejercicio físico, el empleo de medias de compresión y el uso de fármacos venoactivos. Según evolucione la enfermedad se podrán emplear además otras técnicas: la escleroterapia o las técnicas endoluminares, etc.59–62.
Elaboración propia. Barreras en el tratamiento y posibles soluciones en el abordaje del paciente con enfermedad venosa crónica
| Barreras | Soluciones |
|---|---|
| • Al inicio de la enfermedad venosa se suelen recomendar exclusivamente medidas higiénico-dietéticas que alivian, pero no tratan su origen. | • Insistir en un tratamiento farmacológico y de medidas higiénico-dietéticas desde el principio de la enfermedad enfocados en el origen de la enfermedad. |
| • Baja adherencia al tratamiento farmacológico | • Explicar adecuadamente los beneficios del tratamiento con venoactivos. |
| • Baja adherencia a las medias de compresión | • Remarcar que el hecho de que no estén financiados no supone que sean ineficaces. |
| • Baja adherencia a medidas higiénico dietéticas a largo plazo | • Insistir en que el efecto no es inmediato y que es muy importante no suspender el tratamiento. |
| • Pautar el tratamiento (posología, duración, etc.) por escrito. | |
| • Preguntar sobre el cumplimiento terapéutico en las visitas de seguimiento. | |
| • Explicar que la compresión es la medida fundamental en el tratamiento de la enfermedad venosa crónica. | |
| • Recomendar el uso de las medias de compresión la mayor parte del tiempo que sea posible. | |
| • Remarcar que cualquier grado de compresión es beneficiosa y que existen estilos diferentes al financiado por el sistema nacional de salud. Interrogar sobre el uso de las medias de compresión e identificar problemas para ello en las visitas de seguimiento. Los profesionales sanitarios deben conocer la tabla de indicación de los diferentes tipos de terapia compresiva, en función de la indicación y el grado de compresión que se recomienda. | |
| • Individualizar las recomendaciones a las características del paciente (edad, actividad laboral, patologías asociadas, etc.) | |
| • Suministrar la información de forma progresiva para favorecer su asimilación. | |
| • Proporcionar información gráfica de las medidas higiénico-dietéticas fundamentales. | |
| • Verificar el cumplimiento e insistir en su utilización en todas las consultas que realice el paciente. |
Fuente: Elaboración propia.
El problema principal en el seguimiento es la elevada carga asistencial que impide realizar un control óptimo de los pacientes con enfermedades crónicas. Para aliviar esta situación, además de dimensionar adecuadamente las plantillas y rediseñar la actividad y la organización, en su abordaje se debería programar una visita de control a los 6-12 meses para evaluar su evolución y reclasificar periódicamente la EVC, así como implementar el uso de consultas telefónicas, por ejemplo, a los 7-15 días tras el inicio de un nuevo tratamiento o cuando se produzcan cambios en tratamiento ya existentes. Asimismo, se debe informar al paciente de los signos y síntomas de las posibles complicaciones a través de un check-list (o aplicación web) y en caso que aparezcan deberá acudir a consulta presencial63. Además, la incorporación de la enfermera jugaría un papel clave en las actividades de seguimiento y detección precoz (educación para la salud individual o grupal, sobre todo con orientación preventiva y vigilancia de medidas terapéuticas no farmacológicas). Al ser una enfermedad de curso crónico y progresivo, la mayoría de los pacientes pueden ser atendidos de forma adecuada en AP siguiendo un tratamiento conservador en los casos asintomáticos o con síntomas leves, y también en aquellos casos que presenten contraindicaciones para el tratamiento quirúrgico. Se debe valorar derivar al servicio de cirugía vascular en determinadas situaciones concretas y cuando la evolución no es la esperada, para ver si procede realizar cirugía54.
Barreras en el paciente con depresiónLa depresión es un trastorno que se puede presentar con síntomas muy variados. Además, es frecuente que el trastorno depresivo se presente con comorbilidades asociadas, tanto físicas como psíquicas; así más de la mitad de los pacientes con depresión tienen ansiedad asociada64,65. La depresión tiene 2 picos de incidencia, en la década de los 20 y en la de los 50, siendo el doble de frecuente en el sexo femenino que en el masculino66. Los factores de riesgo para la depresión mayor incluyen estar divorciado/separado, antecedentes de depresión, estrés, trauma previo, antecedentes familiares de primer grado de depresión64. El papel del médico de AP es básico en el diagnóstico y tratamiento de estos pacientes. De hecho, aproximadamente el 60% del cuidado de la salud mental y cerca del 80% de las prescripciones de antidepresivos se realizan en este nivel asistencial64,67,68.
Desafortunadamente, el diagnóstico de depresión en ocasiones se demora, lo que tiene un impacto negativo en el pronóstico y evolución del proceso, y como consecuencia en la calidad de vida del paciente. Por ello, sería interesante mantener la estabilidad médico-cupo para que se pueda conseguir la longitudinalidad en la asistencia, ya que cuando se conoce al paciente desde hace tiempo, es más fácil dirigir el diagnóstico. Es una enfermedad frecuente, que obliga a estructurar la consulta, como con cualquier otra entidad. Es importante la psicoeducación tanto del paciente como de la familia, aportando información por escrito sobre la enfermedad, su curso evolutivo, su implicación, el tratamiento, sus efectos adversos y la posible duración del mismo. Además, es importante dar formación específica para el diagnóstico rápido de la depresión, ya que el diagnóstico precoz es fundamental, al igual que desarrollar protocolos específicos de actuación. Por otra parte, en las consultas es imprescindible preguntar por la ideación suicida, ya que es un elemento fundamental en la valoración de la depresión, que se debe realizar de manera progresiva: preguntar primero por si existe ideación, y posteriormente por la planificación, valorando también los posibles factores de riesgo69. La falta de tiempo de consulta para cada paciente obliga a ir con prisas, sin poder realizar exploraciones exhaustivas. Aunque la primera solución sería aumentar el tiempo por consulta, la estructuración adecuada de la agenda de citas parece más realista.
Existe una formación corta y deficitaria tanto en la licenciatura como en la formación especializada del médico de AP, lo que lleva a una falta de conocimientos esenciales para el abordaje del paciente con depresión. En consecuencia, hay que fomentar los cursos de formación en el manejo del paciente con enfermedad mental, con especial énfasis en las habilidades de comunicación para realizar una exploración psicopatológica eficaz y completa. Para ello sería deseable realizar rotatorios de formación periódicos en los servicios de salud mental.
Otro problema en el abordaje de la depresión es la inercia terapéutica, no realizando cambios en el tratamiento a pesar de no haber logrado la remisión del episodio depresivo, que es el objetivo que nos debemos plantear en el tratamiento. Los tratamientos psicofarmacológicos generan cierta sensación de inseguridad en algunos médicos de AP, siendo necesaria formación específica en este sentido. Un error bastante frecuente es el uso de benzodiacepinas como tratamiento del episodio depresivo, centrándose en la parte somática de la sintomatología y obviando otros síntomas también esenciales del episodio depresivo (afectivos, neurovegetativos, cognitivos, etc.). Ante un paciente con un tratamiento crónico con benzodiacepinas se debería intentar la desprescripción de las mismas.
Existe un elevado incumplimiento del tratamiento antidepresivo en AP ya desde las primeras semanas tras iniciarlo, lo que podría estar asociado con la relación médico-paciente, el régimen terapéutico antidepresivo, las características de la depresión y los aspectos psicosociales del paciente. Las medidas para disminuir el incumplimiento terapéutico se describen en la tabla 5.
Medidas para mejorar la adherencia al tratamiento en el paciente con depresión
| Barreras | Soluciones |
|---|---|
| Relación médico-paciente | • Enfermedad que requiere buena comunicación: Empatía Confianza con el médico (longitudinalidad) Enfermedad que requiere tratamiento integral Han faltado durante la pandemia, por comunicación telefónica y falta de continuidad Requiere implicación por parte del médico y tiempo |
| Régimen terapéutico antidepresivo | • Explicar al paciente los posibles efectos secundarios (somnolencia, aumento de peso, inhibición de la libido). En general son leves y transitorios• Iniciar con dosis bajas y escalar progresivamente• Asociar de inicio benzodiacepinas, indicando que solo es temporal• Gestionar la polimedicación• Programar citas de seguimiento |
Fuente: Elaboración propia.
Al igual que ocurre con otras enfermedades crónicas como consecuencia de la sobrecarga asistencial y falta de tiempo en AP, el seguimiento de estos pacientes es deficitario. La sobrecarga asistencial se debe en general, y entre otros motivos a un déficit del personal sanitario, al envejecimiento de la población, al aumento de la cronicidad y de la complejidad, y al incremento de la demanda debido al uso de nuevos canales de comunicación (interconsulta electrónica, etc.). Pero es que, además, en el caso particular del paciente con depresión, se añaden la falta de adherencia al seguimiento por parte del paciente, las dificultades en establecer una periodicidad estándar en las visitas, la falta de coordinación entre los diferentes profesionales sanitarios, el cambio temporal o permanente de residencia, la desconfianza del paciente a los tratamientos debido a los efectos secundarios de los fármacos antidepresivos, muerte por suicidio, rechazo del paciente a la medicación, abandono espontáneo del seguimiento por parte del paciente, desconfianza con el médico. Por ello es importante establecer estrategias para mejorar las barreras de comunicación y la falta de coordinación entre AP y salud mental en el seguimiento de estos pacientes (tabla 6).
Estrategias de mejora en el seguimiento de los pacientes con depresión
| Cambio en el modelo asistencial y organizativo | • Consulta presencial con apoyo de la telemedicina• Coordinación ágil y fluida entre profesionales de diferentes niveles de atención con los pacientes con enfermedad mental (atención primaria-psiquiatría)• Dimensión psicosocial• Red unificada de salud mental• Mejora de sistemas de información epidemiológica• Historia clínica electrónica común (o plataforma sobre la que se pueda trabajar en atención primaria y salud mental)• Medidas de apoyo al profesional desde el punto de vista emocional |
| Colaboración entre atención primaria y salud mental | • Nuevo modelo asistencial, con mayor coordinación entre los distintos niveles asistenciales y con nuevas formas de consulta• Formación continuada con reuniones y sesiones conjuntas (presencial, online)• Protocolos de manejo sencillos elaborados de forma multidisciplinar y consensuados entre ambos niveles asistenciales• Elaboración de rutas asistenciales• Apoyo en la telemedicina• Mejora de la informatización y registro |
| Empoderar al paciente | • Información, formación y motivación al paciente, a su entorno familiar y a la población en general• Normalizar y desestigmatizar la enfermedad mental para evitar la marginación de los pacientes• Promoción de hábitos saludable (alimentación, actividad física, higiene del sueño, evitar tóxicos, etc.).• Apoyo social y comunicación: familia, amigos, asociaciones, grupos autoayuda presenciales u online, etc., para evitar el aislamiento y la soledad• Existencia de alternativas terapéuticas más allá del tratamiento farmacológico (ayuda psicológica, técnicas de relajación, etc.)• Pautar revisiones programadas con atención primaria y salud mental: el paciente debe entender la importancia del seguimiento crónico• Detectar signos de alarma para la atención urgente• Promover recursos asistenciales médicos y sociales, así como grupos y asociaciones de ayuda, direcciones web, red teléfonos, etc. |
Fuente: Elaboración propia.
La atención adecuada del paciente crónico es imprescindible para disminuir la carga de enfermedad y esta es una de las principales funciones del médico de AP. El abordaje de estos pacientes supone un reto, ya que existen barreras a múltiples niveles (sistema sanitario, trabajadores sanitarios, paciente) que dificultan esta labor. Además, la pandemia por COVID-19 ha empeorado aún más esta situación. En este trabajo se han analizado 4 de las enfermedades crónicas más frecuentes (dislipemia, hipertensión arterial, EVC y depresión), aportando soluciones concretas a las posibles barreras en cada una de las enfermedades.
Área de competenciasDislipemias:
- -
Álava Marañón, Fernando. Centro de Salud Pampliega, Burgos, España.
- -
Cebrián Cuenca, Ana María. Centro de Salud Cartagena Casco, Murcia, España.
- -
Fernández Rodríguez, José Miguel. Centro de Salud Almuñécar, Granada, España.
- -
García Vallejo, Olga. Centro de Salud Comillas, Madrid, España.
- -
Macías Corbacho, Antonio. Centro de Salud Obispo Paulo, Badajoz, España.
- -
Palomar Peris, Gonzalo. Consultorio Quartell, Valencia, España.
- -
Sánchez Escudero, Alfonso. Centro de Salud Peñaranda de Bracamonte, Salamanca, España.
- -
Trias Vilagut, Fernando. Centro de Salud Alhambra/Hospital Bellvitge, Barcelona, España.
Hipertensión arterial:
- -
Abad Rodríguez, Rodrigo. Centro de Salud Pola de Siero, Oviedo, España.
- -
Erdozain Corpas, Juan Pedro. Centro de Salud Jerez Delicias, Cádiz, España.
- -
Gago Nolasco Benigno. Centro de Salud Aeguineguin, Las Palmas, España.
- -
Olmedo Borjas, María Luz. Centro de Salud Les Basses de Manresa, Barcelona, España.
- -
Pedrico Farre, David. Centro de Salud Reus V, Reus, Tarragona, España.
- -
Quindimil Vázquez, José Antonio. Centro de Salud Kueto, Vizcaya, España.
- -
Ruano García, Juan Manuel. Centro de Salud Espejo, Córdoba, España.
- -
Seoane Vicente, María Cruz. Centro de Salud Acequion, Alicante, España.
Enfermedad venosa crónica:
- -
Armenteros del Olmo, Lorenzo. Centro de Salud Illas Canarias, Lugo, España.
- -
Arias Silgo Francisco. Centro de Salud El Cachorro, Sevilla, España.
- -
Bonany Pagès María Antònia, Medicina Privada. Girona, España.
- -
Fernández Torre, Diana. Centro de Salud Cotolino, Cantabria, España.
- -
González Batista, José Rafael, Centro de Salud Alfaz del Pi, Alicante, España.
- -
Ramírez Torres, José Manuel. Centro de Salud Puerta Blanca, Málaga, España.
- -
Sáez Pérez, José Manuel. Centro de Malvarrosa, Valencia, España.
- -
Sáez Martínez, Francisco José. Centro de Salud Arganda del Rey, Madrid, España.
Depresión:
- -
Cantalejo Guío, Javier. Consultorio Sabiote, Jáen, España.
- -
Carvajal Jáen, José Manuel. Centro de Salud Santa Ana, Sevilla, España.
- -
Elías Becerra, Carlos. Centro de Salud Navalmoral, Cáceres, España.
- -
Ferrer García-Borras, José María. Centro de Salud Almendrales, Madrid, España.
- -
Martin Jiménez, María Teresa. Centro de Salud Espinardo, Murcia, España.
- -
Pérez García, Tomás. Centro de Salud Nou Moles, Valencia, España.
- -
Vilaseca Llobet, José María, Centro de Salud Borrell/Universidad de Barcelona, Barcelona, España.
Los autores declaran que SERVIER ha financiado este manuscrito con una beca no condicionada. El patrocinador no ha participado en el diseño o en la elaboración del manuscrito.
Conflicto de interesesVicente Gasull Molinera, en los últimos 5 años ha recibido honorarios por ponencias, desarrollo de cursos formativos o labores de asesoría de laboratorios Almirall, Astra Zeneca, Lilly, MSD, Novartis, Servier, Viatris, Esteve, NovoNordisk y Schwave.
Juan Antonio Divison Garrote declara no tener ningún conflicto de intereses.
Ángel Díaz Rodríguez en los últimos 5 años ha recibido honorarios por ponencias, desarrollo de cursos formativos o labores de asesoría de laboratorios Almirall, Astra Zeneca, Lilly, MSD, Novartis, Servier, Viatris, Bayer, Daichii-Sankyo, Pfizer, Rovi, Ferrer y Bial.
Manuel Frías Vargas en los últimos 5 años ha recibido honorarios por becas, ponencias o labores de asesoría de Almirall, Astra Zeneca, Daichii-Sankyo, Ferrer, Italfarmaco, Lilly, MSD, Novartis, Rovi, Sanofi, Servier, Alfa Sigma, Viatris, Bial y Alter.
Estas relaciones no han influido directa ni indirectamente con la autoría ni en el contenido de este manuscrito.