La mayor parte de los pacientes que comienzan con un primer episodio depresivo son tratados por médicos de atención primaria. El objetivo de este trabajo ha sido evaluar la utilización de antidepresivos y derivaciones a salud mental y las modificaciones del tratamiento que realiza el psiquiatra.
Material y métodosAnalizamos de forma retrospectiva 64 cupos médicos de atención primaria, distribuidos en cinco provincias españolas. Se estudiaron los datos de la historia clínica en cuanto a utilización de antidepresivos, criterios de derivación y respuesta de atención especializada. Periodo de estudio desde junio 2008 a junio 2011.
ResultadosSe incluyeron en el estudio 324 pacientes. El fármaco más prescrito fue escitalopram, siendo los ISRS el 73,5% del total. Un 69,7% de pacientes mantienen el tratamiento durante al menos 6 meses, no existiendo en un 40,4% una causa registrada del abandono. La mayoría de los profesionales espera al menos 3 semanas para modificar la medicación (76,9%), siendo la primera opción cambiar de antidepresivo. Se derivó a psiquiatría un 39,2% de los pacientes, aunque en gran parte de dichas derivaciones (43,9%) no hallamos justificación. Escasa derivación a psicología (23,1%). Gran número de pacientes polimedicados a los que se añade antidepresivo, sin tener en cuenta el riesgo de interacciones en un alto porcentaje.
ConclusionesEl médico de atención primaria utiliza de manera adecuada los antidepresivos de primera elección, pero descuida los riesgos en pacientes complejos. Debemos insistir más en que la duración del tratamiento sea la adecuada y mejorar los criterios de derivación a salud mental.
The majority of patients who have a first depressive episode are treated by Primary Care physicians. The aim of this study was to evaluate the use of antidepressants and referrals to mental health and the treatment modifications made by psychiatrists.
Material and methodsA descriptive, retrospective study was conducted on patients from 64 Primary Care clinics, distributed in five Spanish provinces. The clinical history data, regarding use of antidepressants, criteria for referral, and response of psychiatric services were evaluated from June 2008 to June 2011.
ResultsThe study included 324 patients. The most commonly prescribed medication was escitalopram, with selective serotonin reuptake inhibitors (SSRI) making up 73.5% of the total. More than two-thirds (69.7%) of the patients were on treatment for at least 6 months, with no reason recorded for the 40.4% drop-outs. A large majority of professionals (76.9%) wait at least 3 weeks before modifying the medication, especially changing antidepressant. The Primary Care physicians referred 39.2% of patients to psychiatry, although much of these referrals (43.9%) had no justification. There was a lower referral rate to psychology (23.1%). An antidepressant was given to a large number of patients on multiple medications, without taking into account the risk of interactions in a high percentage.
ConclusionsThe Primary Care physician appropriately uses the antidepressants of the first choice, but does not pay attention to the risks in complex patients. There must be an appropriate duration of treatment and an improvement of the criteria for referral to mental health services.
La depresión, es un síndrome caracterizado por la presencia de ciertos síntomas cardinales (bajo ánimo, perdida de interés y de la capacidad de disfrutar y baja energía) y en menor grado puede existir otra clínica de carácter cognitivo, volitivo o somático, que conllevan una merma en la funcionalidad habitual y un deterioro en la calidad de vida.
Es una enfermedad relativamente frecuente en nuestro medio, observándose en nuestro país una prevalencia en adultos que se sitúa entre el 3,9% en población general1 y entre el 5 y 14% en los pacientes que acuden a las consultas de atención primaria (AP)2,3 llegando al 19% en los mayores de 65 años4, resultando el médico de AP la figura de contacto inicial con este tipo de enfermos, siendo en la mayoría de los casos el que determina los tratamientos iniciales y realiza el seguimiento más estrecho del paciente, por lo que resulta el elemento clave para un manejo adecuado de la depresión. La capacidad resolutiva del medico de AP suele ser elevada, pero en un porcentaje de casos se precisa consulta por un nivel especializado por lo que la conexión entre AP y el médico especialista, junto a unos criterios de derivación bien definidos, constituyen una pieza fundamental en la organización de los sistemas de asistencia sanitaria5.
El tratamiento se basa en dos pilares, la psicoterapia y la terapia farmacológica, la primera es más frecuente que se utilice de forma aislada en formas leves, siendo de elección el tratamiento con ambos abordajes en casos moderados y graves, recomendándose por la mayoría de las guías, los ISRS como fármacos de primera elección, pudiendo seleccionar uno concreto guiándonos más por los efectos adversos que por su eficacia6. Otros fármacos antidepresivos, como los de mecanismo dual o los tricíclicos/heterocíclicos, pueden ser una alternativa a los ISRS, si el paciente no los tolera o no se obtiene la respuesta adecuada7. En nuestro país hemos asistido a un incremento progresivo del consumo de antidepresivos8, sobre todo de los ISRS9, aunque dicho aumento no implica una asistencia correcta ya que un porcentaje importante de pacientes abandonan el tratamiento prematuramente10, de manera que para consolidar la recuperación de la enfermedad en un primer episodio, se admite que el tratamiento farmacológico debe mantenerse al menos 6 meses a las dosis adecuadas, y si no se hace de este modo la posibilidad de recurrencias es mayor6,7.
En este trabajo hemos querido evaluar el manejo del médico de AP cuando a su consulta acude un paciente con un primer episodio depresivo, valorando si se ajusta a lo propuesto en las guías que más se manejan en nuestro entorno, en cuanto a uso de fármacos antidepresivos y criterios de derivación a un nivel especializado.
Material y métodosHemos obtenido todos los pacientes con diagnóstico de un primer episodio depresivo de los cupos de 64 médicos de centros de AP de Asturias, Galicia, Cantabria y Navarra, teniendo en cuenta los siguientes criterios de inclusión: pacientes con diagnóstico de un primer episodio depresivo, realizado por un médico de AP en el periodo de estudio (entre junio de 2008 y junio de 2011), ser mayor de 18 años y tener prescrito un fármaco antidepresivo por el médico de AP.
Criterios de exclusión: presentar otro tipo de diagnóstico que no sea el de depresión a pesar de tomar antidepresivos y diagnóstico de depresión pero sin estar tomando ningún fármaco antidepresivo.
Con estos criterios se obtuvo un universo de 3.182 pacientes que cumplían dichos criterios. El tamaño muestral necesario se obtuvo para una precisión del 5% y un valor de α=0,05, precisando obtener por muestreo aleatorizado simple un total de 318 pacientes, siendo incluidos en la muestra final 324 sujetos. Se revisaron las historias de los pacientes seleccionados a través del sistema informático existente en los centros de salud, cuyos médicos habían registrado un primer episodio depresivo en el periodo de estudio. Se diseñó una hoja de recogida de datos en la que se incluían las siguientes variables: edad, sexo, comunidad de pertenencia, fármaco antidepresivo empleado y familia a la que pertenecía, duración del tratamiento y causas de suspensión precoz del mismo, cambios en la medicación realizada por el médico de AP, existencia de derivación a psiquiatría y motivo, existencia o no de derivación a psicología, presencia de polimedicación (tomar de manera regular al menos 3 fármacos) y fármaco antidepresivo utilizado en este caso y utilización de antidepresivo en ciertas comorbilidades.
Utilizamos como estándar para valorar la corrección de nuestro proceder clínico la «Guía de Práctica Clínica sobre el manejo de la Depresión Mayor en el adulto» del Ministerio de Sanidad y Consumo (2008)7. La elección de dicho documento se basa en que es una guía realizada de manera específica para el manejo de la depresión en España y está promocionada por el Ministerio de Sanidad, además de porque basa muchas de sus recomendaciones en una guía tan prestigiosa como la NICE inglesa6. De manera resumida las principales recomendaciones de esta guía las hemos recogido en la tabla 1.
Recomendaciones de fármacos
| • Se recomiendan los ISRS como fármacos de primera elección en el tratamiento de la depresión mayor. (Grado de recomendación A) |
| • En caso de que un fármaco ISRS no sea bien tolerado debido a la aparición de efectos adversos, deberá cambiarse por otro fármaco del mismo grupo. (Grado de recomendación B) |
| • Los ADT son una alternativa a los ISRS si el paciente no ha tolerado al menos dos fármacos de ese grupo o es alérgico a ellos |
| • Los nuevos fármacos podrían utilizarse en caso de intolerancia a los ISRS, guiándose por el perfil de sus efectos adversos |
| • El tratamiento farmacológico debe mantenerse en todos los pacientes, al menos durante 6 meses tras la remisión. (Grado de recomendación A) |
| • En pacientes con respuesta parcial a la tercera o cuarta semana de tratamiento, se recomienda: esperar la evolución clínica hasta la octava semana, o aumentar la dosis del fármaco hasta la dosis máxima terapéutica |
| • Si a la tercera o cuarta semana el paciente no mejora, se podría seguir cualquiera de las siguientes estrategias: cambiar de antidepresivo a cualquier familia, incluso otro serotoninérgico o combinar antidepresivos o potenciar el tratamiento iniciado, con litio o triyodotironina. (Grado de recomendación B) |
| • No se recomienda incrementar la dosis de ISRS si tras 3 semanas de tratamiento no se produce respuesta |
Análisis descriptivo donde las variables categóricas se han expresado mediante frecuencias y porcentajes, utilizando las medidas de centralización y dispersión (media y desviación estándar) para expresar las variables continuas. Para valorar la asociación entre variables categóricas se ha empleado el test de Chi-cuadrado o test de Fisher y la «t de student» en caso de variables continuas. En todos los contrastes de hipótesis realizados para valorar la asociación entre variables se ha considerado como estadísticamente significativo un nivel de significación alfa bilateral del 5%. Se empleó el paquete estadístico SPSS 19.0.
ResultadosSe obtuvieron un total de 3.182 pacientes con diagnóstico de un primer episodio depresivo a lo largo de los 3 años de revisión en una población que incluía 104.985 sujetos. La muestra analizada incluye 324 casos que se distribuyen según la comunidad autónoma de procedencia en: Cantabria 111 casos, Asturias 62 casos, Galicia 100 casos y Navarra 51 casos.
La edad media de los pacientes analizados era de 56,5 años (DE ±16,6 años), con una distribución por sexos claramente asimétrica con una mayoría de mujeres (241 pacientes) lo que representa el 74,4% de la muestra total. Con respecto al tipo de antidepresivo inicial (primera opción) prescrito por el médico de AP, el escitalopram es el más pautado en un 34,3% de los casos seguido de paroxetina (17,3%) y duloxetina (12%). Esta distribución de fármacos, reflejada según a la familia a la que pertenezca el fármaco, nos indica que la utilización de ISRS como primera opción se realizó en 237 pacientes (73,5% del total), frente a los 70 fármacos con mecanismo dual y 17 de la familia de los tricíclicos.
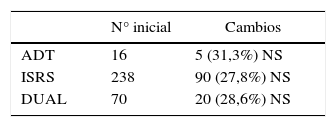
Con respecto a la duración del tratamiento, solo 226 pacientes (69,7%), lo mantienen durante al menos 6 meses. Entre las causas por las que el paciente abandona la medicación están la falta de eficacia 8,4%, la existencia de efectos secundarios 16,3%, la negativa del paciente a tomarlo porque se encuentra mejor o porque no acudió a por mas recetas 24,8%, y en un 40,4% no existe una causa registrada. Cuando al instaurar el tratamiento no se obtiene la mejoría esperada y se realiza algún cambio en el fármaco antidepresivo, en el 76,9% de los casos se esperó al menos 3 semanas para ver si el efecto máximo del fármaco era suficiente, y cuando este cambio se realizó, en la mayoría de los casos el médico de AP optó por cambiar de fármaco (41,1%), prácticamente en igual porcentaje (40%), fue la dosis del mismo fármaco la que se aumentó y únicamente en 17 casos (18,9% de cambios), el médico prefirió añadir un segundo antidepresivo. No hallamos diferencias al realizar cambios con las diferentes familias de antidepresivos (tabla 2).
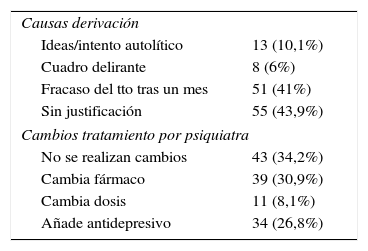
Si analizamos el número de derivaciones al nivel especializado, encontramos que 127 pacientes, el 39,2% del total, tuvieron consulta con un psiquiatra, destacando que gran parte de dichas derivaciones (43,9%) no tiene clara indicación (tabla 3). Aún así, la concordancia diagnóstica en el caso de la depresión entre el médico de AP y el psiquiatra es muy alta, coincidiendo en el diagnóstico ambos profesionales en un 90% de las ocasiones, lo que puede influir que en un alto porcentaje de casos el psiquiatra no modifique el tratamiento inicial instaurado por el médico de AP (tabla 3). Únicamente se deriva directamente a psicología un 23,1% de pacientes. Al estudiar la utilización de fármacos antidepresivos en pacientes con algún tipo de comorbilidad médica, hallamos escasos desajustes de las recomendaciones de manera que solo en 5 casos (1,5% de pacientes) se utilizó un ISRS en sujetos que tomaban AINE de manera regular o con antecedentes de ulcera péptica sin un IBP, se pautó venlafaxina en pacientes con mal control de HTA en otros 5 casos, y se empleó en 3 casos un antidepresivo tricíclico en sujetos contraindicado por patología cardiaca lo que representa un 0,9% de la muestra.
Características pacientes derivados psiquiatría
| Causas derivación | |
| Ideas/intento autolítico | 13 (10,1%) |
| Cuadro delirante | 8 (6%) |
| Fracaso del tto tras un mes | 51 (41%) |
| Sin justificación | 55 (43,9%) |
| Cambios tratamiento por psiquiatra | |
| No se realizan cambios | 43 (34,2%) |
| Cambia fármaco | 39 (30,9%) |
| Cambia dosis | 11 (8,1%) |
| Añade antidepresivo | 34 (26,8%) |
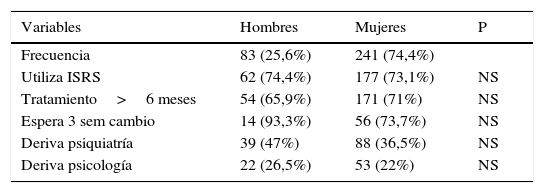
Por ultimo al valorar si se sigue la recomendación de comenzar con un fármaco que presente escasas interacciones en pacientes polimedicados (citalopram/escitalopram/sertralina), no se sigue en 57 de los 119 pacientes que tomaban al menos 3 fármacos de forma regular además del antidepresivo, es decir un 47,8%. En el análisis de los datos no encontramos ningún tipo de significación estadística cuando analizamos las diferentes variables por sexo (tabla 4), o por el uso de un tipo u otro de familia de fármacos.
Características por sexo
| Variables | Hombres | Mujeres | P |
|---|---|---|---|
| Frecuencia | 83 (25,6%) | 241 (74,4%) | |
| Utiliza ISRS | 62 (74,4%) | 177 (73,1%) | NS |
| Tratamiento>6 meses | 54 (65,9%) | 171 (71%) | NS |
| Espera 3 sem cambio | 14 (93,3%) | 56 (73,7%) | NS |
| Deriva psiquiatría | 39 (47%) | 88 (36,5%) | NS |
| Deriva psicología | 22 (26,5%) | 53 (22%) | NS |
La depresión es uno de los trastornos psiquiátricos que más prevalencia presentan entre la población general, siendo una consulta habitual en las consultas de AP, por lo que el médico de familia debe estar familiarizado con su manejo, debiendo conocer tanto los criterios para su diagnóstico, como las pautas básicas para su tratamiento11. Es conveniente por lo tanto, valorar el uso que en AP estamos realizando de los fármacos antidepresivos que tenemos a nuestra disposición y del manejo que hacemos en la utilización de los recursos sanitarios a nivel especializado.
Se trata de un problema que afecta fundamentalmente a las mujeres, en nuestro caso cerca de 75% de los pacientes evaluados, coincidiendo este predominio femenino con lo que se encuentra en la bibliografía existente9,12.
Con respecto al uso de antidepresivo, destaca la utilización del escitalopram, un fármaco de la familia de los ISRS con un buen perfil de seguridad y tolerabilidad, mientras en otros estudios el principal fármaco resulta generalmente ser la fluoxetina9,13, situándose en nuestro estudio en 3.er lugar un fármaco de mecanismo dual como es la duloxetina, y quedando la utilización de fármacos de la familia de los tricíclicos en un lugar marginal, como resulta lógico debido a las mejores opciones existentes actualmente que no presentan los problemas de interacciones y efectos secundarios de dicha familia de fármacos. En total la utilización de ISRS como primera opción de tratamiento es del 73,5%, coincidiendo como opción más usada con otros trabajos, aunque en menor porcentaje, aspecto que pudiera deberse a que los trabajos analizados son anteriores al nuestro, existiendo actualmente más opciones farmacológicas tan eficaces como los ISRS8,9,14.
Las guías también recomiendan el empleo de medicación antidepresiva al menos 6 meses si estamos frente a un primer episodio depresivo, pero esto no se cumple en algo más del 30% de los pacientes evaluados, similar a otros estudios de nuestro entorno15, e incluso menor que algún otro en que el abandono supone más de la mitad de los tratados16, lo cual resulta insuficiente, porque además si analizamos cuáles son las causas de este abandono precoz de la medicación, únicamente hallamos una causa debida al paciente (falta de eficacia, presencia de efectos secundarios o negativa a seguir tomándolo) en 6 de cada 10 abandonos, mientras en casi un 40% de las ocasiones no hallamos ningún tipo de justificación, pudiendo interpretar que, o bien es el propio médico el que aconseja retirar la medicación por mejoría del paciente, o que esta retirada no causa en el profesional la sensación de «tratamiento inacabado» ya que no registra causa, ni insiste en que el paciente continúe, con el consiguiente riesgo de recaída, hallando en otros trabajos que solo el 15% de los médicos considera retirar la medicación cuando clínicamente el paciente mejora, sabiendo la gran mayoría que debe permanecer al menos 6 meses con el farmaco15. Entre las causas de este alto porcentaje de abandonos se han implicado no solo factores dependientes del paciente, sino también otros dependientes de la estructura sanitaria, como la relación entre médico y paciente17.
Las modificaciones en la medicación antidepresiva deben siempre realizarse al menos tras 3 semanas de haberlo instaurado y no hallar mejoría. Esta norma se observa en una mayoría de los casos analizados en los que hubo algún cambio de la medicación por parte del médico, pero aún existe casi un 23% de ocasiones en que, sin existir efectos secundarios que lo justifiquen, no esperamos el plazo adecuado antes de modificar la medicación, pudiendo deberse a presión por parte del paciente o su familia ante la falta de mejoría del cuadro o a la propia inseguridad del médico al no apreciar la mejoría esperada.
El cambio en la medicación antidepresiva, sea o no en los plazos adecuados, consiste mayoritariamente en un cambio de fármaco o de dosis (81,1%), quedando el añadir un 2.° antidepresivo una opción menor (solo 17 casos), aunque existe en la actualidad una tendencia cada vez mayor de adoptar una combinación de fármacos antidepresivos en pacientes cuyo cuadro no mejora. De hecho en nuestro estudio los pacientes atendidos en atención especializada, cuando el psiquiatra hace algún cambio, esta posibilidad de añadir fármacos resulta su segunda opción, por delante de aumentar la dosis de fármacos.
Es en las derivaciones a psiquiatría en las que hemos encontrado un alejamiento más pronunciado de nuestro proceder con lo que marcan las guías. Tal es así, que no hallamos justificación para la derivación al psiquiatra en un 43,9% de los casos, cifras algo superiores a las de otros estudios realizados en nuestro ámbito5. Esta falta de indicación en la derivación podemos hallarla de nuevo en la presión que ejerce el paciente y su familia por obtener una rápida mejoría del cuadro o por la falta de confianza del propio médico de AP en sus habilidades para manejar el proceso, de hecho en un 90% de las derivaciones existe coincidencia diagnóstica por parte de la atención especializada lo que parece indicar que la derivación no se hace por dudas diagnósticas. Esta alta coincidencia es superior a la mayoría de los estudios encontrados5,13,18,19. y la no modificación del tratamiento por parte del psiquiatra en el 34% de los pacientes es similar a lo encontrado en la literatura20. También destaca en nuestro análisis el bajo número de derivaciones a psicología, lo cual resulta un dato llamativo, debido a que el tratamiento psicológico viene recomendado en las guías como parte de cualquier terapia de un proceso depresivo, hallando como posibles explicaciones o bien que la psicoterapia la realizan los médicos de AP o bien que a veces olvidamos esta opción como forma de tratamiento inclinándonos por el fármaco como única terapia por resultar más rápido y cómodo para el médico, que además cubriría su déficit formativo en psicoterapia y su falta de tiempo. En este punto es muy importante considerar también las diferentes posibilidades de derivación a psicología por parte del médico de AP, según el sistema sanitario de la comunidad en que nos hallemos, puesto que en determinadas zonas la derivación del médico de AP de forma directa al psicólogo sin pasar por psiquiatría está muy limitada, pudiendo sesgar esta diferencia, nuestra interpretación de los datos.
A la hora de valorar la utilización de fármacos en determinadas situaciones de comorbilidad, en la que se recomienda evitar ciertos fármacos21, hallamos solo 13 casos en los que se puede destacar un error en la prescripción, aunque si lo que analizamos es el empleo de antidepresivos en pacientes polimedicados en los que existe un alto riesgo de interacciones (por ejemplo por la metabolización común por el citocromo P450), en los que es recomendable utilizar fármacos con riesgo menor (citalopram/escitalopram/sertralina)6,22, vemos como de los 119 pacientes polimedicados analizados, esta norma se cumple en un 52,2% de casos, por lo que deberíamos incidir más en estas recomendaciones para evitar riesgos potenciales en nuestros pacientes polimedicados con depresión.
Todos los datos obtenidos no obvian las limitaciones propias de un estudio de estas características, como es la falta de registro de información en las historias, que dificultan la interpretación de los datos. No hemos podido establecer tampoco comparaciones entre las actitudes del médico de AP y el psiquiatra por no ser un estudio diseñado para tal fin, y como admitimos anteriormente, las diferencias organizativas de las diferentes CC. AA. pueden sesgar en cierto modo los resultados obtenidos en las derivaciones a atención especializada.
En resumen, la sintomatología depresiva es una consulta muy frecuente en AP que el médico de familia debe de saber manejar de forma adecuada y ajustándose en lo posible a las guías y recomendaciones. Nuestro manejo farmacológico a la hora de iniciar un tratamiento antidepresivo es bastante bueno, con buena elección del fármaco, en función de la patología y comorbilidades, pero debemos ayudar al paciente a evitar recaídas aconsejándole un mayor tiempo de duración del tratamiento. Se deriva en excesivas ocasiones sin indicación a psiquiatría, aunque nuestra capacidad diagnóstica parece excelente, y en pocas ocasiones a psicología, olvidando así un arma fundamental para promover la mejoría del paciente con depresión. Existe un alto porcentaje de abandono del tratamiento, que parece depender tanto del paciente como de la estructura sanitaria. Son necesarias estrategias para la mejora del cumplimiento terapéutico del tratamiento antidepresivo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesEste trabajo forma parte del proyecto de investigación del curso superior “Experto en salud mental en atención primaria” de la Universidad de Alcalá de Henares, curso 2011-2012, realizado mediante beca de laboratorios Lilly.
Al Dr Ricardo Manzanera Escartí, director del curso, por su apoyo y orientación.