Desde hace unos años se ha ido introduciendo en diferentes especialidades médicas y quirúrgicas, así como en servicios de urgencias, el uso extendido de la ecografía clínica, entendida esta como una ecografía realizada e interpretada por el médico clínico junto al paciente y en tiempo real. Se pretende que los hallazgos ecográficos se correlacionen directamente con los signos y los síntomas que presenta el sujeto explorado en ese momento1. Ese es el camino que permite al clínico disminuir su incertidumbre y solicitar juiciosamente las técnicas complementarias disponibles. Se trata de una exploración ecográfica, generalmente breve, que tiene como objetivo dar respuesta a una duda diagnóstica concreta o guiar un procedimiento invasivo. Permite obtener la información clínica de forma inmediata y facilita el seguimiento de determinados cuadros clínicos2, con curvas de aprendizaje cortas3. Existe una amplia gama de aplicaciones reconocidas en el ámbito de urgencias, que ofrecen beneficios avanzados tanto en el diagnóstico como en la monitorización de la respuesta a la terapia4.
Describimos el caso de un varón de 75 años que se presentó en el Servicio de Urgencias con un cuadro de dolor abdominal generalizado y aumento de edema en ambos miembros inferiores de varios días de evolución, que asoció en las últimas 24 horas ictericia.
Entre los antecedentes personales destacaba hipertensión arterial en tratamiento con enalapril y manidipino, diabetes mellitus tipo 2 en tratamiento con glicazida y vildagliptina, dislipemia en tratamiento con rosuvastatina y cardiopatía isquémica crónica revascularizada en 2012 con un stent en circunfleja que se encuentra con doble antiagregación (AAS y clopidrogrel) y bisoprolol, la fracción de eyección del ventrículo izquierdo conservada en última ecocardiografía (50%).
A la exploración física se encontraba con tinte ictérico en piel y mucosas, afebril, hemodinámicamente estable con PA 135/90mmHg y frecuencia cardíaca 100 lpm, eupneico con una saturación del 98% con gafas nasales a flujo de oxígeno de 2 l/min. El paciente se encuentra consciente y orientado en tiempo, espacio y persona. A la auscultación cardíaca presentaba tonos rítmicos y apagados, y a la pulmonar presentaba crepitantes bibasales. El abdomen era difícil de valorar por defensa voluntaria del paciente. En miembros inferiores destacaba insuficiencia venosa periférica (clasificación CEAP 4). Siendo el resto de la exploración no remarcable. El paciente negaba disnea, dolor torácico, fiebre, expectoración o náuseas. El hábito deposicional estaba conservado, sin productos patológicos.
En la analítica realizada a su llegada a Urgencias destacaba una hiperbilirrubina total de 3,3mg/dL (VN: 0,2-0,1), las enzimas hepáticas con AST de 45 UI/L (VN: 15-37), ALT de 14 UI/L (VN:16-61) y GGT de 27 UI/L (VN: 15-85). También destacaba un ligero deterioro de la función renal con creatinina de 1,29mg/dl (VN: 0,7-1,31) y FG 53,9mL/min/1,73m^2, e hiperpotasemia de 6 mmol/L (VN: 3,50-5,10). Se realizó también una gasometría venosa y un sistemático de orina sin mostrar alteraciones relevantes.
En la radiografía de tórax se observó una cardiomegalia con engrosamiento hiliar, con leve pinzamiento de ambos senos costofrénicos.
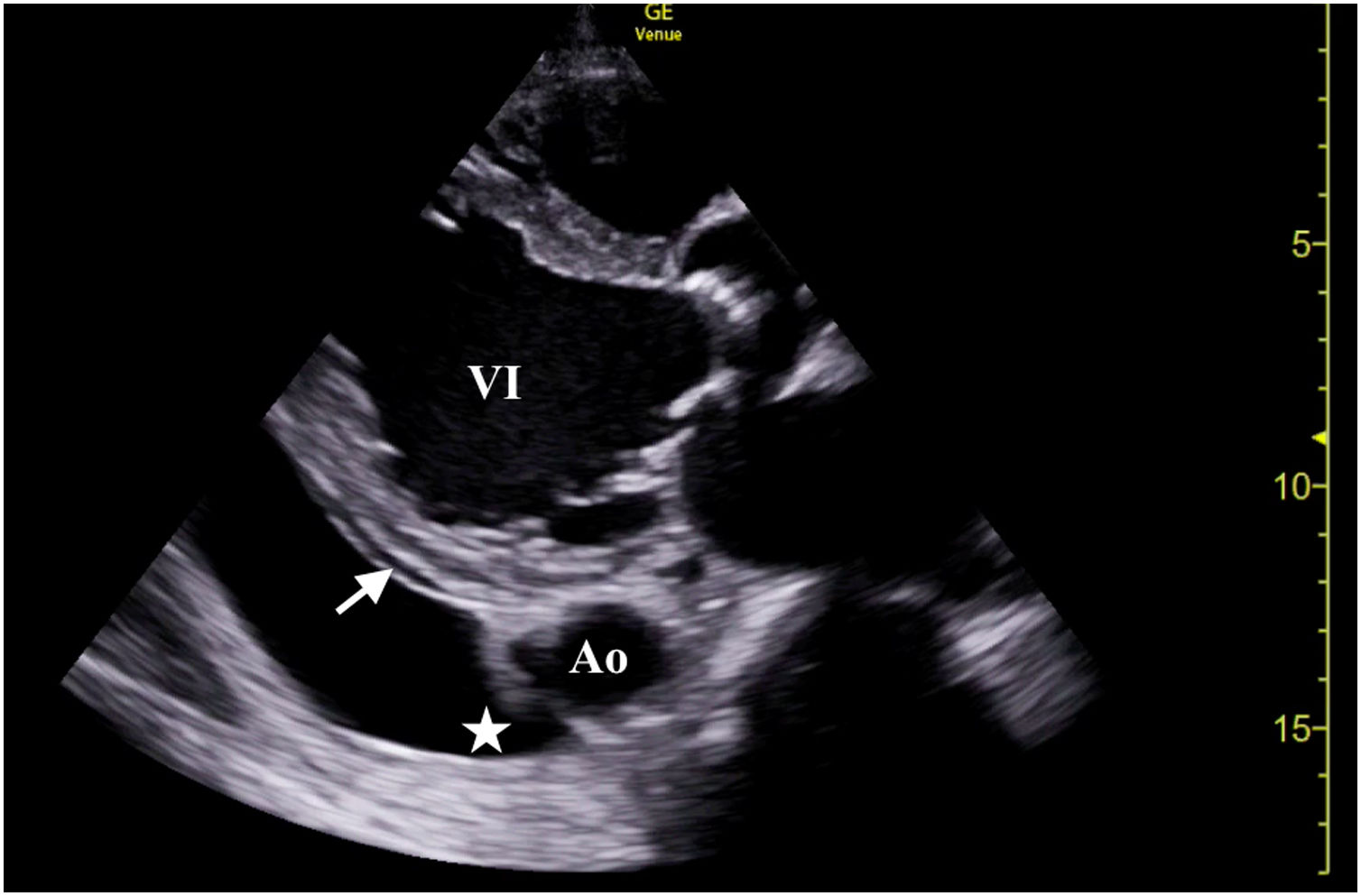
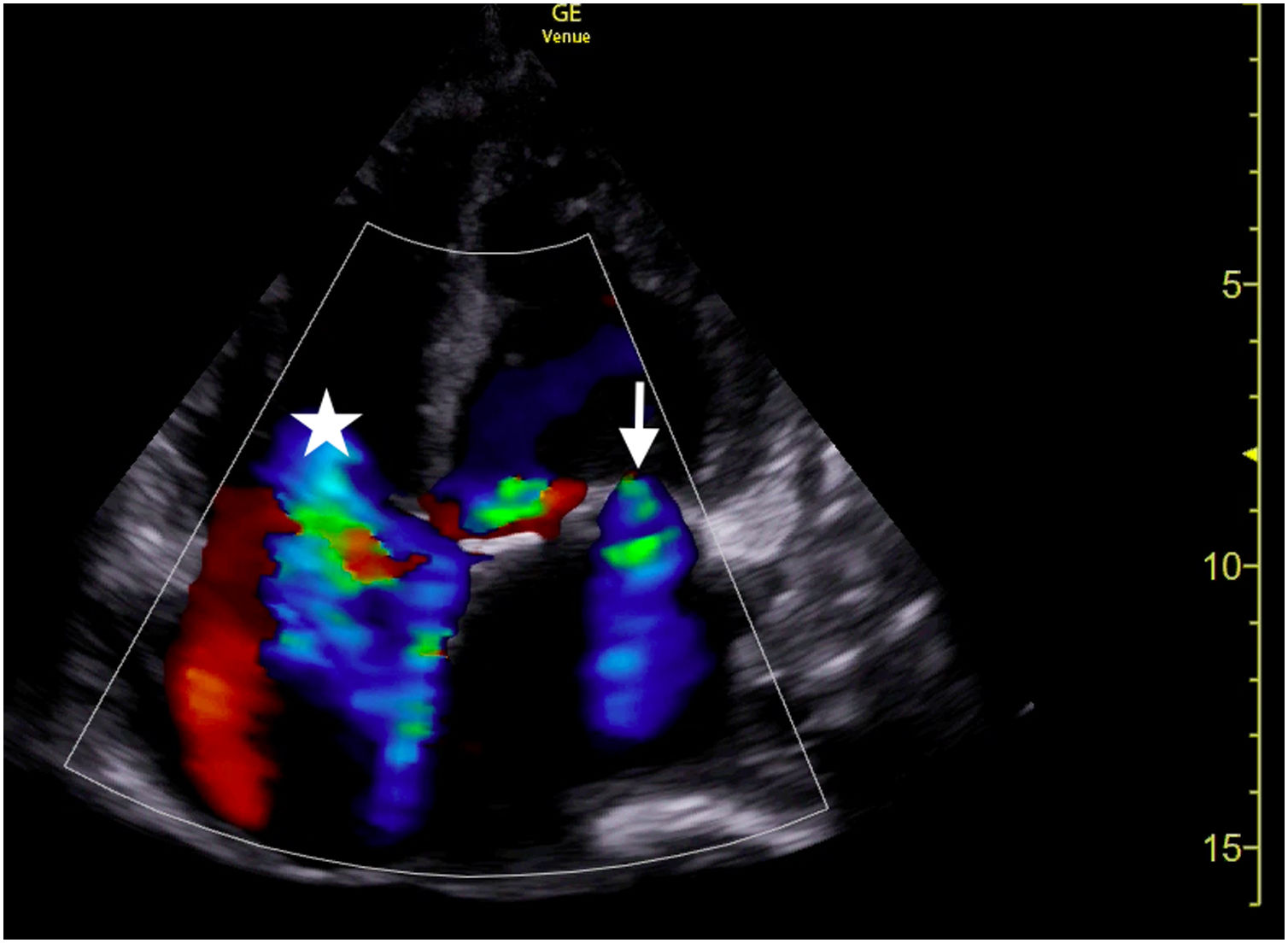
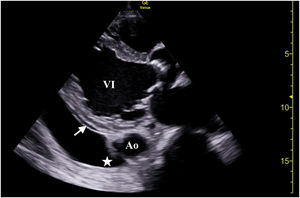
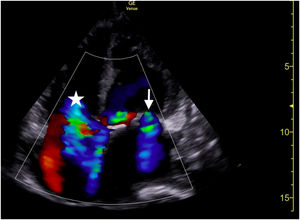
Se realizó una ecografía clínica (figs. 1 y 2, anexo, video 1 y 2) en la que se objetivó una cardiomegalia con dilatación biventricular y fracción de eyección del ventrículo izquierdo severamente deprimida, valvulpatía con insuficiencia mitral y tricuspídea moderada/severa, mínimo derrame pericárdico <1cm. Dilatación de vena cava inferior de hasta 19,8mm y colapsabilidad del 11%, así como dilatación de venas suprahepáticas constatándose un flujo lento. A nivel torácico se observó un derrame pleural en moderada cuantía, y a nivel abdominal, leve ascitis.
Tórax, vista con sonda sectorial en la ventana paraesternal (eje largo). Fracción de eyección severamente deprimida y dilatación del ventrículo izquierdo (VI). Nótese derrame pericárdico (flecha) que se encuentra anterior a la aorta torácica (Ao) a diferencia del derrame pleural (estrella), que es posterior. (Video 1 del anexo, material adicional disponible en la versión electrónica para mayor claridad).
Dados los hallazgos previos, se decidió suspender la sueroterapia e iniciar en ese momento tratamiento diurético. Posteriormente se amplió la analítica con el marcador pro-BNP, que resultó ser de 50,609 pg/ml.
Inicialmente se solicitó y realizó una ecografía abdominal por parte del servicio de radiología, en el que como únicos hallazgos relevantes se observó engrosamiento de las paredes de la vesícula biliar, con signo Murphy ecográfico negativo, sin afectación hepática, ni de vía biliar intra- o extrahepática. Presencia de ascitis.
Tras ello, se modificó el diagnóstico al ingreso, siendo finalmente de insuficiencia cardíaca congestiva con estasis hepático secundario. La evolución en planta de hospitalización fue satisfactoria, con alta a domicilio posterior.
La insuficiencia cardíaca descompensada es uno de los motivos más frecuentes de atención en la urgencia y de ingreso hospitalario5. Actualmente las guías de consenso de las sociedades científicas coinciden en la necesidad de confirmación diagnóstica mediante ecocardiografía, y que esta debería realizarse tan pronto como se sospecha la insuficiencia cardíaca descompensada6, si bien se alude, a una ecocardiografía exhaustiva realizada por cardiólogos, esta no siempre está disponible, constituyendo una merma en el proceso diagnóstico y terapéutico de la enfermedad.
La ecografía clínica es una herramienta ampliamente disponible e infrautilizada, de diagnóstico precoz, no invasivo y seguro, realizado a la cabecera del paciente por el propio médico responsable del paciente, que puede proporcionar una información relevante sobre la estimación de la fracción de eyección, de diámetros de las cavidades cardíacas, presencia de derrame pericárdico y disfunción valvular grosera7,8. Esta información que se obtiene de la ecocardiografía clínica es perfectamente compatible con la realización posterior de una ecocardiografía experta por personal más cualificado.
En ocasiones en nuestra práctica clínica los pacientes presentan síntomas solapados de distintas enfermedades, lo que puede ocasionar dudas diagnósticas, a pesar de una anamnesis y exploración física correctas. Es en este escenario, en el que la ecografía clínica puede resultar una herramienta idónea en el diagnóstico y manejo de nuestros pacientes. La extensión de su aplicación es de vital importancia para mejorar nuestra práctica clínica con una formación previa8.
Responsabilidades éticasSe ha contado con el consentimiento del paciente y se han seguido los protocolos del centro de trabajo sobre tratamiento de la información de los pacientes.