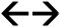Abordaje práctico de dapagliflozina como tratamiento de la insuficiencia cardiaca con fracción de eyección reducida
Más datosA pesar de los tratamientos tradicionales, la morbilidad y la mortalidad de los pacientes con insuficiencia cardíaca (IC) y fracción de eyección reducida continúan siendo inaceptablemente elevadas. Clásicamente, las guías recomendaban una aproximación secuencial en el manejo de esta población, lo que podía retrasar la prescripción de algunos fármacos con probada eficacia en la morbilidad y el pronóstico. Una aproximación transversal de inicio, como recomiendan las actuales guías de IC, con el objetivo de tratar todos los sistemas neurohormonales implicados en la etiopatogenia de la IC parece necesaria. El estudio DAPA-HF demostró que dapagliflozina reduce de manera marcada el riesgo de hospitalización por IC y además mejora el pronóstico. En consecuencia, dapagliflozina debería considerarse como un tratamiento de primera línea en el manejo de estos pacientes. Por otra parte, el médico de atención primaria es un pilar fundamental en el manejo de estos pacientes, desde la prevención, pasando por el diagnóstico precoz y el tratamiento adecuado de los sujetos con IC y fracción de eyección reducida durante el seguimiento. En esta revisión se realiza una aproximación práctica para un uso adecuado de este fármaco.
Despite traditional treatments, morbidity and mortality of patients with heart failure (HF) and reduced left ventricular ejection fraction remains unacceptably high. Traditionally, guidelines recommended a step by step approach in the management of this population. However, this approach could delay the prescription of some drugs with proven efficacy on morbidity and prognosis. As current HF guidelines recommend, an initial comprehensive approach with the aim of targeting all neurohormonal systems that are implied in the etiopathogenesis of HF seems necessary. The DAPA-HF trial demonstrated that dapagliflozin markedly reduces the risk of HF hospitalization, and also improves prognosis. Consequently, dapagliflozin should be considered as a first-line therapy in the management of these patients. On the other hand, primary care physicians are essential for the prevention and treatment of patients with HF and reduced left ventricular ejection fraction. As a result, it is mandatory that they know when and how dapagliflozin should be used. In this review, a practical approach for an appropriate use of this drug is provided.
Las guías europeas de insuficiencia cardíaca (IC) publicadas en el año 2016 proponían un manejo «vertical» del tratamiento de los pacientes con IC y fracción de eyección reducida (IC-FEr). Es decir, comenzar el tratamiento con betabloqueantes e inhibidores de la enzima convertidora de angiotensina (IECA) o antagonistas de los receptores de angiotensina ii (ARA II), y si el paciente permanecía sintomático, se añadiría antagonistas de la aldosterona. Si a pesar de ello continuasen los síntomas, se valoraría, de manera individualizada, el cambio de IECA/ARA II por sacubitrilo/valsartán, añadir ivabradina y/o la resincronización cardíaca1. Sin embargo, este modelo tradicional del tratamiento de la IC es insuficiente, puesto que las cifras actuales de hospitalizaciones por IC y de muerte siguen siendo muy elevadas2–4.
Afortunadamente, en los últimos años, la publicación de varios ensayos clínicos, que muestran los beneficios del empleo precoz de nuevas terapias para la IC, principalmente sacubitrilo/valsartán, y algunos inhibidores SGLT2 (dapagliflozina, empagliflozina o sotagliflozina), han hecho cambiar el paradigma5–8. Así, un reciente estudio que analizó de manera conjunta los resultados de varios ensayos clínicos, mostró que, en comparación con el tratamiento combinado de betabloqueantes e IECA/ARA II, la combinación de sacubitrilo/valsartán, betabloqueantes, antagonistas de la aldosterona y dapagliflozina se asoció con una reducción en el riesgo de muerte cardiovascular u hospitalización por IC del 62% (HR: 0,38; IC 95%: 0,30-0,47), de la muerte cardiovascular del 50% (HR: 0,50; IC 95%: 0,37-0,67), de la hospitalización por IC del 68% (HR: 0,32; IC 95%: 0,24-0,43), y de la mortalidad total del 47% (HR: 0,53; IC 95%: 0,40-0,70)9. Y es que no hay que olvidar que la IC es una enfermedad cuya etiopatogenia es multifactorial, en la que no solo están implicados el sistema nervioso simpático o el sistema renina-angiotensina-aldosterona, como tradicionalmente se pensaba, sino que también están implicados otros sistemas, como el de los péptidos vasoactivos o los SGLT2, sobre los que también hay que actuar, para poder dar una respuesta completa al tratamiento de estos pacientes10–12.
En el ensayo DECLARE-TIMI 5813, dapagliflozina en pacientes con enfermedad cardiovascular establecida o con varios factores de riesgo cardiovascular, mostró una reducción significativa en la variable combinada de muerte por causa cardiovascular u hospitalización por IC, respecto a placebo (HR: 0,83 [0,73-0,95]). Este beneficio fue debido a la reducción de las hospitalizaciones por IC. La mayoría de los pacientes en este ensayo no presentaban IC, por lo que el beneficio de dapagliflozina indica en gran medida la prevención de IC.
Recientemente el ensayo DAPA-HF5 estudió el beneficio de dapagliflozina en pacientes con IC; es un ensayo clínico aleatorizado, en el que participaron 4.744 pacientes con IC NYHA II-IV, fracción de eyección≤40%, con o sin DM2 (el 41,8% de los pacientes tenían DM2). Los pacientes continuaron recibiendo la terapia estándar para la IC (IECA, ARA II, betabloqueantes, antagonistas de la aldosterona o sacubitrilo-valsartán), y en el caso de los pacientes con DM2, continuaron su tratamiento antidiabético. Dapagliflozina mostró una reducción de eventos respecto a placebo en la variable combinada principal: empeoramiento de la IC (hospitalización o visita a urgencias que requería terapia IV para la IC) o muerte por causa cardiovascular (HR: 0,74 [0,65-0,85]), así como una reducción en ambos componentes de la variable principal5.
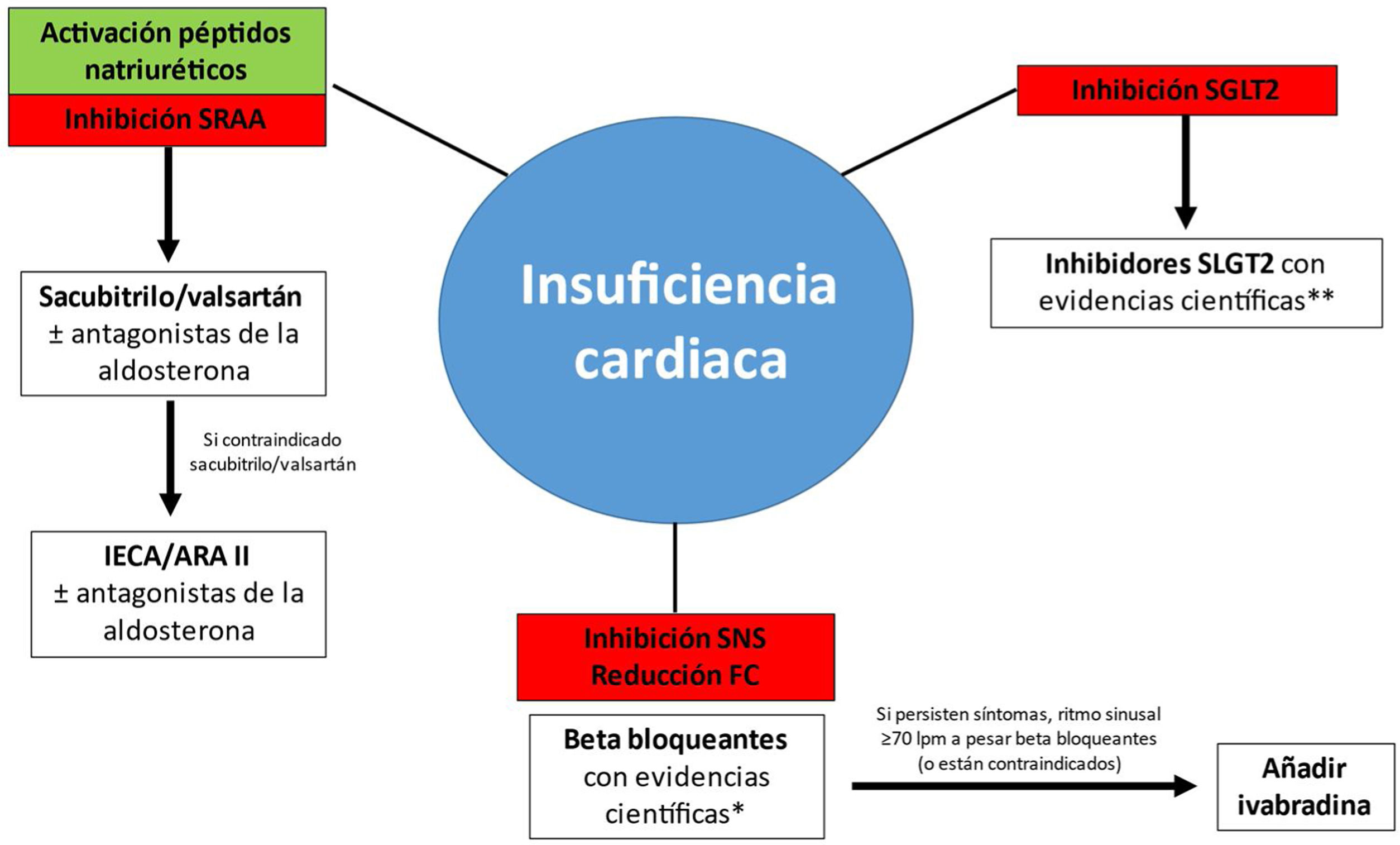
En consecuencia, todos estos resultados muestran claramente que es necesario un cambio de paradigma, en donde es fundamental comenzar directamente con aquellos fármacos que hayan demostrado mayor beneficio clínico (fig. 1). Sin duda, esto se va a traducir en un menor riesgo de hospitalizaciones por IC (primer episodio y recurrencias), y de la mortalidad cardiovascular, así como en una mejoría de la sintomatología y la calidad de vida de los pacientes10,11. De hecho, y a la luz de todas las nuevas evidencias científicas, las últimas guías de IC de 2021 de la Sociedad Europea de Cardiología recomiendan un manejo transversal de inicio, empleando desde el principio aquellos tratamientos farmacológicos que han demostrado un mayor beneficio en los pacientes con IC-FEr, y entre los que se encuentra dapagliflozina14.
Pilares del tratamiento de la insuficiencia cardíaca con fracción de eyección reducida.
ARA II: antagonistas de los receptores de angiotensina ii; IECA: inhibidores de la enzima convertidora de angiotensina; SGLT2: cotransportador sodio-glucosa tipo 2.
*Bisoprolol, carvedilol, succinato de metoprolol, nebivolol.
**Aunque dapagliflozina, empagliflozina y sotagliflozina tienen evidencias provenientes de ensayos clínicos específicos sobre sus beneficios en pacientes con insuficiencia cardíaca y fracción de eyección reducida, en el momento de la publicación de este artículo, solo dapagliflozina y empagliflozina tienen indicación para la ICFEr, y solo dapagliflozina está financiada por el Sistema Nacional de Salud.
Adaptada de Maddox et al.10; McMurray y Packer11; Agencia Europea del Medicamento (European Medicines Agency)15.
Dapagliflozina es un fármaco eficaz y seguro, que no requiere ajuste de dosis, ni titulación. Sin embargo, hay que tener en cuenta ciertas consideraciones para disminuir el riesgo de presentar efectos indeseados. Dapagliflozina tiene un riesgo bajo de hipoglucemias, tanto en los pacientes con diabetes como en aquellos sujetos sin diabetes. Ahora bien, en caso de que se administre de forma concomitante con insulina o sulfonilureas, habrá que ajustar las dosis de estos últimos, para disminuir el riesgo de hipoglucemias. Asimismo, para reducir el riesgo de infecciones genitourinarias, principalmente candidiasis, es importante reforzar la higiene perineal, y emplear tratamiento antibiótico en caso necesario, que incluso permite mantener el tratamiento sin mayor impacto en la mayoría de los pacientes15–19. En los ensayos con inhibidores de SGLT2 se ha evidenciado que la interrupción del tratamiento durante un episodio de infección urinaria o genital no está relacionada con una mejor evolución de la infección. Las infecciones son de naturaleza leve a moderada, responden bien al tratamiento estándar y, en consecuencia, no requieren interrupción de la terapia con inhibidores SGLT220.
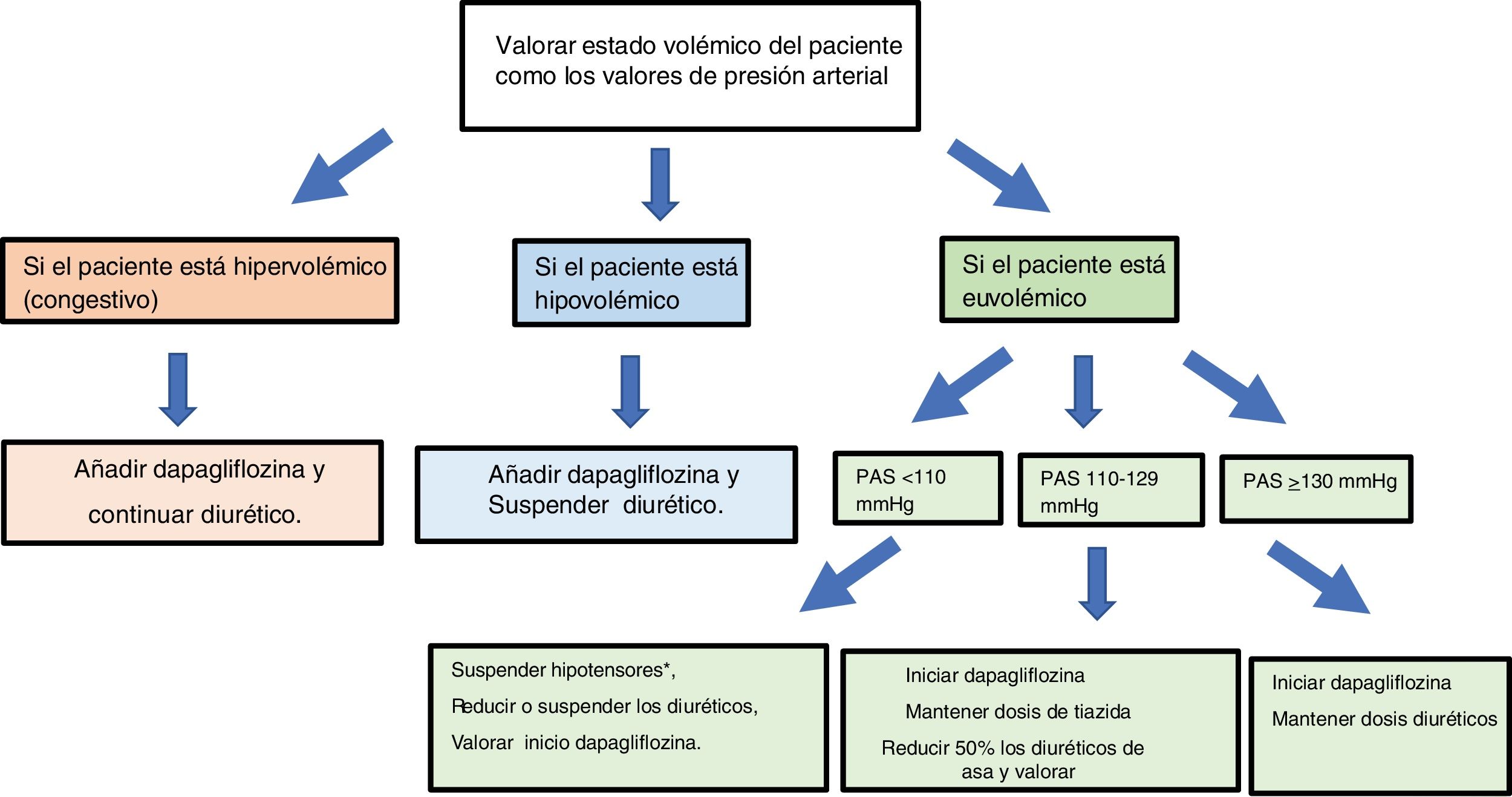
Antes de iniciar el tratamiento con dapagliflozina hay que valorar tanto el estado volémico del paciente como los valores de presión arterial (fig. 2).
- -
Si el paciente está hipervolémico (congestivo), se puede añadir dapagliflozina y continuar con el tratamiento diurético.
- -
Si el paciente está hipovolémico, se suspenderán los diuréticos, y se valorará iniciar dapagliflozina.
- -
Si el paciente está euvolémico, la actuación dependerá de las cifras de presión arterial:
- ∘
Si la presión arterial sistólica es≥130mmHg, se iniciará dapagliflozina y se continuará con el tratamiento diurético.
- ∘
Si la presión arterial sistólica se encuentra entre 110 y 130mmHg, se iniciará dapagliflozina. Si el paciente está en tratamiento con tiazidas, se mantendrá la dosis de estas, pero si toma diuréticos de asa, se reducirá inicialmente la dosis del diurético en un 50% y luego se valorará en función de la evolución.
- ∘
Si la presión arterial sistólica es<110mmHg, se suspenderán aquellos hipotensores sin beneficio pronóstico, se valorará reducir o suspender los diuréticos, y se valorará comenzar con dapagliflozina.
Aspectos clave en la utilización segura y eficaz de los inhibidores de los SGLT2 son: seleccionar el inhibidor SGLT2 y la dosis, tener en consideración los aspectos renales, realizar los ajustes de tratamientos concomitantes, la prevención de los efectos adversos y el cuidado multidisciplinar18.
Papel de atención primaria en el manejo del paciente con insuficiencia cardíacaGlobalmente, los objetivos del tratamiento de la IC son mejorar el estado clínico del paciente, su capacidad funcional y la calidad de vida, así como prevenir las hospitalizaciones y reducir la mortalidad1. La IC es el paradigma del proceso crónico con posibles agudizaciones, en el que la coordinación entre los diferentes niveles asistenciales (atención primaria-cardiología) es fundamental (tabla 1)21.
Funciones del médico de atención primaria en el paciente con insuficiencia cardíaca
| Prevención IC | Tratamiento IC |
|---|---|
| • Control factores de riesgo específicos (hipertensión, diabetes)• Diagnóstico precoz IC• Empleo de fármacos que han demostrado beneficio sobre la reducción de IC (inhibidores SRAA, inhibidores SGLT2) | • Seguimiento del paciente crónico no descompensado (educación estructurada, definición del plan terapéutico, optimización del mismo y plan de seguimiento)• Empleo «horizontal» de los fármacos para IC que han demostrado beneficio pronóstico• Titulación fármacos para IC• Identificación efectos adversos medicación• Identificación precoz de descompensaciones (descompensación aguda de IC crónica y empeoramiento progresivo situación funcional) |
| Adecuada coordinación atención primaria cardiologíaAl alta hospitalaria y seguimiento crónico | |
La implicación del médico de atención primaria en el manejo del paciente con IC es básica. En primer lugar, en la propia prevención de la IC, no solo mediante el control de los distintos factores de riesgo implicados en la génesis de la misma, como la hipertensión o la diabetes, sino también mediante el empleo de aquellos fármacos que han demostrado prevenir el desarrollo de IC, como dapagliflozina13. Por otra parte, en el paciente con IC, la labor del médico de atención primaria se debe centrar tanto en la identificación y tratamiento precoz de las descompensaciones como en el seguimiento temprano del paciente tras un ingreso por IC, que es un periodo especialmente vulnerable, y también en el seguimiento crónico en donde la titulación de los fármacos, la identificación de efectos adversos y la introducción de fármacos que han demostrado beneficio cardiovascular constituyen elementos fundamentales. De hecho, la optimización terapéutica es un elemento clave en la transición (tabla 1). Por ejemplo, recientemente se han planteado 5 preguntas sencillas que se pueden realizar de manera rápida en la consulta, y que nos permiten identificar en qué pacientes habría que optimizar el tratamiento sin dilación: qué ha dejado de hacer el paciente respecto al último año (¿camina la misma distancia que el año pasado?, ¿es capaz de hacer las cosas de la casa como antes?, etc.); si hay signos o síntomas precoces de descompensación de IC (edemas bimaleolares, ortopnea, ganancia de peso); si necesita tomar≥1 comprimido de furosemida/día (o equivalente) para mantener la misma clase funcional; si ha ingresado o ha acudido a urgencias por IC en el último año; y si existe elevación de los péptidos natriuréticos con respecto a los valores anteriores. Si la respuesta es afirmativa a alguna o varias de ellas, es mandatorio optimizar el tratamiento22.
Sin embargo, el tratamiento de la IC requiere necesariamente de la participación activa del paciente en su tratamiento: la estrategia terapéutica incluye la adopción de nuevos hábitos y la modificación de ciertos estilos de vida, siendo el objetivo de la educación terapéutica (tabla 2). El papel del médico de atención primaria y de los profesionales de enfermería resulta crucial en la educación terapéutica y comprende un conjunto de actividades formativas realizadas que son esenciales para la gestión de las enfermedades crónicas y cuyo objetivo es ayudar al paciente y familiares a realizar su tratamiento y prevenir las complicaciones evitables, con el fin de mejorar la adherencia al plan terapéutico y el autocuidado, y así mantener o mejorar la calidad de vida. La mala adhesión a las medidas dietéticas o al tratamiento farmacológico son causa habitual de hospitalización, evitable con una adecuada información al paciente y su familia21.
Recomendaciones no farmacológicas, incluidas en la educación terapéutica
| Vigilancia de la sintomatología y del peso | El paciente debe aprender a autocontrolarse (pesarse regularmente, identificar una disnea inusual) y a reaccionar de manera adecuada (consultar a su médico, ajuste de los diuréticos) |
| Dieta adecuada | Restricción de sal (4-6g/día). Es necesario educar al paciente sobre contenido de sal en los alimentos, e importancia del control |
| Se desaconseja el consumo de alcohol | Se desaconseja su ingesta. En la miocardiopatía dilatada de origen enólico, en algunos casos podría conseguirse una regresión parcial e incluso total de la cardiopatía tras la abstención absoluta del alcohol |
| Debe potenciarse la práctica de una actividad física regular | A un ritmo que no provoque disnea al paciente (marcha); pueden ser beneficiosas las sesiones de rehabilitación cardíaca |
| Abstención del tabaco | Se desaconseja totalmente su consumo |
| Vacunaciones | Las sobreinfecciones pulmonares pueden ser el origen de un episodio de descompensación. Se recomiendan la vacunación anual antigripal y la vacunación antineumocócica |
Adaptada de Anguita et al.21.
Por lo tanto, el papel de atención primaria es fundamental, no solo por ser el nivel asistencial con mayor proximidad al paciente, sino también por efectuar un enfoque integral del mismo. En este contexto, una coordinación eficaz entre los niveles asistenciales es una parte imprescindible del tratamiento de estos pacientes. De hecho, una mejor coordinación se ha asociado con una reducción de las hospitalizaciones por IC y de la mortalidad en los sujetos con IC. La primera visita del equipo de atención primaria se realizará en la primera semana tras el alta, y la primera del equipo de IC, antes de los 14 días tras el alta (tabla 1)23–25.
ConclusionesA pesar de los tratamientos tradicionales para la IC-FEr, tanto las tasas de ingreso como las de mortalidad siguen siendo excesivas. Se hace necesario un cambio de paradigma. A raíz de las evidencias provenientes de los últimos ensayos clínicos, esto ya es posible. Se debe pasar de ir detrás del síntoma (algoritmo clásico vertical), a mejorar de una manera real el pronóstico de nuestros pacientes, mediante un tratamiento integral que abarque todos los sistemas neurohormonales con repercusión en la IC (algoritmo horizontal). En este contexto, dapagliflozina es un fármaco sencillo (no requiere ajuste de dosis, ni titulación), seguro (escaso riesgo de efectos secundarios relevantes), pero sobre todo eficaz, que ha demostrado de manera fehaciente su capacidad para reducir las hospitalizaciones por IC y la mortalidad cardiovascular, tanto en diabéticos, como en no diabéticos, ofreciendo un beneficio adicional al tratamiento de base que esté tomando el paciente, por lo que no se debería retrasar su uso en esta población. El médico de atención primaria es un pilar fundamental en el manejo de estos pacientes, desde la prevención, pasando por el diagnóstico precoz y el tratamiento adecuado de los sujetos con IC-FEr durante el seguimiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Información sobre el suplementoEste artículo forma parte del suplemento titulado «Abordaje práctico de dapagliflozina como tratamiento de la insuficiencia cardiaca con fracción de eyección reducida», que ha sido patrocinado por AstraZeneca.