Abordaje práctico de dapagliflozina como tratamiento de la insuficiencia cardiaca con fracción de eyección reducida
Más datosPara reducir de manera sustancial el riesgo de hospitalización y muerte en los sujetos con insuficiencia cardiaca (IC) y fracción de eyección reducida es necesario realizar una aproximación global de los diferentes sistemas neurohormonales implicados en la etiopatogenia, incluyendo no solo el sistema nervioso simpático y el sistema renina-angiotensina, sino también los péptidos vasoactivos y el cotransportador de la bomba de sodio-glucosa tipo 2.
El estudio DAPA-HF demostró que la adición de dapagliflozina al tratamiento estándar en IC con fracción de eyección reducida disminuye de manera marcada el riesgo de muerte cardiovascular, hospitalización por IC y mortalidad total. Asimismo, mejora la sintomatología y la calidad de vida. Además, el beneficio pronóstico comienza de manera precoz tras el inicio de dapagliflozina, independientemente del tratamiento de base, o de la presencia de diabetes.
Todas estas evidencias convierten a dapagliflozina en uno de los pilares en el tratamiento de la IC con fracción de eyección reducida.
To substantially reduce the risk of hospitalization and death among subjects with heart failure (HF) and reduced left ventricular ejection fraction, it is necessary to make a comprehensive approach of the different neurohormonal systems that are implied in its etiopathogenesis, including not only sympathetic nervous system, and renin–angiotensin system, but also vasoactive peptides and sodium–glucose transport protein 2.
The DAPA-HF trial demonstrated that the addition of dapagliflozin to the standard treatment in HF with reduced left ventricular ejection fraction, markedly decreases the risk of cardiovascular death, HF hospitalization and overall death. In addition, dapagliflozin improves functional class and quality of life. Importantly, the prognostic benefit starts early after initiating treatment with dapagliflozin, regardless baseline therapy or the presence of diabetes.
All these evidences make dapagliflozin as one of the mainstays of treatment for the management of HF with reduced left ventricular ejection fraction.
Aunque los inhibidores del cotransportador de la bomba de sodio-glucosa tipo 2 (SGLT2), como dapagliflozina han demostrado un efecto beneficioso sobre los factores de riesgo cardiovascular clásicos, de acuerdo a la normativas de las agencias reguladoras internacionales, se han tenido que realizar estudios específicos para evaluar su seguridad cardiovascular1.
Aunque algunos estudios previos ya habían observado beneficios en cuanto a seguridad cardiovascular de dapagliflozina, es el estudio Dapagliflozin Effect on Cardiovascular Events–Thrombolysis in Myocardial Infarction 58 (DECLARE-TIMI 58) el primer gran ensayo clínico que demostró los beneficios cardiovasculares y renales de dapagliflozina en los pacientes con diabetes mellitus tipo 22. Previamente, en un estudio de simulación a 20 años, la adición de dapagliflozina a las opciones terapéuticas disponibles demostró una reducción relativa de la incidencia de infarto de miocardio e ictus y la mortalidad cardiovascular del 13,8, el 9,1 y el 9,6%, respectivamente3. Dos años más tarde, un metaanálisis que incluyó 21 ensayos clínicos en fase iib/iii y que incluía a 9.339 pacientes concluyó que el tratamiento con dapagliflozina en pacientes con diabetes tipo 2 no estaba asociado con un mayor riesgo cardiovascular. De hecho, en comparación con el grupo control, se observó una reducción no significativa del 23% en el riesgo de eventos cardiovasculares mayores –MACE– (HR: 0,77; IC 95%: 0,54-1,10), y del 21% en el riesgo combinado de MACE y hospitalización por angina inestable (HR: 0,79; IC 95%: 0,58-1,07). Estos hallazgos fueron consistentes en los diferentes subgrupos de riesgo4.
En el estudio DECLARE-TIMI 58 se incluyeron a 17.160 pacientes con diabetes mellitus tipo 2 y un riesgo elevado de padecer episodios cardiovasculares, bien por presentar enfermedad cardiovascular aterosclerótica establecida (cardiopatía isquémica, enfermedad cerebrovascular, o enfermedad arterial periférica), bien por tener al menos 2 factores de riesgo cardiovascular adicionales (edad≥55/60 años varón/mujer y otro de los siguientes: dislipidemia, hipertensión arterial o hábito tabáquico activo). Aproximadamente el 59% de los pacientes no presentaba enfermedad cardiovascular aterosclerótica establecida, definida como cardiopatía isquémica clínicamente evidente, enfermedad cerebrovascular isquémica o enfermedad arterial periférica y el 41% restante sí la presentaba, principalmente cardiopatía isquémica (33%). Solo un 10% de los sujetos incluidos tenía antecedentes de insuficiencia cardiaca (IC) al inicio del estudio2. Cabe destacar que de los ensayos clínicos principales con iSGLT2 en la población diabética, el estudio DECLARE-TIMI 58 es el que incluye una población más parecida a la que es atendida en atención primaria1.
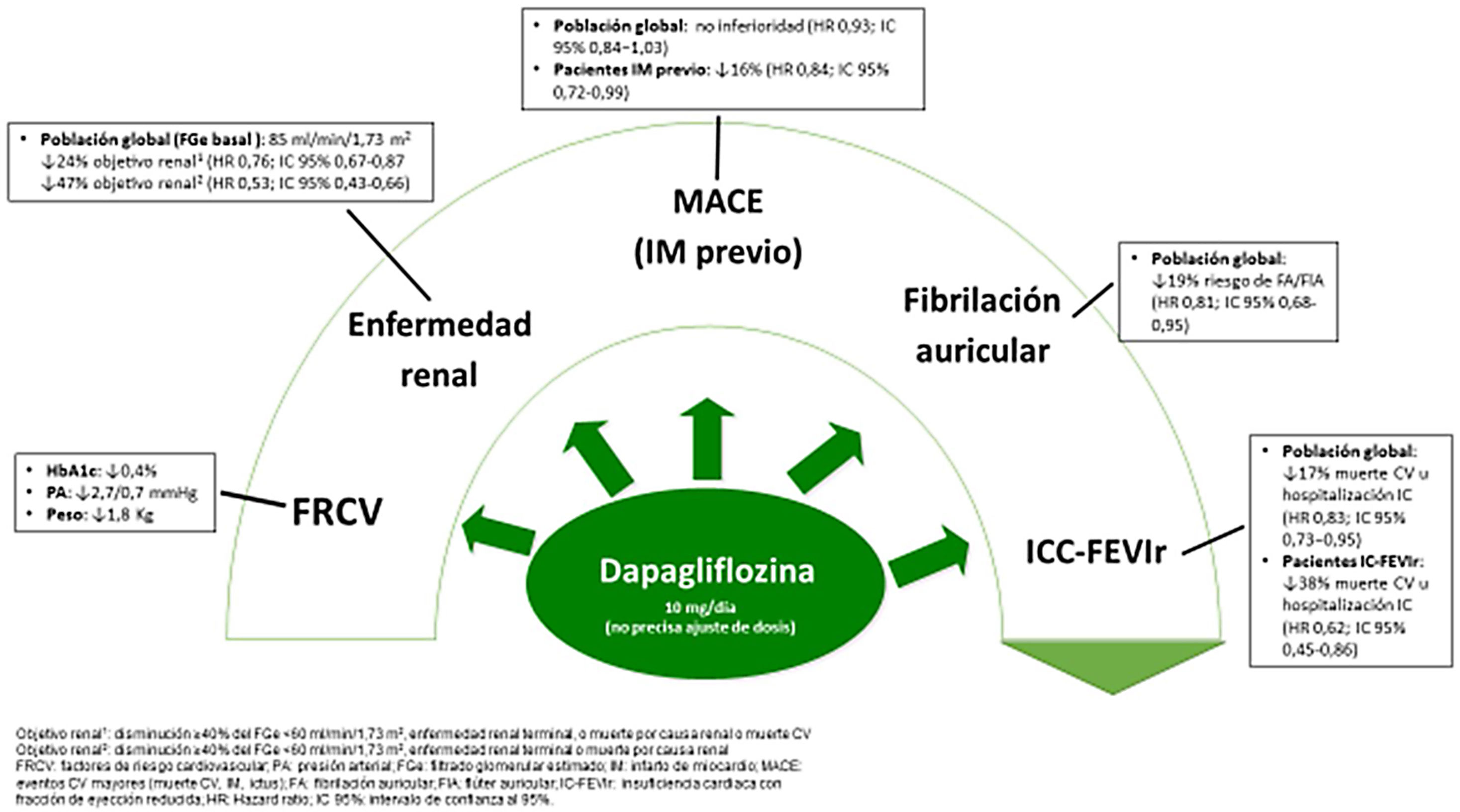
Tras 4,2 años de seguimiento, en comparación con placebo, el tratamiento con dapagliflozina 10mg/día se asoció con una tendencia a presentar un menor riesgo de eventos cardiovasculares mayores (HR 0,93; IC 95% 0,84−1,03)2, con una reducción significativa del 16% en el subgrupo de pacientes con antecedentes de infarto de miocardio (HR 0,84; IC 95% 0,72-0,99) (fig. 1)5. En cuanto a la otra variable primaria del estudio, la combinación de muerte cardiovascular u hospitalización por IC, dapagliflozina redujo significativamente el riesgo en un 17% (HR: 0,83; IC 95%: 0,73−0,95), siendo consistente esta reducción tanto en los sujetos con factores de riesgo cardiovascular, como en aquellos con enfermedad cardiovascular establecida2. Esta reducción fue aún mayor en el subgrupo de pacientes con insuficiencia cardiaca y fracción de eyección reducida (IC-FEr) (HR: 0,62; IC 95%: 0,45-0,86) (fig. 1)6. Por lo tanto, en los sujetos con diabetes mellitus tipo 2, el tratamiento con dapagliflozina es beneficioso tanto en prevención primaria (pacientes con múltiples factores de riesgo cardiovascular) como secundaria (pacientes con enfermedad cardiovascular establecida), así como en pacientes sin IC previa, y especialmente en aquellos con IC-FEr.
Asimismo, dapagliflozina también redujo significativamente en un 24% el objetivo renal compuesto de disminución≥40% del filtrado glomerular estimado a<60ml/min/1,73m2, enfermedad renal terminal, o muerte por causa renal o muerte cardiovascular (HR: 0,76; IC 95%: 0,67-0,87), y del 47% en el objetivo renal específico compuesto de disminución≥40% del filtrado glomerular estimado a<60ml/min/1,73m2, enfermedad renal terminal o muerte por causa renal (HR: 0,53; IC 95%: 0,43-0,66), siendo estos resultados también consistentes tanto en el subgrupo de pacientes con factores de riesgo como en aquellos con enfermedad cardiovascular establecida (fig. 1)2,7. Es importante destacar que este beneficio se objetivó en sujetos con diabetes mellitus tipo 2 con función renal normal mayoritariamente al inicio del estudio, lo que permitiría hablar de prevención de la enfermedad renal diabética. Finalmente, en un subestudio del DECLARE-TIMI 58 se objetivó que el tratamiento con dapagliflozina se asociaba con una reducción significativa del 19% en el riesgo de desarrollar fibrilación auricular/flúter auricular (HR: 0,81; IC 95%: 0,68-0,95). Este efecto fue independiente de los antecedentes de fibrilación auricular, ictus o IC (fig. 1)8.
Dapagliflozina en el tratamiento de la insuficiencia cardiacaSin embargo, el estudio que realmente ha analizado el papel de dapagliflozina en los sujetos con IC-FEr, independientemente de la presencia de diabetes, ha sido el estudio Dapagliflozin and Prevention of Adverse Outcomes in Heart Failure (DAPA-HF)9.
En el estudio DAPA-HF se incluyeron a 4.744 pacientes con IC sintomática y FE≤40%, elevación moderada de péptidos natriuréticos y un filtrado glomerular estimado≥30mL/min/1,73m2. Los pacientes fueron aleatorizados a recibir dapagliflozina 10mg una vez al día, o placebo, añadidos al tratamiento estándar de la IC (betabloqueantes 96%; inhibidores de la enzima convertidora de angiotensina/antagonistas de los receptores de angiotensina ii≈84%; antagonistas de la aldosterona 71%; sacubitrilo/valsartán≈11%). Basalmente, aproximadamente 2 tercios se encontraban en clase funcional ii de la NYHA, y un tercio en clase funcional iii. Además, el 42% tenía antecedentes de diabetes mellitus (un 3% adicional también se consideró diabéticos por sucesivas mediciones de HbA1c>6,5%)9. Considerando las características de los pacientes incluidos en el DAPA-HF, los resultados de este estudio son perfectamente extensibles a los pacientes atendidos tanto en las consultas de cardiología como de atención primaria.
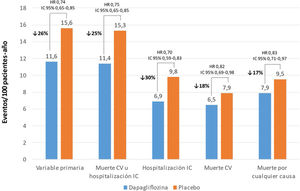
Tras 18,2 meses de mediana de seguimiento, dapagliflozina redujo significativamente en un 26% el riesgo de la variable primaria compuesta de mortalidad cardiovascular u hospitalización o visita a urgencias que precisara terapia intravenosa por IC, en un 30% la primera hospitalización por IC, en un 18% la mortalidad cardiovascular y en un 17% la mortalidad por cualquier causa (fig. 2). Además, los pacientes tratados con dapagliflozina presentaron una mejoría significativa de la sintomatología, y de la calidad de vida, lo que supone un valor añadido en el tratamiento de estos pacientes, dado que en esta población se ha descrito un deterioro de la misma10. Asimismo, también se observó una tendencia a un menor riesgo de presentar complicaciones renales con dapagliflozina9.
Resultados principales del estudio DAPA-HF.
Variable primaria: mortalidad cardiovascular u hospitalización o visita a urgencias que precisara terapia intravenosa por insuficiencia cardiaca.
Adaptado de: McMurray et al.9.
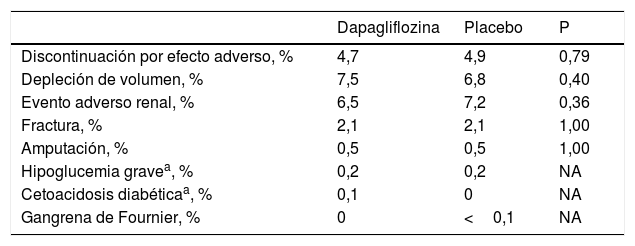
Es importante destacar que en comparación con el placebo, en los pacientes tratados con dapagliflozina la HbA1c descendió de media un 0,24%, el peso 0,87kg, la presión arterial sistólica 1,27mmHg y el NT-proBNP 303pg/mL. No se describieron más casos de hipoglucemias con dapagliflozina, ni tampoco más efectos adversos graves relacionados con la depleción de volumen. De hecho, los efectos adversos raramente llevaron a la interrupción del tratamiento (tabla 1). Además, este gran perfil de seguridad fue independiente de la presencia de diabetes, lo que indica que tanto en los pacientes diabéticos como en aquellos sujetos sin diabetes, dapagliflozina se puede emplear de manera segura9.
Riesgo de efectos adversos en el estudio DAPA-HF
| Dapagliflozina | Placebo | P | |
|---|---|---|---|
| Discontinuación por efecto adverso, % | 4,7 | 4,9 | 0,79 |
| Depleción de volumen, % | 7,5 | 6,8 | 0,40 |
| Evento adverso renal, % | 6,5 | 7,2 | 0,36 |
| Fractura, % | 2,1 | 2,1 | 1,00 |
| Amputación, % | 0,5 | 0,5 | 1,00 |
| Hipoglucemia gravea, % | 0,2 | 0,2 | NA |
| Cetoacidosis diabéticaa, % | 0,1 | 0 | NA |
| Gangrena de Fournier, % | 0 | <0,1 | NA |
Todos los casos ocurrieron en pacientes con diabetes basalmente.
Tabla realizada con datos de McMurray et al.9.
Tras el DAPA-HF se han publicado numerosos subestudios que han ayudado a comprender mejor los beneficios de dapagliflozina en el tratamiento de los pacientes con IC-FEr.
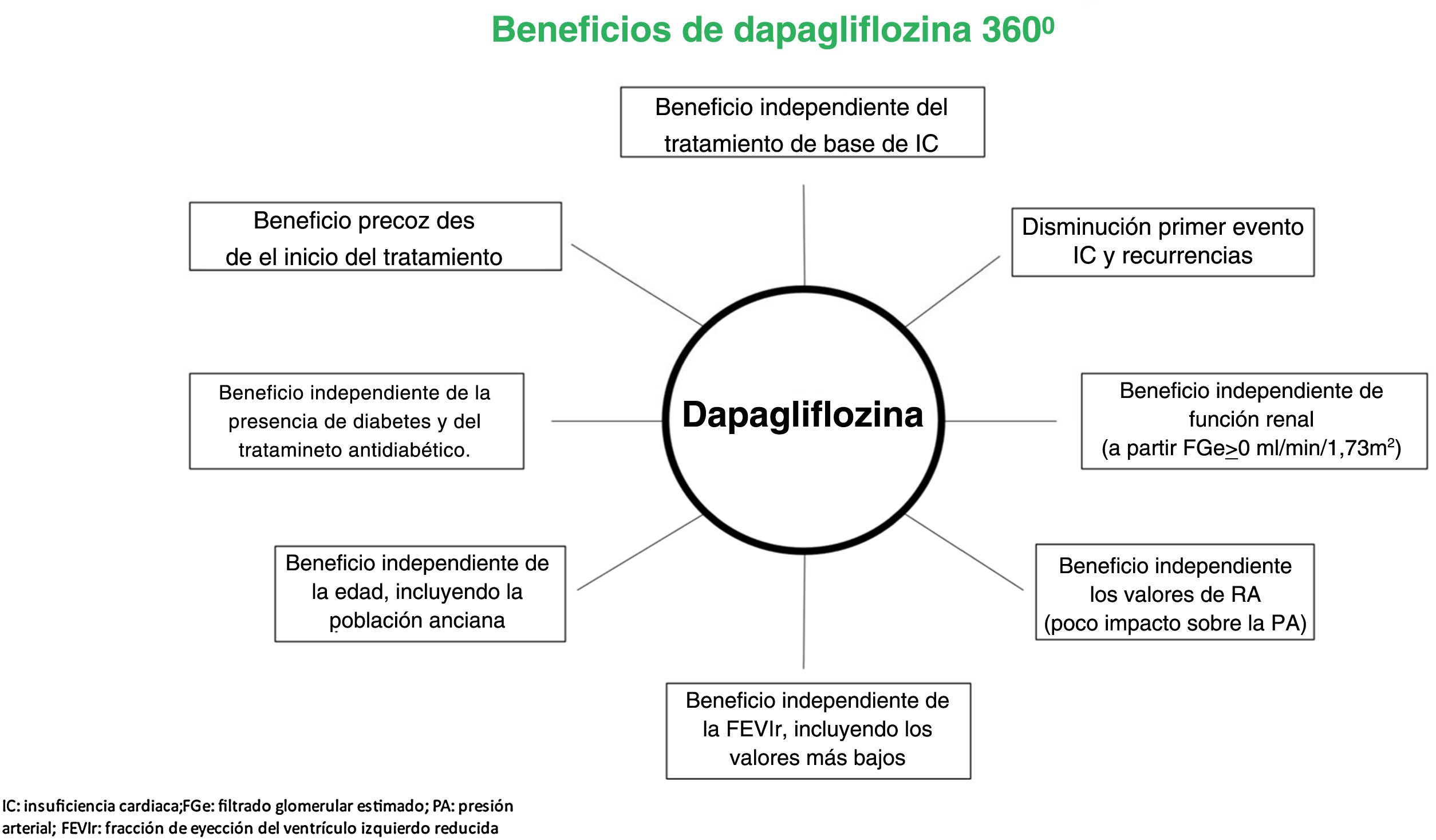
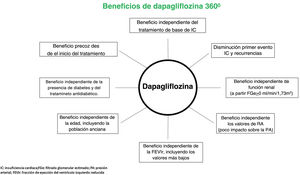
Así, aunque los resultados sobre la variable primaria fueron consistentes en diferentes subgrupos de pacientes analizados, parece que el beneficio fue mayor en los sujetos en clase funcional ii de la NYHA (reducción del 37%)9. Asimismo, se ha objetivado, que la reducción en el riesgo de la variable primaria con dapagliflozina ocurre ya de manera precoz tras el inicio del tratamiento11. Esto es relevante ya que, tras un ingreso hospitalario por IC, el paciente es especialmente vulnerable para presentar una nueva descompensación. Por lo tanto, el tratamiento médico óptimo desde el alta hospitalaria es especialmente importante para disminuir el riesgo de reingreso durante este periodo vulnerable. Además, dapagliflozina reduce no solo la primera hospitalización por IC, sino también las recurrencias12 (fig. 3). Estos resultados son importantes, porque lo que indican es que cuanto antes se trate a los pacientes con IC-FEr con dapagliflozina, el beneficio va a ser mayor, no solo desde un punto de vista clínico, sino también sobre los costes sanitarios, ya que se ha demostrado que el principal determinante del coste en los pacientes con IC son los ingresos hospitalarios13.
Beneficios de dapagliflozina en diferentes subgrupos de pacientes con insuficiencia cardiaca.
Adaptado de: McMurray et al.9; Kosiborod et al.10; Berg et al.11; Docherty et al.12; Petrie et al.14; Docherty et al.15; Inzucchi et al.16; Dewan al.17; Docherty et al.18; Jackson et al.19; Shen et al.20; Solomon et al.21; Martinez et al.29; Jhund et al.30; Serenelli et al.33.
Por otra parte, aunque ya en el estudio DECLARE-TIMI 58 se observó el beneficio sobre la mortalidad cardiovascular y las hospitalizaciones por IC en la población con diabetes mellitus tipo 2, tanto en prevención primaria como secundaria, el estudio DAPA-HF demuestra que este beneficio ocurre independientemente de la presencia de diabetes, es decir, tanto en pacientes con diabetes como en aquellos que no la tienen (P interacción 0,80). Lo mismo se objetivó para las variables secundarias (mortalidad cardiovascular, eventos por empeoramiento de la IC, mortalidad por cualquier causa)14. Asimismo, en el subgrupo de pacientes con diabetes mellitus tipo 2, el beneficio de dapagliflozina fue independiente del tratamiento antidiabético que tomase el paciente15. Además, un reciente análisis exploratorio del DAPA-HF indica que el tratamiento con dapagliflozina podría reducir el desarrollo de nuevos casos de diabetes, sobre todo en el subgrupo de pacientes con prediabetes (HbA1c: 5,7–6,4%)16. En consecuencia, los beneficios de dapagliflozina sobre la IC van más allá de sus efectos metabólicos sobre el metabolismo hidrocarbonado (fig. 3).
Aunque el impacto positivo de dapagliflozina en los sujetos con IC-FEr es evidente, era importante conocer si este variaba con la gravedad de la enfermedad. En un subanálisis específico se objetivó que aunque conforme disminuía la FE aumentaba el riesgo de presentar complicaciones cardiovasculares, el beneficio de dapagliflozina fue independiente de la FE, incluso en los niveles más bajos17. Asimismo, diferentes subanálisis del estudio DAPA-HF han demostrado que el efecto beneficioso de dapagliflozina es independiente del tratamiento de base para la IC que tome el paciente, incluyendo el uso de diuréticos, digoxina, antagonistas de la aldosterona, sacubitrilo/valsartán, ivabradina, o dispositivos, así como de la dosis empleada de furosemida, inhibidores de la enzima convertidora de angiotensina /antagonistas de los receptores de angiotensina ii, betabloqueantes o antagonistas de la aldosterona18–21. Por lo tanto, estos resultados indican que dapagliflozina es compatible con cualquier tratamiento para la IC-FEr, aportando grandes beneficios clínicos, por lo que no hay que esperar a que el paciente esté tomando un determinado fármaco para la IC o que haya que esperar a la titulación para poder comenzar con dapagliflozina. Al contrario, el retraso en el inicio de dapagliflozina va a privar al paciente de un beneficio clínico y pronóstico (fig. 3). De hecho, en esta línea, las recientes guías europeas de IC recomiendan el inicio precoz de aquellos fármacos que han demostrado beneficio pronóstico (mortalidad/hospitalización por IC), para que el paciente obtenga el mayor beneficio posible22. Esto no es de extrañar ya que la fisiopatología de la IC es mucho más compleja de lo que se pensaba. Así, tradicionalmente los 2 sistemas neurohormonales implicados en la etiopatogenia de la IC eran el sistema renina angiotensina y el sistema nervioso simpático, y en este contexto, los inhibidores de la enzima convertidora de angiotensina /antagonistas de los receptores de angiotensina ii, junto con los antagonistas de la aldosterona y los betabloqueantes constituían el tratamiento de elección. Sin embargo, en los últimos años se ha observado que otros sistemas como el de los péptidos natriuréticos y el de los receptores SGLT2 también estarían implicados, por lo que la inhibición de neprilisina y el bloqueo de los receptores de angiotensina ii, así como la inhibición del SGLT2 serían especialmente útiles23. En consecuencia, para maximizar el beneficio del tratamiento de los pacientes con IC es necesario actuar sobre todos los sistemas neurohormonales implicados en la etiopatogenia de la IC de manera temprana24.
Dentro de los fármacos que han demostrado beneficio pronóstico se encuentra dapagliflozina22. Además, es un fármaco fácil de usar, que a diferencia de otros tratamientos para la IC-FEr, no necesita titulación, ya que solo tiene una única dosis25.
El riesgo de IC aumenta con la edad26. Aunque la población anciana también se beneficia del tratamiento para la IC, también es más susceptible de presentar efectos adversos por la medicación, lo que hace que en ocasiones el tratamiento para la IC no se optimice lo suficiente, con las implicaciones pronósticas negativas que esto tiene para los pacientes27,28. En el DAPA-HF el 36% de los sujetos incluidos tenía entre 65 y 74 años y el 24%≥75 años. Como era de esperar, el riesgo de complicaciones aumentaba con la edad. Sin embargo, el beneficio de dapagliflozina fue independiente de la edad, incluyendo en el grupo de pacientes más ancianos (P interacción 0,76). Además, la incidencia de efectos adversos fue similar en ambos grupos de tratamiento, independientemente de la edad29. En consecuencia, dapagliflozina se puede emplear en todo el espectro de edad, incluyendo la población más anciana (fig. 3).
En el estudio DAPA-HF se excluyeron a los pacientes que tenían un filtrado glomerular<30ml/min/1,73m2, siendo el filtrado glomerular medio 66±19ml/min/1,73m2 (41% tenían un filtrado glomerular<60ml/min/1,73m2). No solo es que la eficacia y seguridad de dapagliflozina frente a placebo fuese independiente de la función renal, sino que durante el seguimiento el deterioro de la función renal fue menor con dapagliflozina30. En consecuencia, a diferencia de lo que ocurre con otros fármacos para la IC, como los inhibidores del sistema renina-angiotensina-aldosterona, en los que hay que ser especialmente cauteloso con la función renal, y los niveles de potasio sérico31,32, en los pacientes con IC-FEr, el tratamiento con dapagliflozina es eficaz y se puede prescribir de manera segura a pacientes con enfermedad renal crónica a partir de una TFGe ≥ 25 ml/min/1,73 m2, según se recoge en su ficha técnica (fig. 3)25.
En ocasiones, la hipotensión arterial puede limitar tanto el inicio como la titulación de los fármacos para la IC31,32. Para poder participar en el estudio DAPA-HF, los pacientes debían tener al menos una presión arterial sistólica de 95mmHg en el momento de la inclusión. En el DAPA-HF, aproximadamente uno de cada 4 pacientes tenía una presión arterial sistólica<110mmHg y la de uno de cada 3 era≥130mmHg. Aunque es cierto que hubo globalmente un mayor riesgo de complicaciones en los sujetos con una presión arterial más baja, la eficacia (P interacción 0,78 para la variable primaria) y seguridad de dapagliflozina frente a placebo fueron independientes de las cifras de presión arterial. De hecho, la discontinuación por efectos secundarios fue similar en ambos grupos de tratamiento en las diferentes categorías de presión arterial analizadas33. Dado que el impacto de dapagliflozina sobre la presión arterial en los pacientes con IC-FEr es clínicamente poco significativo, esto permite que dapagliflozina se pueda considerar dentro del arsenal terapéutico para la IC en un perfil muy amplio de pacientes, incluso mayor que el de otros fármacos para la IC que tienen una influencia mayor sobre la presión arterial (fig. 3).
ConclusionesA pesar de los tratamientos actuales, el riesgo de muerte y hospitalizaciones sigue siendo elevado en los sujetos con IC-FEr. En los últimos tiempos, las evidencias provenientes de los ensayos clínicos han demostrado que la etiopatogenia de la IC es más compleja de lo que se pensaba, con la participación de varios sistemas neurohormonales, incluyendo no solo el sistema nervioso simpático, y el sistema renina-angiotensina, sino también a los péptidos vasoactivos y el SGLT2. El estudio DAPA-HF demostró que la adición de dapagliflozina al tratamiento estándar en IC-FEr disminuía de manera marcada el riesgo de muerte cardiovascular, hospitalización por IC, y mortalidad total, de manera precoz, mejorando además la clase funcional y la calidad de vida. En consecuencia, dapagliflozina debería considerarse como uno de los pilares básicos en el tratamiento de la IC-FEr.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Información sobre el suplementoEste artículo forma parte del suplemento titulado «Abordaje práctico de dapagliflozina como tratamiento de la insuficiencia cardiaca con fracción de eyección reducida», que ha sido patrocinado por AstraZeneca.