Describir las características y los factores asociados a sobrecarga en los cuidadores principales (CP) de un grupo de pacientes ancianos con demencia no institucionalizados valorados en una unidad de evaluación geriátrica (UEG).
Material y métodosEstudio observacional descriptivo transversal. Se recogieron características basales del paciente y del CP. Para la estimación de carga del CP se utilizaron la escala de ansiedad (EGA) y depresión (EGD) de Goldberg y la escala de sobrecarga de Zarit (EZ).
ResultadosSe incluyeron 130 pacientes (8 pérdidas). Ninguna variable del paciente con demencia se relacionó con medidas de sobrecarga. Una peor percepción de salud y calidad de vida se relacionaron con riesgo de ansiedad (EGA>4), depresión (EGD > 2) y sobrecarga (EZ>47). Mayor frecuentación a atención primaria y la ausencia de trabajo remunerado fuera de casa se relacionaron con riesgo de ansiedad y depresión. Una mayor edad del CP y menor formación académica se relacionaron con riesgo de depresión. El consumo de antiinflamatorios, ansiolíticos y antidepresivos se relacionó con riesgo de ansiedad y el consumo de antiinflamatorios se relacionó con sobrecarga.
ConclusionesEl perfil de los cuidadores de nuestra muestra es comparable al descrito del CP de pacientes con demencia en nuestro país, aunque el tiempo dedicado al cuidado es mayor. Se trata de un grupo difícil de detectar y con necesidades asistenciales no satisfechas. Aunque no exista una demanda sanitaria adecuada se podría intervenir.
To describe the characteristics and determining factors of carer stress in a group of elderly home care patients with dementia evaluated in a Geriatric Assessment Unit.
Material and methodsAn observational descriptive cross-sectional study was conducted using an assessment of baseline characteristics of patients and carers. Estimation of caregiver burden was registered by validated scales: Goldberg Anxiety Scale (GAS), Goldberg Depression Scales (GDS), and Zarit Burden Scale (ZS).
ResultsA total of 130 patients were included. No item related to dementia patients was associated with caregiver burden. A poor perception of health and quality of life by the caregivers were associated with anxiety risk, depression and burden. Attendance rates for primary care and lack of paid work outside the home were associated with both, depression (GDS>2) and anxiety (GAS>4). Carer age and a lower education were related to depression. Anti-inflammatory, anxiolytics and antidepressants consumption was associated with anxiety, and anti-inflammatory consumption with caregiver burden (ZS >47).
ConclusionsThe profile of carers in our sample is comparable to that described in other national studies, but care time is longer. The target population is difficult to identify and in need of help. Although there is not a formal demand for help, we should be encouraged to develop new healthcare methods.
Los cambios en los individuos con demencia se producen de modo progresivo afectando a las esferas cognitiva, funcional y social, condicionando dependencia, lo que deriva en una necesidad creciente de intervención por parte del cuidador1.
Las tareas de cuidador, cada vez más complejas, se asumen paulatinamente, sin programación y en muchas ocasiones con ausencia de formación, lo que dificulta la sensación de control sobre la situación. En nuestro país, el perfil clásico del cuidador es una mujer entre 50 y 60 años, dedicada a labores del hogar y familiar de primer grado de la persona a la que cuida; tiene estudios primarios, convive con el paciente más de 6 meses al año y dedica al cuidado más de 3 h al día, con una duración media de los cuidados de 5 años. Además, compagina las labores de cuidador con otras tareas (en el hogar o trabajo fuera del domicilio). Solo una minoría recibe ayuda de tipo institucional. El apoyo más frecuente que recibe proviene de otros familiares, generalmente también mujeres (hermanas)2.
Numerosos trabajos muestran el impacto negativo que la prestación de cuidados puede tener en la salud. Aunque las consecuencias más importantes se refieren al malestar psíquico y, especialmente, a la mayor frecuencia de ansiedad y depresión3, se han descrito repercusiones importantes en la salud física, un gran aumento del aislamiento social y un empeoramiento de la situación económica3–5. El síndrome del cuidador2,6,7, se caracteriza por la existencia de un cuadro plurisintomático, que afecta a todas las esferas de la persona y supone una claudicación en las labores de cuidado. Los cuidadores son un colectivo creciente, vulnerable y además oculto7, con una atención sanitaria centrada en el individuo con demencia, no en ellos, y en un entorno de cambios en la estructura del núcleo familiar, diferente al modelo tradicional.
La tradición de cuidar en el domicilio de la unidad familiar a las personas dependientes, junto a la incorporación de la mujer al mundo laboral y la dispersión de las familias, contribuye al perfil del cuidador descrito2.
Las ayudas para el cuidador fuera del entorno familiar son heterogéneas: servicios sanitarios (visita domiciliaria desde atención primaria, programas de atención al cuidador), servicios sociosanitarios (trabajadores familiares, unidades de respiro, centros de día, asociaciones y residencias) y el voluntariado8. No existe consenso sobre la mayor efectividad de las distintas intervenciones sociales y sanitarias, sin embargo los programas desarrollados reducen la sobrecarga, la ansiedad y la depresión en el cuidador8–11.
El objetivo de este trabajo es describir las características y los factores asociados a sobrecarga en los cuidadores principales de un grupo de pacientes ancianos con demencia no institucionalizados valorados en una unidad de evaluación geriátrica (UEG). Como objetivos secundarios se plantea, en los cuidadores, conocer su calidad de vida, autopercepción de salud y sus necesidades para el cuidado, y en los pacientes con demencia, sus características clínicas diferenciales.
Material y métodosSe diseñó un estudio observacional descriptivo transversal para lograr los objetivos descritos previamente.
El estudio se llevó a cabo en el Hospital de Jarrio, que pertenece al Servicio de Salud del Principado de Asturias. La UEG se implantó en septiembre de 2008 como una unidad hospitalaria con un modelo de trabajo basado en la coordinación entre atención especializada (AE) y atención primaria (AP) para facilitar, tras la valoración inicial, el seguimiento del paciente geriátrico sin necesidad de revisiones presenciales en el hospital de referencia en la medida de lo posible. En este modelo, la demanda asistencial la realiza AP a través de unos criterios de derivación y, mediante reuniones interdisciplinarias con los equipos de AP en los centros de salud, se realiza, además del seguimiento de pacientes, una constante adecuación de la prescripción, detección de nuevos casos y capacitación del equipo de AP para el desarrollo de competencias que garanticen un buen seguimiento del paciente11.
La población de estudio fueron los cuidadores principales de pacientes con diagnóstico de demencia no institucionalizados y valorados por la UEG del Hospital de Jarrio entre octubre de 2008 y noviembre de 2009. Los pacientes se derivaron desde AP siguiendo el modelo asistencial descrito.
Criterios de inclusiónCuidadores principales de pacientes con demencia que visitaron la UEG en el periodo de estudio. Definimos como cuidador principal (CP) aquella persona que se hace cargo de la mayoría de las atenciones físicas y emocionales que precisa la persona enferma3. Definimos paciente con demencia a aquel con el diagnóstico dado tras la valoración en la UEG (criterios DSM-IV, CIE-10)1.
Criterios de exclusiónCuidadores de pacientes con demencia institucionalizados, cuidadores de pacientes desplazados, pacientes con varios cuidadores sin que ninguno de ellos asuma la figura de cuidador principal, cuidadores de pacientes con demencia fallecidos en el momento de recogida de los datos, edad del cuidador menor de 18 años y aquellos que presentaron negativa a participar en el estudio.
Se determinó el tamaño de muestra en función de una prevalencia desconocida de sobrecarga de cuidador del 50% y un error máximo de precisión del 5%. Para seleccionar a los sujetos se realizó muestreo aleatorio simple. Se incluyeron 130 pacientes (durante ese período de tiempo, la población atendida con esas características fue de 197).
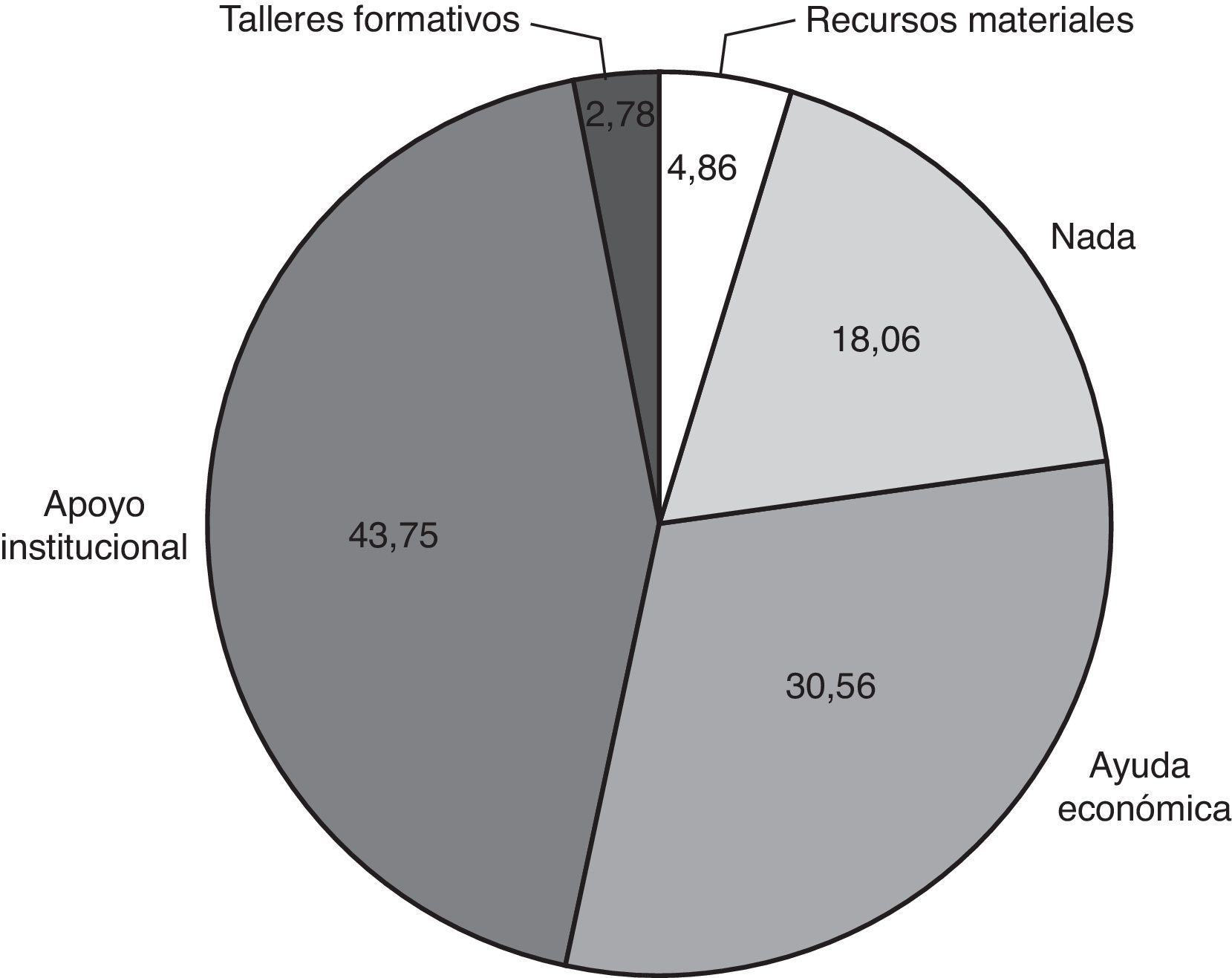
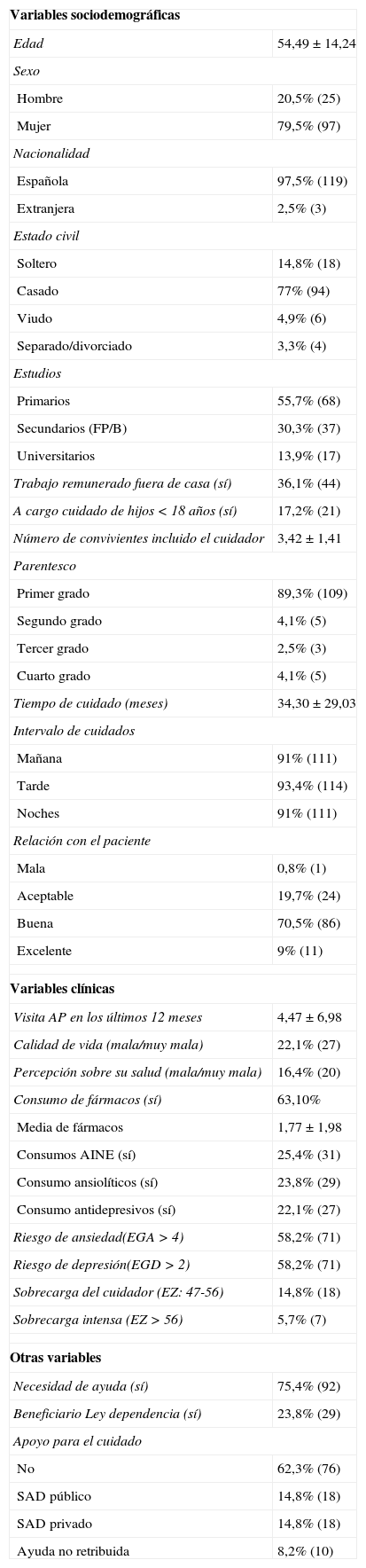
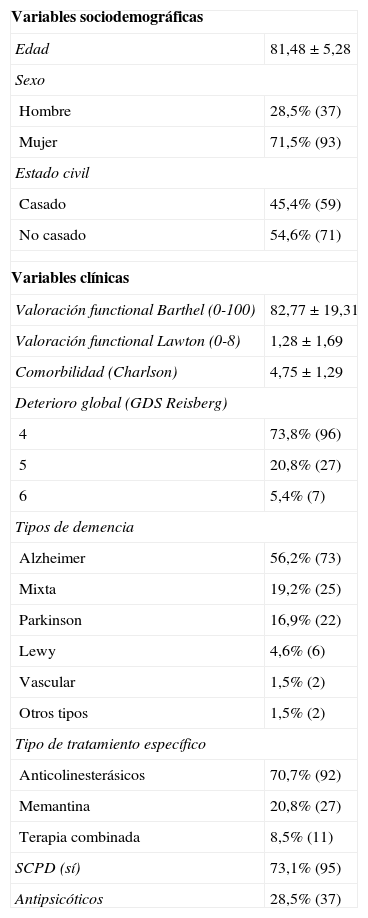
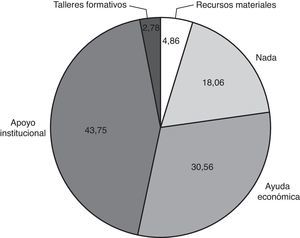
Las variables de estudio fueron: variables relacionadas con el CP (tabla 1); variables relacionadas con el paciente con demencia (tabla 2) y registro de necesidades del cuidador a través de una pregunta abierta (fig. 1).
Características basales del cuidador principal
| Variables sociodemográficas | |
| Edad | 54,49 ± 14,24 |
| Sexo | |
| Hombre | 20,5% (25) |
| Mujer | 79,5% (97) |
| Nacionalidad | |
| Española | 97,5% (119) |
| Extranjera | 2,5% (3) |
| Estado civil | |
| Soltero | 14,8% (18) |
| Casado | 77% (94) |
| Viudo | 4,9% (6) |
| Separado/divorciado | 3,3% (4) |
| Estudios | |
| Primarios | 55,7% (68) |
| Secundarios (FP/B) | 30,3% (37) |
| Universitarios | 13,9% (17) |
| Trabajo remunerado fuera de casa (sí) | 36,1% (44) |
| A cargo cuidado de hijos<18 años (sí) | 17,2% (21) |
| Número de convivientes incluido el cuidador | 3,42 ± 1,41 |
| Parentesco | |
| Primer grado | 89,3% (109) |
| Segundo grado | 4,1% (5) |
| Tercer grado | 2,5% (3) |
| Cuarto grado | 4,1% (5) |
| Tiempo de cuidado (meses) | 34,30 ± 29,03 |
| Intervalo de cuidados | |
| Mañana | 91% (111) |
| Tarde | 93,4% (114) |
| Noches | 91% (111) |
| Relación con el paciente | |
| Mala | 0,8% (1) |
| Aceptable | 19,7% (24) |
| Buena | 70,5% (86) |
| Excelente | 9% (11) |
| Variables clínicas | |
| Visita AP en los últimos 12 meses | 4,47 ± 6,98 |
| Calidad de vida (mala/muy mala) | 22,1% (27) |
| Percepción sobre su salud (mala/muy mala) | 16,4% (20) |
| Consumo de fármacos (sí) | 63,10% |
| Media de fármacos | 1,77 ± 1,98 |
| Consumos AINE (sí) | 25,4% (31) |
| Consumo ansiolíticos (sí) | 23,8% (29) |
| Consumo antidepresivos (sí) | 22,1% (27) |
| Riesgo de ansiedad(EGA>4) | 58,2% (71) |
| Riesgo de depresión(EGD>2) | 58,2% (71) |
| Sobrecarga del cuidador (EZ: 47-56) | 14,8% (18) |
| Sobrecarga intensa (EZ>56) | 5,7% (7) |
| Otras variables | |
| Necesidad de ayuda (sí) | 75,4% (92) |
| Beneficiario Ley dependencia (sí) | 23,8% (29) |
| Apoyo para el cuidado | |
| No | 62,3% (76) |
| SAD público | 14,8% (18) |
| SAD privado | 14,8% (18) |
| Ayuda no retribuida | 8,2% (10) |
AINE: antiinflamatorios no esteroideos; AP: atención primaria; B: bachillerato; EGA: escala Goldberg ansiedad; EGD: escala Goldberg depresión; EZ: escala de Zarit; FP: formación profesional; SAD: servicio de ayuda domiciliario.
Las variables cuantitativas se representan mediante la media±2 DE y las categóricas mediante su valor y entre paréntesis su porcentaje.
Características basales de los pacientes con demencia
| Variables sociodemográficas | |
| Edad | 81,48 ± 5,28 |
| Sexo | |
| Hombre | 28,5% (37) |
| Mujer | 71,5% (93) |
| Estado civil | |
| Casado | 45,4% (59) |
| No casado | 54,6% (71) |
| Variables clínicas | |
| Valoración functional Barthel (0-100) | 82,77 ± 19,31 |
| Valoración functional Lawton (0-8) | 1,28 ± 1,69 |
| Comorbilidad (Charlson) | 4,75 ± 1,29 |
| Deterioro global (GDS Reisberg) | |
| 4 | 73,8% (96) |
| 5 | 20,8% (27) |
| 6 | 5,4% (7) |
| Tipos de demencia | |
| Alzheimer | 56,2% (73) |
| Mixta | 19,2% (25) |
| Parkinson | 16,9% (22) |
| Lewy | 4,6% (6) |
| Vascular | 1,5% (2) |
| Otros tipos | 1,5% (2) |
| Tipo de tratamiento específico | |
| Anticolinesterásicos | 70,7% (92) |
| Memantina | 20,8% (27) |
| Terapia combinada | 8,5% (11) |
| SCPD (sí) | 73,1% (95) |
| Antipsicóticos | 28,5% (37) |
GDS: escala de deterioro global; SCPD: síntomas psicológicos y conductuales en pacientes con demencia.
Las variables cuantitativas se representan mediante la media±2 DE y las categóricas mediante su valor y entre paréntesis su porcentaje.
Para la estimación de sobrecarga del CP12 se utilizaron 2 tipos de escalas, la escala de ansiedad (EGA) y depresión (EGD) de Goldberg13 para detectar riesgo de presentar ansiedad y depresión respectivamente y la escala de sobrecarga de Zarit (EZ)14. La EGA y la EGD son pruebas de detección, con usos asistenciales y epidemiológicos, que discriminan entre ansiedad y depresión y dimensionan sus intensidades. Los puntos de corte se sitúan en 4 o más para EGA y en 2 o más para EGD, con puntuaciones tanto más altas cuanto más severo sea el problema13. La EZ es un instrumento de evaluación de la carga que consta de 22 ítems de respuesta tipo Likert que reflejan la percepción y los sentimientos habituales de los cuidadores. El rango de puntuación es de 22 a 110 puntos, y a mayor puntuación, mayor carga percibida por parte del cuidador. El punto de corte entre ausencia de carga y carga leve se encuentra en los 46 y los 47 puntos, y entre carga leve e intensa, entre los 55 y los 56 puntos14. Para la recogida de datos se utilizó un cuestionario de 59 preguntas, elaborado para la ocasión y que incluye las variables sociodemográficas del cuidador, las 18 cuestiones que conforman la EGA y EGD y las 22 que conforman la EZ. Dicho cuestionario fue realizado por los médicos internos-residentes de medicina de familia y comunitaria.
En la valoración del paciente con demencia se utilizaron escalas para valoración funcional (índice de Barthel15 e índice de Lawton16), comorbilidad (índice de Charlson17) y estadio de evolución de la demencia (GDS)18. Se clasificó el tipo de demencia, la utilización de tratamiento específico y la presentación de trastornos psicológicos y del comportamiento (SCPD)19 disruptivos (aquellos en los que se iniciaba tratamiento farmacológico). La recogida de datos se realizó a través del informe clínico de la UEG recogido en la historia clínica informatizada (programa SELENE).
Análisis estadísticoSe llevó a cabo un análisis descriptivo univariante de toda la información recogida a través de las fichas de registro depurando inconsistencias y errores de codificación. La descripción de las variables cualitativas se realiza a través de tablas de frecuencias y la de las variables cuantitativas a partir de la media y desviación estándar.
Una vez comprobada la normalidad de la muestra mediante la prueba de Kolmogorov-Smirnov se realizó la t de Student utilizando la sobrecarga y riesgo de ansiedad y depresión como variables dependientes y se muestran los resultados más relevantes: media, desviación estándar, p, y el IC 95% de la diferencia de medias. Se considera que existen diferencias estadísticamente significativas entre ambos grupos cuando p<0,05.
Se realizó un análisis bivariante, utilizando la sobrecarga y riesgo de ansiedad y depresión como variables dependientes y el resto como independientes. Se muestran las variables en las que hemos detectado diferencias estadísticamente significativas (p<0,05) con sus correspondientes intervalos de confianza (IC 95%) y valores p. Se comprobó previamente si seguía una distribución normal utilizando la prueba de Kolmogorov-Smirnov.
Se realizó un análisis de regresión logística para identificar las variables asociadas de modo independiente a sobrecarga y riesgo de ansiedad y depresión. Se realizó regresión lineal múltiple utilizando el método enter, utilizando como variables predictoras aquellas que habían dado resultados significativos en el análisis bivariante.
La OR se expresó para las categorías de cada variable en relación con la categoría de referencia. Para el análisis de los datos y la aplicación del estudio estadístico se utilizó el paquete estadístico SPSS versión 15.0.
ResultadosSe incluyeron 130 pacientes que cumplían los criterios de inclusión. Se produjeron 8 pérdidas (6,15%) por imposibilidad para contactar con el CP.
En la tabla 1 se describen las características basales de los CP y en la tabla 2 las características basales de los pacientes con demencia.
El perfil de nuestro cuidador era una mujer con una edad media de 55 años, hija o cónyuge del paciente y sin hijos menores de edad a su cargo. Tenía estudios primarios y no trabajaba fuera del domicilio. Llevaba en torno a 3 años al cuidado del paciente y asumía la atención durante la mayor parte del día y casi de manera exclusiva.
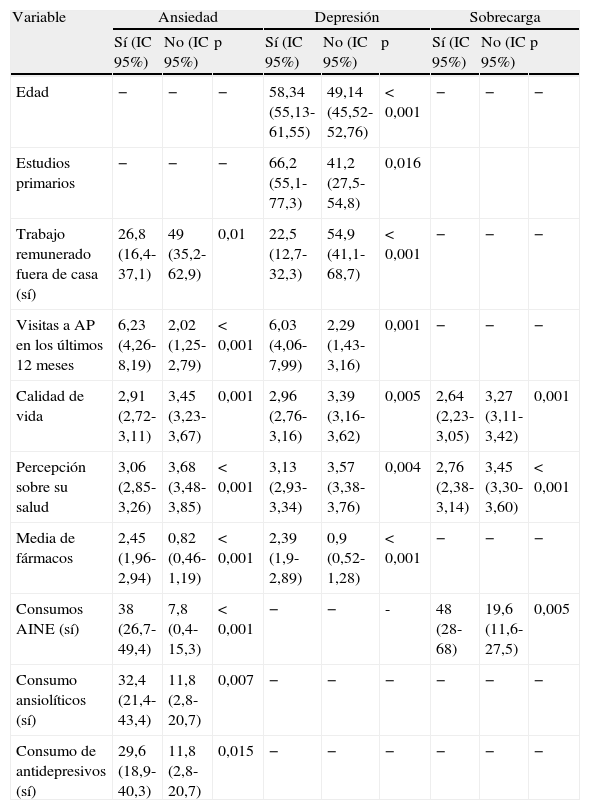
Las variables del CP que se relacionaron, en el análisis bivariante, con riesgo de ansiedad (EGA>4) fueron el número de visitas a atención primaria y una peor percepción de salud y calidad de vida, que también se relacionaron con riesgo de depresión (EGD > 2). El número de fármacos era significativamente mayor en ambos grupos y, en particular, el consumo de antiinflamatorios, ansiolíticos y antidepresivos, en el grupo de los de riesgo de ansiedad. Los CP con mayor edad, estudios primarios y ausencia de trabajo remunerado fuera de casa presentaron mayor riesgo de depresión (tabla 3).
Análisis bivariante: variables del cuidador relacionadas con ansiedad, sobrecarga y depresión
| Variable | Ansiedad | Depresión | Sobrecarga | ||||||
| Sí (IC 95%) | No (IC 95%) | p | Sí (IC 95%) | No (IC 95%) | p | Sí (IC 95%) | No (IC 95%) | p | |
| Edad | − | − | − | 58,34 (55,13-61,55) | 49,14 (45,52-52,76) | < 0,001 | − | − | − |
| Estudios primarios | − | − | − | 66,2 (55,1-77,3) | 41,2 (27,5-54,8) | 0,016 | |||
| Trabajo remunerado fuera de casa (sí) | 26,8 (16,4-37,1) | 49 (35,2-62,9) | 0,01 | 22,5 (12,7-32,3) | 54,9 (41,1-68,7) | < 0,001 | − | − | − |
| Visitas a AP en los últimos 12 meses | 6,23 (4,26-8,19) | 2,02 (1,25-2,79) | < 0,001 | 6,03 (4,06-7,99) | 2,29 (1,43-3,16) | 0,001 | − | − | − |
| Calidad de vida | 2,91 (2,72-3,11) | 3,45 (3,23-3,67) | 0,001 | 2,96 (2,76-3,16) | 3,39 (3,16-3,62) | 0,005 | 2,64 (2,23-3,05) | 3,27 (3,11-3,42) | 0,001 |
| Percepción sobre su salud | 3,06 (2,85-3,26) | 3,68 (3,48-3,85) | < 0,001 | 3,13 (2,93-3,34) | 3,57 (3,38-3,76) | 0,004 | 2,76 (2,38-3,14) | 3,45 (3,30-3,60) | < 0,001 |
| Media de fármacos | 2,45 (1,96-2,94) | 0,82 (0,46-1,19) | < 0,001 | 2,39 (1,9-2,89) | 0,9 (0,52-1,28) | < 0,001 | − | − | − |
| Consumos AINE (sí) | 38 (26,7-49,4) | 7,8 (0,4-15,3) | < 0,001 | − | − | - | 48 (28-68) | 19,6 (11,6-27,5) | 0,005 |
| Consumo ansiolíticos (sí) | 32,4 (21,4-43,4) | 11,8 (2,8-20,7) | 0,007 | − | − | − | − | − | − |
| Consumo de antidepresivos (sí) | 29,6 (18,9-40,3) | 11,8 (2,8-20,7) | 0,015 | − | − | − | − | − | − |
AINE: antiinflamatorios no esteroideos; AP: atención primaria.
El consumo de antiinflamatorios, así como una peor autopercepción de salud y calidad de vida, se relacionaron con sobrecarga al menos moderada (EZ>47) (tabla 3).
Ninguna variable del paciente con demencia se relacionó con puntuaciones de riesgo de ansiedad, depresión y sobrecarga.
Las 3 escalas se correlacionaron en el análisis bivariante y también en el multivariante. Tras la regresión lineal, salvo la edad del CP con riesgo de depresión (OR 1,046 IC 95% (1,005-1,009), ninguna otra variable diferente a riesgo de ansiedad y sobrecarga mantuvo su significación estadística.
En cuanto a las necesidades expresadas a través de una pregunta abierta por los CP, únicamente un 18% no verbalizó ninguna necesidad diferente a los recursos disponibles. El 43,75% solicitaba apoyo institucional en forma de recursos humanos y el 30,56% ayuda económica (fig. 1).
DiscusiónEl perfil de los cuidadores de nuestra muestra es comparable al descrito del CP de pacientes con demencia en nuestro país2,3, aunque el tiempo dedicado al cuidado es mayor. Diferentes características de los CP se relacionaron con sobrecarga, ansiedad y depresión (tabla 3), sin embargo, ninguna de las variables relacionadas con el paciente con demencia presentó asociación estadística.
En cuanto a los datos de estimación de sobrecarga del cuidador obtenidos, la prevalencia de ansiedad y depresión en nuestro estudio, tanto si consideramos los resultados de los cuestionarios como la utilización de antidepresivos y ansiolíticos en los CP (tabla 1) es mayor que en población general, habitualmente inferior a un 15%3. Los factores relacionados en el trabajo con ansiedad y depresión son los clásicos3,21,22. Sin embargo, llama la atención la baja proporción de CP con sobrecarga según EZ, respecto a otras series. En la literatura especializada se cuestiona la poca reproducibilidad de los puntos de corte de Zarit y que no siempre se correlaciona con la capacidad funcional de los pacientes con demencia23 (en este caso, la situación funcional de los individuos incluidos es similar, lo que dificultaría su capacidad discriminativa). La recogida de datos del CP, incluídos los cuestionarios, se realiza después de la valoración e intervención iniciales en la UEG, y con el paciente y el CP formando parte del engranaje asistencial descrito, lo que podría ayudar también a explicar el resultado.
Los pacientes con demencia de la muestra son homogéneos en cuanto al diagnóstico sindrómico pero se incluyen todo tipo de demencias (56,2% enfermedad de Alzheimer). La evaluación de intervención farmacológica la realiza el mismo facultativo y el modelo de coordinación con AP existente en el área da protagonismo al papel del equipo de AP en el manejo del paciente con demencia y su CP en su entorno habitual. Ninguna de las variables recogidas se relacionó con sobrecarga en nuestro trabajo. En el momento de la valoración, la mayoría de los pacientes presentaban SCPD subsidiarios de tratamiento farmacológico. Determinados trastornos de comportamiento, tipo agresividad, agitación, alucinaciones y conducta motora aberrante son los factores del paciente con demencia más relacionados con sobrecarga descritos en la literatura médica, así como también los tipos de demencia en los que este tipo de comportamientos se presentan más habitualmente20–22. De todos modos, son las características del CP, por encima de las del paciente con demencia, las que se relacionan con depresión y mayor carga de cuidados22.
La ausencia de tipificación de los SCPD y el modelo de coordinación utilizado podrían explicar la ausencia de relación entre las variables recogidas del paciente con demencia y la sobrecarga del cuidador. En un 73,1% se interviene farmacológicamente de inicio sobre los SCPD, y la recogida de datos del cuidador es posterior. Además, la sobrecarga es mayor cuando el paciente tiene un nivel de dependencia funcional establecido alto, y no es el caso de los individuos de nuestra muestra.
En cuanto a las variables relacionadas con el CP, la autopercepción de salud y la estimación de la calidad de vida de los cuidadores, se relacionaron con sobrecarga y riesgo de ansiedad y depresión, no así con la presencia de SCPD o la situación funcional de los pacientes con demencia como en otros trabajos24.
La toma de determinados fármacos y la utilización de recursos sanitarios resultan también unos buenos indicadores de medida de carga25, y explican la disociación entre morbilidad diagnosticada y sentida entre los CP. Todas estas variables se relacionaron con sobrecarga, también con riesgo de ansiedad y depresión. La morbilidad sentida se refiere habitualmente a sintomatología osteoarticular, aunque el registro es complejo y poco homogéneo en las diferentes series. No obstante, dado que el tratamiento farmacológico habitual son antiinflamatorios o analgésicos, que no necesitan de prescripción facultativa, podría resultar un indicador indirecto de la existencia de morbilidad sentida y de su intensidad23,25. Además, la posibilidad de automedicación dificulta un control facultativo adecuado y aumenta el riesgo de iatrogenia. En nuestro caso, la utilización de antiinflamatorios en el CP se relacionó con la presencia de sobrecarga. Nuevamente, la ausencia de datos de utilización de este tipo de fármacos en el resto de nuestra población supone una limitación.
Los datos de frecuentación a AP, que también se relacionaron con sobrecarga en otros trabajos21,22, son inferiores a los de la población general en el mismo área sanitaria, con una media en torno a 8 (6,26 en la comunidad autónoma), a pesar de que se trata de un grupo con utilización de antidepresivos/ansiolíticos/antiinflamatorios. No obstante, en la muestra, acuden significativamente más a AP aquellos con riesgo de ansiedad y depresión.
El tiempo destinado al cuidado y la interiorización del rol de cuidador pueden ser una limitación para el acceso al sistema sanitario del CP. Esto supone además un retraso en el diagnóstico de sobrecarga y una mayor dificultad para la realización de actividades preventivas. La habitual centralización de la asistencia en el individuo con demencia debería dejar paso a la coordinación o sincronización de la atención de ambos, CP y paciente con demencia, considerando incluso la atención domiciliaria compartida26.
Las características de los cuidadores junto con las necesidades referidas (únicamente un 18% consideraba que no necesitaba nada diferente a los recursos de los que disponía) refuerzan la impresión de que se trata de un grupo difícil de detectar y sobre el que se podría intervenir, aunque no exista una demanda sanitaria adecuada, ya que presentan necesidades asistenciales no satisfechas. El desarrollo de programas específicos con el doble objetivo, tanto de cuidado del cuidador como de formación e información dirigida sobre la enfermedad del individuo al que cuidan, ayudaría a mejorar la atención sanitaria prestada. No obstante, el tipo concreto de intervención está por definir y se recomienda la individualización de la misma26–30.
Dentro de las limitaciones del estudio, la no disponibilidad de datos acerca del consumo de psicofármacos y fármacos antiinflamatorios en el área de salud supone una limitación para la elaboración de hipótesis, así como para definir el papel de la automedicación en la muestra. Asimismo, la no utilización de una escala para clasificar los SCPD impide diferenciar el valor ponderal de cada trastorno de comportamiento20–22.
El reconocimiento de las necesidades de los CP de ancianos con demencia ha llevado al desarrollo de programas asistenciales dirigidos a apoyarles en su labor de cuidadores. En general, tienen su efecto fundamental sobre la carga subjetiva (inferida en nuestro caso, de las puntuaciones de EGA y EGD, así como de la farmacoterapia utilizada), que predice además la permanencia del enfermo en la comunidad29,30, pero son muy heterogéneos. En nuestro entorno, con particularidades socioculturales y demográficas (ambiente rural, dispersión geográfica, envejecimiento poblacional elevado y baja densidad de población) este modelo de coordinación entre AP y AE, que facilita el acceso del usuario al sistema sanitario en su entorno habitual, quizás ayude a explicar una prevalencia de sobrecarga inferior a la de otras series. No obstante, los datos relacionados con sobrecarga, y la elevada prevalencia de riesgo de ansiedad y depresión en nuestra serie, así como la utilización de fármacos antidepresivos y ansiolíticos y las necesidades referidas, son indicadores de una necesidad de mejora.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los resultados descriptivos de este trabajo se presentaron por los médicos internos residentes de medicina familiar y comunitaria del área sanitaria I del Principado de Asturias, en abril de 2010, como proyecto de investigación con el título de «Características y prevalencia de sobrecarga en los cuidadores principales de pacientes con demencia». Asimismo se admitieron en el 52.o Congreso de la Sociedad Española de Geriatría y Gerontología en Valladolid (junio 2010), 2 presentaciones en forma de póster, con los datos del trabajo1,2.
1. Características y prevalencia de sobrecarga en los cuidadores principales de pacientes con demencia no institucionalizados valorados en la Unidad de Evaluación Geriátrica (UEG) del Hospital de Jarrio. Sousa Ávila Y, Valdespino Páez I, Braña Fernández G, Delgado Parada E, Suárez Álvarez O. Rev Esp Geriatr Gerontol.2010; 45 (Espec Cong): 43-141(P-082).
2. Delgado E, Sousa Y, Valdespino I, Braña GA, Suárez O. Características de pacientes con demencia no institucionalizados valorados en la Unidad de Evaluación Geriátrica (UEG) del hospital de Jarrio. Modelo de seguimiento coordinada con Atención Primaria (AP). Rev Esp Geriatr Gerontol.2010; 45 (Espec Cong): 43-141(P-060).