Describir las características clínicas y sociosanitarias de los pacientes mayores de 65 años atendidos en consultas de atención primaria.
Material y métodosEl estudio PYCAF (Prevalencia Y Características del Anciano Frágil) es un estudio descriptivo, transversal y multicéntrico. Se incluyeron de manera consecutiva sujetos mayores de 65 años, atendidos en las consultas de atención primaria de toda España en condiciones de práctica clínica habitual.
ResultadosSe analizaron un total de 2.461 pacientes (edad media de 76,0±6,9 años; 57,9% mujeres). La coexistencia de factores de riesgo cardiovascular y comorbilidades fue frecuente, siendo las más prevalentes: hipertensión arterial (73,7%), dislipidemia (58,3%), artrosis (56,4%), obesidad (34,0%) y diabetes (28,9%). El 13,4% de los pacientes tenían algún grado de deterioro cognitivo. Las mujeres mostraron un mayor grado de fragilidad (61,0% vs. 51,8%; p<0,001). El 47,4% de los pacientes tomaban más de 6 fármacos, siendo mayor el consumo en las mujeres (44,2% vs. 49,8%; p=0,047). El 49,5% de los pacientes realizaron más de 10 visitas a atención primaria, el 25,9% 4 o más visitas a atención especializada y un 22,3% estuvieron ingresados en el último año.
ConclusionesEl estudio PYCAF nos muestra que los pacientes ancianos tienen mayor prevalencia de enfermedades crónicas cardiovasculares y no cardiovasculares, lo que conduce a una elevada polimedicación. Esta última tiene consecuencias tanto en la seguridad del paciente como en los costes directos e indirectos sobre el Sistema Nacional de Salud que emanan de la asistencia al paciente mayor de 65 años. La prevalencia de fragilidad alcanza a la mitad de la muestra.
To describe the clinical and socio-sanitary characteristics of adults older than 65 years attended in a Primary Care setting.
Material and methodsThe PYCAF study (Prevalence and Characteristics of the Fragile Elderly) is a descriptive, cross-sectional and multicentre study, in which patients older than 65 years attended in clinical practice in Primary Care in Spain were consecutively included.
ResultsA total of 2,461 patients (mean age 76.0±6.9 years, 57.9% women) were included in the study. The coexistence of cardiovascular risk factors and comorbidities was frequent, with arterial hypertension (73.7%) being the most prevalent, followed by dyslipidaemia (58.3%), arthrosis (56.4%), obesity (34.0%), and diabetes (28.9%). Some degree of cognitive impairment was observed in 13.4% of patients. Women had higher rates of frailty (61.0% vs. 51.8%; P<.001). Just under half (47.4%) of subjects were taking more than 6 drugs, with the prescription being higher in women (44.2% vs. 49.8%; P=.047). Just under half (49.5%) of patients made more than 10 visits to Primary Care, 25.9% of patients 4 or more visits to the specialist, and 22.3% of patients were admitted to hospital in the last year.
ConclusionsThe PYCAF study shows that elderly patients have a higher prevalence of chronic cardiovascular and non-cardiovascular diseases, which leads to high polypharmacy. The latter has consequences both on patient safety and on the direct and indirect costs of the National Health System that emanate from the care of patients over 65 years of age. Half the sample has fragility.
El envejecimiento de la población es un problema de primera magnitud en nuestro país. Actualmente, el 18,7% de la población es mayor de 65 años y se prevé que esta cifra alcance el 34,7% en el año 20661. Del mismo modo, los países de nuestro entorno, principalmente de la Unión Europea, presentan una tendencia similar y se espera un incremento de las tasas de dependencia en las próximas décadas paralelamente a este envejecimiento2.
La principal causa de mortalidad en población anciana es la patología cardiovascular, que representa el 29,7% de los fallecimientos3. Es conocido que tanto los factores de riesgo cardiovascular (FRCV) como la enfermedad cardiovascular (ECV) aumentan su prevalencia con la edad de los pacientes4. Así, en un estudio poblacional del Reino Unido, se observaron prevalencias en mayores de 65 años del 50,9% para hipertensión arterial (HTA), 26,9% para dislipidemia (DLP) o 16,3% para diabetes mellitus (DM), y todas ellas mostraron un incremento de prevalencia con la edad5. Respecto a la ECV, además de los datos de mortalidad en España3 y en Europa2 anteriormente citados, disponemos de datos de patologías concretas como la fibrilación auricular6 o el ictus7, que son más prevalentes en ancianos, con la carga social y económica en cuanto a recursos que esto supone. Con respecto al grado de control de los factores de riesgo, disponemos de datos en estudios que analizan los factores de riesgo independientemente, como en HTA con un grado de control del 40,8%8, DM con un grado de control del 58,1%9 o DLP, con un 26%10, pero se desconocen los datos analizados conjuntamente en muestras de ancianos de ámbito nacional.
Por otro lado, el término de fragilidad está estrechamente vinculado con la edad avanzada de los pacientes y la presencia de factores de riesgo. Aunque no hay un acuerdo unánime en la definición de fragilidad, el aspecto clave y común en todas ellas es que el anciano frágil o de riesgo es aquel que, por sus reservas funcionales reducidas, presenta mayor riesgo de eventos adversos en su salud, así como una mayor mortalidad11. En este contexto, se estima que alrededor del 20-30% de los mayores de 65 años evolucionarán a fragilidad12. Esto es muy relevante, ya que la presencia de fragilidad se ha mostrado como un factor de riesgo independiente de episodios adversos graves de salud, tanto de institucionalización, con un riesgo relativo de 2,54, como de muerte, con un riesgo relativo de entre 1,63 y 6,0313. Además, se ha observado que la fragilidad es un poderoso predictor de discapacidad, hospitalización, caídas, pérdida de la movilidad y ECV13-15.
Desde atención primaria (AP) nos interesa conocer la comorbilidad asociada a la edad, especialmente de las enfermedades crónicas, y así poder vincular la carga de enfermedad con el cribado de la fragilidad, tal como recomienda un documento de consenso internacional16.
Sin duda, la fragilidad se ha convertido en tema central de investigación y aprendizaje. En los últimos años, se han realizado varios estudios analizando el perfil clínico y el manejo de la población anciana; sin embargo, se desconocen datos en un contexto clínico como la AP, en donde se debe identificar y comenzar el abordaje de estos pacientes.
Sobre la base de estas premisas se diseñó el estudio PYCAF (Prevalencia Y Características del Anciano Frágil) cuyo objetivo principal fue determinar la prevalencia y los factores predictores de fragilidad desde un punto de vista integral (funcional, clínico, mental y social). El objetivo del presente trabajo es describir las características clínicas y sociosanitarias de los pacientes ancianos atendidos en las consultas de AP.
Material y métodosDiseño del estudio y muestra seleccionadaEl estudio PYCAF es un estudio transversal, descriptivo y multicéntrico de ámbito nacional. En él participaron 198 investigadores (médicos internos residentes de Medicina Familiar y Comunitaria, todos ellos supervisados por sus tutores), pertenecientes a 128 centros de salud, de 15 comunidades autónomas de toda España, excepto La Rioja y País Vasco, quienes reclutaron 2.541 pacientes, de los que se excluyeron 80 (3,1%) por falta de cumplimentación de los ítems del protocolo, obteniendo una muestra final de 2.461 pacientes.
Para la estimación del tamaño muestral, se tuvo en cuenta una prevalencia de anciano frágil en España del 8,4%17. Un tamaño muestral de 2.203 pacientes proporciona una precisión del 1,9% para estimar el porcentaje de pacientes frágiles en España, con un intervalo de confianza del 95%. Suponiendo un 5% de pacientes no válidos para el análisis, el número mínimo de pacientes a reclutar es de 2.203.
Cada investigador reclutaba de manera aleatoria y consecutiva de 10 a 20 pacientes, entre octubre de 2014 y abril de 2016. Los pacientes debían reunir los siguientes criterios para ser reclutados: mayores de 65 años, ser atendidos, por cualquier motivo, en la consulta de AP y firmar el consentimiento informado. Se excluyeron aquellos pacientes con problemas para comprender los cuestionarios del estudio, que les impidiese participar en el mismo, o bien que estuviesen diagnosticados de fragilidad/discapacidad psíquica en la historia clínica.
Aspectos éticosEl estudio fue aprobado por el comité ético del Hospital Clínico San Carlos de Madrid el 23/7/2014 y clasificado por la Agencia Española de Medicamentos y Productos Sanitarios como EPA-OD.
Variables de estudioComo fuente de datos se utilizó la historia clínica y los cuestionarios específicos del estudio. Se registraron variables sociodemográficas (edad, sexo, estado civil, nivel educacional), datos sanitarios (número de visitas a AP y atención especializada, así como el número de ingresos hospitalarios en el último año), FRCV (HTA, DM, DLP, obesidad y tabaquismo), comorbilidad cardiovascular (cardiopatía isquémica, ictus, insuficiencia cardíaca, arteriopatía periférica, fibrilación auricular), comorbilidad no cardiovascular (artrosis, ansiedad, depresión, insomnio, EPOC, hepatopatía, enfermedad renal crónica, alcoholismo, entre otras), datos de la exploración física (índice de masa corporal, perímetro abdominal, presión arterial, frecuencia cardíaca), datos de la última analítica sanguínea (glucemia y perfil lipídico) realizada en el año previo a la inclusión, así como los tratamientos farmacológicos prescritos. Se analizó el consumo de recursos registrando la asistencia a consultas de AP, hospitalaria e ingresos hospitalarios en el último año; además, se registró el número de fármacos consumidos de manera crónica, considerando polimedicado cuando consumía más de 6 fármacos de manera habitual17.
Se consideraron como criterios de control para HTA: PA<140/90 (<150/90 si edad ≥80 años); para DM: HbA1c<7% o <8% en ≥80 años; y para DLP tres tipos de criterios. DLP 1: cLDL<115mg/dL, cLDL<70 en cardiopatía isquémica y DM; DLP 2: colesterol total <200 y triglicéridos <150; DLP 3: cLDL<115mg/dL, cLDL<100 en cardiopatía isquémica y DM.
Se calculó el riesgo cardiovascular (RCV) según la fórmula de Framingham a todos los pacientes, incluso a los mayores de 75 años18. También se calculó la diferencia entre la edad vascular estimada por la misma fórmula de Framingham y la edad biológica de los pacientes.
Los cuestionarios utilizados fueron los siguientes: a) el cuestionario abreviado Pfeiffer. Es un test rápido heteroaplicado, que consta de 10 preguntas para valorar la función cognitiva de los sujetos; considerando normal cometer 0-2 errores, deterioro leve-moderado de 3 a 7 errores y deterioro grave de 8 a 10 errores. Su deterioro indica que debe profundizarse en la valoración. b) Para evaluar el nivel de dependencia y riesgo de fragilidad se empleó el cuestionario de Barber. Consta de 9 ítems, cada uno de ellos representa un importante aspecto de la salud y del bienestar y ha sido formulado de modo que la respuesta posible a cada uno sea de tipo categórico dicotómico: sí, no. Cada ítem puede ser considerado como un factor de riesgo de deterioro funcional y/o institucionalización, es decir, el paciente estaría en situación de pedir ayuda. Por tanto, se considera que no hay riesgo de dependencia en caso de una puntuación de 0, y riesgo de dependencia en caso de una puntuación ≥1. c) Para evaluar la capacidad de realizar actividades instrumentales de la vida diaria se empleó el índice de Lawton-Brody; considerando como anormal una puntuación inferior a 5 en el varón e inferior a 8 en la mujer, ya que tres de las actividades evaluadas, en la cultura occidental y en estos rangos de edad, son más propias de mujeres (cocinar, tareas del hogar y lavar la ropa). d) Como prueba funcional para evaluar el riesgo de caídas se empleó el test Timed Get Up and Go (TUG), o prueba cronometrada de «levántate y anda», que consiste en medir el tiempo que tarda el adulto mayor en levantarse de una silla, caminar 3m, girar, regresar a la silla y sentarse nuevamente. Si el paciente realiza esta actividad en un tiempo igual o inferior a 20 segundos se considera normal; si tarda más en ello, se considera que tiene alterada la marcha. e) Para evaluar el nivel nutricional se empleó el Mini Nutritional Assessment (MNA), que consiste en dos partes: una primera de cribado, que si es inferior a 10 puntos requiere completar los ítems de la segunda parte, de evaluación. La puntuación global resulta de la suma de todos los ítems del test de cribado y de los del test de evaluación. Se considera riesgo de malnutrición cuando la puntuación es de 17 a 23,5 y malnutrición cuando es inferior a 17 puntos. f) Para valorar la existencia de comorbilidades se empleó el índice de comorbilidad de Charlson19, que ofrece la ventaja de ser predictor de mortalidad a 10 años y ha sido validado en AP. En general, se considera ausencia de comorbilidad: 0-1 puntos; comorbilidad baja: 2 puntos, y alta >3 puntos.
Los datos debían ser recogidos por el investigador mediante el cuaderno de recogida de datos (CRD-e). La base de datos incluía rangos y reglas de coherencia interna, para garantizar un control de calidad de los datos. Los pacientes se identificaron mediante un número, tanto en el CRD como en la base de datos. Se garantiza la total confidencialidad de los datos, en particular la identidad de los participantes.
Teniendo en cuenta que el estudio tiene un diseño de tipo observacional, no se aplica ningún tipo de intervención. Además, se trata de una recogida de datos disponibles en la historia clínica de los pacientes cuya estrategia terapéutica ha sido asignada previamente por práctica clínica habitual. Por lo tanto, no existe ninguna posibilidad de interferencia con los hábitos de prescripción del médico.
Análisis estadísticoLas variables categóricas se describieron mediante frecuencias absolutas (n) y relativas (%). Para la descripción de las variables continuas se utilizaron medidas de tendencia central (media y mediana) y de dispersión (desviación estándar, mínimo y máximo), incluyendo el número total de valores válidos. Para la comparación de subgrupos de pacientes se utilizaron pruebas paramétricas (t de Student o ANOVA) o no paramétricas (Mann-Whitney o Kruskal-Wallis) para las variables cuantitativas, según las características propias de las variables en estudio. Para las variables cualitativas se realizó la prueba Chi-cuadrado. En todos los casos se usó un nivel de significación bilateral del 0,05 para las pruebas estadísticas. Los análisis estadísticos se realizaron con el paquete estadístico SPSS versión 22.0.
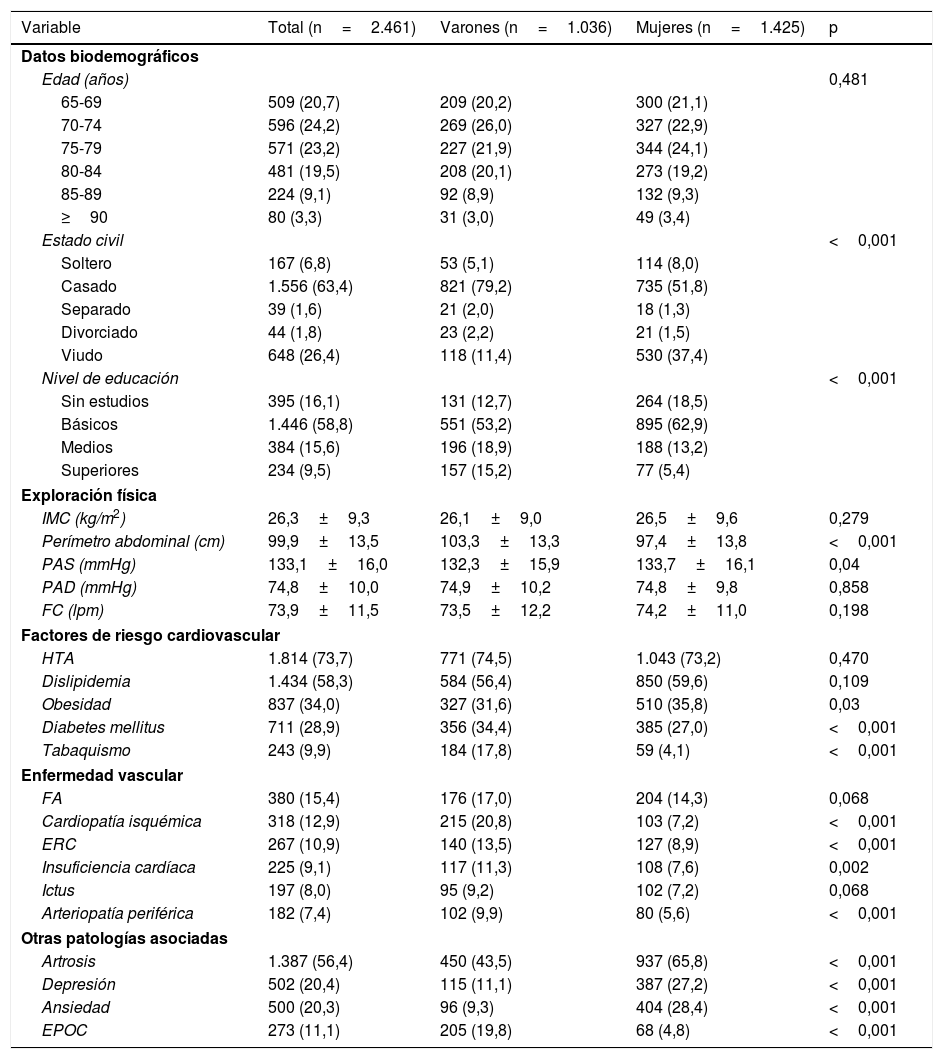
ResultadosCaracterísticas sociodemográficas y clínicas de la muestraSe incluyeron un total de 2.461 pacientes en el análisis final de los datos, con una edad media de 76,0±6,9 años y predominio de mujeres (57,9%). En la tabla 1 se presentan las características clínico-epidemiológicas basales de la muestra en ambos sexos. Se observa que más del 30% de los pacientes son mayores de 80 años y que hay un mayor porcentaje de viudedad y un menor nivel de estudios entre las mujeres.
Características basales de la muestra
| Variable | Total (n=2.461) | Varones (n=1.036) | Mujeres (n=1.425) | p |
|---|---|---|---|---|
| Datos biodemográficos | ||||
| Edad (años) | 0,481 | |||
| 65-69 | 509 (20,7) | 209 (20,2) | 300 (21,1) | |
| 70-74 | 596 (24,2) | 269 (26,0) | 327 (22,9) | |
| 75-79 | 571 (23,2) | 227 (21,9) | 344 (24,1) | |
| 80-84 | 481 (19,5) | 208 (20,1) | 273 (19,2) | |
| 85-89 | 224 (9,1) | 92 (8,9) | 132 (9,3) | |
| ≥90 | 80 (3,3) | 31 (3,0) | 49 (3,4) | |
| Estado civil | <0,001 | |||
| Soltero | 167 (6,8) | 53 (5,1) | 114 (8,0) | |
| Casado | 1.556 (63,4) | 821 (79,2) | 735 (51,8) | |
| Separado | 39 (1,6) | 21 (2,0) | 18 (1,3) | |
| Divorciado | 44 (1,8) | 23 (2,2) | 21 (1,5) | |
| Viudo | 648 (26,4) | 118 (11,4) | 530 (37,4) | |
| Nivel de educación | <0,001 | |||
| Sin estudios | 395 (16,1) | 131 (12,7) | 264 (18,5) | |
| Básicos | 1.446 (58,8) | 551 (53,2) | 895 (62,9) | |
| Medios | 384 (15,6) | 196 (18,9) | 188 (13,2) | |
| Superiores | 234 (9,5) | 157 (15,2) | 77 (5,4) | |
| Exploración física | ||||
| IMC (kg/m2) | 26,3±9,3 | 26,1±9,0 | 26,5±9,6 | 0,279 |
| Perímetro abdominal (cm) | 99,9±13,5 | 103,3±13,3 | 97,4±13,8 | <0,001 |
| PAS (mmHg) | 133,1±16,0 | 132,3±15,9 | 133,7±16,1 | 0,04 |
| PAD (mmHg) | 74,8±10,0 | 74,9±10,2 | 74,8±9,8 | 0,858 |
| FC (lpm) | 73,9±11,5 | 73,5±12,2 | 74,2±11,0 | 0,198 |
| Factores de riesgo cardiovascular | ||||
| HTA | 1.814 (73,7) | 771 (74,5) | 1.043 (73,2) | 0,470 |
| Dislipidemia | 1.434 (58,3) | 584 (56,4) | 850 (59,6) | 0,109 |
| Obesidad | 837 (34,0) | 327 (31,6) | 510 (35,8) | 0,03 |
| Diabetes mellitus | 711 (28,9) | 356 (34,4) | 385 (27,0) | <0,001 |
| Tabaquismo | 243 (9,9) | 184 (17,8) | 59 (4,1) | <0,001 |
| Enfermedad vascular | ||||
| FA | 380 (15,4) | 176 (17,0) | 204 (14,3) | 0,068 |
| Cardiopatía isquémica | 318 (12,9) | 215 (20,8) | 103 (7,2) | <0,001 |
| ERC | 267 (10,9) | 140 (13,5) | 127 (8,9) | <0,001 |
| Insuficiencia cardíaca | 225 (9,1) | 117 (11,3) | 108 (7,6) | 0,002 |
| Ictus | 197 (8,0) | 95 (9,2) | 102 (7,2) | 0,068 |
| Arteriopatía periférica | 182 (7,4) | 102 (9,9) | 80 (5,6) | <0,001 |
| Otras patologías asociadas | ||||
| Artrosis | 1.387 (56,4) | 450 (43,5) | 937 (65,8) | <0,001 |
| Depresión | 502 (20,4) | 115 (11,1) | 387 (27,2) | <0,001 |
| Ansiedad | 500 (20,3) | 96 (9,3) | 404 (28,4) | <0,001 |
| EPOC | 273 (11,1) | 205 (19,8) | 68 (4,8) | <0,001 |
Las prevalencias están representadas en valor absoluto y porcentaje entre paréntesis. Las variables cuantitativas continuas están representadas en media±desviación estándar.
EPOC: enfermedad pulmonar obstructiva crónica; ERC: enfermedad renal crónica; FA: fibrilación auricular; FC: frecuencia cardíaca; HTA: hipertensión arterial; IMC: índice de masa corporal; PAD: presión arterial diastólica; PAS: presión arterial sistólica.
La presencia de FRCV fue desigual entre sexos, con mayor prevalencia de DM y tabaquismo entre los varones y más obesidad entre las mujeres. Todas las ECV analizadas, a excepción de la fibrilación auricular, fueron más prevalentes entre los varones. Por otro lado, la patología mental, como ansiedad y depresión, fue más prevalente en mujeres, así como la artrosis, mientras que patologías como EPOC o cáncer fueron más prevalentes entre varones (tabla 1).
Se analizó también la presencia de FRCV no conocidos previamente. Así, de los pacientes incluidos, el 11,4% eran hipertensos no conocidos, el 33,3% presentaban una DLP no diagnosticada y el 7,2% eran DM no diagnosticados.
En cuanto al grado de control de los FRCV, se observó que estaban controlados el 61,2% de los hipertensos, el 65,2% de los diabéticos y el 40,1% de los dislipidémicos.
Riesgo cardiovascular y edad vascularEl RCV estimado fue superior al 25% en el 46,3% de la muestra, siendo mayor en varones que en mujeres (84,4% vs. 17,95%, p≤0,001).
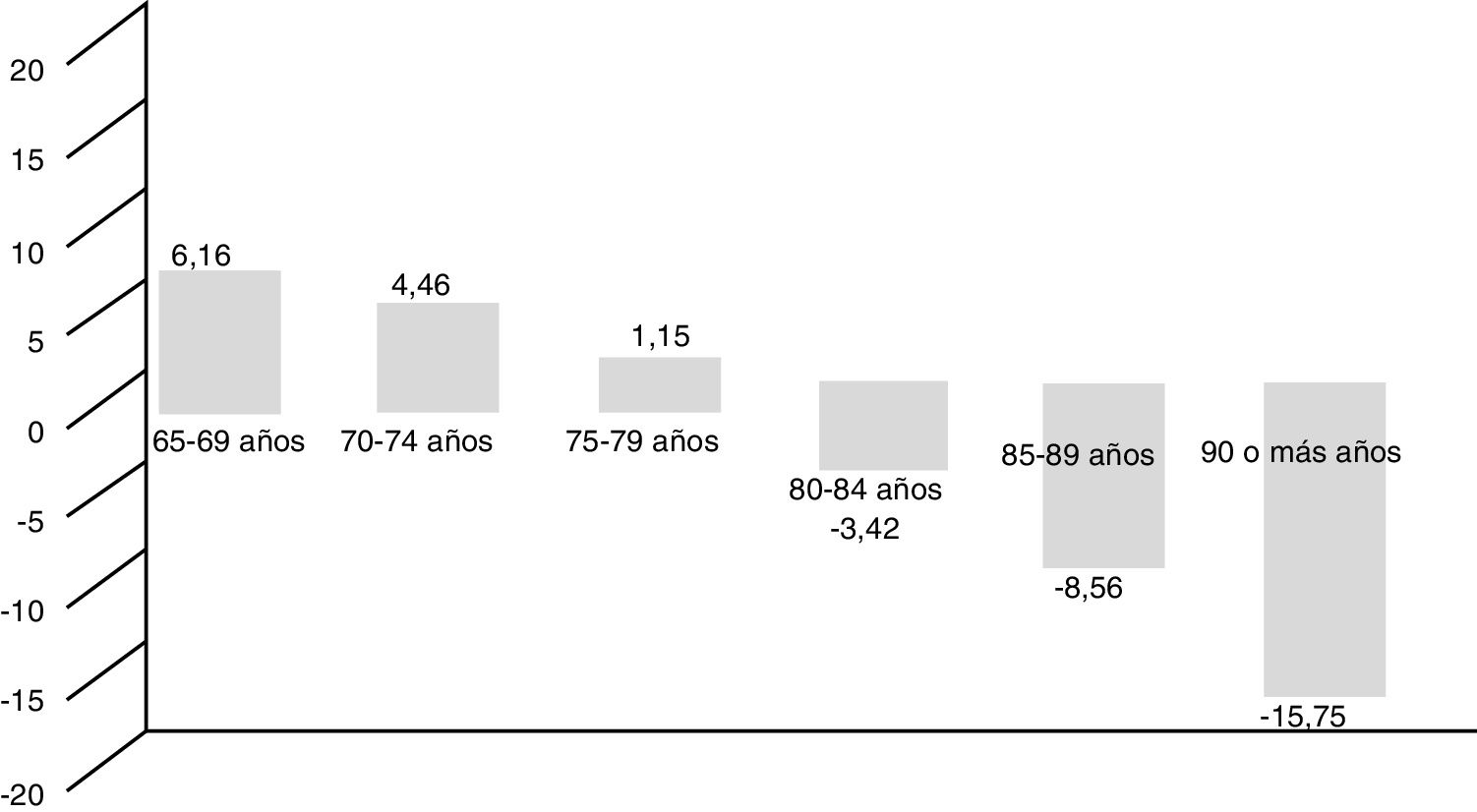
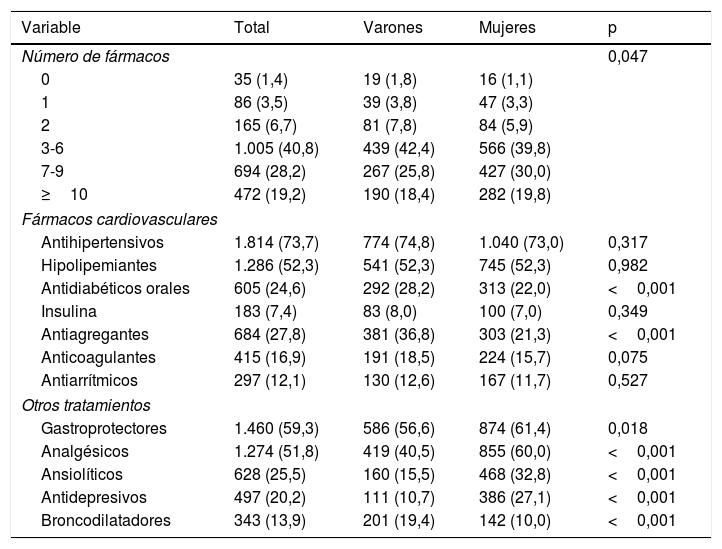
La estimación de la edad vascular mostró un incremento de 0,66 años de media frente a la edad biológica, pero con mayor diferencia en varones frente a mujeres (1,71 vs. −0,13). Por edades, se observó mayor edad vascular en pacientes jóvenes de 65 a 79 años, y a partir de esta edad los pacientes mostraron menor edad vascular que biológica (fig. 1). En cuanto a la presencia de FRCV, se observó mayor edad vascular tanto en hipertensos (1,57 años), en diabéticos (3,60 años), como en dislipidémicos (1,43 años).
Consumo de fármacos y recursos sanitariosEl 98,2% de los varones y el 98,9% de las mujeres consumían algún fármaco, y el 47,4% eran pacientes polimedicados (p=0,047). El 28,2% (694 pacientes) consumía entre 7 y 9 fármacos/día. La polifarmacia fue más frecuente en mujeres (49,8% vs. 44,2%, p=0,047). Los fármacos más frecuentemente prescritos fueron los indicados para patología cardiovascular (73,7% antihipertensivos, 52,3% hipolipemiantes, 32,0% antidiabéticos). Dentro de los fármacos no cardiovasculares, los fármacos gastroprotectores (59,3%), los analgésicos (51,8%) y los ansiolíticos (25,5%) fueron los más prescritos (tabla 2).
Consumo de medicamentos
| Variable | Total | Varones | Mujeres | p |
|---|---|---|---|---|
| Número de fármacos | 0,047 | |||
| 0 | 35 (1,4) | 19 (1,8) | 16 (1,1) | |
| 1 | 86 (3,5) | 39 (3,8) | 47 (3,3) | |
| 2 | 165 (6,7) | 81 (7,8) | 84 (5,9) | |
| 3-6 | 1.005 (40,8) | 439 (42,4) | 566 (39,8) | |
| 7-9 | 694 (28,2) | 267 (25,8) | 427 (30,0) | |
| ≥10 | 472 (19,2) | 190 (18,4) | 282 (19,8) | |
| Fármacos cardiovasculares | ||||
| Antihipertensivos | 1.814 (73,7) | 774 (74,8) | 1.040 (73,0) | 0,317 |
| Hipolipemiantes | 1.286 (52,3) | 541 (52,3) | 745 (52,3) | 0,982 |
| Antidiabéticos orales | 605 (24,6) | 292 (28,2) | 313 (22,0) | <0,001 |
| Insulina | 183 (7,4) | 83 (8,0) | 100 (7,0) | 0,349 |
| Antiagregantes | 684 (27,8) | 381 (36,8) | 303 (21,3) | <0,001 |
| Anticoagulantes | 415 (16,9) | 191 (18,5) | 224 (15,7) | 0,075 |
| Antiarrítmicos | 297 (12,1) | 130 (12,6) | 167 (11,7) | 0,527 |
| Otros tratamientos | ||||
| Gastroprotectores | 1.460 (59,3) | 586 (56,6) | 874 (61,4) | 0,018 |
| Analgésicos | 1.274 (51,8) | 419 (40,5) | 855 (60,0) | <0,001 |
| Ansiolíticos | 628 (25,5) | 160 (15,5) | 468 (32,8) | <0,001 |
| Antidepresivos | 497 (20,2) | 111 (10,7) | 386 (27,1) | <0,001 |
| Broncodilatadores | 343 (13,9) | 201 (19,4) | 142 (10,0) | <0,001 |
Las prevalencias están representadas en valor absoluto (porcentaje). Las variables cuantitativas continuas están representadas en media±desviación estándar.
El 74,3% de la muestra fue a consultas de AP en más de 5 ocasiones a lo largo del año anterior, siendo más frecuentes las visitas en mujeres (76,8% vs. 71,0%, p=0,008). El 67,9% de los pacientes fueron a más de una consulta a nivel especializado, sin diferencias entre varones y mujeres (41,3% vs. 42,7%, p=0,759). El 22,3% de los pacientes fueron ingresados en al menos una ocasión el último año, con más varones ingresados (26,1% vs. 19,6%, p<0,001).
Nivel cognitivoEl nivel cognitivo se evaluó con el test de Pfeiffer y se observó que el 13,4% de la muestra tenía más de 3 errores en el test, el 11,9% tenía deterioro leve a moderado y el 1,5% deterioro grave. El deterioro cognitivo fue más frecuente en mujeres (15,4% vs. 10,6%, p=0,003). Además, el grado de deterioro era mayor en los pacientes con más edad, así el porcentaje de pacientes con más de 8 errores era muy superior en los mayores de 80 años (12,9% vs. 2,9%, p<0,001); de igual modo era mayor el porcentaje de pacientes con 3-7 errores (78,4% vs. 20,3%, p<0,001).
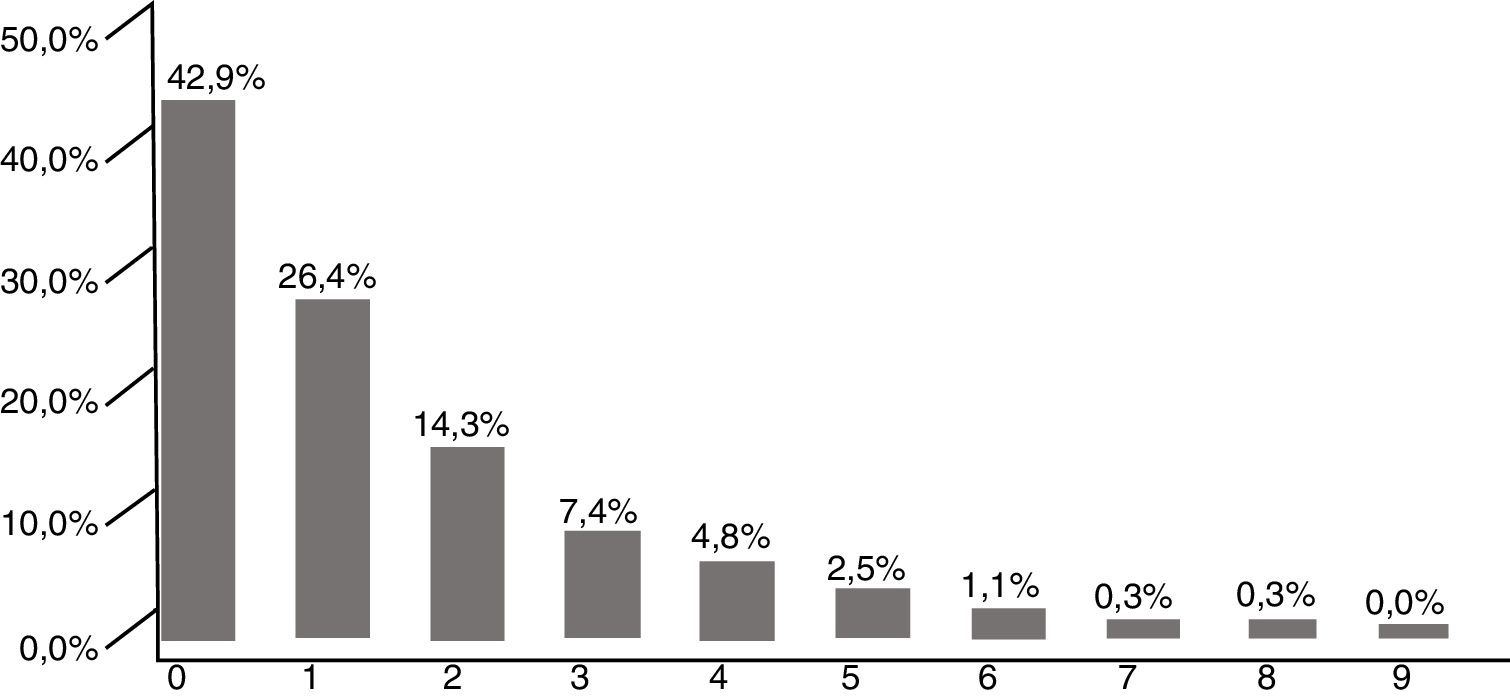
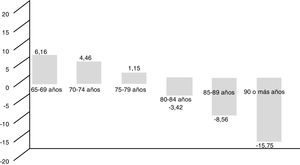
Nivel de fragilidadEl 42,9% de la muestra respondió negativamente a todas las preguntas del test, siendo más frecuente en varones (48,2% vs. 39,0%, p<0,001). En la figura 2 se muestra el porcentaje de pacientes según el número de respuestas afirmativas en el cuestionario.
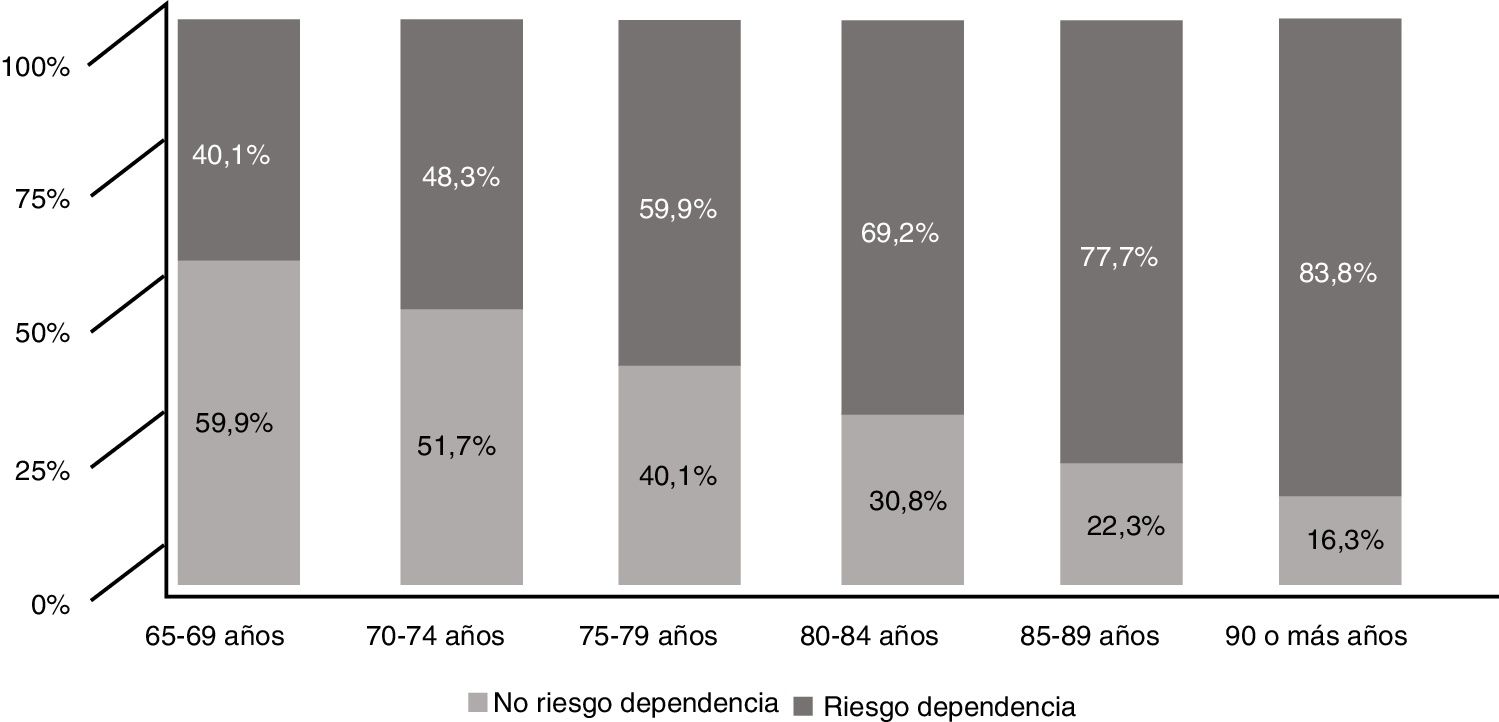
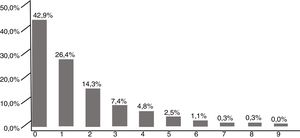
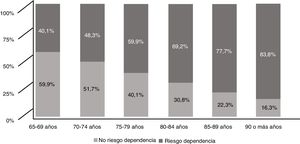
La prevalencia de fragilidad por el test de Barber fue del 57,2% en la muestra, oscilando entre un 40,1%, en pacientes de 65 a 69 años, hasta el 83,8% en mayores de 90 años (fig. 3).
Respecto a las actividades instrumentales, el índice de Lawton-Brody permitió observar que el 16,0% de la muestra obtenía 5 o menos puntos, siendo más frecuente en mujeres (18,5% vs. 15,8%, p<0,001). En la prueba de movilidad (TUG), el 13,7% de la muestra tardaba más de 20 segundos en hacer el recorrido, siendo más frecuente en mujeres (15,9% vs. 10,8%, p<0,001). El test para valorar riesgo de malnutrición (MNA) detectó que el 16,5% de la muestra obtuvo más de 23,5 puntos, siendo similar entre varones y mujeres (15,7% vs. 16,9%, p=0,297). Las comorbilidades se evaluaron a través del índice de Charlson. El 29,9% de la muestra mostró una comorbilidad elevada, siendo mayor en varones (34,2% vs. 26,8%, p<0,001).
DiscusiónLos resultados del estudio PYCAF, realizado en una amplia muestra de sujetos españoles mayores de 65 años de edad asistidos en AP, nos indican que se trata de una población muy anciana, con más del 30% de mayores de 80 años, alta prevalencia de FRCV y ECV, lo cual condiciona un elevado RCV en casi la mitad de la muestra. Además, podríamos estimar la prevalencia de fragilidad en el 57,2% de la muestra, lo que tiene relación con la alteración de actividades instrumentales (16% en el índice de Lawton-Brody), alteraciones en el equilibrio y en la marcha (13,7% en el test TUG), elevada comorbilidad (29,9% en el índice de Charlson) y alto riesgo de malnutrición (16,5% en el test MNA).
El estudio PYCAF analiza los datos obtenidos de una muestra seleccionada en las consultas de AP con el objetivo de valorar la comorbilidad y la existencia de fragilidad, así como las variables que tienen más valor para predecirla. Se incluye una muestra homogénea, de características sociodemográficas y clínicas similares a la de otros estudios, que presumiblemente refleja a la población mayor de 65 años que acude a los centros de salud11,12,15,20.
Por lo que sabemos, hasta la fecha, los estudios realizados con población anciana, o bien se centran en patologías concretas, como HTA o DM, y el análisis particular en población anciana8,9, o bien son estudios poblacionales que analizan la fragilidad y solamente valoran la patología concomitante como una variable más de escalas como la de Charlson20. Nuestro estudio analiza simultáneamente las patologías presentes en población anciana, con una evaluación multidimensional del paciente anciano, para poder identificar fragilidad; por lo tanto, nos permite analizar simultáneamente esta fragilidad y el contexto clínico del paciente en las consultas de AP.
El análisis de las comorbilidades nos ha mostrado que mientras la patología cardiovascular es más frecuente en varones, las patologías del estado del ánimo (ansiedad y depresión) y la artrosis son más frecuentes en mujeres. Esto puede condicionar que mientras los varones presentan patologías que pueden comprometer más su pronóstico y mortalidad2,3, las mujeres pueden tener una peor percepción del estado de salud, lo que se refleja en las encuestas de salud realizadas a la población en las que se observa que el estado de salud percibido por las mujeres es peor21.
Según nuestros hallazgos, no podemos inferir que la presencia de comorbilidad sea sinónimo de fragilidad, ya que entre un 23% y un 26% de los mayores con fragilidad no presentan discapacidad ni comorbilidad22, por lo que debemos valorar la fragilidad con otras herramientas diferentes a la comorbilidad clínica.
En nuestra muestra, casi la mitad de los pacientes eran polimedicados, siendo más frecuente en mujeres. Estas cifras son similares a las reportadas por otros autores (70%)22, lo que se puede explicar por la mayor edad y pluripatología de nuestra muestra. Sin embargo, si analizamos el tipo de fármacos, los más prescritos eran los fármacos cardiovasculares, lo que coincide con la mayor prevalencia de FRCV y ECV; además, por sexos, el tipo de fármacos prescritos estaba en consonancia con las patologías más prevalentes de los pacientes en cada grupo. A pesar de que la polifarmacia podamos explicarla por la prevalencia de enfermedades, sigue siendo un problema importante en la población anciana, con elevado riesgo de interacciones y probabilidad de prescripciones inapropiadas23, siendo tarea del médico de AP la identificación y suspensión de fármacos inadecuadamente prescritos en el paciente mayor. De hecho, la mayor parte de las iniciativas para el control del paciente polimedicado pivotan en la figura del médico de AP24.
Por otra parte, el análisis de las consultas realizadas en AP y en especializada y el número de ingresos hospitalarios, aunque es elevado, es similar al publicado en otros estudios realizados con muestras de AP25, y refuerza la idea de que el paciente anciano atendido en AP es un paciente que requiere asistencia sanitaria en diferentes medios, presenta comorbilidad y una mayor dificultad clínica para la toma de decisiones.
Otro aspecto a tener en cuenta que puede estar estrechamente relacionado con la fragilidad, además de la comorbilidad, es el deterioro cognitivo. En el estudio PYCAF hemos observado que, tras excluir los pacientes con demencia como criterio de selección, el 15% de los pacientes presentan puntuaciones concordantes con deterioro cognitivo, lo que es similar a lo mostrado en otros estudios26. Sin duda, estos pacientes son una diana para poder implementar actividades de estimulación cognitiva que retrasen el impacto negativo de la demencia. Paralelamente, el deterioro de las actividades instrumentales, medido con el índice de Lawton-Brody, también puede ser un indicador de fragilidad27. En nuestro estudio, el 16% de la muestra mostró signos de deterioro en este campo, siendo más frecuente en las mujeres. Será interesante valorar en un análisis más específico el papel de este índice como predictor de fragilidad.
La detección de sospecha de fragilidad, medida mediante el test de Barber, identifica a más de la mitad de la muestra (57%) como probablemente frágil, siendo más frecuente en mujeres. Actualmente, en España, se están realizando varios estudios de prevalencia en fragilidad, con cifras que oscilan entre el 9,6% del estudio FRALLE de Lérida11 y el 27,3% en mayores de 84 años del estudio Toledo para un Envejecimiento Saludable (ETES)20. Nuestra cifra, superior a la aportada por estos estudios, podemos justificarla por la mayor edad de nuestra muestra, que se trata de una muestra clínica y, por lo tanto, con mayor comorbilidad, y la diferente metodología para identificar la fragilidad, que posiblemente se sobreestime en nuestro estudio. En todos los casos, la fragilidad es más prevalente en mujeres y en pacientes de mayor edad.
Merece especial atención comentar ciertas limitaciones del estudio. En primer lugar, la muestra se ha reclutado a partir de pacientes que acuden a consultas de AP, por lo que refleja la situación de una población clínica, seguramente más enferma que la población general, lo que justifica la mayor prevalencia de comorbilidades y fragilidad. Por otro lado, se excluyeron pacientes incapaces de responder los cuestionarios por deterioro cognitivo, por lo tanto, el porcentaje de fragilidad es menor del que se podría esperar al excluir este grupo de pacientes. Finalmente, cabe mencionar que parte de los datos se recogieron de las historias clínicas, lo que puede causar un sesgo de información por la falta de datos en la historia clínica; en esta línea el porcentaje de valores missing fue inferior al 2% en todas las variables, lo que asociado a la coherencia de los resultados obtenidos nos hace asumir que este sesgo, en caso de producirse, tendría un efecto insignificante en los resultados del estudio.
Por último, las comorbilidades, de forma clásica, se han considerado como un factor de riesgo determinante en el paciente anciano. Sin embargo, las tendencias actuales reconocen la fragilidad como una condición independiente de las enfermedades crónicas28.
Somos conscientes de que con la batería de test utilizados no podemos asegurar la certeza en la valoración del grado de fragilidad. La escala FRAIL, que consta de 5 preguntas sencillas relativas cada una de ellas a un dominio (fatigabilidad, resistencia, deambulación, comorbilidad y pérdida de peso), ha demostrado que la presencia de comorbilidades no influye de la manera en que lo hace la fatigabilidad, la resistencia o la deambulación29.
Por este motivo, en la actualidad, estamos validando las escalas utilizadas en el estudio PYCAF frente a la escala FRAIL (datos pendientes de publicación). Además, la recogida de algunas variables procedía de la historia clínica (última determinación en el año anterior a la inclusión) y la analítica no se realizó de forma centralizada.
Aunque estas limitaciones no permiten generalizar estrictamente los resultados a la población anciana mayor de 65 años, creemos que el tamaño de la muestra analizada, la selección consecutiva de los pacientes y la metodología de los análisis realizados proporcionan fortaleza al estudio y sus resultados pueden ser razonablemente representativos del grupo de ancianos asistidos en AP. Sin embargo, será interesante valorar la relación de las numerosas variables registradas con cuestionarios más específicos de fragilidad y valorar el seguimiento pronóstico de esta cohorte para analizar cuáles de ellas pueden predecir mejor el posterior desarrollo de fragilidad.
ConclusionesEl estudio PYCAF nos muestra que los pacientes ancianos tienen mayor prevalencia de enfermedades crónicas cardiovasculares y no cardiovasculares, lo que conduce a una elevada polimedicación. Esta última tiene consecuencias tanto en la seguridad del paciente como en los costes directos e indirectos sobre el Sistema Nacional de Salud que emanan de la asistencia al paciente mayor de 65 años. La prevalencia de fragilidad alcanza a la mitad de la muestra, en un estudio de estas características que excluyó a la mayor parte de pacientes con demencia y deterioro cognitivo, ya que no podrían responder a los cuestionarios.
FinanciaciónEl presente trabajo ha sido financiado por la Fundación SEMERGEN.
Conflicto de interesesNinguno declarado.
A la Fundación SEMERGEN por la financiación del estudio. A los investigadores que han participado activamente en el reclutamiento de los pacientes. Y a los pacientes por su participación.