Analizar la percepción de la enfermería de cuidados intensivos acerca de la limitación del esfuerzo terapéutico (LET).
MétodoEstudio transversal, descriptivo durante 2 meses, llevado a cabo entre el personal de enfermería de cuidados intensivos de nuestro Hospital. Se utilizó una encuesta anónima, para valorar las actitudes de la enfermería de cuidados intensivos acerca de la LET.
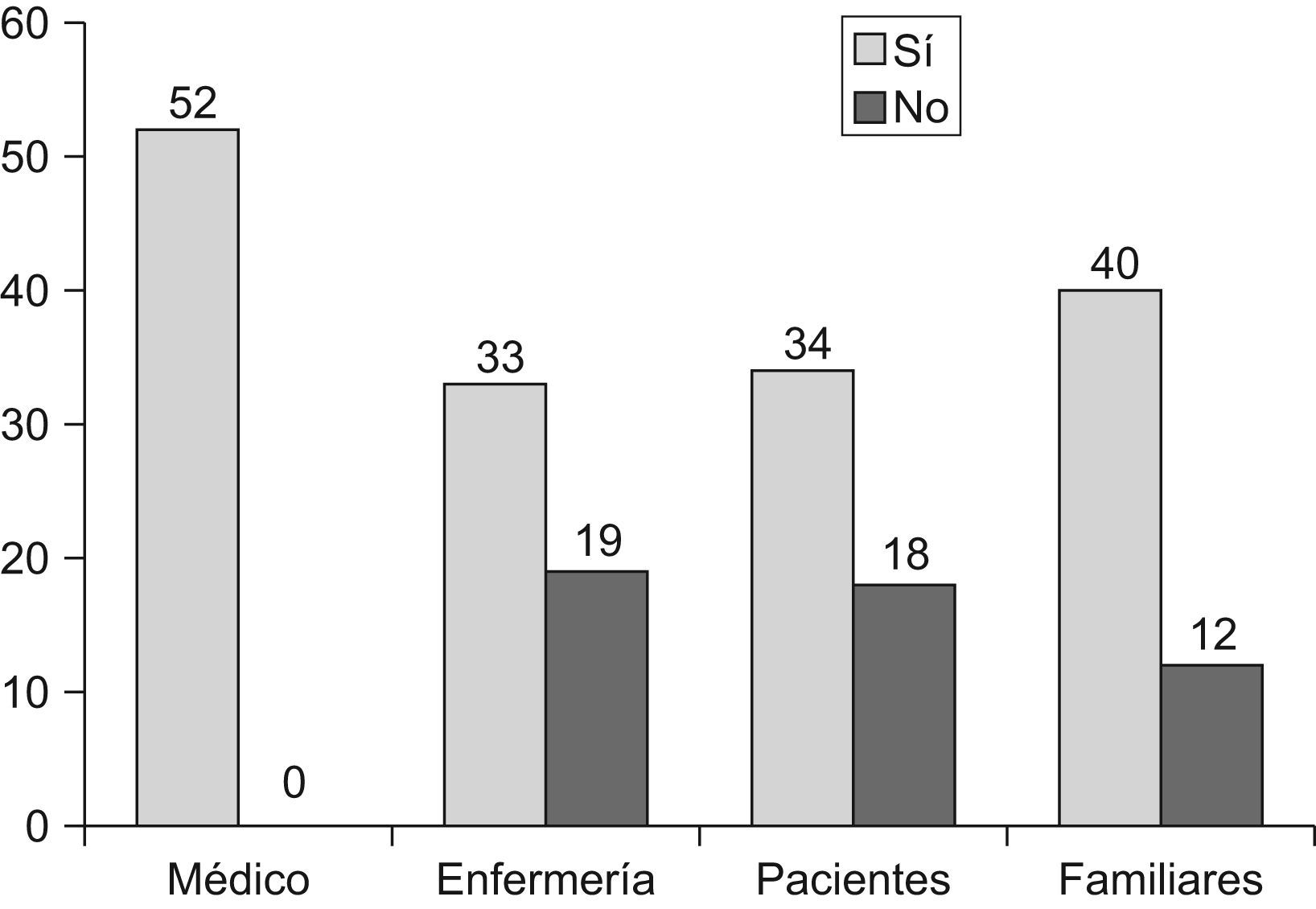
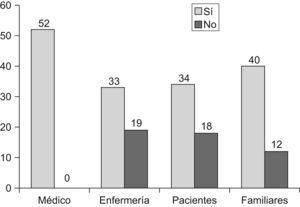
ResultadosCincuenta y dos enfermeros/as (86,6%), 57,7% mujeres, con un tiempo trabajado de 8,8±4,8 años y el 17,7% poseía alguna formación suplementaria en ética. La decisión de no ingresar a un paciente con una calidad de vida muy mala a corto plazo cambia cuando se tiene en cuenta la opinión del paciente (36,5% vs 61,5%; p=0,008), diferencia que la marcan los varones sin formación previa en ética. El 23,1% desconoce que existen en el servicio unas guías consensuadas sobre LET. Un 17,3% piensa que limitar un tratamiento, bien no suministrándoselo o retirándolo, es una forma de eutanasia pasiva, que sería una práctica aceptable a diferencia de la eutanasia. 84,6% piensa que no es lo mismo administrar un tratamiento que retirarlo. El 36,5% opina que la enfermería no debería participar en la decisión de limitar un tratamiento, así como tampoco los pacientes (34,6%) ni los familiares (23,1%).
ConclusionesLa enfermería no es consciente de la importancia que puede tener, junto a familiares y pacientes, en la toma de decisiones en relación a la limitación del tratamiento del paciente crítico, aportando su visión humanizadora y ética de los cuidados.
Analyze the perception of intensive care nurses regarding the limitation of therapeutic efforts (LET).
MethodA 2-month cross-sectional, descriptive study carried out among Intensive Care nursing staff of our Hospital. An anonymous survey was used to assess the attitudes of intensive care nurses on LET.
ResultsFifty-two nurses (86.6%), 57.7% women, with a working experience of 8.8±4.8 years and 17.7%, had some additional training in ethics. The decision not to hospitalize a patient whose short term quality of life is very poor changes when the patient's opinion is considered (36.5% vs 61.5%, p=0.008), a difference that is greater in male nurses without prior training in ethics. A total of 23.1% were not aware of the existence of agreed on guidelines on LET in the Service. A total of 17.3% consider that limiting treatment, either by not providing it or by withdrawing it, is a form of passive euthanasia, which would be an acceptable practice as opposed to euthanasia and 84.6% consider that administering a treatment is not the same as withdrawing it. Of those surveyed, 36.5% felt that the neither the nursing staff should not participate in the decision to limit treatment nor the patients (34.6%) nor family (23.1%).
ConclusionsNursing is not aware of the importance it can have, along with the family and patient, in decision making in relationship to the limitation of the treatment of the critical patient, providing a humanizing and ethical view of the care.
Son las unidades de cuidados intensivos (UCI) donde se plantean frecuentemente situaciones donde hay que tomar la decisión de si un tratamiento va a beneficiar al paciente o si, al contrario, no existen expectativas razonables de que vaya a mejorar su estado de salud, prolongando la vida con una calidad muy mala1–5. Si se decide que el tratamiento no va a producir una mejoría razonable del estado de salud del paciente y en base a los principios de beneficencia, autonomía, justicia y no maleficencia, se debe considerar la limitación del tratamiento intensivo. En este momento tan importante para la vida de los pacientes se espera de la enfermería que participe de forma activa aportando su visión humanizadora de los cuidados y de la ética del cuidar6–10.
El objetivo de nuestro estudio era analizar la percepción que tenía el personal de enfermería de cuidados intensivos acerca de la limitación del esfuerzo terapéutico (LET).
Material y métodoSe lleva a cabo un estudio transversal, descriptivo durante el periodo de noviembre y diciembre de 2009, donde participaban los profesionales de enfermería de la UCI del Hospital Universitario Insular de Gran Canaria, hospital terciario que dispone de una UCI de 24 camas polivalentes, con un ratio de enfermería de 1:2 y con un número total de profesionales de enfermería de 60. La UCI dispone de unas guías clínicas consensuadas en relación a la limitación del tratamiento de sus pacientes, encuadrándose cada uno en un grupo asistencial y que se definieron sobre la base de una adaptación de las propuestas de Gómez Rubí en su libro titulado Ética en Medicina Crítica11 (tabla 1).
Clasificación de grupos asistenciales
| Grupo Asistencial | Soporte vital |
| A | Soporte total |
| B | Soporte total, salvo reanimación cardiopulmonar |
| C | |
| C1 | Medidas invasivas condicionadas |
| Se duda si se encuentra en la fase final de su enfermedad o si existe algún proceso intercurrente potencialmente reversible, cuyo tratamiento podría devolverle a la situación basal. | |
| Pactar la ventilación mecánica (o el soporte vital que se decida) durante un plazo prudencial, suficiente para descartar que existe algún proceso intercurrente sobreañadido, y retirarlo una vez que se haya eliminado esta esperanza. | |
| C2 | No medidas invasivas consensuadas |
| A los efectos de la clasificación, entendemos como medidas invasivas la ventilación mecánica con intubación traqueal, técnica de depuración extrarrenal discontinuas (diálisis) o continua (hemofiltración), o la asistencia circulatoria mecánica, entre otras. Constituyen medidas aceptadas la oxigenoterapia, la fisioterapia y el control de secreciones respiratorias, la ventilación no invasiva con máscara facial, la adición de helio al aire inspirado, el tratamiento del fracaso renal con líquidos y diuréticos, y del fallo circulatorio con líquidos, y los medicamentos inótropos-vasoactivos, etc. | |
| C3 | No incorporación de nuevas medidas |
| La evolución desfavorable hace improbable la recuperación o la calidad de vida. | |
| Como no existe evidencia suficiente de irrecuperabilidad, se mantiene el nivel de cuidados, pero sin añadir nuevas medidas, salvo que tengan carácter paliativo. | |
| C4 | Retirada de todas las medidas, salvo básicas y ventilación mecánica |
| Enfermos sin expectativas de recuperación. | |
| Las medidas se limitan a los cuidados básicos y, sobre todo, al tratamiento del dolor, sin olvidar que algunos procedimientos habituales causan un malestar innecesario. | |
| Las medidas que se retiran o no se instauran incluyen la nutrición parenteral, antibióticos, depuración extrarrenal, monitorización hemodinámica y fármacos vasoactivos, asistencia circulatoria mecánica, etc. | |
| C5 | Retirada de la ventilación mecánica |
| |
| D | Muerte encefálica. Retirada de todo tipo de medidas, salvo en donantes de órganos |
Se utilizó una encuesta anónima, dirigida al profesional de enfermería de la UCI (anexo 1), para valorar sus actitudes acerca de la LET. Para ello se recogió la edad, sexo, tiempo trabajado en la UCI y si disponían de alguna formación adicional en bioética de los/as entrevistados/as. Se utilizó como instrumento una encuesta publicada por Yap HY et al12, la cual fue traducida del idioma inglés al español por dos personas y, posteriormente, se llevó a cabo una retrotraducción modificándola y adaptándola a nuestro medio. Tres enfermeros/as se encargaron de distribuir las encuestas entre todo el personal de enfermería de la UCI, manteniendo en todo momento el anonimato y la confidencialidad de los datos.
El análisis estadístico se efectuó mediante el paquete estadístico SPSS 15.0; presentándose los datos como medias y desviación estándar, se utilizó el test de la t de Student para comparación de medias entre variables que siguen una distribución normal o el test de la U de Mann-Whitney para comparar variables ordinales, y la prueba de Fisher para muestras independientes, considerándose significativo un valor de p<0,05.
El trabajo se llevó a cabo con la aprobación, en primer lugar, del autor de la encuesta Dr. HY Yap y, en segundo lugar, de la Comisión de Investigación y Ensayos Clínicos del hospital, siguiendo las consideraciones éticas referentes a la confidencialidad de datos.
ResultadosSe entrevistaron 52 miembros del personal de enfermería de la unidad, lo que constituía un 86,6% del total, 57,7% mujeres y con un tiempo medio trabajado de 8,8±4,8 años. Solo el 17,7% poseía alguna formación suplementaria en ética a través de cursos, máster, etc.
En relación a los resultados de la entrevista, la decisión de no ingresar a un paciente con una calidad de vida muy mala a corto plazo cambiaba cuando se tenía en cuenta la opinión del paciente (38,5% vs 61,5%; p=0,008) (tabla 2). Esta diferencia la marcaban los varones sin formación previa en ética, los cuales ingresarían más pacientes teniendo en cuenta su propia opinión. Se observó que la edad no influía a la hora de tomar esta decisión.
¿Ingresaría usted a un paciente en la UCI…?
| Sí | No | |
| Sin esperanza de que sobreviva >2 semanas | 8 (15,4%) | 44 (84,6%) |
| Sin esperanza de que sobreviva más de unos pocos meses | 18 (34,6%) | 34 (65,4%) |
| Que pueda vivir durante varios años pero con una calidad de vida muy mala, de acuerdo a su opinión | 33 (63,5%) | 19 (36,5%) |
| Que pueda vivir durante varios años pero con una calidad de vida muy mala, de acuerdo a la opinión del propio paciente | 20 (38,5%) | 32 (61,5%) |
El 23,1% desconocía que existen en la UCI unas guías consensuadas sobre LET, sin encontrar relación con el tiempo trabajado. De hecho hasta un 25% opinaba que las órdenes de no resucitación suelen ser órdenes verbales o que solo se aplicarían si el paciente se encuentra muy mal a pesar de todas las medidas; sin embargo el 75% restante sí que afirmaba que estas órdenes suelen estar por escrito. Para el 94,2% estas órdenes deberían haberse discutido previamente con el paciente o los familiares.
El 65,4% afirmaba que la información que se le ofrece al paciente o familiares en relación a su enfermedad es completa, mientras que el resto la condicionaba al tipo de enfermedad, el pronóstico de la misma, o dependiendo del tipo de paciente o familiares (teniendo en cuenta el nivel educativo, los deseos percibidos, etc.).
Casi todos (98,1%), respondieron que cuando ocurre un error evitable se le comunica siempre al paciente o los familiares, aunque minimizándolo siempre que sea posible. Sin embargo, el 76,9% pensaba que se le debería ofrecer una información completa y exacta de la negligencia cometida y de las complicaciones surgidas tras la misma.
La inmensa mayoría (96,2%) estaba de acuerdo en intentar convencer a un paciente que rechace una cirugía necesaria, aunque siempre aceptando su decisión final.
La percepción que tenía el personal de enfermería sobre el tratamiento que se le ofrece a los pacientes con ninguna posibilidad de supervivencia en la UCI es que se practican todas las posibilidades, tanto no aplicar nuevos tratamientos (48,1%), mantener los que tiene hasta que fallezca (59,6%), e incluso retirarlos (44,2%) o administrar mayor medicación sedante (40,4%).
Un 17,3% opinaba que limitar un tratamiento, bien no suministrándoselo o retirándolo, es una forma de eutanasia pasiva, que sería una práctica aceptable a diferencia de la eutanasia que sería inaceptable. En este sentido también una importante mayoría (84,6%) respondió que no es lo mismo administrar un tratamiento que retirarlo.
El 69,2% de los entrevistados afirmó que, en su práctica habitual, se deben proporcionar todos los tratamientos, retirándolos si la situación es irreversible. Por el contrario, solo un 25% contestó que es preferible no administrarlo a tenerlo que retirar.
Aunque todos los encuestados respondieron que el médico debe estar siempre presente a la hora de tomar la decisión de limitar un tratamiento, el 36,5% opinaba que la enfermería no debería participar en la decisión de limitar un tratamiento, así como tampoco los pacientes (34,6%) ni los familiares (23,1%) (fig. 1). Quisimos relacionar los datos con el tiempo trabajado y la formación en ética pero no se hallaron datos significativos.
El 44,2% afirmó que casi nunca se sienten cómodos cuando habla con los familiares acerca de la limitación del tratamiento.
La mayoría (80,8%) opinaba que casi siempre sería útil la ayuda de un experto en ética a la hora de tomar decisiones relativas a la limitación del tratamiento.
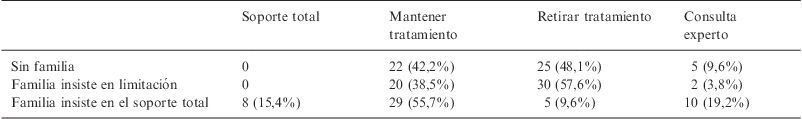
Por último, se les presentó un caso clínico de un paciente con una enfermedad crónica severa con mala calidad de vida previa, el cual había sufrido una parada cardiaca con daño neurológico irreversible. En este contexto, se les muestran tres situaciones hipotéticas de situaciones familiares diferentes a las cuales respondió el personal entrevistado (tabla 3). Si el paciente no tenía familia o si la familia insistía en que el tratamiento se le limitara, la mayoría de las respuestas (>90%) fueron favorables a no incrementar las medidas terapéuticas o retirar las mismas. Sin embargo, cuando la familia expresa el deseo de que se hiciera todo, sólo el 65,3% se inclinaría por limitar el tratamiento, no incrementando medidas o retirando las mismas; este 65,3% no tenía relación ni con el tiempo trabajado ni con la formación previa en ética.
Decisiones del personal de enfermería en el caso del paciente, según los deseos de la familia
| Soporte total | Mantener tratamiento | Retirar tratamiento | Consulta experto | |
| Sin familia | 0 | 22 (42,2%) | 25 (48,1%) | 5 (9,6%) |
| Familia insiste en limitación | 0 | 20 (38,5%) | 30 (57,6%) | 2 (3,8%) |
| Familia insiste en el soporte total | 8 (15,4%) | 29 (55,7%) | 5 (9,6%) | 10 (19,2%) |
El resultado más llamativo del estudio es que la propia enfermería, en más de una tercera parte, opina que ellos/as no deben participar en la toma de decisiones a la hora de decidir la limitación del tratamiento en su paciente. La enfermería no es consciente de la importancia en la participación en la toma de decisiones en relación a la limitación del tratamiento del paciente crítico que tiene aportando su visión humanizadora de los cuidados y la ética del cuidar. No han caído en la cuenta de la privilegiada posición que tiene la enfermería, en relación a otros profesionales sanitarios, como agente confidente situado permanentemente en la cabecera de la cama6. Esta actitud se puede explicar por el sistema de trabajo, en turno rotatorio, del que dispone el personal de enfermería en la unidad, al igual que otras muchas, lo que hace que no mantenga un contacto continuado en el tiempo con el enfermo y su entorno.
También encontramos que un porcentaje importante excluye a la familia y al propio paciente de la responsabilidad en la decisión sobre la limitación del tratamiento. Esto no ocurre en otras culturas como la china donde la sociedad está muy centrada en la familia y donde muy pocos serían capaces de limitar un tratamiento sin hacer partícipes al entorno familiar del paciente12. Sin embargo, si bien es verdad que la familia es importantísima a la hora de tomar decisiones acerca de un paciente, lo es en la medida en que se margina la decisión del propio paciente.
El que la mayoría opinara que casi siempre sería útil la ayuda de un experto en ética a la hora de tomar decisiones relativas a la limitación del tratamiento, nos lleva a pensar que ellos y ellas saben que carecen de formación en estos temas o que, en el fondo, no desean participar en estas decisiones trasladando a otros la responsabilidad. Lo ideal no sería disponer de un experto para que los ayudase sino tener los conocimientos básicos necesarios para afrontar el problema, ya que al fin y al cabo los que conocen al paciente y sus familiares son los que lo tratan, no el experto consultor al que se le solicita ayuda puntualmente. La figura del experto, bajo el amparo del Comité de Ética Asistencial, debería intervenir sólo en los casos complejos donde tomar esta decisión resulta difícil, como en pacientes que carecen de autonomía, o cuando no se sabe si existe un documento de voluntades anticipadas, o si no existe acuerdo con los responsables o representantes del paciente3. La labor del Comité de Ética es fundamentalmente consultiva y de apoyo, en calidad de expertos, ya que las decisiones no son vinculantes y el profesional sanitario no puede eximir su responsabilidad en la toma de decisiones6.
Es necesario difundir las guías disponibles en el servicio, acerca de la limitación del tratamiento, entre el personal de enfermería ya que, aunque no son los que actualmente deciden el grupo asistencial del paciente, sí que tienen una participación directa en los cuidados aportados. Además que está demostrado que el personal de enfermería tiene la percepción que a los pacientes se les ofrece muchas veces cuidados excesivos13.
Por otra parte, en vista de la variabilidad que pueda existir en el modo de actuar en los casos de limitación terapéutica, se deben establecer pautas de actuación comunes para facilitar la toma de decisiones14–16.
En conclusión, este estudio demuestra que un porcentaje importante del personal de enfermería no dispone de los conocimientos y actitudes necesarias para participar en la decisión de limitar el tratamiento del paciente crítico. Esto se debe, probablemente a varias causas. Por un lado, la falta de hábito de participar en este tipo de decisiones. Por otro lado, unas rotaciones que no facilita el contacto continuado con los pacientes y sus familiares, lo que conlleva cierto «desapego» y falta de implicación con ellos. Además, puede ser debido a ciertas actitudes que facilitan la «comodidad» de no asumir responsabilidades y tener que tomar decisiones difíciles. Y, por supuesto, otra razón estriba en la falta de formación específica en temas de bioética.
Se debería facilitar al profesional de enfermería la formación en el área del conocimiento de la bioética y se deberían fomentar las sesiones específicas en este tema, discutiendo y analizando casos en conjunto todo el equipo asistencial, con el objetivo de que el profesional de enfermería se vaya familiarizando en estos temas, y vaya asumiendo las responsabilidades que la sociedad espera de los profesionales que más cerca se encuentran de enfermos y familiares.
Cuestionario acerca de la percepción de las actitudes éticas del personal sanitario ante la limitación del tratamiento (tabla A1).
| Estimados compañeros/as, con esta encuesta queremos evaluar la percepción que tiene el personal en relación a la limitación del tratamiento, por ello pedimos su colaboración en cumplimentar el siguiente cuestionario. | |||
| Las siguientes preguntas son acerca de la impresión que usted tiene acerca de la limitación del tratamiento en los pacientes, en líneas generales, no refiriéndonos nunca a un paciente en concreto. | |||
| Edad: | Sexo: | Años de experiencia: | |
| ¿Tiene alguna formación suplementaria en ética (cursos, master, etc)? | |||
| 1.¿Ingresaría usted a un paciente en la UCI….? (conteste SÍ o NO a cada una) | |||
| a.sin esperanza de supervivencia en no más de un par de semanas | |||
| b.sin esperanza de sobrevivir no más de unos pocos meses | |||
| c.que pueda vivir durante varios años, pero cuya calidad de vida es muy pobre, de acuerdo a la opinión de usted | |||
| d.que pueda vivir durante varios años, pero cuya calidad de vida es muy pobre, de acuerdo a la opinión del propio paciente | |||
| 2.¿Los criterios de ingreso de pacientes en la UCI están protocolizados? | |||
| a.sí existen unos protocolos de los criterios de ingreso | |||
| b.aunque no están por escrito, sí que existe una política que en general se cumple. | |||
| c.No, depende del criterio de cada médico. | |||
| d.No, se sigue el criterio de que el primer paciente por el que se solicita ingreso es el que ingresa. | |||
| 3.¿Existe alguna guía clínica en su servicio sobre la limitación del tratamiento en los pacientes crítico (grupos asistenciales, etc.)? | |||
| a.sí existen unas guías consensuadas. | |||
| b.aunque no están por escrito, sí que existe una política que en general se cumple. | |||
| c.No, depende del criterio de cada médico. | |||
| 4.La información médica que se le ofrece al paciente y/o familia, en cuanto al diagnóstico, tratamiento y pronóstico, debe ser… | |||
| a.siempre completa, sin excepción, | |||
| b.depende del tipo de la enfermedad y del pronóstico de la misma | |||
| c.depende del tipo de paciente o la familia (nivel educativo, los deseos percibidos…) | |||
| d.b+c | |||
| 5.Cuando se produce una iatrogenia (error evitable) habitualmente se le dice al paciente y/o familia | |||
| a.exactamente lo que sucedió, incluyendo que las complicaciones se debían probablemente a una negligencia médica. | |||
| b.que se produjo una complicación, pero se minimizan los aspectos de la complicación iatrogénica siempre que sea posible. | |||
| 6.Cuando se produce una iatrogenia (error evitable) qué es lo que se le debería decir al paciente y/o familia | |||
| a.exactamente lo que sucedió, incluyendo que las complicaciones se debían probablemente a una negligencia médica. | |||
| b.que se produjo una complicación, pero se minimizan los aspectos de la complicación iatrogénica siempre que sea posible. | |||
| 7.Si un paciente competente rechaza la intervención quirúrgica que tú consideras necesaria para salvar su vida | |||
| a.intentas convencer al paciente, pero si insiste, aceptas su decisión. | |||
| b.tratas al paciente como tú crees, aún en contra de sus deseos. | |||
| c.adviertes al paciente que no se le va a cuidar igual si rechaza la intervención. | |||
| 8.En el caso de una parada cardíaca, ¿en qué casos se aplican las órdenes de no resucitación?. | |||
| a.suelen están por escrito. | |||
| b.suelen ser órdenes verbales. | |||
| c.estas órdenes solo se aplicarían si el paciente se encuentra muy mal a pesar de estar aplicándosele todas las medidas. | |||
| d.no, hay que intentar resucitar a todos los pacientes en la UCI. | |||
| 9.Si se utilizan órdenes de no resucitación, se deberían, como regla general, haber discutido antes con el paciente y con la familia? | |||
| a- sí | b- no | ||
| 10.Para los pacientes con ninguna posibilidad real de supervivencia en la UCI (puede contestar más de una respuesta) | |||
| a.no se inician tratamientos intensivos (es decir, no se inician catecolaminas, diálisis…). | |||
| b.se retira el tratamiento intensivo (es decir, dejar de administrar catecolaminas, retirar la diálisis…). | |||
| c.se mantiene el tratamiento, sin incrementar las medidas en espera que se produzca la muerte del paciente | |||
| d.se administran mayores dosis de medicación sedante, hasta que muere | |||
| 11.Sobre las actitudes hacia los pacientes sin esperanza, señale las frases con las que está de acuerdo | |||
| a.limitarles un tratamiento (no suministrárselo o retirárselo) es una forma de eutanasia pasiva ya que le va a conducir a la muerte. | |||
| b.limitar un tratamiento no es eutanasia, activa ni pasiva. La eutanasia tiene la intención de matar, mientras que la limitación del tratamiento no se hace con la intención de matar al paciente. | |||
| c.la limitación del tratamiento y la eutanasia son, ambas, medidas aceptables. | |||
| d.la limitación del tratamiento y la eutanasia son, ambas, medidas inaceptables. | |||
| e.la eutanasia es inaceptable, mientras que la limitación del tratamiento es aceptable. | |||
| 12.Cuando se practica la limitación del tratamiento (no administrárselo o retirárselo), cómo considera estas prácticas desde el punto de vista ético. | |||
| a.lo mismo, ya que ambos procesos conducen a la muerte. | |||
| b.no son lo mismo, ya que el no administrarlo significa no incrementar el nivel de soporte, mientras que la retirada significa reducir el nivel de soporte de una forma activa. | |||
| 13.En su práctica habitual, se sigue la siguiente actitud en relación a la limitación del tratamiento | |||
| a.Es preferible no administrar un tratamiento a tenerlo que retirar. | |||
| b.Limitar un tratamiento es un tema muy difícil y peligroso, por lo que se deben proporcionar todos los tratamientos retirándolos si la situación es irreversible. | |||
| c.No se puede aceptar, en la UCI se debe preservar la vida a toda costa. | |||
| 14.En su unidad, en la decisión de limitar un tratamiento (de suspender o retirar), deben participar (puede elegir más de una respuesta) | |||
| a.édicos UCI | b.enfermero/as UCI | c.pacientes competentes | d.familiares |
| 15.¿Se siente cómodo/a cuando habla con los familiares acerca de la limitación del tratamiento? | |||
| a.siempre | b.casi siempre | c.casi nunca | d.nunca |
| 16.Si a pesar de que a los familiares de un paciente se le recomienda la limitación del tratamiento, estos no lo aceptan, ¿se le aplica la limitación? | |||
| a.siempre | b.casi siempre | c.casi nunca | d.nunca |
| 17.¿Usted cree que un experto en ética podría ayudar en las decisiones relativas a la limitación del tratamiento? | |||
| a.siempre | b.casi siempre | c.casi nunca | d.nunca |
| 18.Varón de 50 años con antecedentes de Enfermedad Pulmonar Obstructiva Crónica severa con varios ingresos recientes por descompensación de su enfermedad, requiriendo durante los mismos ventilación mecánica prolongada. El paciente vuelve a presentar otro episodio de fallo respiratorio complicado esta vez con parada cardíaca. Tras 72h, el paciente permanece en coma profundo, con pruebas que aseguran un daño neurológico irreversible, y con imposibilidad de desconectarlo del respirador. | |||
| Seleccione su actitud en las siguientes condiciones (conteste sólo una respuesta en cada caso). |
|
| A | B | C | ||
| ||||