Recoger y evaluar la respuesta a las alarmas del monitor de cabecera (AMC) por parte de las enfermeras en una unidad de cuidados intensivos (UCI).
MetodologíaEstudio observacional prospectivo (octubre 2011-enero 2012). Auditoría aleatorizada y ciega del manejo de alarmas. Se relacionó la programación/límites de alarmas con la experiencia en UCI. Se evaluó la respuesta a AMC con las variables: tipo de alarma (relevante/no relevante/alerta) y tipo de respuesta. Análisis descriptivo de variables, Anova para análisis multivariante y Chi-cuadrado con SPSS 17.0.
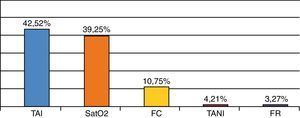
ResultadosSe analizaron 434 auditorías. La programación fue: tensión arterial (TA) 88,25%, frecuencia cardiaca (FC) 98,62%, saturación O2 (SatO2) 96,79%, frecuencia respiratoria (FR) 65,75%. Las alarmas originadas fueron: 49,73% TA, 10,75% FC, 39,25% SatO2, 3,27% FR. La enfermera atiende el 93,3% de las mismas y se atendieron un 50% antes de 10 segundos. Fueron alarmas no relevantes un 56,16%, relevantes 25,12% y alerta 18,72%. Por manipulación 41,8%.
ConclusiónLas alarmas son programadas y atendidas por la enfermera existiendo uniformidad en la programación y selección de límites. Un 25% de AMC conllevaron actitud terapéutica.
Quantifying and evaluating the response to the bedside monitor alarms (BMA) by nurses in intensive care unit (ICU).
Metodology: Prospective observational study (October 2011-January 2012). Randomized blind audit on alarm management. Alarm programming and alarm limits were related to experience in ICU. We evaluated the response to BMA with the variables: alarm type (relevant/not relevant/alert) and response type. Descriptive analysis of variables for multivariate ANOVA and Chi-square test with SPSS 17.0.
Results434 audits were analyzed. The programming was: Blood pressure (BP) 88.25%, heart rate (HR) 98.62% O2 saturation (SO) 96.79%, respiratory rate (FR) 65.75%. The alarms originated were BP 49.73%, 10.75% HR, 39.25% SO, 3.27% FS. The nurse responded to 93.3% of them and 50% were treated before 10sec. 56.16% of the alarms were not relevant, 25.12% relevant and 18.72% alerting. 41.8% were due to handling.
ConclusionThe alarms are programmed/attended by the nurse and there is uniformity in programming/selection limits. 25% of BMA carried therapeutic attitude.
El Instituto Nacional de la Salud define al paciente crítico como aquel paciente que se halla en riesgo vital actual, inmediato o posible y cuya situación clínica es reversible. Estos pacientes requieren un manejo continuo que incluye la monitorización, el diagnóstico y el soporte de las funciones vitales afectadas, así como el tratamiento de las enfermedades que provocan dicho fracaso, constituyéndose en el escalón más avanzado del esquema gradual de atención a los pacientes gravemente enfermos1. El progreso de la medicina y la tecnología han extendido enormemente las posibilidades terapéuticas en la unidad de cuidados intensivos (UCI), multitud de dispositivos están disponibles para la monitorización y el tratamiento adecuándose a los requerimientos específicos del paciente. Cada uno de estos dispositivos es considerado individualmente, está cuidadosamente diseñado de acuerdo con los requisitos de seguridad e incluye su propio sistema de alarmas2,3.
Las alarmas de los dispositivos clínicos tienen la intención de llamar la atención de los profesionales sanitarios cuando las condiciones del paciente o el dispositivo se han desviado de un predeterminado estado «normal» y se consideran herramienta clave en la mejora de la seguridad de los pacientes4.
Los problemas con las alarmas clínicas han existido desde el comienzo de la vigilancia hemodinámica y el uso de los diferentes dispositivos de terapia. Emergency Care Research Institute (ERCI Institute) informó por primera vez de una alerta relacionada con las alarmas en 19745 y actualmente ocupa el primer lugar en la lista de los «Top 10 Health Tecnology Hazards» para el 20126 debido a que los problemas con las alarmas clínicas son muy comunes y la consecuencia de estos problemas extremadamente grave7–9. Sin embargo, en España el estudio SYREC 2007 afirma que la gran mayoría de los incidentes producidos por alarmas no produjeron daño en el paciente10.
En el actual clima de seguridad del paciente, la ineficacia de las alarmas es un grave problema. Las diferentes organizaciones implicadas en la seguridad del paciente y la tecnología sanitaria están realizando múltiples esfuerzos para mejorar la fiabilidad de las alarmas de los dispositivos médicos11. En octubre del 2011 se celebró una cumbre multidisciplinar copatrocinada por Association for the Advancement of Medical Instrumentation (AAMI), ECRI Institute, Food and Drug Administration (FDA), American College of Clinical Engineering (ACCE), y The Joint Comission (JCHAO) estableciéndose un objetivo común: celebrar en el 2017 que en ningún paciente se produzca daño por un evento adverso relacionado con alarmas12.
Los objetivos principales de este estudio son: recoger la programación y evaluar la respuesta a las alarmas del monitor de cabecera por parte de las enfermeras en una UCI. Otros objetivos (secundarios) que se establecieron fueron: relacionar la programación de las alarmas con características del profesional de enfermería responsable (experiencia laboral y turno) e identificar las alarmas producidas durante la recogida de datos para establecer el número o porcentaje de alarmas técnicamente falsas y alarmas sin relevancia clínica que se producen, relacionar el tiempo de respuesta de los profesionales con la gravedad de la alarma y el turno de trabajo.
Material y métodosEste estudio fue realizado en la UCI de Trauma y Emergencias del Hospital Universitario 12 de Octubre de Madrid, desde octubre 2011 hasta enero del año 2012. Esta es una unidad monográfica dedicada a la asistencia del trauma grave, con 8 camas de cuidados críticos y un box específico donde se realiza la atención inicial del trauma grave. La estructura es abierta sin boxes ni pasillos. Todas las camas de la unidad cuentan con un monitor de cabecera modelo SC 7000/9000XL de Siemens. No existe monitor central.
Diseño del estudioSe diseñó un estudio prospectivo observacional descriptivo y ciego realizado desde octubre 2011 hasta enero del año 2012 con el objetivo de recoger la programación de las alarmas de monitorización básica y evaluar la activación del personal cuando se producen.
Este trabajo requirió la elaboración de una fase previa que permitió llegar al consenso del equipo investigador en la medición del tiempo de respuesta: se inicia el cronómetro al sonar la alarma y se para cuando se percibe claramente que algún profesional asume la responsabilidad de la alarma apagándola o no (junio-agosto 2011). Posteriormente se realizó el estudio piloto (septiembre 2011) con el fin de entrenarse en la recogida de datos y poner a prueba la viabilidad del estudio. Los datos recogidos durante la prueba no fueron incluidos en el estudio.
El equipo investigador está constituido por 7 enfermeras con amplia formación en cuidados críticos y más de 10 años de experiencia profesional en la UCI de Trauma y Emergencias que cubren los 3 turnos de trabajo: mañana, tarde y noche.
Población a estudioAlarmas de los monitores de cabecera de los parámetros hemodinámicas básicos: tensión arterial sistólica y diastólica tanto invasiva (TAI) o no invasiva (TANI), frecuencia cardiaca (FC), saturación de oxígeno (SaO2) y frecuencia respiratoria (FR) de todos los pacientes ingresados en la unidad independientemente diagnóstico, tiempo de ingreso y gravedad. El registro de la alarma de la FR se realizó de manera especial porque solo se tuvo en cuenta la programación de esta en el monitor de cabecera en aquellos pacientes con respiración espontánea. Criterios de exclusión: no se incluyeron alarmas producidas por otros parámetros registrados en el monitor, otros dispositivos de monitorización, respiradores, hemofiltros o bombas de infusión. También se excluyeron todas las alarmas de monitorización básicas de los pacientes cuya enfermera responsable fuera miembro del equipo investigador.
Sistema de recogida de datosObtención de la muestra: se diseñó un calendario de recogida de datos a partir de la programación laboral asignada a cada investigador seleccionando un día a la semana de manera aleatoria y simple. Así cada miembro del equipo investigador realizó una auditoría una vez a la semana, en el turno que le correspondiese durante su jornada laboral. Un único observador recogía las alarmas que se producían en todos los pacientes ingresados durante todo su turno. No se excluyó ningún momento como la higiene del paciente y la realización de otras técnicas consideradas potencialmente formadoras de alarmas. Todas las mediciones se realizaron de forma ciega para el resto de los profesionales que trabajan en la unidad.
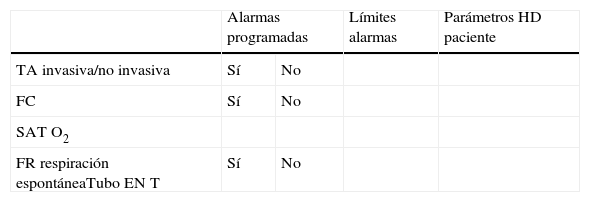
La técnica de investigación utilizada en este estudio fue la observación directa estructurada, para ello se crearon 2 registros diferentes (Anexo1): el Registro 1 permite evaluar la programación de las alarmas y el Registro 2 permite clasificar las alarmas del monitor que se producen durante el turno de trabajo y registrar la respuesta y tiempo del profesional que la atendía.
Las alarmas se clasificaron en el momento de la recogida de datos basándonos en los mismos criterios del estudio realizado por Siebig13:
- -
Procedencia: registro del parámetro monitorizado alterado (TAI, TANI, FC, FR o SaO2).
- -
Gravedad: el monitor tiene 3 niveles de alarma y cada grado de alarma tiene su propio color y tono. Vida en peligro (VP): roja parpadeante y secuencia continua de tonos; grave (GRA) amarilla y 2 tonos seguido de pausa; aviso (AV): blanca parpadeante y tono bajo seguido de pausa.
- -
Veracidad: técnicamente verdadera (TV): refleja verdaderamente la situación del paciente o identifica correctamente un problema técnico. Técnicamente falsa (TF): la alarma no refleja la condición del paciente.
- -
Relevancia: relevante (la alarma es seguida por un diagnóstico, decisión terapéutica o solución del problema técnico), alarma no relevante (alarma no es seguida de ninguna acción por parte del equipo de atención), alerta (alarma que no requiere acción inmediata pero se tiene en cuenta).
- -
Manipulación: manipulación del sistema de monitorización o por el propio paciente.
El Registro 1 recoge información sobre programación de alarmas (alarmas programadas sí/no, límites programados para ese paciente, parámetros monitorizados del paciente en ese momento TA, FC, SaO2, FR), características de los pacientes: diagnóstico e Injury Severity Score (ISS); organización del trabajo: turno de trabajo, experiencia profesional en cuidados críticos de la enfermera responsable agrupada en 4 rangos: menos de 1 año, 1-5 años, 6-10 años, más de 10 años. Este registro se realizaba 30 minutos después del inicio de cada turno con la finalidad de permitir al profesional de enfermería responsable de ese turno a revisar la programación de las alarmas del monitor de cabecera.
El Registro 2 clasifica las alarmas producidas en: técnicamente verdaderas/falsas, vida en peligro/grave/aviso, relevantes/no relevantes/alerta, manipulación paciente/sistema/no manipulación. Recoge información sobre el origen de la alarma (FC, TAI, TANI, SaO2, FR), profesional que atiende la alarma, cualquier profesional del equipo de la unidad que percibe e interpreta la alarma (enfermera responsable/otra enfermera/auxiliar de enfermería/médico); y el tiempo de respuesta a la alarma. Para calcular la variable tiempo de respuesta utilizamos un cronómetro modelo HS-6-1 marca Casio, que se iniciaba al sonar la alarma y se apagaba cuando el observador percibía claramente que algún profesional asumía la responsabilidad de la alarma apagándola o no. No se tuvo en cuenta a qué distancia se encontraba el profesional que asumía la alarma dentro de la unidad.
Análisis datosLos datos de los registros manuales obtenidos mediante observación directa fueron codificados para su estudio creándose 2 bases de datos diferentes una para cada registro.
Para el análisis de los datos se utilizó el paquete estadístico Statistical Package for Social Sciences (SPSS) versión 17.0 para Windows. Inicialmente se realizó un análisis descriptivo donde las variables cuantitativas se expresaron como media±desviación estándar y las variables cualitativas se expresaron como porcentajes. Para la comparación de variables se utilizó χ2 Chi-cuadrado con variables cualitativas y Anova para análisis multivariante. La variable tiempo de respuesta a la alarma que no sigue una distribución normal se ha transformado previamente mediante su función logarítmica para que pueda analizarse mediante el test de Anova y quede bien ajustado el modelo. Los test estadísticos fueron considerados significativos si el nivel crítico observado era inferior al 5% (p<0,05).
Resultados de la identificación de alarmasPacientesDesde octubre hasta enero 2012 un total de 104 pacientes estuvieron ingresados en la UCI, de estos se obtuvo una muestra de 219 registros de programación (límites) y 215 registros de alarmas de monitorización originadas de 60 pacientes distintos. El 76,29% fueron trauma grave con un ISS ≥16, situándose en 25 la mediana (RIQ 16-25).
La experiencia profesional de las enfermeras de la UCI se clasificó en los siguientes intervalos: <1 año de experiencia (16,46%), 1-5 años de experiencia (28,4%), 6-10 años (21,03%) y >10 años de experiencia en intensivos (34,11%). El 36,79% de las auditorías se realizaron durante el turno de mañana, el 20,75% en el de tarde y el 42,46% durante el turno de noche.
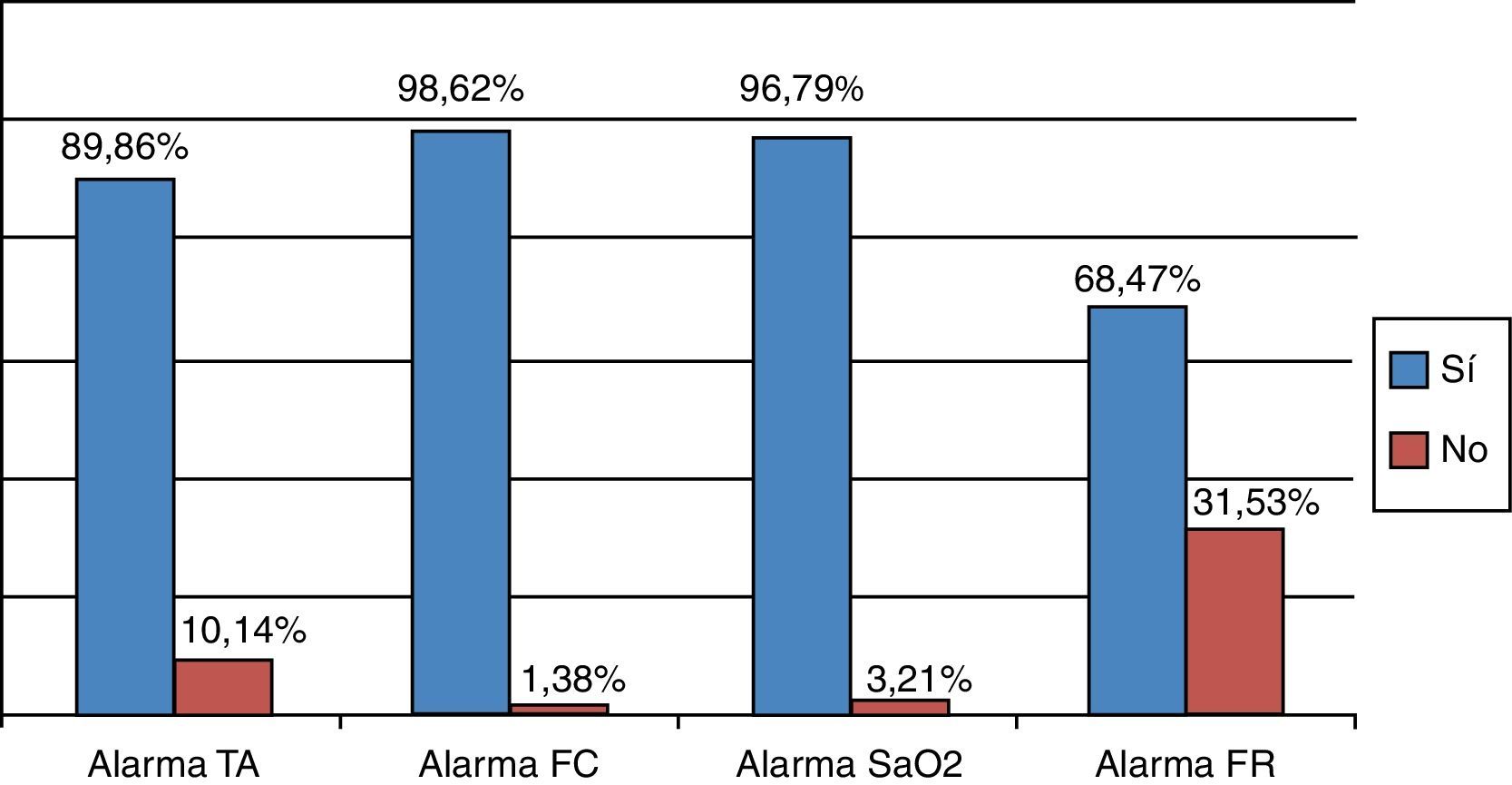
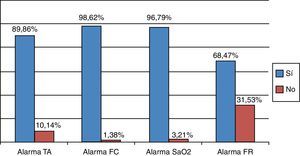
Alarmas programadasEl porcentaje de alarmas que estaban programadas en el momento de la auditoría se representa en la figura 1. De todas las alarmas revisadas el 12,5% estaban desactivadas.
El 50,3% de los pacientes auditados tenían ventilación mecánica, ventilación espontánea a través de vía aérea artificial 12,2 y el 37,5% en respiración espontánea. La programación de las alarmas de FR se recogió del 49,8% de la muestra, porque los pacientes conectados a ventilación mecánica tienen programadas las alarmas de FR en el respirador, fuera del monitor de cabecera. La monitorización de la tensión arterial fue invasiva en el 74,75% de las alarmas auditadas y 25,25% se monitorizó de forma no invasiva.
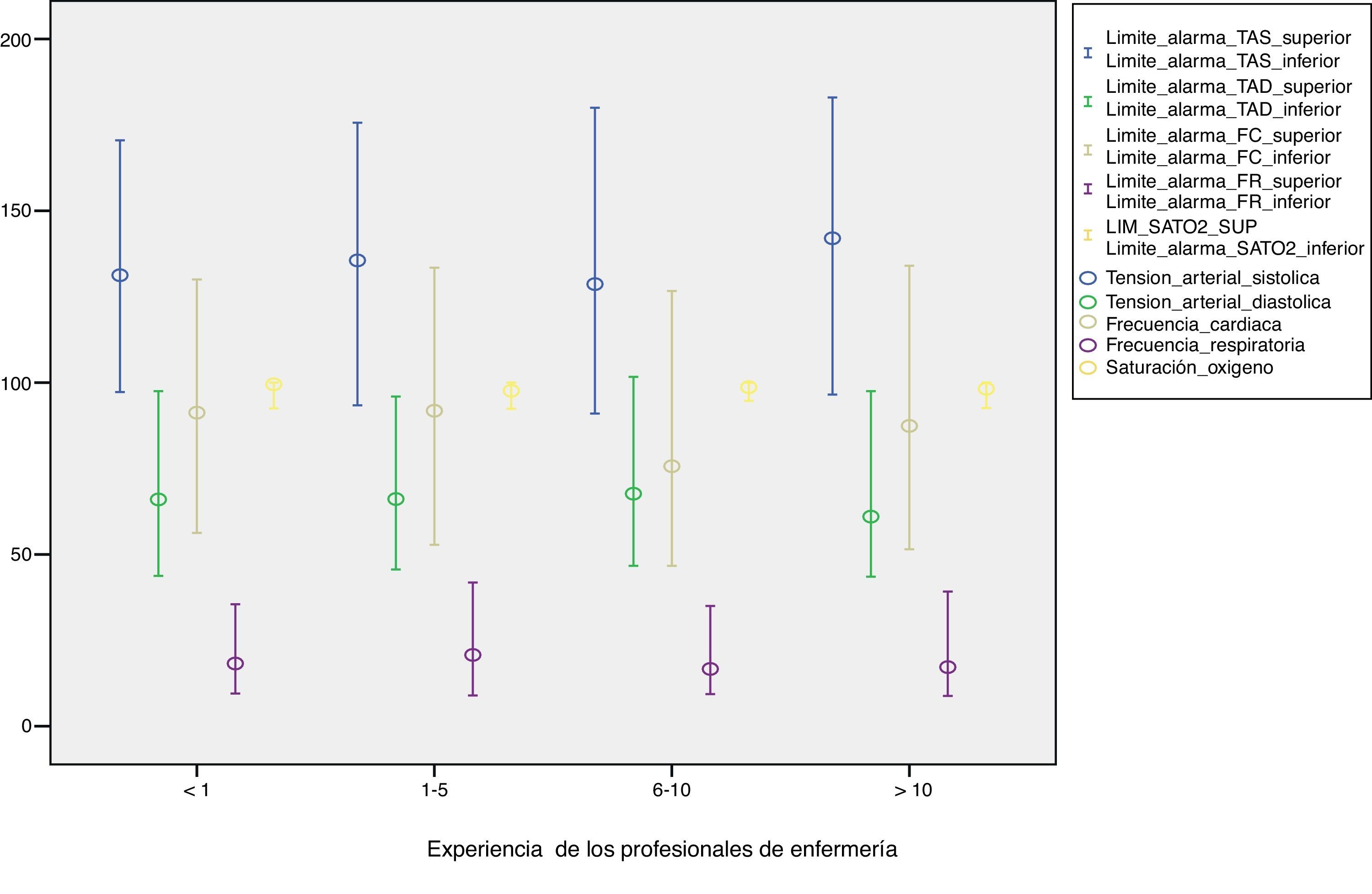
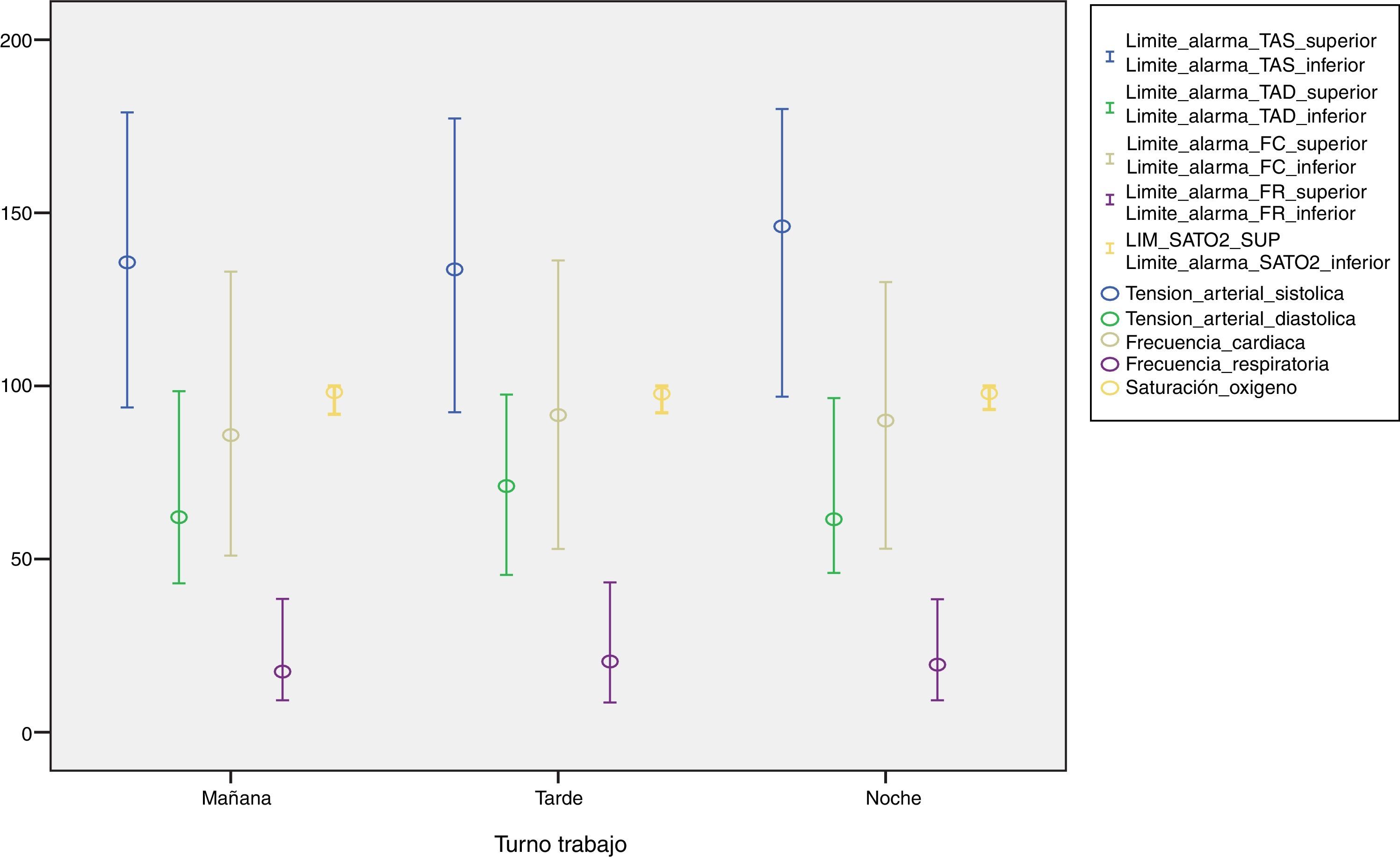
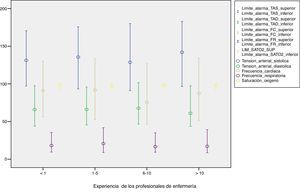
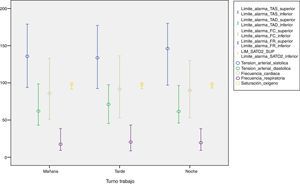
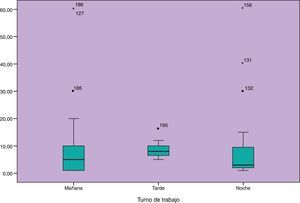
Se analizan los límites de alarma en función de los años de experiencia en cuidados críticos figura 2 y en función del turno figura 3.
No se encuentra asociación entre programación y límites de alarma con la experiencia y turno del profesional de enfermería responsable. Solo aparece significación estadística cuando relacionamos la programación (sí/no) con la monitorización de la TA de manera invasiva o no invasiva, OR=0,37 IC (0,146-0,966).
Clasificación de las alarmas- 1.
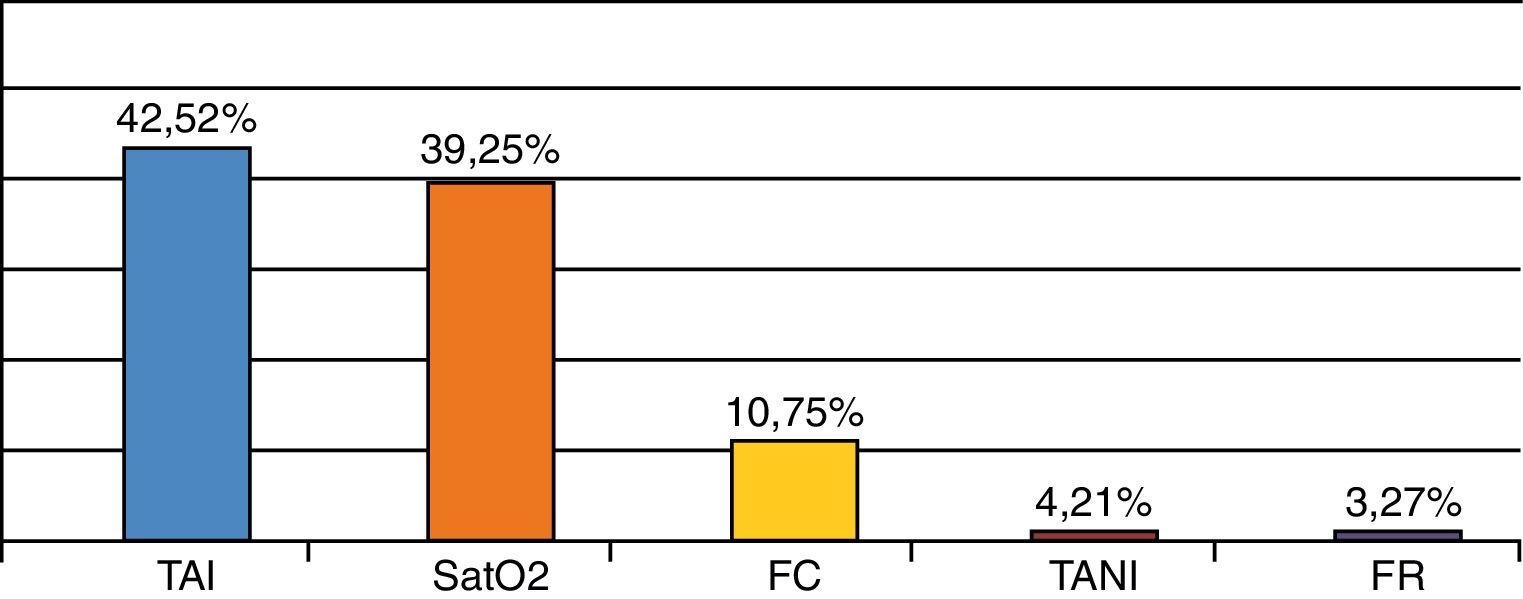
Procedencia: las alarmas clasificadas según el parámetro monitorizado alterado se representan en la figura 4.
- 2.
Veracidad: el 24,75% de las alarmas fueron técnicamente falsas y el 75,25% verdaderas. El 48,7% de las alarmas técnicamente válidas eran de TAI y de las técnicamente falsas la más frecuente era producida por SaO2 51%.
- 3.
Relevancia: los porcentajes de alarmas clasificadas según su relevancia aparecen resumidos en la tabla 1.
Todas las alarmas técnicamente falsas se clasificaron como no relevantes, del total de alarmas no relevantes un 59,5% fueron técnicamente verdaderas y un 40,5% técnicamente falsas. Fue la SaO2 el parámetro que más alarmas no relevantes produjo con un 47,8%.
- 1.
Gravedad: la clasificación de las alarmas según la gravedad se muestran en la tabla 2. Del total de las alarmas que indicaban VP el 65% corresponden a FC, de las GRA 57,1% eran TAI y de las de AV 76% SaO2.
- 2.
Manipulación: el 41,8% de las alarmas no relevantes se generaron por manipulación del sistema o del paciente (sistema 17,46% y paciente 24,34%).
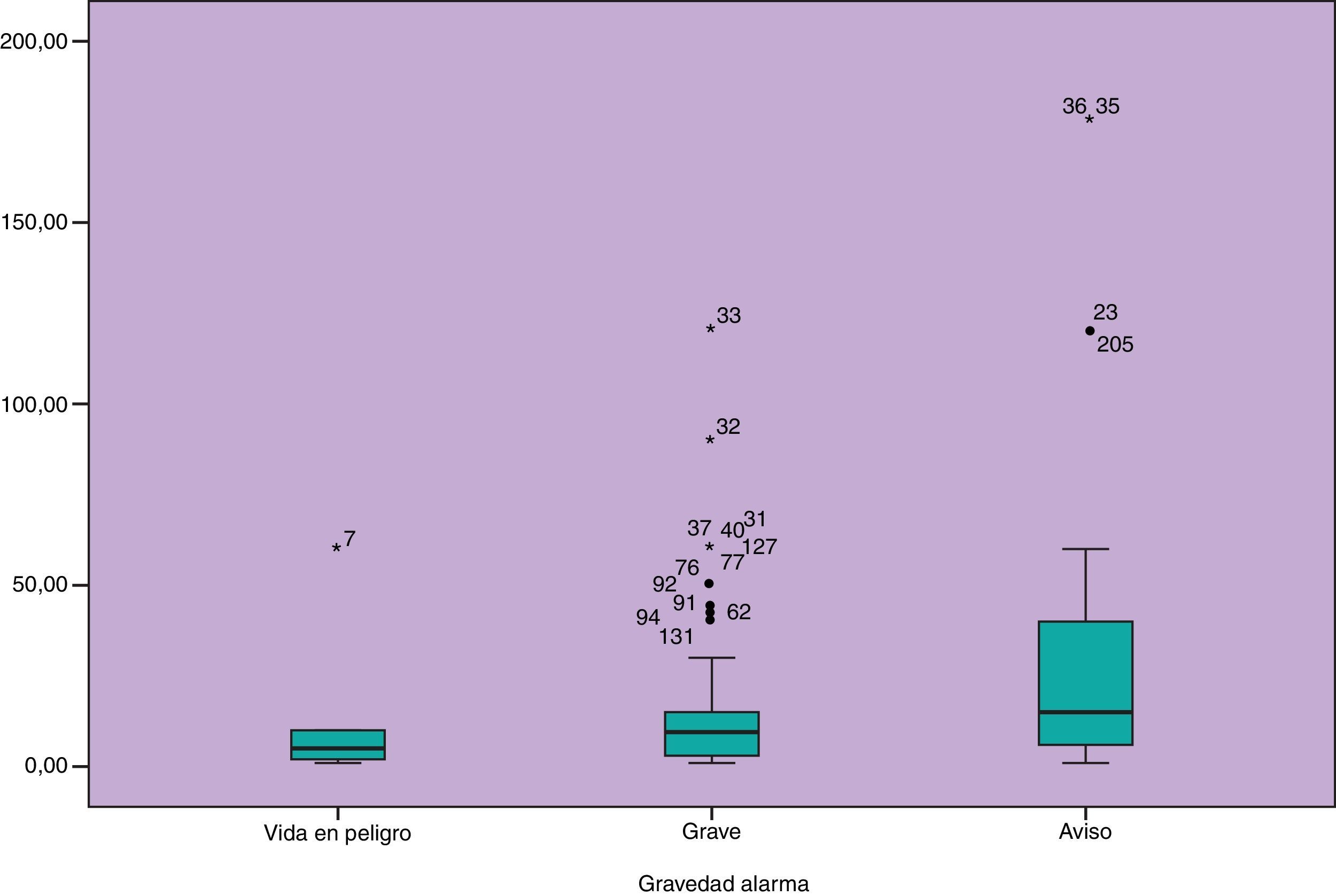
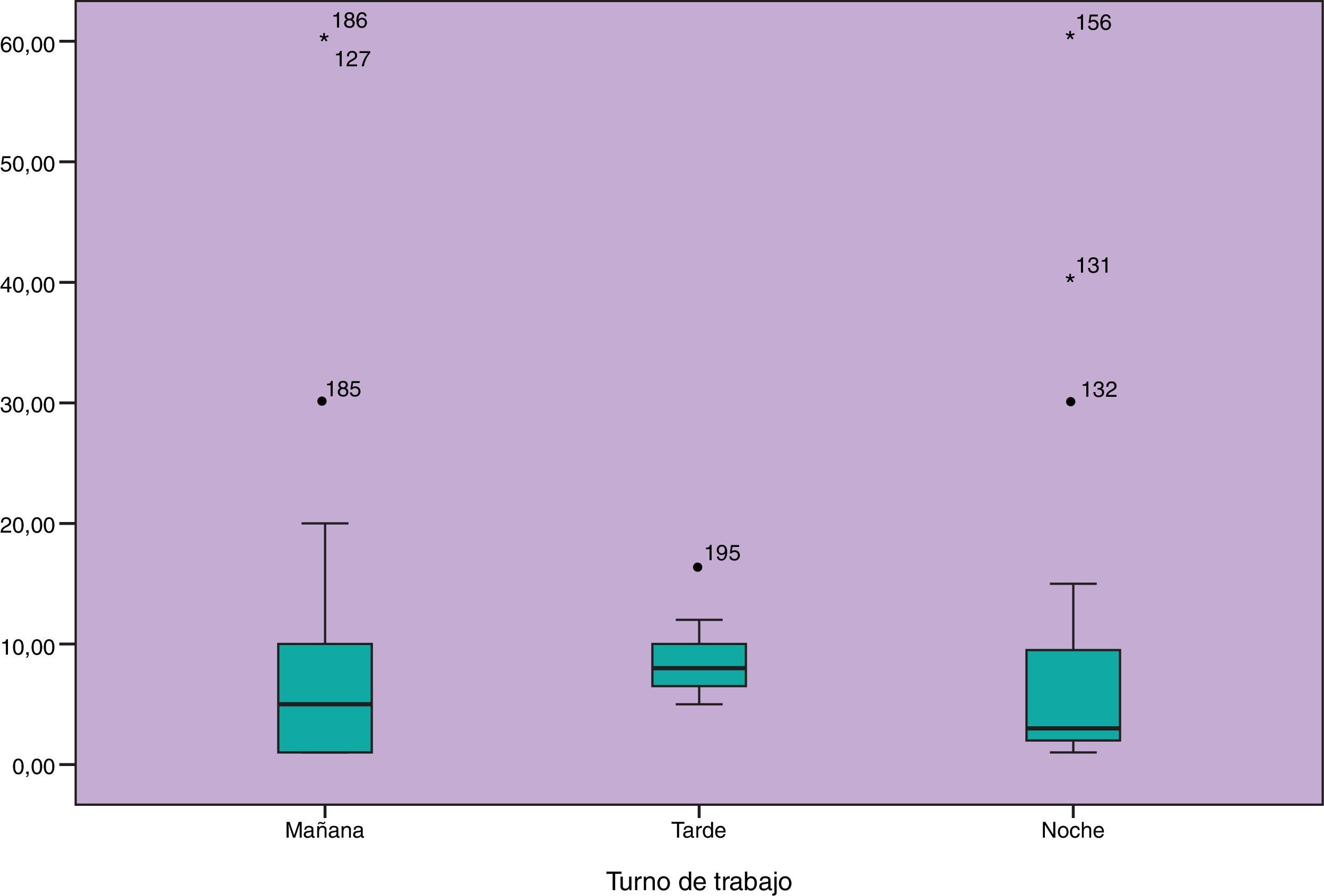
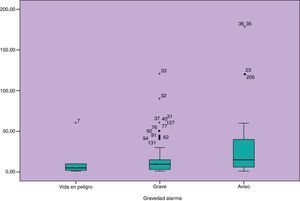
El 97,3% de las alarmas registradas fueron atendidas por enfermeros y el 2,7% por auxiliares de enfermería. El 50% de nuestras alarmas son atendidas antes de 10 segundos. El tiempo de respuesta en función de la clasificación de las alarmas según gravedad se representa en la figura 5 y en función del turno de trabajo figura 6.
Existe asociación entre el tiempo de respuesta y la gravedad de la alarma, se encuentra significación estadística entre las alarmas VP y GRA con respecto a las alarmas de AV p=0,016 y p=0,000 respectivamente. Aunque no se encontraron diferencias entre el tiempo de respuesta a las alarmas clasificadas como de VP y grave.
DiscusiónLa desactivación de las alarmas es una práctica habitual realizada para evitar el gran número de falsas alarmas, el personal de enfermería deshabilita las alarmas cuando los valores registrados no son fiables. A pesar de los avances en los dispositivos médicos, los algoritmos de las alarmas no han cambiado en los últimos 20 años, la mayoría siguen siendo alarmas de umbrales que generan muchos falsos positivos sin significado clínico real. Los fabricantes tienen un gran interés en que los algoritmos de alarmas sean muy sensibles para que ningún evento crítico pase inadvertido dejando la responsabilidad a los profesionales sanitarios que a menudo desactivan las alarmas para evitar el gran número de alarmas falsas positivas14–18. Nuestro porcentaje global de alarmas no programadas es discretamente superior al referenciado por Siebig13 (8%). Es especialmente llamativo el porcentaje de alarmas no programadas en la monitorización de la FR con un 31,53%, su causa podría estar relacionada con su monitorización, que ocasiona un gran número de artefactos y falsas alarmas (solo un 2% de las alarmas de FR son técnicamente validas), la recomendación del fabricante es el uso del cable de 5 conductores pero en nuestra UCI se realiza con cable de 319.
Las recomendaciones de las guías sobre programación de los límites de las alarmas se basan en que deben estar adaptados a la situación particular de cada enfermo y no deben ser ni tan estrechos que nos alerten ante mínimas variaciones irrelevantes ni tan amplios que cuando nos avisen los sucesos tengan consecuencias desastrosas para el enfermo6,14,20. Los resultados obtenidos (figuras 2 y 3) muestran una clara uniformidad en la programación de las alarmas y sus límites, la elección de estos límites, depende del criterio clínico del profesional de enfermería responsable, actualmente, no existe en nuestra unidad un protocolo establecido sobre el manejo de alarmas de monitorización. La única significación estadística encontrada en la programación sí/no de las alarmas, aparece al relacionar la presencia de alarma activada de TAI respecto a la activación de la alarma TANI, esta diferencia podría explicarse, teniendo en cuenta que los pacientes monitorizados de forma no invasiva, suelen ser pacientes hemodinámicamente estables, evolucionados o en situación de prealta, lo que puede influir en la decisión del profesional de no activar, o desactivar la alarma de este parámetro.
Nuestros porcentajes de alarma según el parámetro alterado son muy similares a otros publicados13,21,22.
La razón fundamental de las alarmas es que se traduzcan en una significación clínica, la relevancia de la alarma es el criterio para objetivarlo, los datos obtenidos en nuestro estudio son semejantes a los obtenidos por otros autores4,13,22.
El establecimiento de límites inadecuados es una de las causas más frecuentes del disparo de falsas alarmas, igual que las que se producen por manipulación del sistema monitorización o del paciente14; tanto las alarmas falsas como las no relevantes se engloban dentro de las denominadas «nuisance alarms» (alarmas falsas y alarmas que no producen acción en el equipo ni alertas) contribuyen al efecto denominado por la literatura «Alarm fatigue»3,6,16; según nuestra clasificación las alarmas falsas son automáticamente clasificadas como no relevantes y técnicamente falsas. En nuestro estudio las alarmas producidas por inadecuación de límites estarían incluidas en las clasificadas como no relevantes y técnicamente verdaderas (33% del total de las alarmas), en un 47% están producidas por la monitorización de la SaO2, pensamos que eso es así porque el límite de SaO2 inferior está ajustado al 95 no al 90% como refieren los pocos estudios encontrados23,24. Otro dato diferente a los publicados con anterioridad está relacionado con las alarmas debidas a manipulación, aunque globalmente el porcentaje es similar22,24 al agruparlas según la manipulación sea por el paciente o por el profesional encontramos un mayor porcentaje debido a la manipulación del propio paciente con respecto a la del personal, produciéndose al contrario en el estudio de Siebeg13.
Un buen resultado de este estudio es que se ha podido objetivar que el tiempo que tardamos las enfermeras de esta unidad en responder a una alarma que avisa de necesidad de atención urgente (VP y GRA), es significativamente menor que el de las que no necesitan atención urgente (AV), además y aunque en el análisis no se han encontrado diferencias estadísticamente significativas, entre el tiempo de atención a las alarmas de VP y las GRA, sí que existen diferencias clínicamente relevantes: la media y la mediana es menor en el tiempo de atención a las alarmas VP que las GRA, presentando las GRA mayor variabilidad. Por otro lado, la respuesta del profesional de enfermería a las alarmas en nuestra unidad es independiente del turno de trabajo, probablemente, la inestabilidad del paciente con trauma grave, nos hacer ser consciente de la importancia de una rápida identificación y repuesta a las alarmas.
Limitaciones del estudioLa principal limitación de nuestro estudio es el tamaño muestral, a pesar de haber realizado una prueba piloto previa los registros obtenidos han sido menores de los esperados.
Para evitar la pérdida de enmascaramiento del estudio, los datos se recogieron durante el turno de trabajo del grupo investigador, consiguiendo así que el resto del equipo no sea consciente del trabajo del observador. Esto ha podido suponer y así se asume por el equipo investigador pérdidas de datos producidas como consecuencia de las características de la organización del trabajo del equipo en la unidad: nuestra unidad realiza la atención inicial al trauma grave en un box específico, trasferencia en la helisuperfície, asistencia box vital situado en la urgencia del hospital, acciones que pueden haber supuesto la salida del observador durante un tiempo indeterminado de la unidad.
Los registros se basan en observaciones directas y no en videograbaciones como otros estudios publicados, no siendo posible la revisión posterior de los datos.
En nuestro estudio nos hemos marcado como objetivo la auditoría de alarmas básicas del monitor de cabecera, mientras que otros estudios incluyen también alarmas de otros dispositivos médicos (respirador, bombas de infusión, etc.).
ConclusiónLas alarmas de los parámetros monitorizados estaban activadas en más del 85%. Es la FR el parámetro que con mayor frecuencia no tenía programada su alarma. Existe una gran uniformidad en la programación sí/no y selección de los límites de alarmas de estos parámetros independientemente de la experiencia laboral y turno de trabajo del profesional responsable.
Todas las alarmas recogidas fueron atendidas por profesionales de enfermería, no existió diferencia en el tiempo de atención a la alarma con respecto al turno de trabajo y sí se objetivó que el tiempo de respuesta fue significativamente menor en las alarmas que alertan sobre peligro en la vida del paciente.
Más del 50% de las AMC no tenían relevancia clínica siendo el 25% del total de las AMC alarmas técnicamente falsas. La SatO2 es el parámetro que más frecuentemente produjo alarmas técnicamente falsas, no relevantes y de menor gravedad.
Registro 1
Experiencia del profesional de enfermería responsable del enfermo
Registro 2
Los autores declaran no tener ningún conflicto de intereses.