El cáncer constituye una causa importante de mortalidad en personas con VIH.
MétodosSe ha analizado la incidencia de cáncer en pacientes con VIH de CoRIS en los períodos 2004-2009 y 2010-2015 y se ha comparado con la de la población general española estimada a partir de los datos de la Red Española de Registros de Cáncer.
ResultadosEntre enero de 2004 y noviembre de 2015 se incluyeron en CoRIS 12.239 pacientes y se diagnosticaron 338 casos incidentes de cáncer. La incidencia global por cada 100.000 personas/año (IC 95%) fue de 702,39 (629,51-781,42) sin diferencias significativas entre los 2períodos. El 38% de las neoplasias fueron tumores definitorios de sida (TDS) y el 62% no definitorios de sida (TNDS). En el período 2010-2015 se observó un descenso significativo en la incidencia de TDS (cociente de tasas de incidencia estandarizadas [SIR]; IC 95%: 0,38; 0,21-0,66) y predominaron los TNDS. En comparación con la población general, la incidencia de cáncer fue el doble en varones con VIH. Se documentaron riesgos relativos (SIR; IC 95%) más altos de linfoma Hodgkin en ambos sexos (varones: 8,37; 5,13-14,17; mujeres: 21,83; 2,66-47,79), linfoma no Hodgkin en varones (5,30; 2,86-8,45) y cáncer de cérvix (7,43; 3,15-13,87) y cabeza y cuello (3,28; 1,21-5,82) en mujeres.
ConclusionesLa incidencia global de cáncer en personas con VIH es mayor que en la población general española y se mantiene estable desde 2004, con un predominio actual de los TNDS. Estos datos indican que deben realizarse esfuerzos adicionales en la prevención y detección precoz de cáncer en estos pacientes.
Cancer is a leading cause of death in individuals with HIV.
MethodsThe incidence of cancer in HIV patients of the CoRIS cohort in the 2004-2009 and 2010-2015 periods has been analysed and compared to the incidence in the Spanish general population, estimated from data of the Spanish Cancer Registry Network.
ResultsBetween January 2004 and November 2015, 12,239 patients were included in CoRIS and 338 incident cancer cases were diagnosed. The overall incidence of cancer per 100,000 persons-year (95% CI) was 702.39 (629.51-781.42) with no significant differences between the 2periods. A 38% of the incident cancer cases were AIDS defining cancers (ADC) and 62% non-AIDS defining cancers (NADC). In the period 2010-2015, there was a significant decrease in the incidence of ADC (standardised incidence ratio [SIR]); 95% CI: 0.38; 0.21-0.66) and NADC predominated. Compared to the general population, the incidence of cancer was double in men with HIV. Higher relative risks were documented (SIR; 95% CI) for Hodgkin's lymphoma in both sexes (males: 8.37, 5.13-14.17; females: 21.83, 2.66-47.79), non-Hodgkin's lymphoma in males (5.30, 2.86-8.45) and cervical cancer (7.43, 3.15-13.87) and head and neck cancer (3.28, 1.21-5.82) in women.
ConclusionsThe overall incidence of cancer in individuals with HIV is higher than in the Spanish general population, and it has remained stable since 2004 with a current predominance of NADC. These data suggest that additional efforts should be made in the prevention and the early detection of cancer in these patients.
El cáncer es una de las principales complicaciones de la inmunodeficiencia asociada a la infección por el virus de la inmunodeficiencia humana (VIH)1. Desde el comienzo de la epidemia, el sarcoma de Kaposi, el linfoma no Hodgkin y el cáncer de cérvix se consideraron definitorios de sida (TDS) y su incidencia se redujo sustancialmente tras la introducción del tratamiento antirretroviral combinado (TAR) a partir de 19962. Sin embargo, con la generalización del TAR y el aumento en la esperanza de vida de las personas con VIH, se ha observado una mayor incidencia de otros tumores previamente no definitorios de sida (TNDS)2 incluyendo cánceres relacionados con coinfecciones víricas, como el cáncer anal y los cánceres orofaríngeos asociados con la infección por el virus del papiloma humano, el hepatocarcinoma asociado con la infección por virus de la hepatitis B y C, y el linfoma de Hodgkin asociado con el virus de Epstein-Barr. Lo mismo ha ocurrido con cánceres asociados con el estilo de vida, como el cáncer de pulmón relacionado con el consumo de tabaco2,3. En el estudio HIV/AIDS Cancer Match se observó que, tras la introducción del TAR, la proporción de TNDS ascendió del 31 al 58% en 2002 y, cuando se analizaron los datos del 2003 al 2010, este porcentaje llegó hasta el 66%1. La mayoría de los estudios epidemiológicos que han analizado la incidencia de TNDS en personas con VIH han documentado tasas de incidencia más elevadas que las observadas en la población general4-6.
En la actualidad, el cáncer supone una parte considerable de la carga de enfermedad y de la mortalidad en las personas que viven con el VIH2,7. En EE. UU. se consideró responsable de más del 10% de los fallecimientos en personas que recibieron TAR entre 1995 y 20098. En un análisis de la colaboración de cohortes (Data collection on Adverse events of anti-HIV Drugs) sobre las tendencias en la mortalidad en pacientes con VIH entre 1999 y 2011, la proporción de muertes debidas a TNDS aumentó del 9% en el período 1999-2000 al 23% en el intervalo 2009-2011, y constituyó la principal causa de muerte al final del período de análisis9.
La mayoría de la información disponible acerca de la incidencia de cáncer en la población con infección por el VIH procede de países de renta alta, sobre todo de EE. UU., Canadá, Suiza, Francia e Italia. En España se han realizado estudios observacionales sobre neoplasias malignas en pacientes infectados10 y se han publicado recomendaciones de expertos sobre el manejo clínico de los TNDS11, pero todavía no se dispone de estimaciones globales sobre la carga de enfermedad o los tipos de cáncer en las personas que viven con VIH. Conocer la incidencia de cáncer y la distribución de los tumores en esta población es importante desde el punto de vista de la salud pública para planificar estrategias de prevención y diagnóstico precoz y así mejorar los resultados en salud de las personas con VIH de nuestro país.
En este trabajo estimamos la incidencia de cáncer en los pacientes con VIH en España y estudiamos las tendencias temporales desde 2004 hasta 2015, analizando los datos de la cohorte de la Red Nacional de Investigación en Sida (CoRIS), y la comparamos con la población general española, estimada a partir de los datos de la Red Española de Registros de Cáncer (REDECAN).
MétodosPoblación de estudio y recogida de datosPara el desarrollo de este trabajo se han analizado los registros de CoRIS y la información de REDECAN. La base de datos de CoRIS incluye parámetros clínicos, demográficos y biológicos de los pacientes infectados con el VIH y eventos clínicos de distinta naturaleza12. El portal digital de REDECAN suministra información sobre la incidencia de los tumores más frecuentes en la población española.
CoRIS es una cohorte abierta, prospectiva y multicéntrica constituida en 2004, en la que se incluye a pacientes con infección confirmada por el VIH que no han recibido TAR, atendidos en unidades de VIH/sida del Sistema Nacional de Salud de España12. Hasta el 30 de noviembre de 2015, fecha en la que se cerró la base de datos para los análisis de este proyecto, se habían registrado en CoRIS 12.239 pacientes, procedentes de 34 centros pertenecientes a 13 comunidades autónomas (Andalucía, Aragón, Asturias, Baleares, Canarias, Cataluña, Comunidad Valenciana, Galicia, La Rioja, Madrid, Murcia, Navarra y País Vasco). Anualmente se realiza una actualización de los datos inmunológicos, virológicos, cambios en el tratamiento y desarrollo de eventos clínicos. Se recogen todas las enfermedades de la clasificación de eventos definitorios de sida de CDC/OMS 1993 y los denominados eventos no sida: cardiovasculares, renales, hepáticos, óseos, metabólicos, psiquiátricos y neoplasias no registradas en el apartado de enfermedades definitorias de sida13. El seguimiento de cada paciente finaliza cuando se produce el fallecimiento o el cambio definitivo de centro de seguimiento a otro no integrante de la cohorte.
La red REDECAN es el órgano cooperativo de los registros de cáncer de base poblacional y es uno de los principales sistemas de información del cáncer en España. Cuenta con datos de Albacete, Asturias, Canarias, Ciudad Real, Comunidad Valenciana, Cuenca, Gerona, Granada, La Rioja, Mallorca, Murcia, Navarra, País Vasco y Tarragona. Se constituyó a finales de 2010 y combina la notificación de casos con la recogida activa de datos de las fuentes documentales primarias, generalmente de las historias clínicas, las historias clínicas, para identificar y confirmar casos registrables de cáncer. El portal de REDECAN dispone de datos de la incidencia de cáncer en los años 2012, 2014 y 2015. Tanto CoRIS como REDECAN cumplen la normativa española y europea de protección de datos y mantenimiento de la confidencialidad.
Clasificación de las neoplasiasPara los análisis se incluyeron las neoplasias de estirpe maligna clasificadas según la Clasificación Internacional de Enfermedades, 9.ª Revisión (CIE-9), y se agruparon según criterios epidemiológicos, distinguiendo inicialmente entre TDS y TNDS. A su vez los TNDS se agruparon en aquellos relacionados con infección vírica y no relacionados con infección vírica. Dentro de los TDS se incluyeron el sarcoma de Kaposi, el linfoma no Hodgkin y el cáncer de cérvix (excluyendo el de otras partes del útero). En el grupo de los TNDS relacionados con infección vírica se incluyeron el hepatocarcinoma, cáncer anal, cáncer de cabeza y cuello, cáncer de pene y el linfoma Hodgkin. En el grupo de los TNDS no relacionados con infección vírica se incluyeron el cáncer de pulmón, cáncer de mama, cáncer colorrectal (incluye los casos registrados como cáncer de colon y como cáncer de recto), cáncer de próstata, cáncer de útero (excluyendo el de cérvix) y otros tumores malignos no incluidos en ninguno de los anteriores tipos de cáncer. Los casos registrados con el diagnóstico de cáncer o «metástasis», en los que se desconocía el tipo concreto de neoplasia, se clasificaron como «tumores indeterminados». Estos casos se contabilizaron únicamente para calcular la incidencia global de cáncer.
Análisis estadísticosEstimación de la incidencia de cáncer en personas con VIH y su tendencia temporalPara estimar la incidencia de cáncer en personas con VIH de CoRIS se incluyeron solamente los casos incidentes diagnosticados a partir del cuarto mes de la entrada en la cohorte. Se excluyeron los casos con diagnóstico previo y los diagnosticados en los 3primeros meses, que se consideraron prevalentes. La tasa de incidencia se calculó como el número de casos de cáncer dividido entre el número de personas-tiempo de seguimiento. El período de seguimiento se computó desde el día de entrada en la cohorte hasta la fecha del diagnóstico de la neoplasia, la fecha de la muerte, pérdida de seguimiento o hasta el 30 de noviembre de 2015, lo que primero se produjera.
Con el fin de estimar la tendencia en la incidencia de cáncer, el tiempo total de seguimiento se dividió en 2períodos de 6 años: 2004-2009 (de 1 de enero de 2004 a 31 de diciembre de 2009) y 2010-2015 (de 1 de enero de 2010 a 30 de noviembre de 2015). Se compararon las tasas de incidencia en los 2períodos y se calculó el cociente de tasas de incidencia.
Estimación del riesgo de cáncer en personas con VIH con relación a la población general españolaPara estimar el riesgo relativo de cáncer en personas con VIH se comparó la incidencia de cáncer en pacientes de CoRIS con la de la población general española en el período 2010-2015 y se calculó el cociente de tasas de incidencia. La incidencia de cáncer en la población general española en el período 2010-2015 se estimó a partir de los datos disponibles en REDECAN. Debido a que esta base solamente contenía datos de los años 2012, 2014 y 2015, se calculó una regresión lineal de la tasa de incidencia sobre el tiempo y se utilizó el pronóstico de esa regresión como estimación de la incidencia en la población general. Para el contraste entre la incidencia de la población con VIH y la población general española, se utilizó un contraste asintótico basado en una distribución normal. Si el valor del contraste fue inferior a 0,05 se consideró estadísticamente significativo.
Para los cálculos de las incidencias se utilizó la estandarización con respecto a la población europea, calculando la tasa de incidencia en cada grupo de edad por separado y multiplicando posteriormente ese número por el peso específico otorgado según el criterio de estandarización.
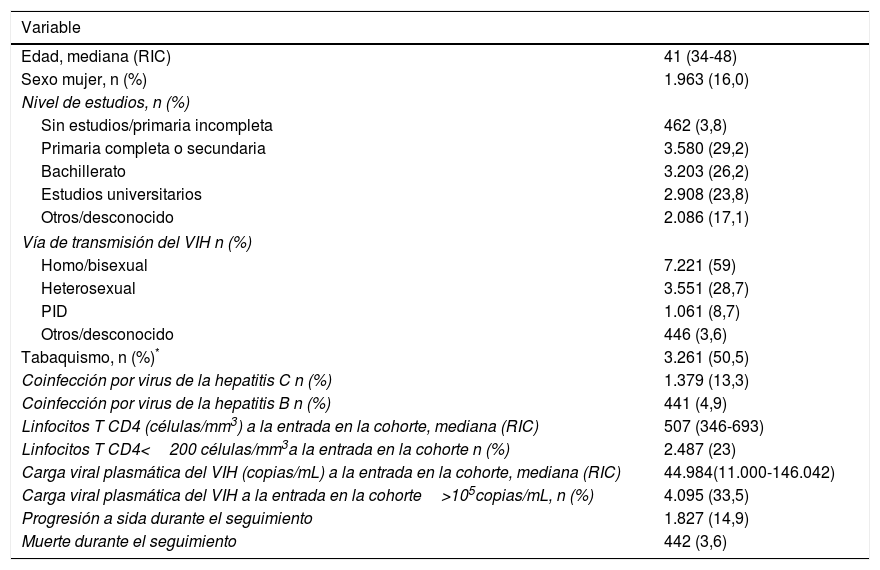
ResultadosEntre el 1 de enero de 2004 y el 30 de noviembre de 2015 se incluyeron en CoRIS 12.239 pacientes (48.120 personas-año), cuyas características generales se describen en la tabla 1. La mediana de edad de los pacientes incluidos fue de 41 años y el 84% fueron varones. El 88% había adquirido la infección por relaciones sexuales y el 50% eran fumadores.
Características generales de los pacientes incluidos en la cohorte CoRIS entre 2004 y 2015 (n=12.239)
| Variable | |
|---|---|
| Edad, mediana (RIC) | 41 (34-48) |
| Sexo mujer, n (%) | 1.963 (16,0) |
| Nivel de estudios, n (%) | |
| Sin estudios/primaria incompleta | 462 (3,8) |
| Primaria completa o secundaria | 3.580 (29,2) |
| Bachillerato | 3.203 (26,2) |
| Estudios universitarios | 2.908 (23,8) |
| Otros/desconocido | 2.086 (17,1) |
| Vía de transmisión del VIH n (%) | |
| Homo/bisexual | 7.221 (59) |
| Heterosexual | 3.551 (28,7) |
| PID | 1.061 (8,7) |
| Otros/desconocido | 446 (3,6) |
| Tabaquismo, n (%)* | 3.261 (50,5) |
| Coinfección por virus de la hepatitis C n (%) | 1.379 (13,3) |
| Coinfección por virus de la hepatitis B n (%) | 441 (4,9) |
| Linfocitos T CD4 (células/mm3) a la entrada en la cohorte, mediana (RIC) | 507 (346-693) |
| Linfocitos T CD4<200 células/mm3a la entrada en la cohorte n (%) | 2.487 (23) |
| Carga viral plasmática del VIH (copias/mL) a la entrada en la cohorte, mediana (RIC) | 44.984(11.000-146.042) |
| Carga viral plasmática del VIH a la entrada en la cohorte>105copias/mL, n (%) | 4.095 (33,5) |
| Progresión a sida durante el seguimiento | 1.827 (14,9) |
| Muerte durante el seguimiento | 442 (3,6) |
IC: intervalo de confianza; PID: personas que se inyectan drogas; RIC: rango intercuartílico.
Se diagnosticaron 749 neoplasias malignas en 711 pacientes de CoRIS, que representaban el 5,81% de las personas incluidas en la cohorte. En 38 individuos se registraron 2tumores. Se excluyeron de los análisis 411 casos que habían sido diagnosticados antes de la entrada en la cohorte o en los primeros 3 meses, lo que resultó en 338 casos incidentes. La incidencia global de cáncer por 100.000 personas-año (intervalo de confianza [IC] del 95%) fue de 969,07 (652,96-1.285,17) en hombres y de 353,68 (230,9-476,46) en mujeres.
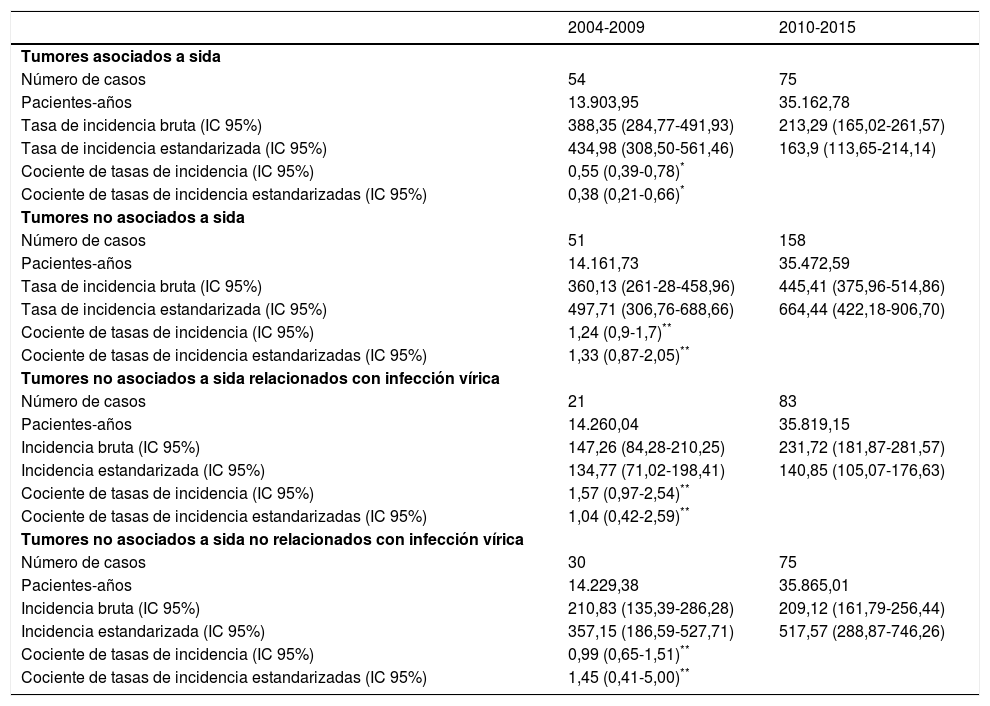
De las 338 neoplasias incidentes, 105 fueron diagnosticadas en 2004-2009 (13.725,81 personas-año) y 233 en 2010-2015 (34.394,49 personas-año), lo que supone una tasa de incidencia bruta (IC 95%) de 765,02 (625,72-926,11) y 677,44 (593,23-770,23), respectivamente. Las tasas de incidencia estandarizada (IC 95%) fueron de 952,26 (665,09-1239,42) y 871,69 (596,58-1146,80), respectivamente. Comparando ambos períodos, no se observaron diferencias significativas en la incidencia global de cáncer en CoRIS (cociente de tasas de incidencia estandarizadas [SIR]; IC 95%: 0,91; 0,8-1,05; p=0,18).
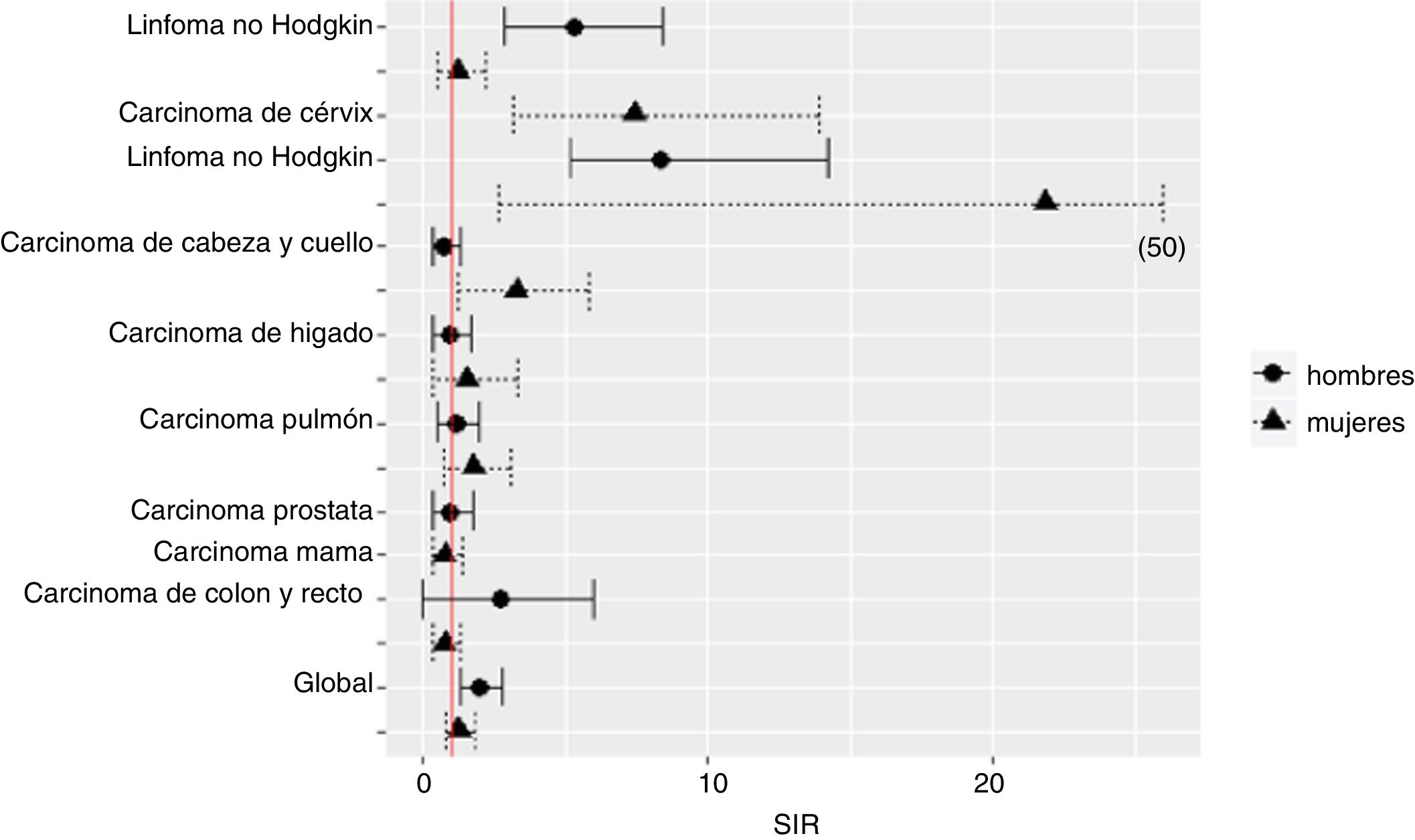
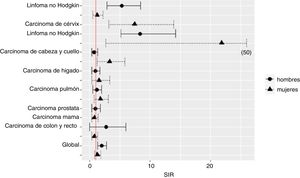
El 38,2% de las neoplasias malignas fueron TDS y el 61,8% TNDS. Las tasas de incidencia de TDS y TNDS en cada período se muestran en la tabla 2. Las 10 neoplasias más frecuentes fueron las siguientes: carcinoma de cérvix, sarcoma de Kaposi, carcinoma de ano, linfoma no Hodgkin, carcinoma de mama, linfoma Hodgkin, cáncer de pulmón, cáncer de próstata, carcinoma hepático y cáncer colorrectal. Las tasas de incidencia de estas neoplasias en varones y en mujeres aparecen en la tabla 3 y se representan en la figura 1.
Incidencia de tumores definitorios y no definitorios de sida en CoRIS en los períodos 2004-2009 y 2010-2015
| 2004-2009 | 2010-2015 | |
|---|---|---|
| Tumores asociados a sida | ||
| Número de casos | 54 | 75 |
| Pacientes-años | 13.903,95 | 35.162,78 |
| Tasa de incidencia bruta (IC 95%) | 388,35 (284,77-491,93) | 213,29 (165,02-261,57) |
| Tasa de incidencia estandarizada (IC 95%) | 434,98 (308,50-561,46) | 163,9 (113,65-214,14) |
| Cociente de tasas de incidencia (IC 95%) | 0,55 (0,39-0,78)* | |
| Cociente de tasas de incidencia estandarizadas (IC 95%) | 0,38 (0,21-0,66)* | |
| Tumores no asociados a sida | ||
| Número de casos | 51 | 158 |
| Pacientes-años | 14.161,73 | 35.472,59 |
| Tasa de incidencia bruta (IC 95%) | 360,13 (261-28-458,96) | 445,41 (375,96-514,86) |
| Tasa de incidencia estandarizada (IC 95%) | 497,71 (306,76-688,66) | 664,44 (422,18-906,70) |
| Cociente de tasas de incidencia (IC 95%) | 1,24 (0,9-1,7)** | |
| Cociente de tasas de incidencia estandarizadas (IC 95%) | 1,33 (0,87-2,05)** | |
| Tumores no asociados a sida relacionados con infección vírica | ||
| Número de casos | 21 | 83 |
| Pacientes-años | 14.260,04 | 35.819,15 |
| Incidencia bruta (IC 95%) | 147,26 (84,28-210,25) | 231,72 (181,87-281,57) |
| Incidencia estandarizada (IC 95%) | 134,77 (71,02-198,41) | 140,85 (105,07-176,63) |
| Cociente de tasas de incidencia (IC 95%) | 1,57 (0,97-2,54)** | |
| Cociente de tasas de incidencia estandarizadas (IC 95%) | 1,04 (0,42-2,59)** | |
| Tumores no asociados a sida no relacionados con infección vírica | ||
| Número de casos | 30 | 75 |
| Pacientes-años | 14.229,38 | 35.865,01 |
| Incidencia bruta (IC 95%) | 210,83 (135,39-286,28) | 209,12 (161,79-256,44) |
| Incidencia estandarizada (IC 95%) | 357,15 (186,59-527,71) | 517,57 (288,87-746,26) |
| Cociente de tasas de incidencia (IC 95%) | 0,99 (0,65-1,51)** | |
| Cociente de tasas de incidencia estandarizadas (IC 95%) | 1,45 (0,41-5,00)** | |
Tasas expresadas por 100.000 personas/año.
IC 95%: intervalo de confianza del 95%.
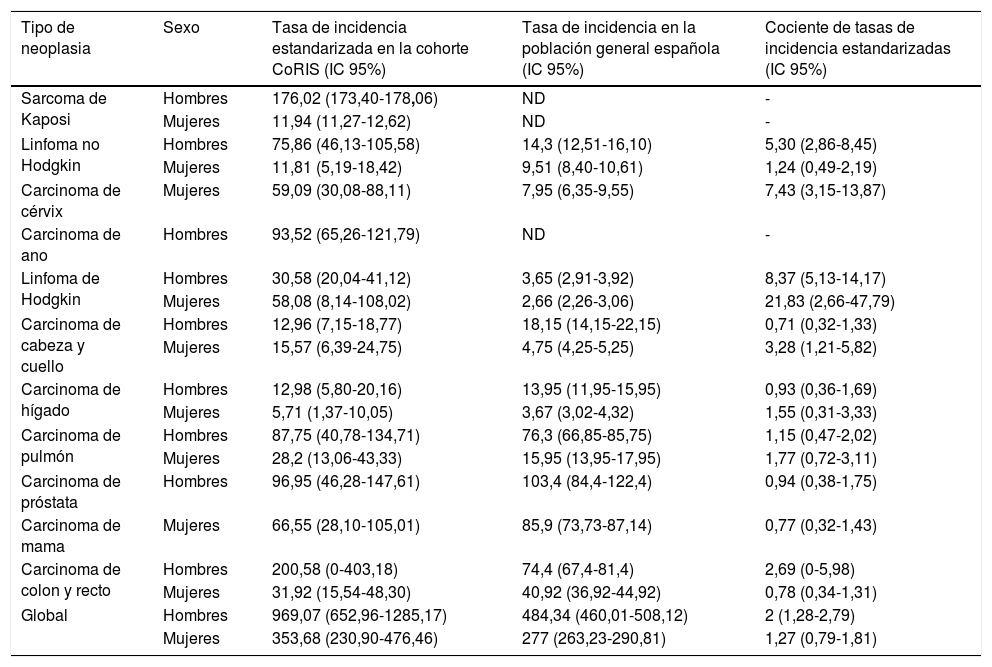
Tasas de incidencia de neoplasias malignas en los pacientes con VIH incluidos en CoRIS y en la población general española durante el período 2010-2015
| Tipo de neoplasia | Sexo | Tasa de incidencia estandarizada en la cohorte CoRIS (IC 95%) | Tasa de incidencia en la población general española (IC 95%) | Cociente de tasas de incidencia estandarizadas (IC 95%) |
|---|---|---|---|---|
| Sarcoma de Kaposi | Hombres | 176,02 (173,40-178,06) | ND | - |
| Mujeres | 11,94 (11,27-12,62) | ND | - | |
| Linfoma no Hodgkin | Hombres | 75,86 (46,13-105,58) | 14,3 (12,51-16,10) | 5,30 (2,86-8,45) |
| Mujeres | 11,81 (5,19-18,42) | 9,51 (8,40-10,61) | 1,24 (0,49-2,19) | |
| Carcinoma de cérvix | Mujeres | 59,09 (30,08-88,11) | 7,95 (6,35-9,55) | 7,43 (3,15-13,87) |
| Carcinoma de ano | Hombres | 93,52 (65,26-121,79) | ND | - |
| Linfoma de Hodgkin | Hombres | 30,58 (20,04-41,12) | 3,65 (2,91-3,92) | 8,37 (5,13-14,17) |
| Mujeres | 58,08 (8,14-108,02) | 2,66 (2,26-3,06) | 21,83 (2,66-47,79) | |
| Carcinoma de cabeza y cuello | Hombres | 12,96 (7,15-18,77) | 18,15 (14,15-22,15) | 0,71 (0,32-1,33) |
| Mujeres | 15,57 (6,39-24,75) | 4,75 (4,25-5,25) | 3,28 (1,21-5,82) | |
| Carcinoma de hígado | Hombres | 12,98 (5,80-20,16) | 13,95 (11,95-15,95) | 0,93 (0,36-1,69) |
| Mujeres | 5,71 (1,37-10,05) | 3,67 (3,02-4,32) | 1,55 (0,31-3,33) | |
| Carcinoma de pulmón | Hombres | 87,75 (40,78-134,71) | 76,3 (66,85-85,75) | 1,15 (0,47-2,02) |
| Mujeres | 28,2 (13,06-43,33) | 15,95 (13,95-17,95) | 1,77 (0,72-3,11) | |
| Carcinoma de próstata | Hombres | 96,95 (46,28-147,61) | 103,4 (84,4-122,4) | 0,94 (0,38-1,75) |
| Carcinoma de mama | Mujeres | 66,55 (28,10-105,01) | 85,9 (73,73-87,14) | 0,77 (0,32-1,43) |
| Carcinoma de colon y recto | Hombres | 200,58 (0-403,18) | 74,4 (67,4-81,4) | 2,69 (0-5,98) |
| Mujeres | 31,92 (15,54-48,30) | 40,92 (36,92-44,92) | 0,78 (0,34-1,31) | |
| Global | Hombres | 969,07 (652,96-1285,17) | 484,34 (460,01-508,12) | 2 (1,28-2,79) |
| Mujeres | 353,68 (230,90-476,46) | 277 (263,23-290,81) | 1,27 (0,79-1,81) |
Tasas expresadas por 100.000 personas/año.
IC 95%: intervalo de confianza del 95%.
Con relación al período 2004-2009, en 2010-2015 se observó un descenso significativo en la incidencia de TDS (SIR; IC 95%: 0,38; 0,21-0,66; p<0,0001), de forma que en el período más reciente la incidencia estandarizada de TNDS fue 4veces mayor que la de los TDS (tabla 2).
No se observaron diferencias significativas en la incidencia global de TNDS ni en la incidencia de TNDS relacionados y no relacionados con infección vírica entre los 2períodos (tabla 2).
Estimación del riesgo de cáncer en personas con VIH con relación a la población general españolaEn 2010-2015, las tasas de incidencia estandarizada (IC 95%) de TDS y TNDS por 100.000 personas-año fueron de 163,90 (113,65-214,14) y 664,44 (422,28-906,70), respectivamente. Comparado con la población general española, en el período 2010-2015, la incidencia global de cáncer fue el doble en varones con VIH que en varones no infectados (tabla 3). Se documentaron riesgos relativos significativamente más altos para el linfoma Hodgkin y no Hodgkin, el cáncer de cérvix y el cáncer de cabeza y cuello (tabla 3 y fig. 1). El riesgo (SIR; IC 95%) de linfoma Hodgkin fue mayor en personas con VIH de ambos sexos (varones: 8,38; 5,13-14,17; mujeres: 21,83; 2,66-47,79) y el de linfoma no Hodgkin en varones (5,30;2,86-8,45). Las mujeres con VIH tuvieron mayor riesgo de cáncer de cérvix (SIR; IC 95%: 7,43; 3,15-13,87) y de cabeza y cuello (SIR; IC 95%: 3,28;1,21-5,82) (tabla 3).
DiscusiónEste es el primer estudio de ámbito nacional sobre la incidencia de cáncer en personas con VIH en España. Los datos observados están en línea con otras cohortes contemporáneas que han analizado las tendencias en los diagnósticos de cáncer tras la generalización del TAR y han constatado que la incidencia de neoplasias malignas es mayor que la de la población general y se está produciendo una reducción progresiva en la frecuencia de TDS, con un predominio actual de los cánceres no asociados a sida1,14,15.
Aunque en el presente estudio se ha confirmado un descenso acusado de los TDS, en el período más reciente todavía el riesgo de linfoma no Hodgkin y el de cáncer de cérvix seguían siendo mucho más elevados en pacientes con VIH que en la población general. Es esperable que un diagnóstico y un tratamiento más precoces de la infección por el VIH puedan contribuir a un menor daño inmunológico y a un descenso adicional en la incidencia de TDS en los próximos años.
Existen discrepancias sobre el impacto del TAR en los TNDS16-19. Si bien en algunas cohortes se ha observado un aumento en la incidencia de TNDS durante la era del TAR14 y se ha documentado que recibir TAR reduce el riesgo de TNDS y se asocia con una evolución clínica más favorable18, se han comunicado tasas de incidencia ajustadas variables para diferentes TNDS: desde aumentos hasta descensos19. Así, en el estudio HIV/AIDS Cancer Match, entre 1996 y 2010, se observó un aumento progresivo de la incidencia del cáncer anal, hepatocarcinoma y cáncer de próstata, mientras que había un descenso en el cáncer de pulmón y ninguna tendencia temporal en el cáncer de mama y el colorrectal1. En el estudio D:A:D la incidencia de TNDS no cambió de forma sustancial entre 2004 y 2010 tras ajustar por edad20. Las 3neoplasias más frecuentes resultaron ser el cáncer de pulmón, linfoma Hodgkin y cáncer anal. No se observó ninguna tendencia creciente o decreciente en la incidencia de estos 3tumores.
En el presente estudio se analizó la incidencia de los distintos tipos de cáncer desde 2004 hasta 2015 y tampoco se documentaron diferencias significativas en la incidencia global de TNDS a lo largo del tiempo. Durante el período más reciente, 2010-2015, la incidencia de TNDS no relacionados con infección vírica fue mayor que la de los relacionados con infección vírica, y las mayores tasas de incidencia se observaron para el cáncer de pulmón, próstata, el colorrectal y el de mama. A diferencia de los cánceres de próstata y mama, las tasas de incidencia de cáncer de pulmón y de cáncer colorrectal tendieron a ser más elevadas en pacientes con VIH que en la población general española, si bien las diferencias no alcanzaron significación estadística. Estas neoplasias están entre las más frecuentes en pacientes con VIH1; en particular, el cáncer de pulmón es el más común de los TNDS y supone una causa importante de morbimortalidad de las personas con VIH8. El cáncer de pulmón tiene una estrecha relación con el consumo de tabaco, y en las personas con VIH existe una prevalencia muy alta de tabaquismo21,22; sin embargo, la propia infección por el VIH podría aumentar también la susceptibilidad a través de diversos mecanismos, entre otros por reducción en la inmunovigilancia y por un estado pro-inflamatorio asociado a nivel pulmonar y sistémico22.
El 50% de los pacientes con VIH incluidos en el presente análisis eran fumadores, una cifra similar a la comunicada en estudios previos realizados en CoRIS23 y en otras cohortes de personas con VIH que viven en países occidentales con recursos elevados22,24, que duplica la prevalencia de tabaquismo en personas no infectadas por el VIH25. Por tanto, para reducir el riesgo de cáncer de pulmón deben priorizarse las estrategias encaminadas al cese del consumo de tabaco. Se ha documentado que en pacientes con VIH la incidencia de cáncer de pulmón sigue siendo muy elevada 5 años después de abandonar el hábito tabáquico, lo que indica que el potencial oncogénico del tabaco puede prolongarse durante un período mucho más largo y obliga a mantener la vigilancia años después de haber dejado el tabaco22.
Entre los TNDS relacionados con infección vírica, el más frecuente fue el linfoma Hodgkin, seguido del carcinoma de ano, el carcinoma de cabeza y cuello, y el hepatocarcinoma. En relación con la población general, se documentó un riesgo relativo mayor de linfoma Hodgkin en personas con VIH de ambos sexos y un mayor riesgo de cáncer de cabeza y cuello en mujeres. El mayor riesgo de linfoma Hodgkin, una neoplasia asociada con el virus de Epstein-Barr, era un hallazgo esperado, que está en línea con lo observado en otras cohortes15. La elevada incidencia de cáncer de ano y de cabeza y cuello observada en CoRIS es consistente con estudios previos realizados en el marco de esta misma cohorte, que habían puesto de manifiesto una elevada frecuencia de infecciones por virus del papiloma humano de alto riesgo26 implicadas en el desarrollo de cáncer anal y orofaríngeo. Como en otras cohortes2, la incidencia de cáncer anal fue más elevada que la de cáncer de cabeza y cuello, un hallazgo que puede tener relación con la diferente prevalencia de infección anal y oral por genotipos de alto riesgo del virus del papiloma humano27 y con la localización anatómica.
El hepatocarcinoma resultó ser el cuarto tumor más frecuente entre los TNDS relacionados con infección vírica y representó el 5,48% de todos los TNDS. La tasa de incidencia observada fue más baja que la descrita en Francia entre los años 2005 y 200928 y, a diferencia de otros estudios, su incidencia no fue mayor que la de la población general1,6,19. La menor incidencia de hepatocarcinoma observada en CoRIS puede deberse en parte a que se trata de una cohorte contemporánea con una tasa de incidencia de coinfección por VHC decreciente29, y a las mejoras recientes en el tratamiento antivírico de la hepatitis C.
Las principales limitaciones del estudio derivan de la escasa incidencia de muchos de los tumores estudiados, lo que limita la precisión de las estimaciones. A pesar de tratarse de un estudio nacional con 10 años de seguimiento, el número de tumores incidentes en muchos casos fue insuficiente para extraer conclusiones firmes sobre las tendencias temporales y el riesgo relativo respecto a la población general. Aunque CoRIS es una cohorte prospectiva con estrictos controles de calidad, la notificación depende enteramente de los centros participantes, por lo que puede haber infradeclaración de casos.
No existen datos oficiales de la incidencia del cáncer en España, expresados de forma anual y continuada a lo largo de todo nuestro período de estudio. REDECAN se constituyó a finales de 2010, y ha publicado datos de incidencia y supervivencia del cáncer en España en 2012, 2014 y 2015. Por este motivo, para calcular la incidencia de la población general tuvo que hacerse una regresión lineal. Otra limitación de los registros de REDECAN es que no aporta datos sobre la incidencia de tumores infrecuentes en la población general, como el sarcoma de Kaposi o el cáncer de ano, lo que ha impedido estimar el riesgo relativo de estos tumores. Además, se trata de un registro que solo incluye datos de provincias de 11 comunidades autónomas de España, y si bien muchas son coincidentes con las incluidas en la cohorte CoRIS, no lo son todas. Esta diferencia entre los 2registros supone una limitación a la hora de comparar las poblaciones, particularmente en neoplasias cuya incidencia puede variar según el área geográfica.
En conclusión, la incidencia global de cáncer en personas con infección por el VIH en CoRIS es mayor que la de la población general española. El riesgo relativo de neoplasias malignas es mayor para diversos tumores malignos, entre ellos el linfoma Hodgkin y no Hodgkin, el cáncer de cérvix y el cáncer de cabeza y cuello. La incidencia de tumores asociados a sida sigue reduciéndose y actualmente predominan los cánceres no asociados a sida, cuya incidencia es 4veces mayor que la de los tumores asociados a sida. Estos datos indican que deben realizarse esfuerzos adicionales en la prevención y la detección precoz de cáncer en pacientes con VIH en España.
FinanciaciónLa cohorte RIS (CoRIS) está financiada por el ISCIII a través de la Red Temática de Investigación Cooperativa en Sida (RD06/0006/0027; RD12/0017/0023 y RD16/0025/0038) como parte del Plan Nacional de I+D+I, cofinanciado por el Fondo Europeo de Desarrollo Regional (FEDER). Los autores de este trabajo han recibido financiación del ISCIII-Plan Nacional de I+D+I(FIS: PI08/893, PI13/02256, PI16/01740, PI18/01861; contrato de intensificación de la actividad investigadora INT 14/00207; contrato Río Hortega CM15/00187) y de FISABIO (UGP-14-197 y contrato predoctoral UGP-15-152).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este estudio no hubiera sido posible sin la colaboración de todos los pacientes, el personal médico y de enfermería, y los administradores de datos que han participado en el proyecto (ver Anexo I).