Los abscesos prostáticos tienen una incidencia del 0,5% del total de las enfermedades prostáticas. Además, esta incidencia ha disminuido con la aparición de antibióticos con buena penetración prostática, como las fluoroquinolonas. Los pacientes con abscesos prostáticos suelen tener factores predisponentes, como prostatitis aguda o crónica, antecedentes de cateterización uretral, diabetes mellitus o inmunosupresión (como la producida por la infección por virus de la inmunodeficiencia humana [VIH] tipo I]. Los abscesos prostáticos por Staphylococcus aureus suelen producirse por diseminación hematógena o por manipulación de la vía urinaria.
Los agentes etiológicos han variado con los años. Un antiguo estudio identificó Neisseria gonorrhoeae como el causante del 75% de los casos. En la actualidad, el germen más frecuentemente descrito es Escherichia coli aunque también son frecuentes Staphylococcus sp. y Bacteroides sp.
A continuación se describe un caso de abscesos prostáticos múltiples por S. aureus en un paciente con diagnóstico previo de infección por VIH-1. Se realiza una revisión de la literatura biomédica sobre el tema centrada en la población con infección por VIH-1.
Se trata de un varón de 43 años, con antecedentes de infección por VIH-1 (estadio C3) de 22 años de evolución y con abandono de tratamiento antirretrovírico por voluntad propia un año antes del ingreso. Su situación inmunovirológica 10 días antes de ingresar revelaba un recuento de linfocitos CD4+ de 138 × 106/l y una carga vírica de 5,17log10.
Acudió en septiembre de 2008 por cuadro de malestar general de 10 días de evolución con astenia, hiporexia y febrícula sin escalofríos ni tiritona, además de episodios aislados de disuria al final de la micción y hematuria macroscópica. A la exploración física destacaba una tensión arterial de 120/80mmHg y una temperatura axilar de 37,5°C. Presentaba delgadez marcada, abdomen blando, con polo de bazo palpable, no doloroso. El tacto rectal revelaba ampolla rectal vacía, glándula prostática de consistencia blanda y elástica, no dolorosa y sin nódulos palpables. Analíticamente destacaba una hemoglobina de 9,3g/dl, plaquetas de 75 × 109/l y un recuento de leucocitos de 3,8 × 109/l (65% de neutrófilos). En el sistemático y en el sedimento de orina se observó proteinuria leve, piuria moderada y microhematuria. Las radiografías de tórax y de abdomen no mostraban signos patológicos. Se obtuvieron hemocultivos y urocultivo y se inició tratamiento empírico con amoxicilina con ácido clavulánico (1g/200mg cada 8h) por vía intravenosa. Los hemocultivos resultaron estériles y en el urocultivo se observó crecimiento de S. aureus (> 100.000UFC/ml) sensible a meticilina y al resto de antimicrobianos ensayados. Ante este hallazgo, se solicitó tomografía computarizada (TC) abdominopélvica para descartar focos supurativos primarios en aparato genitourinario y ecocardiograma (ECO) para descartar endocarditis. Además, se decidió cambiar a cloxacilina por vía intravenosa (2g/6h). La TC evidenció 2 formaciones hipodensas en glándula prostática de aproximadamente 1,5cm de diámetro. El ECO no mostró signos indicativos de endocarditis. El Servicio de Urología valoró al paciente y se le realizó drenaje por punción transrectal con obtención de 8cc de material purulento que se envió para cultivo. La tinción de Gram mostró cocos grampositivos, cuyo cultivo posterior evidenció crecimiento de S. aureus con igual perfil de sensibilidad al mencionado. El urocultivo de control, tras drenaje, resultó negativo. El paciente permaneció afebril, sin presentar síntomas miccionales ni hematuria durante el resto de su estancia hospitalaria. Completó 2 semanas de tratamiento antibiótico por vía intravenosa (3 días con amoxicilina con ácido clavulánico y 11 días con cloxacilina) y posteriormente otras 2 semanas por vía oral (amoxicilina 1g/8h). Se valoró al paciente a los 2 meses del alta, se encontró asintomático y con cultivo de orina negativo (< 10.000UFC/ml).
Las manifestaciones clínicas del absceso prostático bacteriano son muy variables. Los síntomas más frecuentes son fiebre, síndrome miccional con polaquiuria y tenesmo vesical, disfunción del vaciado vesical y clínica de sepsis. Otros síntomas menos frecuentes son hematuria, tenesmo rectal, dolor hipogástrico y secreción uretral. El dolor a la palpación prostática está presente en el 55% de los casos.
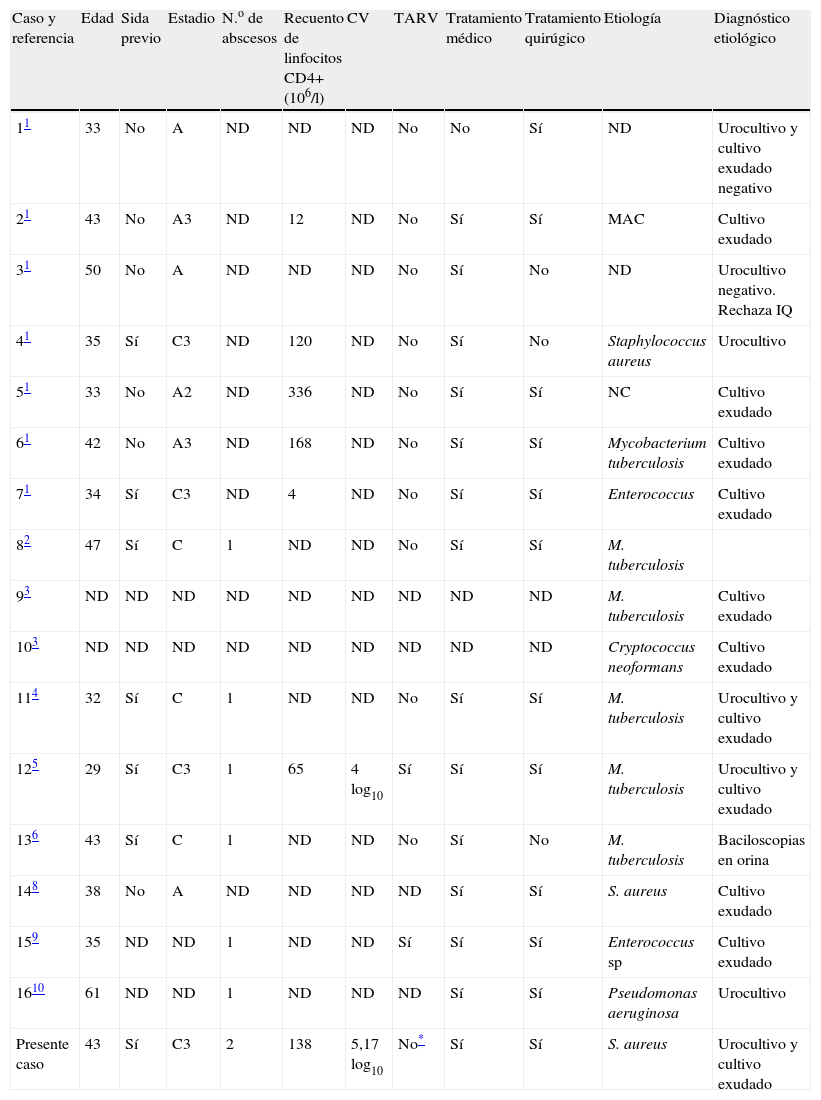
Igualmente variable es la etiología. En una serie de 7 pacientes con infección por VIH-1 y diagnóstico de absceso prostático1, sólo uno presentó urocultivo positivo con crecimiento de S. aureus. Se diagnosticó al resto de los pacientes por cultivo de muestras quirúrgicas con aislamiento de Enterococcus sp., Mycobacterium tuberculosis y Mycobacterium avium complex (tabla 1). La mayoría de ellos (5 de 7) estaban en la categoría A de la infección por VIH según los criterios del CDC (Centers for Disease Control) de 1993. Cinco pacientes presentaron clínica previa de prostatitis aguda.
Características clínicas de 16 pacientes con abscesos prostáticos e infección crónica por virus de la inmnodeficiencia humana tipo I
| Caso y referencia | Edad | Sida previo | Estadio | N.o de abscesos | Recuento de linfocitos CD4+ (106/l) | CV | TARV | Tratamiento médico | Tratamiento quirúgico | Etiología | Diagnóstico etiológico |
| 11 | 33 | No | A | ND | ND | ND | No | No | Sí | ND | Urocultivo y cultivo exudado negativo |
| 21 | 43 | No | A3 | ND | 12 | ND | No | Sí | Sí | MAC | Cultivo exudado |
| 31 | 50 | No | A | ND | ND | ND | No | Sí | No | ND | Urocultivo negativo. Rechaza IQ |
| 41 | 35 | Sí | C3 | ND | 120 | ND | No | Sí | No | Staphylococcus aureus | Urocultivo |
| 51 | 33 | No | A2 | ND | 336 | ND | No | Sí | Sí | NC | Cultivo exudado |
| 61 | 42 | No | A3 | ND | 168 | ND | No | Sí | Sí | Mycobacterium tuberculosis | Cultivo exudado |
| 71 | 34 | Sí | C3 | ND | 4 | ND | No | Sí | Sí | Enterococcus | Cultivo exudado |
| 82 | 47 | Sí | C | 1 | ND | ND | No | Sí | Sí | M. tuberculosis | |
| 93 | ND | ND | ND | ND | ND | ND | ND | ND | ND | M. tuberculosis | Cultivo exudado |
| 103 | ND | ND | ND | ND | ND | ND | ND | ND | ND | Cryptococcus neoformans | Cultivo exudado |
| 114 | 32 | Sí | C | 1 | ND | ND | No | Sí | Sí | M. tuberculosis | Urocultivo y cultivo exudado |
| 125 | 29 | Sí | C3 | 1 | 65 | 4 log10 | Sí | Sí | Sí | M. tuberculosis | Urocultivo y cultivo exudado |
| 136 | 43 | Sí | C | 1 | ND | ND | No | Sí | No | M. tuberculosis | Baciloscopias en orina |
| 148 | 38 | No | A | ND | ND | ND | ND | Sí | Sí | S. aureus | Cultivo exudado |
| 159 | 35 | ND | ND | 1 | ND | ND | Sí | Sí | Sí | Enterococcus sp | Cultivo exudado |
| 1610 | 61 | ND | ND | 1 | ND | ND | ND | Sí | Sí | Pseudomonas aeruginosa | Urocultivo |
| Presente caso | 43 | Sí | C3 | 2 | 138 | 5,17 log10 | No* | Sí | Sí | S. aureus | Urocultivo y cultivo exudado |
CV: carga vírica; IQ: intervención quirúrgica; MAC: Mycobacterium avium complex; NC: no conocido; ND: no disponible; Sida: síndrome de inmunodeficiencia adquirida; TARV: tratamiento antirretrovírico.
La etiología tuberculosa era frecuente en la era previa al tratamiento antirretrovírico combinado1–6. Los agentes fúngicos también deben tenerse en cuenta en estos pacientes debido a su inmunosupresión1,3. El urocultivo es negativo entre el 33 al 46% de los abscesos prostáticos. Su importancia radica en que puede identificar el microorganismo causal del absceso y su sensibilidad frente a antimicrobianos sin recurrir a técnicas invasivas.
En el paciente presentado no se observó bacteriemia, endocarditis ni otras complicaciones supurativas en el sistema genitourinario. Tampoco se había realizado manipulación urinaria previa.
Son de utilidad para el diagnóstico la ecografía transrectal, la TC y, en menor medida, la resonancia magnética. La ecografía transrectal se considera de elección por su baja morbilidad, calidad de imagen y por permitir en el mismo acto el drenaje de las colecciones1, como ocurrió en nuestro caso.
El tratamiento terapéutico se basa en el tratamiento antibiótico y en el drenaje. Los abscesos menores de 1 a 1,5cm pueden tratarse de forma conservadora sin precisar cirugía, mientras que los de mayor tamaño requieren drenaje7, que puede realizarse generalmente por vía percutánea ecodirigida o por cirugía abierta en casos especiales. En nuestro caso, dado que el tamaño de los abscesos se encontraba en el límite a partir del cual se recomienda el drenaje, tanto la actitud conservadora como la quirúrgica podían considerarse válidas. El Servicio de Urología tomó la decisión de drenarlos al sopesar los riesgos del procedimiento en el paciente mencionado. Sobre el tratamiento antibiótico no hay una pauta establecida. Lo comunicado hasta el momento se basa únicamente en pequeñas series de casos con una etiología muy diversa, por lo que se debe administrar inicialmente tratamiento antibiótico de amplio espectro hasta conocer las sensibilidades del microorganismo causal.