Orientar a los profesionales involucrados en la asistencia de personas con diabetes mellitus que realizan deporte.
ParticipantesMiembros del Grupo de Trabajo de Diabetes Mellitus de la Sociedad Española de Endocrinología y Nutrición.
MétodosUn grupo de expertos en cada área del documento realizó una revisión bibliográfica de la evidencia disponible para cada tema, en base a las cuales se establecieron unas recomendaciones posteriormente consensuadas dentro del Grupo de Trabajo de Diabetes Mellitus.
ConclusionesEl documento aporta cuestiones prácticas para el manejo de la diabetes mellitus durante la práctica deportiva.
To guide professionals involved in the care of people with diabetes mellitus who practice sport.
ParticipantsMembers of the Diabetes Mellitus Working Group of the Spanish Society of Endocrinology and Nutrition.
MethodsA group of experts in each area covered by the statement carried out a bibliographic review of the available evidence for each topic, based on which recommendations were subsequently agreed upon within the Diabetes Mellitus Working Group.
ConclusionsThe statement provides practical recommendations for the management of diabetes mellitus during sports practice.
En 2015, el Grupo de Trabajo de Diabetes Mellitus (DM) de la Sociedad Española de Endocrinología y Nutrición (SEEN) (GTDM-SEEN) elaboró unas «Recomendaciones clínicas para la práctica del deporte en personas con diabetes mellitus (Guía RECORD)»1, con el propósito de orientar a los profesionales involucrados en la asistencia de personas con DM que realizan deporte.
En el momento actual, la aparición de nuevos fármacos y sistemas de monitorización continua de glucosa (MCG), y nuevas publicaciones en este campo, se ha realizado una actualización de esas recomendaciones.
El documento completo al cual corresponde este resumen ejecutivo puede consultarse en: https://www.seen.es/ModulGEX/workspace/publico/modulos/web/docs/apartados/2814/071221_032103_4685530592.pdf
MetodologíaDentro del GTDM-SEEN se seleccionaron un grupo de expertos que realizó una revisión bibliográfica de la evidencia disponible para cada tema con fecha de inclusión hasta el 31 de septiembre de 2020.
Dada la práctica ausencia de estudios clínicos relativos a la mayoría de los aspectos revisados, no se pudieron establecer unas recomendaciones basadas en nivel de evidencia. Por lo tanto, se optó por formular «recomendaciones de experto», basadas en los datos disponibles que se discutieron conjuntamente por el Grupo de Trabajo y posteriormente han sido avaladas por la Junta Directiva de la SEEN.
Efectos sobre el control glucémico de los diferentes tipos de ejercicioEl ejercicio incrementa la captación muscular de glucosa, tanto mediante la mejora de la sensibilidad a la insulina (SI) como de una manera independiente a esta. Estos efectos difieren según el tipo de DM2.
La intensidad del ejercicio aeróbico se suele definir por el consumo de O2 por parte del músculo. En la práctica, se puede utilizar el porcentaje de la frecuencia cardiaca máxima (FCM). La intensidad es leve si el %FCM es < 40-50%, moderada si está entre 50-70% y alta si el %FCM > 70-80%.
Recomendaciones 1- •
Diabetes mellitus tipo 2 (DM2)
- ∘
Tanto el ejercicio aérobico como el de resistencia mejoran la SI y la HbA1c. Estos beneficios se potencian con la combinación de ambos, así como por una mayor intensidad y regularidad en la práctica del ejercicio.
- ∘
Un plan de entrenamiento basado en high intensity interval training (HIIT) consigue beneficios similares con una reducción significativa del tiempo invertido.
- •
Diabetes mellitus tipo 1(DM1)
- ∘
El efecto a corto plazo sobre la glucemia depende, principalmente, de los niveles de insulina y tipo de ejercicio.
- ∘
No existe evidencia suficiente para concluir que el ejercicio mantenido regularmente mejore de forma consistente los niveles de HbA1c en DM1 adultos. A pesar de ello, por sus otros beneficios sobre el sistema cardiovascular, debe recomendarse.
- ∘
En personas con sobrepeso u obesidad, pautas de ejercicio basadas en HIIT mejoran los niveles de HbA1c si la adherencia es adecuada.
Se debe realizar una valoración a las personas con DM antes de iniciar un programa de ejercicios3 que incluirá los siguientes puntos:
- •
Establecer unos objetivos:
- ∘
Saber si existe cualquier enfermedad o complicación asociada.
- ∘
Planificar y programar el ejercicio.
- ∘
Prevenir lesiones.
- •
Revisar el plan de cuidado de la diabetes (control glucemia, terapia, educación, etc…).
- •
Examen médico preejercicio4.
- •
Formulación de recomendaciones específicas (tabla 1)5.
Tabla 1.Ejercicio y complicaciones de la diabetes
Complicación Recomendaciones Contraindicaciones Precauciones Enfermedad cardiovascular Actividades aeróbicas de bajo impacto: caminar, bicicleta, natación, cinta. IAM reciente (<6 semanas). Actividades hipertensivas: levantar pesos importantes, elevada intensidad Incrementar la frecuencia cardíaca gradualmente Neuropatía autonómica Ejercicios poco intensos y que no modifiquen la presión arterial: actividades acuáticas, bicicleta estática y ejercicios sentado Elevada intensidad. Cambios bruscos de la posición corporal Test para detectar la presencia de enfermedad coronaria. Mantener la PA para evitar ortostatismo. Evitar hacer ejercicio en ambientes muy fríos o muy calurosos y mantener hidratación adecuada. Monitorizar la glucemia Neuropatía periférica Natación, ciclismo, ejercicios de silla, ejercicios de brazos y aquellos que no requieran la utilización de los pies Caminatas prolongadas muy exigentes, correr, cualquier actividad que conlleve saltar. No realizar ejercicio si existen úlceras o pie de Charcot activo. Evaluación preejercicio de la sensibilidad. Calzado adecuado. Revisión de higiene diaria de los pies. Retinopatía diabética Ejercicios aeróbicos de baja intensidad: bicicleta estática, caminar, natación, cinta rodante No realizar actividad física en presencia de RP activa (hemorragia vítrea, tracción fibrosa) y tras fotocoagulación o cirugía recientes. Evitar ejercicios que aumenten la PA bruscamente (actividades físicas violentas, Valsalva, pesos), aquellos que conlleven movimientos bruscos o de bajar la cabeza (gimnasia, yoga) y de contacto (boxeo, artes marciales, etc.) Aumento gradual en la intensidad. Evitar durante el ejercicio PA sistólica >170mmHg Nefropatía diabética Actividades aeróbicas de baja intensidad Evitar ejercicios que aumenten la PA bruscamente: actividades físicas violentas, Valsalva, levantar pesos Particular énfasis en la hidratación y control de la PA IAM: infarto agudo de miocardio; PA: presión arterial; RP: retinopatía proliferativa.
- •
Exploraciones especiales (prueba de esfuerzo, espirometría, ECG).
- •
Valoración del hábito deportivo (HD) y riesgo de hipoglucemia.
Las personas con DM que vayan a hacer deporte se deben clasificar según HD en6:
- •
HD intenso: > 2 sesiones semanales de ejercicio de duración ≥ 45 min.
- •
HD moderado: 1-2 sesiones semanales de ejercicio de duración ≥ 45 min.
- •
HD bajo: no ejercicio de forma habitual.
También se deben catalogar según su riesgo de hipoglucemias, cuando dispongan de monitorización intersticial de glucosa (MIG), según el tiempo por debajo de rango (TBR) inferior a 70mg/dl, en:
- •
Bajo riesgo de hipoglucemia: reconocimiento conservado de las hipoglucemias y TBR < 4% en los últimos 3 meses.
- •
Riesgo moderado de hipoglucemia: reconocimiento conservado de las hipoglucemias y TBR 4-8% en los últimos 3 meses.
- •
Riesgo alto de hipoglucemia: hipoglucemias inadvertidas o hipoglucemias graves en los últimos 6 meses y/o TBR > 8% en los últimos 3 meses.
- •
Las personas con DM con posible enfermedad cardiovascular (CV) o complicaciones microvasculares que deseen llevar a cabo un ejercicio más vigoroso que caminar a paso ligero deben someterse a una evaluación médica, que incluirá la historia, el examen físico (incluyendo examen del fondo de ojo, examen de los pies y la detección de neuropatía), ECG de reposo y, posiblemente, prueba de esfuerzo.
- •
La prueba de esfuerzo debe realizarse en todo paciente considerado de alto riesgo CV.
- •
La utilidad de la prueba de esfuerzo es múltiple:
- ∘
Para la prescripción del ejercicio.
- ∘
Para la estratificación del riesgo.
- ∘
Para detectar enfermedad coronaria silente.
- ∘
Para detectar respuestas hipertensivas anómalas.
- •
Es recomendable catalogar a los personas según su HD y riesgo de hipoglucemia.
El balance de macronutrientes aconsejado es 45-65% hidratos de carbono (HC), 20-35% grasas y 10-35% proteínas2, aunque debe personalizarse. Asegurar el aporte de vitaminas del grupo B, hierro, calcio y vitamina D; solo se deben suplementar si hay déficits en la dieta o bien se constatan los mismos7.
Antes, durante y tras ejercicio se realizarán ajustes según la tabla 2. En ejercicio prolongado o en la recuperación, los HC de absorción lenta (HCL) disminuyen el riesgo de hipoglucemia y evitan los picos hiperglucémicos.
Suplementación de HC antes, durante y tras la práctica deportiva en DM1 con monitorización de glucosa
| Tipo HD y/o riesgo hipoglucemia | Flecha de tendencia | Acción | ||||
|---|---|---|---|---|---|---|
| Preejercicio | HD intenso y/o bajo riesgo hipoglucemia | HD moderado y/o Riesgo moderado de hipoglucemiaa | HD bajo y/o alto riesgo de hipoglucemiab | Dirección | Se espera aumento de la glucemia | Se espera descenso de la glucemia |
| 126-180 mg/dL | 145-198 mg/dL | 162-216 mg/dL | ↗↑ | Iniciar ejercicio | ||
| → | ||||||
| ↘↓ | Iniciar ejercicio | Iniciar ejercicio +15g GL | ||||
| 90-125 mg/dL | 90-144 mg/dL | 90-161 mg/dL | ↗↑ | Iniciar ejercicio | Iniciar ejercicio +15g GL | |
| → | Iniciar ejercicio +10g GL | Iniciar ejercicio +20g GL | ||||
| ↘ | Demorar ejercicioc+ 15g GL | Demorar ejercicioc +25g GL | ||||
| ↓ | Demorar ejercicioc+ 20g GL | Demorar ejercicioc +30g GL | ||||
| 70-89 mg/dL | ↑ | Iniciar ejercicio +10g GL | Demorar ejercicioc +20g GL | |||
| ↗ | Demorar ejerciciod +15g GL | Demorar ejercicioc +25g GL | ||||
| → | Demorar ejerciciod +20g GL | Demorar ejercicioc +30g GL | ||||
| ↘ | Demorar ejerciciod +25g GL | Demorar ejercicioc +35g GL | ||||
| ↓ | Demorar ejerciciod + GL personalizada | Demorar ejercicioc + GL personalizada | ||||
| < 70 mg/dL | Demorar ejercicioe+ GL personalizada | |||||
| Ejercicio | < 126 mg/dL | < 145 mg/dL | < 162 mg/dL | ↗↑ | Continuar ejercicio | |
| → | Continuar ejercicioh +10g GL | Continuar ejercicioh +15g GL | ||||
| ↘ | Continuar ejercicioh +15g GL | Continuar ejercicioh +25g GL | ||||
| ↓ | Continuar ejercicioh +20g GL | Continuar ejercicioh +35g GL | ||||
| < 70 mg/dL | Cualquier tendencia | Reposición GL personalizada | ||||
| Postejercicio | < 80 mg/dL | < 90 mg/dL | < 100 mg/dL | ↗↑ | No | |
| → | +10g GL | |||||
| ↘ | +15g GL | |||||
| ↓ | Aporte individualizado | |||||
GL: glucosa/hidratos de carbono de absorción rápida; HC: hidratos de carbono; HD: hábito deportivo.
Incluye ancianos con alteración ≥ 2 actividades instrumentales vida diaria o deterioro cognitivo leve-moderado)
Demorar ejercicio hasta tener al menos 70-89 mg/dL y flecha de tendencia ↑ si se espera aumento de la glucemia durante el ejercicio o demorar ejercicio hasta alcanzar 90 mg/dL y ↗, ↑, O, → si se espera descenso de la glucemia durante el ejercicio.
fIncluye ancianos con estatus funcional y funciones superiores conservadas
gIncluye ancianos con alteración ≥ 2 actividades instrumentales vida diaria o deterioro cognitivo leve-moderado)
hComprobar el sensor al menos 30 minutos tras la ingesta de GL y repetir ingesta GL si es necesario
iComprobar glucemia a los 30 minutos, repetir administración GL si es necesario
En ejercicios superiores a 1 hora de duración, las bebidas isotónicas pueden prevenir la hipoglucemia y contribuyen a la reposición de iones; se deben evitar bebidas refrescantes y energéticas. Las bebidas lácteas son útiles para la recuperación y prevención de hipoglucemias tardías8.
Tras finalizar el ejercicio, si la glucemia es inferior a 120mg/dl, sin datos de MIG, se aconseja ingerir 15-20g HCL, tanto en DM1 como DM2 tratados con insulina o secretagogos.
Los deportistas de competición deben asegurar la reposición del glucógeno tomando 1-1,5g/kg HC en las 2 primeras h postejercicio. Se debe vigilar la hiperglucemia asociada a ejercicios explosivos. Si la ingesta de HC postejercicio es insuficiente su toma con proteínas puede ser beneficiosa. Tras ejercicio extenuante o prolongado, un snack nocturno con grasa, HC y proteína, puede prevenir la hipoglucemia nocturna.
Recomendaciones 3- •
No existe una recomendación ideal de macronutrientes. El balance de macronutrientes aconsejado es 45-65% HC, 20-35% de grasas y 10-35% de proteínas.
- •
Antes del ejercicio debe comprobarse la glucemia capilar y si es menor de 100mg/dl (sin datos de MIG) debe tomarse un suplemento de HC si se recibe tratamiento con insulina o secretagogos.
- •
Durante el ejercicio debe mantenerse un estado adecuado de hidratación. Si la duración es superior a una hora, deben ingerirse entre 30-60g de HC por hora.
- •
Después del ejercicio debe asegurarse la reposición de HC con preferencia por aquellos de bajo índice glucémico.
El posicionamiento EASD-ISPAD-ADA sobre el uso de la MCG y monitorización flash de glucosa durante la realización del ejercicio6, sugiere los siguientes ajustes durante la práctica de ejercicio:
- •
Preparación previa al ejercicio:
- ∘
Establecer la alarma de hipoglucemia en el nivel más alto permitido durante el pico del ejercicio, y la alarma de hiperglucemia por encima de 180 md/dL con el fin de evitar la fatiga por alarma.
- •
Durante el ejercicio:
- ∘
Mantener un tiempo en rango entre 90-180mg/dl, (entre 126-180mg/dl en el caso de ejercicio aeróbico prolongado).
- •
Tras el ejercicio:
- ∘
Tiempo en rango entre 80-180mg/dl los primeros 90’ tras la realización del ejercicio.
- ∘
Control de la MCG cada 15-30 min tras la práctica del ejercicio los primeros 90 min después de finalizar.
- ∘
Modificar la alarma de hipoglucemia en base al riesgo de hipoglucemia leve, moderado o severo.
- •
El uso de los MCG y monitorización flash de glucosa constituye un apoyo terapéutico a la hora de realizar ejercicio.
- •
Se recomienda analizar los datos del sensor durante la realización de la actividad física y retrospectivamente para:
- ∘
Modificar la dosis de insulina.
- ∘
Adaptar la ingesta de HC.
- ∘
Minimizar las hipoglucemias tardías.
- •
Ante la hipoglucemia en sangre intersticial detectada durante el ejercicio, se recomienda comprobación con sangre capilar.
- •
Se deben seguir las recomendaciones de uso del fabricante.
- •
No existen datos concluyentes en altura, profundidad o deporte de contacto, aunque parece que podrían ser de utilidad en ejercicios como el buceo y en deporte de altitud.
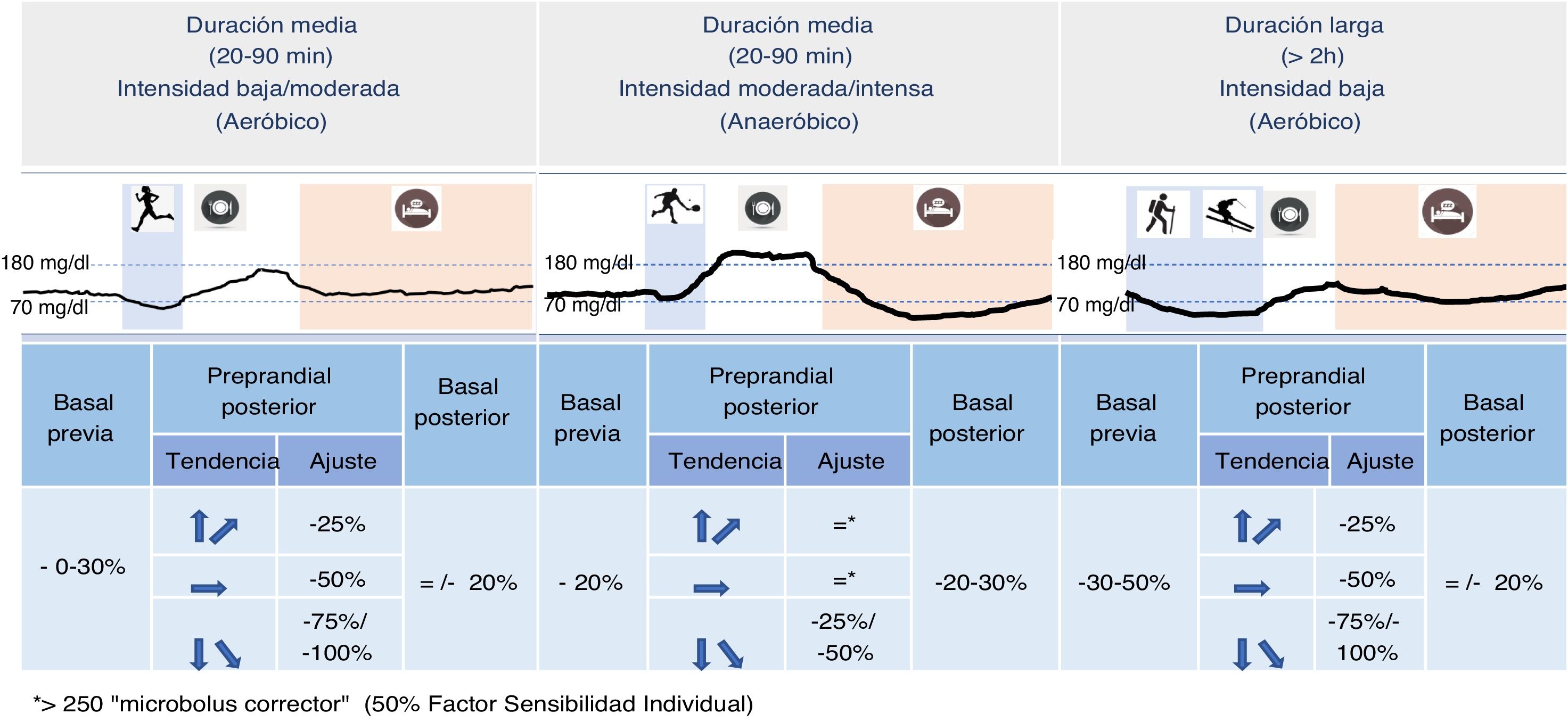
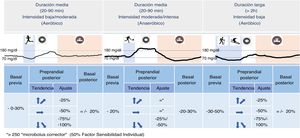
La intensidad, duración y tipo del ejercicio, y la correspondiente respuesta metabólica individual al mismo, deben ser predeterminados, para considerar ajustes específicos de la dosis de insulina2. El uso cada vez más generalizado de MCG, permite tener en cuenta no solo los niveles actuales de glucosa sino la predicción de su tendencia en las siguientes h para tomar estas decisiones (fig. 1).
- •
Reducir la insulina basal (excepto degludec)/intermedia previa ese día al menos un 20% (objetivo glucémico: 126-160mg/dl, según riesgo).
- ∘
Si el ejercicio es en ayunas o en el periodo postabsortivo (>3h tras la ingesta) valorar reducciones superiores.
- •
Ajustar la insulina rápida.
- ∘
Insulina preprandial previa al ejercicio (1-3 h previas): reducir al menos un 25% para ejercicio de duración corta (<1/2 hora), 50% para duración media (<1 hora) y 75% para prolongado (>1h).
- ∘
Insulina preprandial posterior al ejercicio (1-3 h posteriores): valorar una reducción de al menos un 25% para ejercicio de duración corta (<1/2 hora), 50% para duración media (<1 hora) y 75% para prolongado (>1h).
- ∘
Para bolus correctores de los picos de hiperglucemia: solo ante glucemias claramente elevadas (>250mg/dl) valorar añadir un «microbolus corrector» (50% del factor de corrección individual)5.
- •
Reducir 20-30% la insulina basal (excepto degludec)/intermedia posterior al ejercicio.
- •
Insulina rápida.
- ∘
Insulina preprandial previa al ejercicio (entre 1 y 3 h previas) e insulina preprandial posterior al ejercicio (1 a 3 h posteriores): no reducir.
- ∘
Para bolus correctores de los picos de hiperglucemia (generalmente de corta duración): solo ante glucemias claramente elevadas (>250mg/dl) valorar añadir un «microbolus corrector» (50% del factor de corrección individual)3.
En general, no es necesario modificar la pauta de los fármacos no insulínicos ante ejercicio esporádico, pero deberán reducirse o suspenderse los fármacos secretagogos e inhibidores de SGLT2 (iSGLT2) cuando se realice ejercicio intenso y de larga duración.
Recomendaciones 6- •
La hipoglucemia es la complicación metabólica más frecuente en el paciente con diabetes que realiza ejercicio físico, aunque en ausencia de tratamiento con insulina, su aparición es poco frecuente.
- •
Los fármacos no insulínicos que mayor riesgo de hipoglucemia presentan son los que aumentan la secreción endógena de insulina (sulfonilureas y glinidas), aunque el riesgo global suele ser bajo.
- •
Los iSGLT2, aunque no producen hipoglucemia, predisponen a mayor riesgo de deshidratación, hipotensión y cetosis/cetoacidosis.
- •
Es recomendable, ante ejercicios intensos y de larga duración (>60 min), reducir la dosis habitual o suspender la administración tanto de sulfonilureas/glinidas como de iSGLT2.
Se deben tener en cuenta las siguientes consideraciones:
- •
Escoger el lugar de inserción del catéter evitando zonas donde se pueden recibir golpes o provocar roces o fricciones.
- •
En general no se recomienda desconectar la ISCI, pero puede ser preciso en algunos deportes (acuáticos, de contacto…).
- •
En caso de desconexión (intentar no superar 1-2 h), administrar previamente bolo equivalente a la tasa basal (TB) x 1,25, aplicando un porcentaje de reducción del 20-50%. En desconexiones > 3-4 h, administrar la dosis calculada inyectando una insulina de acción corta o intermedia (regular, NPH o detemir) 30-60 min antes de la desconexión aplicando el mismo porcentaje de reducción. Al reconectarse puede necesitarse un bolo corrector ≈ 50% de la dosis calculada, para evitar hiperglucemias posteriores.
- •
En deportes de alto riesgo o de gran intensidad, se recomienda incrementar el umbral de la parada predictiva de los sistemas ISCI+MCG (80mg/dl) y mantenerlo hasta 90 min después de su finalización.
- •
Para ajustes de TB y bolo ver las tablas 3 y 42.
Tabla 3.Ajustes recomendados de la tasa basal y suplementos HC en usuarios de ISCI o ISCI/MCG antes de practicar ejercicio planificado y no planificado
Ejercicio planificado GC/GI 60-90 minutos preejercicio Reducción TB(temporal) 60-90 minutos antes del ejercicio GC/GI al empezar el ejercicio Ingesta HC al iniciar el ejercicio <70 mg/dL 50% <70 mg/dL 10-20g sin bolo 70-150 mg/dL 30-50% 70-150 mg/dL 10-20g y mitad bolo calculado > 150 mg/dL 20-30% > 150 mg/dL No es necesario Ejercicio no planificado GC/GI preejercicio Reducción TB(temporal) GC/GI al empezar el ejercicio Ingesta HC al iniciar el ejercicio <70 mg/dL 70-80% <70 mg/dL 20g sin bolo 70-150 mg/dL 50% 70-150 mg/dL 10-20g sin bolo > 150 mg/dL 30% > 150 mg/dL No es necesario GC: glucemia capilar; GI: glucosa intersticial; HC: hidratos de carbono; ISCI: infusión subcutánea continua de insulina; MCG: monitorización continua de glucosa; TB: tasa basal.
Tabla 4.Ajustes recomendados del bolo prandial en usuarios de ISCI o ISCI/MCG antes de ejercicio planificado en las 2-3 horas siguientes
Tipo de ejercicio planificado 2-3 horas tras bolo prandial Ejercicio aeróbico baja-moderada intensidad Ejercicio anaeróbico de baja moderada-intensidad Ejercicio anaeróbico intenso Reducir 25% si intensidad baja Puede no precisar ajuste; valorar-25 a -50% según cambio de glucosa esperado por experiencias previas No requiere ajuste Reducir del 50% a -75% si intensidad moderada Considerar añadir pequeña corrección si GC/GI elevada GC: glucosa capilar; GI glucosa intersticial; ISCI: infusión subcutánea continua de insulina; MCG: monitorización continua de glucosa.
- •
En ejercicio planificado, utilizar una TB temporal con un porcentaje de reducción antes del comienzo del ejercicio. Si la actividad va a realizarse en las 2-3h siguientes a la administración de un bolo, conviene reducir este.
- •
En ejercicio no planificado, utilizar una TB temporal con un porcentaje de reducción e ingerir un suplemento de HC.
- •
Tras finalizar el ejercicio puede finalizarse la TB temporal cuando el valor de glucosa capilar (GC) o glucosa intersticial (GI) > 100-120mg/dl. En algunos deportes puede ser necesario la desconexión de la ISCI.
- •
En ejercicios de alta intensidad, al reconectarse puede necesitarse un bolo corrector.
- •
Si se utiliza un sistema de MCG, revisar con frecuencia el valor de GI y su tendencia.
- •
Con sistema integrado ISCI+MCG con parada predictiva se recomienda elevar el umbral de la parada en ejercicios de alta intensidad y con sistema de asa cerrada híbrida, es recomendable utilizar la TB segura.
El entrenamiento en la persona con DM es dual y ha de ir en paralelo: por una parte, el entrenamiento físico en sí mismo para la incorporación e incremento de la aptitud física y por otra el entrenamiento apoyado en una educación diabetológica estructurada para minimizar el riesgo de disglucemia.
Es un proceso planificado y complejo que organiza cargas de trabajo progresivas y crecientes que estimulan el desarrollo de las diferentes capacidades físicas. La respuesta glucémica al ejercicio depende tanto de variables relacionadas con la DM como de factores relacionados con el ejercicio y tiene una marcada respuesta individual2,8. Los rangos de ajuste recomendados son además muy amplios.
En la tabla 5 se exponen las recomendaciones a realizar antes, durante y después del entrenamiento.
Recomendaciones 8- •
Antes, durante y después del entrenamiento, se deben realizar una serie de valoraciones para hacer ajustes (tabla 5).
- •
Se debe iniciar el entrenamiento en sesiones de baja intensidad y tiempo corto y progresar de foma paulatina.
- •
Se deben realizar entrenamientos que combinen ejercicios aeróbicos con ejercicios de fuerza a días alternos.
- •
Siempre que sea posible, se debe asociar (pero no sustituir) ejercicios de flexibilidad. En adultos mayores con DM combinar entrenamiento de flexibilidad y equilibrio 2-3 veces /semana.
- •
Siempre que sea posible, incrementar la actividad física no estructurada entre los entrenamientos, ya que induce beneficios extra en el estado de salud5.
Las características especiales de cada deporte pueden influir en el manejo práctico de las personas con DM.
La práctica del buceo en el sujeto con DM se puede realizar con garantías siempre que se sigan una serie de condiciones, existiendo diversas guías que se ocupan de este aspecto9. Se han publicado casos de utilización de MIG durante inmersiones sucesivas de forma eficaz. Para prevenir la enfermedad descompresiva es muy importante una buena hidratación y sería recomendable que los sujetos con DM reajustaran sus ordenadores de buceo a límites de seguridad más conservadores.
No hay datos que contraindiquen la práctica del alpinismo en sujetos con DM bien controlados. Hay que tener en cuenta algunos aspectos:
- •
Control glucémico: las necesidades de insulina y los niveles de glucemia aumentan (posiblemente por efecto de las hormonas contrarreguladoras), por lo que no se recomienda disminuir las dosis de insulina o fármacos orales.
- •
Retinopatía: puede empeorar en altura.
- •
Función tiroidea: hay una mayor demanda de actividad tiroidea en altura, por lo que se debe descartar disfunción tiroidea previa y tratarla si está presente (incluso subclínica).
- •
MIG: puede ser fiable hasta una altitud de 3600 m.
- •
Aspectos prácticos. Se debe evitar la congelación de la insulina guardándola en bolsas pegadas al cuerpo. Utilizar glucagón nasal (no se congela y se conserva adecuadamente hasta temperaturas de 30°).
- •
Buceador: partir de una cifra de glucemia > 180mg/dl. Ante cualquier dato sospechoso de hipoglucemias: avisar al compañero y abortar inmersión. Mantener inmersión dentro de los márgenes de seguridad recomendados en sujetos con DM. Compañero informado y adiestrado en manejo de hipoglucemia.
- •
Alpinistas: no disminuir la dosis de fármacos; mantener una elevada hidratación; protección frente al frío sobre todo en los pies, con revisiones frecuentes. Evitar congelación de insulina y glucagón. No mayor riesgo de mal de altura. Acetazolamida desaconsejada en DM1.
- •
Fondistas: reducción preventiva de las dosis de hipoglucemiantes. Adecuada hidratación. Suplementos y autoanálisis (o MIG) horarios. Prevenir golpe de calor.
- •
Navegante: desaconsejable la navegación en solitario. Suplementos y autoanálisis (o MIG)/hora.
- •
Nadador: partir de una cifra de glucemia > 180mg/dl. Ante sospecha de hipoglucemia, interrumpir ejercicio, toma de suplementos (llevar geles en el bañador) y salir del agua.
En las tablas 6 y 7 se aportan recomendaciones de tratamiento con insulina y HC antes y durante el ejercicio en niños y adolescentes con DM1 adaptadas a las recomendaciones ESAD, ISADP, ADA6.
Recomendaciones de tratamiento con insulina y carbohidratos para el ejercicio en niños y adolescentes con DM1
| Tratamiento | Tipo/intensidad del ejercicioDuración hasta 30-45 minutos | Tipo/intensidad del ejercicioDuración>45 minutos |
|---|---|---|
| MDI/ISCI:Bolo preprandial | -25% ejercicio leve-50% ejercicio moderado-50% ejercicio intenso aeróbico-25% ejercicio mixto aeróbico/anaeróbicoHasta -50% postejercicio | -50% ejercicio leve-75% ejercicio moderado-75% ejercicio intenso aeróbico-50% ejercicio mixto aeróbico/anaeróbicoHasta -50% postejercicio |
| MDIInsulina basal a | - 20% en ejercicio tarde/noche | -20% en ejercicio tarde/noche-30-50% actividad inusuala |
| ISCI | Hasta -50% 90min preejercicioSuspensión bomba (<60 min)-20% durante la noche postejerciciob | Hasta -80% 90min preejercicioSuspensión bomba (<60 min)-20% durante la noche postejerciciob |
| Ingesta de HCc | -10-15g HC-1,5g HC/k peso/hora en ejercicio intenso-0,4g HC/k peso antes dormir si ejercicio vespertino |
HC: hidratos de carbono; ISCI: infusión continua subcutánea de insulina; MDI: múltiples dosis de insulina.
La dosis de insulina basal debería reducirse el día previo y el día del ejercicio, excepto en caso de empleo de degludec.
La insulina basal debería reducirse 20% antes de dormir si se realiza ejercicio por la tarde/noche, dependiendo de la duración e intensidad del ejercicio, excepto en caso de empleo de degludec.
Adaptada de Moser et al.6.
Acciones a adoptar según datos MIG en diferentes grupos de niños y adolescentes con DM1
| Tipo HD y/o riesgo hipoglucemia | Flecha de tendencia | Acción | ||||
|---|---|---|---|---|---|---|
| Preejercicio | HD intenso y/o bajo riesgo hipoglucemia | HD moderado y/o riesgo moderado de hipoglucemia | HD bajo y/o alto riesgo de hipoglucemia | Dirección | Se espera aumento de la glucemia | Se espera descenso de la glucemia |
| >270 mg/dL y cetonemia > 1,5 mmol/L | Cualquiera | No ejercicioCorrección con insulina a | ||||
| >270 mg/dL y cetonemia < 1,5 mmol/L | Cualquiera | Considerar insulina correctora aPuede actividad leve/mod | Considerar insulina correctora aPuede cualquier AF | |||
| 180-270 mg/dL | 199-270 mg/dL | 217-270 mg/dL | ↗↑ | Actividad leve/mod | Cualquier AF | |
| →↘↓ | Cualquier AF | |||||
| 126-180 mg/dL | 145-198 mg/dL | 162-216 mg/dL | →↗↑ | Cualquier AF | ||
| ↘↓ | 5g HCCualquier AF | 10g HCCualquier AF | ||||
| ↑↗ | Cualquier AF | 5g HCCualquier AF | ||||
| 90-125 mg/dL | 90-144 mg/dL | 90-161 mg/dL | → | 5g HCCualquier AF | 10g HCCualquier AF | |
| ↘ | 10g HCRetrasar AFb | 15g HCRetrasar AFb | ||||
| ↓ | Cantidad individual HCRetrasar AFb | |||||
| < 90 mg/dL | Cantidad individual HCRetrasar AFb | |||||
| Durante ejercicio | >270 mg/dL y cetonemia > 1,5 mmol/L | Cualquiera | Detener ejercicioConsiderar insulina correctoraaNo reiniciar ejercicio | |||
| ↗↑ | Considerar insulina correctoracContinuar AF | Continuar cualquier AFConsiderar actividad leve/mod | ||||
| >270 mg/dL y cetonemia < 1,5 mmol/ | → | Considerar insulina correctoracContinuar AF | Continuar cualquier AF | |||
| ↘↓ | Continuar cualquier AF | |||||
| 181-270 mg/dL | 199-270 mg/dL | 217-270 mg/dL | ↗↑→ | Continuar cualquier AFConsiderar insulina correctorac | Continuar cualquier AF | |
| ↘↓ | Continuar cualquier AF | |||||
| 126-180 mg/dL | 145-198 mg/dL | 162-216 mg/dL | Cualquiera | Continuar cualquier AF | ||
| <126 mg/dL | <145 mg/dL | <162 mg/dL | ↗↑ | Continuar cualquier AF | ||
| → | 5g HCContinuar cualquier AFd | 10g HCContinuar cualquier AFd | ||||
| ↘ | 10g HCContinuar AFd | 15g HCContinuar AFd | ||||
| ↓ | 15g HCContinuar AFd | 20g HCContinuar AFd | ||||
| <70 mg/dL | Parar cualquier AFConsiderar confirmar glucemia capilarcIngesta individualizada de HCReiniciar cualquier AF posible e,f | |||||
| <54 mg/dL | Parar cualquier AFConfirmar glucemia capilarIngesta individualizada de HCNo reiniciar ejercicio | |||||
AF: actividad física; HC: hidratos de carbono; HD: hábito deportivo.
50% del factor de corrección habitual con insulina cuando glucosa en sensor está próxima al límite superior.
Retrasar el ejercicio hasta alcanzar al menos 90 mg/dL e idealmente 126-180 mg/dL en aquellos con alto riesgo de hipoglucemia.
La elevación de cuerpos cetónicas debería confirmarse tras ejercicio. Si glucosa en sensor es > 270 mg/dL y cuerpos cetónicos < 1,5 mmol/L, solo se recomiendo ejercicio aeróbico.
50% del factor de corrección habitual con insulina cuando glucosa en sensor está próxima al límite superior.
Reiniciar ejercicio cuando glucosa en sensor > 90 mg/dL y/o flechas tendencia ↗↑.
Adaptada de Moser et al.6.
Tras finalizar el ejercicio (90 min postejercicio), el rango de glucosa recomendable es 80-180mg/dl o mayor según el riesgo de hipoglucemia. Si los niveles de glucosa en el sensor aumentan rápidamente, se puede considerar administrar un bolo corrector de insulina (50% de la dosis correctora habitual) salvo cerca de la hora de dormir para evitar la hipoglucemia nocturna postejercicio. En caso de glucosa <80mg/dl en niños y adolescentes con alto riesgo de hipoglucemia, se ingerirán HC y se repetirá el consumo hasta reestablecer los niveles de glucosa.
Recomendaciones 10- •
El ajuste de la dosis de insulina se deberá adaptar a la intensidad y duración del ejercicio.
- •
Es preferible adaptar el aporte de hidratos de carbono al peso del adolescente/niño.
- •
Es recomendable establecer alertas de hipo/hiperglucemia en rangos de 100-180mg/dl o hacerlo de forma individualizada y favorecer el uso de monitorización remota (por ejemplo, aplicaciones móviles que permitan seguir el sensor de glucemia en tiempo real en remoto).