La disfagia orofaríngea (DO) y la desnutrición (DN) son muy prevalentes entre pacientes hospitalizados, las cuales tienen importantes repercusiones clínicas.
ObjetivosDeterminar la prevalencia, la supervivencia y los factores asociados a DO y DN en pacientes hospitalizados con alto riesgo de DO.
MétodosEstudio observacional transversal con 82 pacientes ≥70 años y con posibilidad de alimentación vía oral ingresados en 4 servicios de un hospital de tercer nivel durante un periodo de 3 meses. Se les realizó el test de cribado Nutritional Risk Screening2002 (NRS-2002) para la detección de riesgo nutricional y el método de exploración clínica volumen-viscosidad (MECV-V) para valoración de la DO. Se recogieron datos sobre la sospecha clínica de DO, días de estancia hospitalaria, el número de reingresos y otros datos sociodemográficos.
ResultadosEl 50,6% presentó DO y el 51,9% DN. En el 48,8% existió infradiagnóstico de DO. La mediana de días de ingreso fue mayor entre pacientes con DN (19,5 días vs. 13 días, p=0,02). Del total de reingresos, el 70,8% presentaban DN frente al 29,2% que no (p=0,03). La supervivencia entre los pacientes que no sobrevivieron al año desde el ingreso era menor cuando se daba DO (Sig.=0,04).
ConclusionesMás de la mitad de la población estudiada presenta DO, así como DN, lo cual aumenta la tasa de reingresos y disminuye la supervivencia al año del ingreso. A pesar de que existen métodos de cribado específicos, su uso no está extendido, dificultando el diagnóstico de la DO y su intervención terapéutica.
Oropharyngeal dysphagia (OD) and malnutrition (MN) are highly prevalent among hospitalized patients, with significant clinical repercussions.
ObjectivesTo assess the prevalence, survival and factors associated with OD and MN in hospitalized patients with a high risk of OD.
MethodsA cross-sectional observational study with 82 patients aged ≥70 years and with the possibility of oral feeding admitted in 4 services of a third level hospital during 3 months. The Nutritional Risk Screening 2002 test (NRS-2002) was performed to detect nutritional risk and the volume-viscosity screening test (V-VST) for OD evaluation. Data were collected on the clinical suspicion of OD, days of hospital stay, the number of readmissions and other socio-demographic data.
Results50.6% had OD and 51.9% MN. In 48.8%, there was underdiagnosis of OD. The median number of days of admission was higher among patients with MN (19.5 days vs 13 days, p=0.02). Of the total readmissions, 70.8% had MN compared to 29.2% that did not (p=0.03). Survival among patients who did not survive one year after admission was lower when OD was given (Sig.=0.04).
ConclusionsMore than half of the population studied has OD, as well as MN, which increases the rate of readmission and decreases survival at the year of admission. Although there are specific screening methods, their use is not widespread, making it difficult to diagnose OD and its therapeutic intervention.
La disfagia orofaríngea (DO) es un conjunto de síntomas clínicos, definido como la dificultad para transportar de manera efectiva el bolo alimenticio desde la cavidad oral hasta el esófago1. Los principales factores de riesgo son: la edad, la disfuncionalidad, la sarcopenia, la fragilidad, la polimedicación y las comorbilidades2. En cuanto a la prevalencia de DO en ancianos que viven independientes en la comunidad, la DO podría afectar entre el 30 y el 40%3. La situación empeora en los ingresados en un hospital por una condición aguda, ya que puede llegar a afectar hasta el 47,4% de ellos4. La mayor prevalencia de DO se ha observado en pacientes neurológicos, aunque los porcentajes varían en función de la enfermedad neurológica y la población estudiada. Ferrero López et al. recogían que la prevalencia de disfagia era del 43% en pacientes con antecedentes de accidente cerebrovascular (AVC) y del 75% en enfermos de Parkinson5. En otros estudios6,7, las prevalencias en pacientes con Alzheimer oscilaban entre el 32 y 45% si eran evaluados clínicamente, y entre el 84 y 93% si eran evaluados instrumentalmente. En el estudio de Cabré et al. se indicaba que la prevalencia en pacientes con demencia era del 50%8.
La presencia de DO se asocia a alteraciones en la eficacia y la seguridad de la deglución, dando lugar a complicaciones como malnutrición, deshidratación; penetraciones y aspiraciones en la vía aérea que suponen infecciones respiratorias, neumonías aspirativas e ingresos hospitalarios9. Estas complicaciones tienen un gran impacto en la salud de los ancianos, en su estado nutricional, funcionalidad, morbimortalidad y calidad de vida10, que derivan en fragilidad y aumento de la institucionalización, incrementando la mortalidad en esta población11.
Está establecido en la literatura que existe una sólida relación entre la DO y la desnutrición (DN)1,5,10,12. En personas mayores, la ingesta hídrica y la alimentación están disminuidas por cambios fisiológicos relacionados con la edad, como son: anorexia, dificultades en la masticación, deterioro cognitivo, problemas sociales, emocionales y de salud1. Estos problemas de salud muchas veces están asociados a enfermedades que conllevan un aumento de los requerimientos nutricionales, un cierto estado hipercatabólico que contribuye al desarrollo de DN en pacientes ancianos5,12. Está bien descrita la relación, asociada al envejecimiento, entre la pérdida de fuerza y masa muscular masticatoria y deglutoria, y los cambios en la función deglutoria que conducen al desarrollo de la DO (y consecuentemente DN). A la vez que la DN viene acompañada de pérdida de masa muscular generalizada, también contribuye al desarrollo de la DO1. Queda clara la relación bidireccional DN-DO.
Tanto la DN como la DO reducen la calidad de vida de los pacientes10, suponen un incremento de los costes sanitarios13,14 por una mayor tasa de morbimortalidad, así como aumento del tiempo hospitalario12 y mayores tasas de institucionalización. La identificación precoz de la DO y la DN es un paso fundamental a la hora de prevenir complicaciones y reingresos hospitalarios. Para ello es importante el cribado nutricional y la detección de signos de alerta de DO y la aplicación de métodos validados para el diagnóstico de la DO o técnicas instrumentales más específicas15. El tratamiento de la disfagia es sencillo, coste-efectivo y si se aplica a tiempo puede evitar un gran número de complicaciones2.
El objetivo de este estudio es determinar la prevalencia de DO y DN en pacientes hospitalizados con alto riesgo de DO. Secundariamente, se pretenden identificar la prevalencia y asociación de estos dos síndromes con otros factores asociados: motivo de ingreso, estancia hospitalaria, realización de interconsulta al servicio de Dietética y Nutrición Clínica (SDNC), número de reingresos hospitalarios y supervivencia durante el año siguiente desde su inclusión en el estudio.
Material y métodosSe trata de un estudio piloto observacional transversal sobre 82 pacientes ingresados a cargo de los servicios de Cirugía Ortopédica y Traumatología (COT), Ortogeriatría (ORTG), Medicina Interna (MIR), Neurología y Neurocirugía (NRL/NRC) de un hospital de tercer nivel. El período de inclusión fue de 3 meses (período comprendido entre noviembre de 2018 y enero de 2019). El estudio fue aprobado por el Comité Ético de Investigación Clínica del hospital (PR 319/18). Todos los pacientes y/o sus tutores legales o familiares fueron informados sobre el estudio y firmaron el consentimiento informado. Los criterios de inclusión fueron: pacientes ingresados en los servicios anteriormente citados de edad de 70 años o más, a excepción de los pacientes con patología neurológica o neuroquirúrgica en los que la edad de inclusión se estableció a partir de los 18 años. Se excluyeron los pacientes con imposibilidad de alimentación por vía oral.
Las variables principales del estudio fueron: riesgo nutricional y presencia de DO. Para evaluar la existencia de riesgo nutricional en el paciente se realizó el test de cribado Nutritional Risk Screening 2002 (NRS-2002)16. La presencia de DO en el momento del estudio se evaluó con el MECV-V17. Según la puntuación obtenida en el test NRS-2002, se clasificó a los pacientes en dos categorías: presencia de DN (≥3 puntos) y ausencia de DN (<3 puntos).
En cuanto a la DO, se valoró, por un lado, la sospecha clínica de disfagia previa a la evaluación y por otro lado se determinó la presencia de DO con el MECV-V. Se clasificó como «disfagia previa» en base a una sospecha clínica de DO, ya fuera por diagnóstico de DO por parte del equipo médico o por la introducción de alguna modificación en la dieta para prevenir complicaciones de la deglución (líquidos con espesantes, dieta sin dobles texturas o dieta pastosa).
La presencia de DO se determinó siguiendo el protocolo estandarizado del MECV-V. Durante la realización del estudio, en caso de observarse un signo de compromiso de la seguridad, se interrumpía la prueba para volúmenes mayores y viscosidades inferiores. Se determinó la prueba positiva (presencia de DO) ante la aparición de cualquier signo de alteración de la seguridad con la textura y volumen ensayado.
Además de las variables principales ya descritas, se recogieron de la historia clínica electrónica de cada paciente los siguientes datos clínicos-evolutivos: motivo de ingreso (clasificado en 7 categorías: intervención quirúrgica [IQ] por fractura; IQ por recambio de prótesis; sepsis; neumonía; proceso inflamatorio; AVC; agudización de la patología de base), fecha de ingreso y alta, tipo de dieta pautada, realización (o no) de interconsulta (IC) al servicio de Dietética y Nutrición Clínica (SDNC). También se recogieron datos sobre los reingresos y las visitas a urgencias de estos pacientes durante el año siguiente de su inclusión en el estudio.
Después de realizar la evaluación de la DO, para los pacientes con MECV-V positivo, se llevaron a cabo una serie de actuaciones siguiendo con el protocolo institucional establecido por el SDNC: adaptación de la dieta hospitalaria del paciente, explicación al paciente y familiares de la nueva situación clínica, explicación y entrega por escrito de las recomendaciones dietéticas a seguir al alta hospitalaria. Si además existía presencia de DN, se hizo intervención nutricional para optimización del estado nutricional del paciente durante su estancia hospitalaria. Esta intervención consistía en prescripción de suplementación nutricional oral y/o entrega de recomendaciones de enriquecimiento/adaptación de la dieta durante el ingreso y al alta.
La recogida y codificación de los datos relacionados con los pacientes del estudio fue hecha siguiendo los reglamentos actuales sobre protección de datos personales y garantía de los derechos digitales. Los datos respecto a los días de estancia hospitalaria y número de reingresos se obtuvieron mediante el conjunto mínimo básico de datos (CMBD).
No se realizó el cálculo del tamaño de la muestra al tratarse de un estudio piloto. El análisis estadístico se realizó mediante el software estadístico SPSS (versión 24, SPSS Inc., Chicago, Illinois). Para el análisis descriptivo de la muestra reclutada se utilizó la media, mediana, percentiles 25 y 75, y valores mínimos y máximos. Para detectar diferencias significativas se utilizó la prueba chi-cuadrado o la prueba exacta de Fisher para variables categóricas, y la prueba t de Student o U de Mann-Whitney para variables continuas, dependiendo de los resultados de la prueba de normalidad Kolmogorov-Smirnov. La significación estadística se estableció con una p<0,05 bilateral.
ResultadosSe incluyen datos obtenidos de 81 pacientes, de los 82 a los que se les ofertó la participación en el estudio. De los 81 pacientes estudiados, el 61,7% eran mujeres y la mediana de edad fue de 81 años (RIC: 73-87 años). La mediana de días de ingreso hospitalario fue de 16 días (RIC: 9-26 días). Los datos sociodemográficos globales se muestran en la tabla 1.
Características demográficas y clínicas de la muestra de estudio
| Variable | n=81 |
|---|---|
| Género | n (%) |
| Femenino | 50 (61,7) |
| Masculino | 31 (38,3) |
| Edad, añosa | n (RIC) |
| 81 (73-87) | |
| Motivo de ingreso | n (%) |
| IQ fractura | 28 (34,6) |
| IQ recambio prótesis | 4 (4,9) |
| Sepsis | 5 (6,2) |
| Neumonía | 7 (8,6) |
| Proceso inflamatorio | 5 (6,2) |
| Accidente cerebrovascular | 17 (21,0) |
| Agudización patología base | 15 (18,5) |
| Días de ingresoa | n (RIC) |
| 16 (9-26) | |
| Servicio de ingreso | n (%) |
| COT | 21 (25,9) |
| ORTG | 17 (21,0) |
| MIR | 23 (28,4) |
| NRL/NRC | 20 (24,7) |
| Disfagia previa | n (%) |
| Sí | 31 (38,3) |
| No | 50 (61,7) |
| Disfagia estudio | n (%) |
| Sí | 41 (50,6) |
| No | 40 (49,4) |
| Riesgo de desnutrición | n (%) |
| Sí | 42 (51,9) |
| No | 39 (48,1) |
| Interconsulta al SDNC | n (%) |
| Sí | 48 (59,3) |
| No | 33 (40,7) |
| Reingreso | n (%) |
| Sí | 24 (29,6) |
| No | 57 (70,4) |
COT: Cirugía Ortopédica y Traumatología; MIR: Medicina Interna; NRL/NRC: Neurología/Neurocirugía; ORTG: Ortogeriatría; SDNC: Servicio de Dietética y Nutrición Clínica.
Se realizó el test MECV-V a todos los pacientes y se observó que el 50,6% (n=41) presentaron DO por alguna alteración de la seguridad a algún volumen de las tres texturas diferentes que incluye el test. De este total, el 42,5% era positivo a líquido, el 14,8% a textura néctar, y solamente el 3,8% resultó positivo a textura pudin. En el momento de realizar el test MECV-V, la textura néctar se pudo valorar en todos los pacientes (81), la textura líquida se valoró en 73 y la textura pudin, en 79. Por otro lado, el 48,8% de los pacientes con DO no tenían sospecha previa de DO. Así como el 25% de los pacientes sin DO, antes de la valoración de disfagia, sí existía la sospecha de ella (p=0,02). En cuanto a la DN, el 56,1% de los pacientes positivos para DO también lo eran en el cribado de la DN, sin ser resultados significativos. Los datos sociodemográficos estratificados según DO se muestran en la tabla 2.
Características demográficas y clínicas, estratificadas por presencia de disfagia
| Variable | Disfagia SÍ (n=41) | Disfagia NO (n=40) | p |
|---|---|---|---|
| Género | n (%) | n (%) | 1,000 |
| Femenino | 25 (61) | 25 (62,5) | |
| Masculino | 16 (39) | 15 (37,5) | |
| Edad, añosa | n (RIC) | n (RIC) | 0,314 |
| 81,0 (73-89,5) | 80,5 (71,3-86) | ||
| Motivo de ingreso | n (%) | n (%) | 0,533 |
| IQ fractura | 14 (34,1) | 14 (35) | |
| IQ recambio prótesis | 1 (2,4) | 3 (7,5) | |
| Sepsis | 2 (4,9) | 3 (7,5) | |
| Neumonía | 6 (14,6) | 1 (2,5) | |
| Proceso inflamatorio | 2 (4,9) | 3 (7,5) | |
| Accidente cerebrovascular | 9 (22) | 8 (20) | |
| Agudización patología base | 7 (17) | 8 (20) | |
| Días de ingresoa | n (RIC) | n (RIC) | 0,846 |
| 15,0 (9-29) | 17,0 (9,5-25) | ||
| Servicio de ingreso | n (%) | n (%) | 0,094 |
| COT | 6 (14,6) | 15 (37,5) | |
| ORTG | 11 (26,8) | 6 (15) | |
| MIR | 14 (34,1) | 9 (22,5) | |
| NRL/NRC | 10 (24,4) | 10 (25) | |
| Disfagia previa | n (%) | n (%) | 0,022 |
| Sí | 21 (51,2) | 10 (25) | |
| No | 20 (48,8) | 30 (75) | |
| Riesgo de desnutrición | n (%) | n (%) | 0,508 |
| Sí | 23 (56,1) | 19 (47,5) | |
| No | 18 (43,9) | 21 (52,5) | |
| Interconsulta al SDNC | n (%) | n (%) | 0,262 |
| Sí | 27 (65,9) | 21 (52,5) | |
| No | 14 (34,1) | 19 (47,5) | |
| Reingreso | n (%) | n (%) | 0,809 |
| Sí | 13 (31,7) | 11 (27,5) | |
| No | 28 (68,3) | 29 (72,5) |
COT: Cirugía Ortopédica y Traumatología; MIR: Medicina Interna; NRL/NRC: Neurología/Neurocirugía; ORTG: Ortogeriatría; SDNC: Servicio de Dietética y Nutrición Clínica.
Se observó que el 51,9% (n=42) de los participantes presentaban riesgo de DN. La mediana de días de ingreso entre los pacientes que presentaban DN era superior respecto a los que no la presentaban (19,5 vs. 13, p=0,02). En cuanto a la relación entre la DO y la DN, dentro del grupo que había obtenido un NRS-2002 ≥3 puntos, el 54,8% presentaba DO (p=0,51). También, al observar los pacientes con sospecha clínica de DO, un 64,5% presentaban riesgo de DN frente a un 35,5% que no (p=0,11). Los datos sociodemográficos estratificados según DN se muestran en la tabla 3.
Características demográficas y clínicas, estratificadas por riesgo nutricional (NRS 2002)
| Variable | Riesgo nutricional SÍ (n=42) | Riesgo nutricional NO (n=39) | p |
|---|---|---|---|
| Género | n (%) | n (%) | 1 |
| Femenino | 26 (61,9) | 24 (61,5) | |
| Masculino | 16 (38,1) | 15 (38,4) | |
| Edad, añosa | n (RIC) | n (RIC) | 0,06 |
| 82,5 (75-90) | 76 (71-85,5) | ||
| Motivo de ingreso | n (%) | n (%) | 0,02 |
| IQ fractura | 13 (30,9) | 15 (38,5) | |
| IQ recambio prótesis | 3 (7,1) | 1 (2,6) | |
| Sepsis | 2 (4,8) | 3 (7,7) | |
| Neumonía | 6 (14,3) | 1 (2,6) | |
| Proceso inflamatorio | 5 (11,9) | 0 (0) | |
| Accidente cerebrovascular | 4 (9,5) | 13 (33,3) | |
| Agudización patología base | 9 (21,4) | 6 (15,4) | |
| Días de ingresoa | n (RIC) | n (RIC) | 0,02 |
| 19,50 (10-29) | 13 (8,5-21) | ||
| Servicio de ingreso | n (%) | n (%) | 0,02 |
| COT | 13 (30,9) | 8 (20,5) | |
| ORTG | 8 (19,1) | 9 (23,1) | |
| MIR | 16 (38,1) | 7 (17,9) | |
| NRL/NRC | 5 (11,9) | 15 (38,5) | |
| Disfagia previa | n (%) | n (%) | 0,11 |
| Sí | 20 (47,6) | 11 (28,2) | |
| No | 22 (53,4) | 28 (71,8) | |
| Disfagia estudio | n (%) | n (%) | 0,51 |
| Sí | 23 (54,8) | 18 (46,2) | |
| No | 19 (45,2) | 21 (53,8) | |
| Interconsulta al SDNC | n (%) | n (%) | 0,18 |
| Sí | 28 (66,6) | 20 (51,3) | |
| No | 14 (33,3) | 19 (48,7) | |
| Reingreso | n (%) | n (%) | 0,03 |
| Sí | 17 (40,5) | 7 (17,9) | |
| No | 25 (59,5) | 32 (82,1) |
COT: Cirugía Ortopédica y Traumatología; MIR: Medicina Interna; NRL/NRC: Neurología/Neurocirugía; ORTG: Ortogeriatría; SDNC: Servicio de Dietética y Nutrición Clínica.
El 29,6% de los pacientes reingresaron en el hospital como mínimo una vez durante el año siguiente después del alta. Del total de pacientes que reingresaron, el 70,8% había presentado DN en el primer momento de inclusión en el estudio, frente al 29,2% que no la presentó (p=0,03). Aunque se observó mayor prevalencia de DO entre los reingresados (54,2% vs. 45,8%, p=0,81), estas diferencias no fueron significativas.
Por otro lado, el 59,3% del total recibió atención nutricional tras realizar una IC al SDNC. El 67,7% de los pacientes con sospecha de DO recibieron una IC al SDNC, y este porcentaje es similar respecto a los pacientes con DO confirmadas por el MECV-V (65,8%) y respecto al riesgo de DN (66,7%). El desglose de los servicios se muestra en la tabla 4.
Prevalencia de solicitudes de IC en función del servicio médico
| Servicio | Derivaciones a SDNC (n=48) | |
|---|---|---|
| n | % | |
| Cirugía Ortopédica y Traumatología | 10 | 20,8 |
| Ortogeriatría | 16 | 33,3 |
| Medicina Interna | 16 | 33,3 |
| Neurología/Neurocirugía | 6 | 12,5 |
IC: interconsulta; SDNC: Servicio de Dietética y Nutrición Clínica.
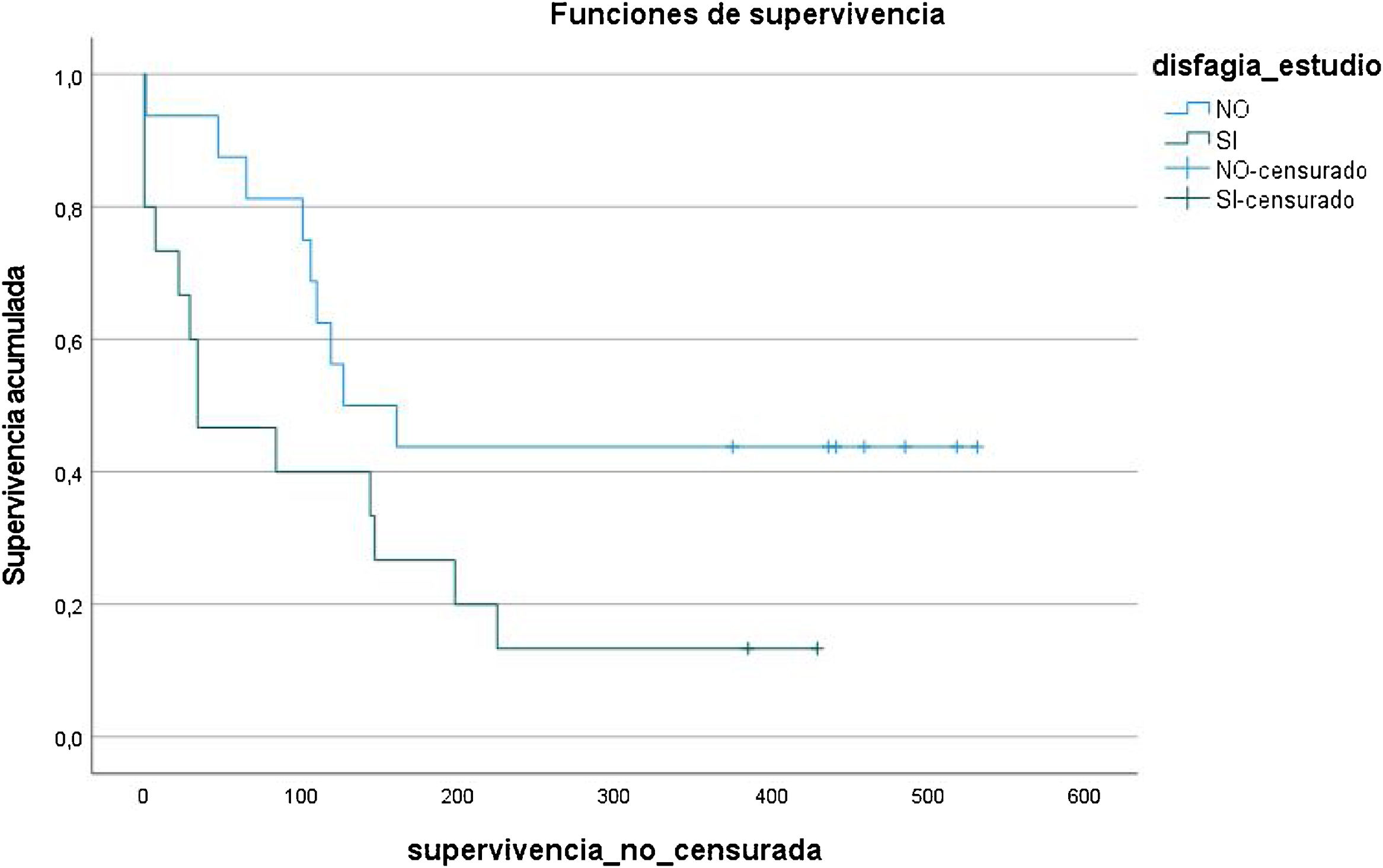
En el análisis de supervivencia, presentar DO suponía una menor supervivencia desde los primeros días frente a no presentar DO (p=0,045) entre los pacientes que morían durante el primer año desde su inclusión en el estudio (fig. 1).
De los pacientes que no sobrevivieron al año de su inclusión en el estudio, el 63,6% presentó DO previa frente el 36,4% que no la presentaba (p=0,009). Respecto a la DO confirmada por MECV-V, el 59,1% de los pacientes que no sobrevivieron al año la presentaba sin existir diferencias significativas con los pacientes que no tenían DO. Una mayor prevalencia de pacientes que morían durante el primer año habían resultado positivos en el cribado de DN (63,6%) pero sin ser resultados significativos. Los factores relacionados con la supervivencia se muestran en la tabla 5.
Análisis de factores relacionados con la supervivencia a los 12 meses postalta
| Variable | N subtotal (n=81) | Supervivencia SÍ (n=59) | Supervivencia NO (n=22) | p |
|---|---|---|---|---|
| Género | n (%) | n (%) | 1,000 | |
| Femenino | 50 | 36 (61,0) | 14 (63,6) | |
| Masculino | 31 | 23 (39,0) | 8 (36,4) | |
| Disfagia previa | n (%) | n (%) | 0,009 | |
| Sí | 31 | 17 (28,8) | 14 (63,6) | |
| No | 50 | 42 (71,2) | 8 (36,4) | |
| Disfagia estudio | n (%) | n (%) | 0,455 | |
| Sí | 41 | 28 (47,5) | 13 (59,1) | |
| No | 40 | 31 (52,5) | 9 (40,9) | |
| Riesgo de desnutrición | n (%) | n (%) | 0,221 | |
| Sí | 42 | 28 (47,5) | 14 (63,6) | |
| No | 39 | 31 (52,5) | 8 (36,4) | |
| Interconsulta al SDNC | n (%) | n (%) | 0,446 | |
| Sí | 48 | 33 (55,9) | 15 (68,2) | |
| No | 33 | 26 (44,1) | 7 (31,8) | |
| Reingreso | n (%) | n (%) | 0,099 | |
| Sí | 24 | 14 (23,7) | 10 (45,5) | |
| No | 57 | 45 (76,3) | 12 (54,5) |
La DO es uno de los problemas más infradiagnosticados entre pacientes ancianos9,10,13,18. En este estudio se evidenció esta alta tasa de infradiagnóstico puesto que en el 48,8% de los pacientes que no presentaban sospecha clínica de DO se confirmó, tras la exploración clínica, un diagnóstico positivo de DO, coincidiendo con los resultados obtenidos en el estudio de Cabré et al.4 donde la población estudiada tenía unas características similares a la nuestra Por otro lado, puede existir en algunas ocasiones una sobreestimación de la prevalencia de DO ya que, en este tipo de población, es fácil encontrar síndrome de delirium al ingreso u otras enfermedades mentales que cursen con dificultades de la deglución y que, una vez resuelta la situación aguda, dejen de presentar DO6. Asimismo, establecer un correcto diagnóstico también se puede complicar debido a la falta de personal especializado y entrenado en técnicas de exploración, como ocurre con el MECV-V6.
En nuestro estudio más de la mitad de los pacientes participantes presentaron alguna alteración en la seguridad de deglución. Existen más pacientes que presentaron DO a líquidos finos (42,5%), seguidos de DO a textura néctar (14,8%), que indica un grado de DO más severo. El 3,8% de los pacientes de la muestra estudiada presentaron DO a textura pudin. Este último porcentaje puede ser debido a alteraciones de la eficacia de la deglución, como por ejemplo dificultad de aclaramiento, que resulte en mayor residuo faríngeo que pueda conllevar alteraciones de la seguridad. O también puede ser debido a otros tipos de disfagias de componente más mecánico u obstructivo (relacionadas con sólidos) que no neurológico, ya que estas últimas están más relacionadas con DO a texturas líquidas19. En este estudio, las DO obstructivas que conlleven alteraciones de la eficacia no se han estudiado en mayor profundidad, puesto que nos hemos centrado en alteraciones únicamente de la seguridad de la deglución. Nuestra serie de datos obtenidos coinciden con estudios previos detectando una prevalencia de DO similar en pacientes hospitalizados con características similares4,13.
En cuanto a la prevalencia de DN, nuestros resultados son similares o superiores a la prevalencia obtenida en otros estudios12,13, existiendo DN en más de la mitad de la población estudiada. Comparando nuestros resultados con los del estudio PREDyCES, donde en ambos casos se usó el NRS-2002 para determinar la existencia de DN, nuestra prevalencia de DN fue superior debido a que la población era mayoritariamente anciana (≥70 años, a excepción de los pacientes pertenecientes al servicio de Neurología/Neurocirugía), donde existe una mayor prevalencia de DN12,20, a diferencia de la población del estudio PREDyCES que incluía a cualquier paciente mayor de 18 años ingresado en alguno de los hospitales seleccionados. Además, también marca la diferencia el número total de participantes en el estudio (82 vs. 1597). Así pues, la edad influye en la presencia de DN como se ha observado en nuestro estudio, donde la media de edad de los participantes que presentaban DN era mayor respecto a los que no la presentaban, pese a no ser resultados estadísticamente significativos (82,5 años vs. 76 años, p=0,06). Esto se debe a los cambios naturalmente presentes en esta etapa de la vida, como son: anorexia por edad, problemas de masticación, deterioro cognitivo y problemas sociales, emocionales y de salud1 que provocan un deterioro del estado nutricional en el anciano. Si, además, se suman el aumento de requerimientos nutricionales provocados por la enfermedad, la presencia de DN se hace muy prevalente en este grupo de la población1.
La relación entre DO y DN se ha corroborado en numerosos estudios10,13,18,21, y cada una de ellas de manera independiente es motivo único desencadenante de la otra1,10,22. En nuestro estudio, casi un 30% de la población presentaba a la vez DO y DN. La prevalencia de DO aumenta entre los pacientes que presentan DN, siendo del 54,8%. Asimismo, el 56,1% de los pacientes que presentaban DO también cursaban con DN. Estos resultados no fueron estadísticamente significativos y sería conveniente ampliar la población estudiada, pero se asemejan a los resultados de otros estudios que ponen en evidencia la sólida relación entre la DO y la DN13,23.
El hecho de presentar DO y/o DN es un factor de riesgo de mortalidad un año después del alta hospitalaria, como demuestran varios trabajos13,14,24. En nuestro estudio se observó que la mortalidad de los pacientes que presentaban DO era mayor ya desde los primeros días respecto a los pacientes que no presentaban DO. También existió una prevalencia de mortalidad mayor en aquellos pacientes en los que se había detectado DO previa. Esto se puede explicar si tenemos en cuenta que estos pacientes podían presentar una DO mucho más evidente (incluso antes de explorarlos clínicamente), por tanto más severa, y que consecuentemente tendrían un peor estado general y nutricional, como se ha determinado en otros estudios8,25. En nuestro estudio se observó que presentar un riesgo nutricional también es un factor condicionante de una mayor mortalidad durante el primer año; aunque no fueron resultados significativos, se asemejan a los obtenidos en otros estudios12,25.
Paralelamente, se observó la prevalencia de reingresos en función de las diferentes variables estudiadas. Casi un 30% de los pacientes reingresaron como mínimo una vez en el hospital durante el año posterior a su inclusión en el estudio. Del total de reingresos, aproximadamente el 70% de ellos presentaba DN, siendo además el tiempo de estancia hospitalaria mayor en pacientes con DN que sin ella. Así pues, se pueden obtener conclusiones similares a las resultantes de la revisión sistemática llevada a cabo por Palma Milla et al.26, que concluye que la presencia de DN durante un ingreso hospitalario supone un incremento importante de la morbimortalidad y se asocia a un incremento de los costes sanitarios como consecuencia de complicaciones, mayor complejidad de tratamientos, de mayor estancia hospitalaria y mayor número de reingresos. En cuanto a la DO, existió una mayor prevalencia de esta entre los pacientes que reingresaban respecto a los que no. Todos estos datos nos hacen llegar a la conclusión de que una intervención nutricional a tiempo, tanto en el caso de existencia de DO y/o DN únicamente como conjuntas, es una solución coste-efectiva12,24,26 y reduciría los costes hospitalarios12,24,26, así como aumentaría la supervivencia y calidad de vida de los pacientes.
La implicación del SDNC también fue uno de los puntos a observar en este estudio. En el 59,3% del total de pacientes se solicitó IC al SDNC por parte del equipo médico para llevar a cabo una valoración nutricional. Se vio que en más de un 60% de los pacientes con sospecha clínica de DO, DO confirmada y DN, se hizo IC al SDNC. Estos porcentajes son elevados muy posiblemente por los servicios médicos que se incluyeron en el estudio, donde la población acostumbra a ser geriátrica, pluripatológica, y por tanto existe una mayor sensibilidad en la detección tanto de DO como de DN entre estas especialidades por una evidente necesidad del paciente. Se observó que los servicios médicos con mayor número de IC realizadas fueron Ortogeriatría y Medicina Interna, ambos con un 33,3% del total, seguidos de Cirugía Ortopédica y Traumatología (20,8%), y bastante por debajo Neurología/Neurocirugía (12,5%). Pese a la muy demostrada relación y prevalencia de DO en las enfermedades neurológicas2,8,10, es el servicio que muestra una menor implicación con el SDNC de los estudiados. Quizás porque los criterios de IC al SDNC no estén del todo claros, o el personal que está a cargo del paciente no lo considere necesario.
Las fortalezas de este estudio son haberlo centrado en un hospital de tercer nivel, con población anciana y con mayor prevalencia de presentar DO y DN, así como haber escogido escalas validadas. Se usó el test de cribado nutricional NRS-2002 frente al Mini Nutritional Assessment (MNA) al ser la herramienta recomendada por la European Society of Clinical Nutrition and Metabolism (ESPEN) para pacientes hospitalizados y por su sencillez, siendo así considerado como un instrumento más apropiado para el cribado de pacientes geriátricos en situación aguda27,28. Sin embargo, existen también limitaciones: al haberse tratado de un estudio piloto, no se ha realizado un cálculo de la muestra; así como haber centrado el estudio en un solo centro. Son necesarios futuros estudios para corroborar los resultados obtenidos en este.
En conclusión, existe una prevalencia elevada de DO y DN entre los pacientes mayores hospitalizados, así como una relación estrecha entre estas dos condiciones. Siguen existiendo dificultades para el correcto diagnóstico de la DO por falta de inclusión de cribados específicos como parte de la evaluación inicial del paciente de riesgo al ingreso hospitalario, y por falta de personal entrenado/sensibilizado. La presencia de DO y/o DN suponen un incremento de la mortalidad al año del alta hospitalaria. La DO afecta al estado nutricional de los pacientes y es fundamental contar con profesionales como dietistas-nutricionistas que valoren al paciente, adapten correctamente la dieta y den un soporte nutricional adecuado para así reducir las complicaciones que supone una tardía detección tanto de la DO como de la DN con los costes sanitarios extras que conllevan.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno.