El impacto del hipotiroidismo subclínico (HSC) y la autoinmunidad antitiroidea positiva en los resultados obstétricos y perinatales permanece en controversia y es objeto de gran interés.
ObjetivoEvaluar el impacto del HSC y la autoinmunidad positiva en las complicaciones obstétricas y perinatales en nuestra población.
Material y métodoEstudio de cohortes retrospectivo en 435 mujeres con HSC (TSH entre 3,86 y 10μUI/ml, y FT4 normal) en el primer trimestre de la gestación, con seguimiento durante el embarazo. Se analizaron parámetros epidemiológicos y clínicos y se relacionaron con complicaciones obstétricas y perinatales en función de la presencia de autoinmunidad positiva (anticuerpos antiperoxidasa [aTPO] > 34 UI/ml).
ResultadosLa edad media fue de 31,3 años (desviación estándar: 5,2). El 17% de las pacientes presentaban aTPO positivos. La presencia de aTPO se asoció a antecedentes familiares de hipotiroidismo (p = 0,04), y con una mayor probabilidad de aborto (p = 0,009). En el análisis multivariante, los aTPO positivos suponían un aumento de probabilidad de presentar aborto de 10,25 veces. No se encontraron asociaciones estadísticamente significativas con el resto de las complicaciones obstétricas y perinatales.
ConclusionesEn nuestro medio, las gestantes con HSC y autoinmunidad positiva presentan un mayor riesgo de aborto, pero no de otras complicaciones obstétricas y perinatales.
The impact of subclinical hypothyroidism (SH) and thyroid autoimmunity on obstetric and perinatal complications continues to be a matter of interest and highly controversial.
AimTo assess the impact of SH and autoimmunity in early pregnancy on the obstetric and perinatal complications in our population.
Material and methodA retrospective cohort study in 435 women with SH (TSH ranging from 3.86 and 10 μIU/mL and normal FT4 values) in the first trimester of pregnancy. Epidemiological and clinical parameters were analyzed and were related to obstetric and perinatal complications based on the presence of autoimmunity (thyroid peroxidase antibodies [TPO] > 34 IU/mL).
ResultsMean age was 31.3 years (SD 5.2). Seventeen percent of patients had positive TPO antibodies. Presence of positive autoimmunity was associated to a family history of hypothyroidism (P=.04) and a higher chance of miscarriage (P=.009). In the multivariate analysis, positive TPO antibodies were associated to a 10.25-fold higher risk of miscarriage. No statistically significant associations were found with all other obstetric and perinatal complications.
ConclusionsIn our region, pregnant women with SH and thyroid autoimmunity had a higher risk of miscarriage but not of other obstetric and perinatal complications.
El embarazo comporta una serie de cambios hormonales que dan lugar a valores de hormonas tiroideas (HT) diferentes de los de la población general (tabla 1)1, siendo necesario disponer de valores de referencia (VR) de HT por trimestres y en cada población de referencia2.
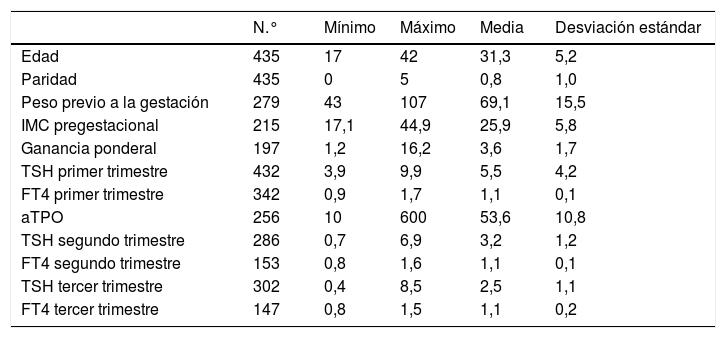
Resultados descriptivos de factores epidemiológicos, clínicos y metabólicos
| N.° | Mínimo | Máximo | Media | Desviación estándar | |
|---|---|---|---|---|---|
| Edad | 435 | 17 | 42 | 31,3 | 5,2 |
| Paridad | 435 | 0 | 5 | 0,8 | 1,0 |
| Peso previo a la gestación | 279 | 43 | 107 | 69,1 | 15,5 |
| IMC pregestacional | 215 | 17,1 | 44,9 | 25,9 | 5,8 |
| Ganancia ponderal | 197 | 1,2 | 16,2 | 3,6 | 1,7 |
| TSH primer trimestre | 432 | 3,9 | 9,9 | 5,5 | 4,2 |
| FT4 primer trimestre | 342 | 0,9 | 1,7 | 1,1 | 0,1 |
| aTPO | 256 | 10 | 600 | 53,6 | 10,8 |
| TSH segundo trimestre | 286 | 0,7 | 6,9 | 3,2 | 1,2 |
| FT4 segundo trimestre | 153 | 0,8 | 1,6 | 1,1 | 0,1 |
| TSH tercer trimestre | 302 | 0,4 | 8,5 | 2,5 | 1,1 |
| FT4 tercer trimestre | 147 | 0,8 | 1,5 | 1,1 | 0,2 |
aTPO: anticuerpos antiperoxidasa.
Tanto la Sociedad Española de Endocrinología y Nutrición (SEEN) como la American Thyroid Association (ATA)3 recomiendan como VR (si no se disponen de datos locales): en el primer trimestre 0,1-2,5μUI/ml; en el segundo trimestre 0,2-3,0μUI/ml, y en el tercer trimestre 0,3-3,0μUI/ml. Este valor de 2,5μUI/ml fue elegido no solo porque está cerca del percentil (P) 97,5, sino también porque los valores más altos se asocian a una mayor morbilidad fetal. Sin embargo, en otras regiones se muestran resultados para el P 97,5 de TSH más altos1,4,5. Así que los intervalos de referencia tanto para TSH como para FT4 en la mujer gestante propuestos por la ATA podrían llevar a un sobrediagnóstico de hipotiroidismo subclínico (HSC). De hecho, resulta especialmente significativo que los intervalos de referencia de TSH en la población española y andaluza de áreas muy distantes geográficamente, y obtenidas mediante diferentes técnicas de laboratorio y metodología estadística, difieren notablemente del nivel de corte de la ATA y son muy similares entre sí6.
Es ampliamente conocido que el HC se relaciona con efectos adversos maternos y fetales7. Sin embargo, en el caso de HSC no hay tanta evidencia. Aunque determinados estudios han descrito asociación entre el HSC y el parto prematuro, aborto involuntario, hipertensión gestacional, diabetes gestacional, sufrimiento fetal, anomalías placentarias, y bajo peso al nacimiento8, otros no la han constatado9. El incremento del riesgo de aborto, parto prematuro y retraso en el desarrollo intelectual y motor se ha asociado a la positividad para anticuerpos antiperoxidasa tiroidea (aTPO)10,11.
Tanto el efecto del HSC como de la autoinmunidad antitiroidea sobre los resultados obstétricos y perinatales permanece en controversia y sigue siendo objeto de gran interés. Su valoración requiere, en primer lugar, el establecimiento de un verdadero VR en la población de estudio. Para ello, en nuestro medio, hemos establecido la mediana y los intervalos de confianza (IC) en un total de 1.082 mujeres gestantes de primer trimestre obteniendo un valor de corte para TSH (percentil 97,5) de 3,86μUI/ml (IC del 95%: 3,71-3,99).
El objetivo de nuestro trabajo fue evaluar el impacto del HSC (definido según nuestros VR) con autoinmunidad positiva en los resultados obstétricos y perinatales en nuestra área sanitaria.
Material y métodosSe realizó un estudio observacional prospectivo en 435 pacientes con HSC definido según nuestros VR locales ya establecidos (TSH entre 3,86 y 10μUI/ml, y FT4 normal), en el primer trimestre de la gestación, diferenciados según la presencia de autoinmunidad positiva (aTPO>34 UI/ml), con seguimiento durante el embarazo y hasta el parto en una consulta conjunta de Endocrinología y Obstetricia del Hospital Universitario Puerta del Mar. Se recogieron las historias clínicas de las mujeres atendidas desde enero del 2015 hasta las pacientes que finalizaron la gestación en enero del 2017. Las pacientes con HSC candidatas a participar en este estudio fueron reclutadas mediante muestreo no probabilístico con una muestra consecutiva de casos.
Los criterios de inclusión fueron los siguientes: gestantes en el primer trimestre de gestación (semanas 10-12), con gestación normal (sin criterios de exclusión) y concentraciones de TSH entre 3,85 y 10μUI/ml con FT4 normal (0,93-1,7 ng/dl). Los criterios de exclusión fueron: gestantes en el primer trimestre de gestación (semanas 10-12), con concentraciones de TSH entre 3,85 y 10μUI/ml y FT4 baja, diagnóstico de insuficiencia placentaria, diabetes pregestacional, enfermedad sistémica subyacente crónica o proceso agudo infeccioso, enfermedad tiroidea conocida previa y gestación múltiple.
Las variables fueron recogidas a partir de la historia clínica, historia obstétrica y entrevista clínica con la paciente. Para la recogida de variables, el estudio se compuso de 2fases. La primera fase se llevó a cabo mediante la recogida de datos de identificación de las pacientes (edad, antecedentes obstétricos, número de gestaciones o paridad, peso previo a la gestación e índice de masa corporal pregestacional) y analíticos. En los casos en los que la TSH fue>3,85μUI/ml, se realizó automáticamente la determinación de FT4 y aTPO. En la segunda fase, se procedió a la consulta de las historias clínicas para conocer la evolución de los niveles de TSH y FT4, en el segundo trimestre (24-26 semanas de gestación) y en el tercer trimestre (32-34 semanas de gestación). Además, se incluyeron las complicaciones de la gestación (crecimiento intrauterino retardado [CIR], preeclampsia, hipertensión arterial [HTA] inducida por el embarazo [HTA diagnosticada después de la semana 20], HTA crónica [tanto la que aparece después de la semana 20 como la HTA pregestacional], HTA crónica con preeclampsia sobreañadida, eclampsia, diabetes gestacional, amenaza de parto pretérmino, parto pretérmino, riesgo de pérdida de bienestar fetal, aborto, abrupto placentae y muerte fetal intraútero), edad gestacional al nacer, tipo de parto, así como peso del recién nacido (bajo peso o macrosomía) y test de Apgar.
Este estudio fue aprobado por parte del Comité de Ética e Investigación del Hospital Universitario Puerta del Mar. El proyecto se realizó siguiendo las recomendaciones éticas internacionales contenidas en la Declaración de Helsinki. Se siguió lo establecido en la Ley 14/2007, de 3 de julio, de Investigación biomédica, la Ley 14/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica. Las historias clínicas que han sido analizadas se protegieron mediante el anonimato de los datos.
Estudio estadísticoPara comprobar la bondad de ajuste de la distribución empírica a la normal se realizó la prueba Kolmogorov-Smirnov. Se calcularon las frecuencias y los porcentajes para las variables cualitativas, mientras que para las variables cuantitativas se calcularon las medias, desviaciones estándar (DE), o típicas, y los valores máximos y mínimos. El test de la t de Student se aplicó para comparar medias entre 2categorías de una variable cualitativa independiente (HSC y autoinmunidad positiva) con una variable cuantitativa, como fue el caso de semana de finalización de la gestación y peso del recién nacido respecto a la presencia de HSC, autoinmunidad positiva y test de Apgar. Por otro lado, para comparar una variable cualitativa nominal dependiente con otra cualitativa nominal independiente, ambas de 2grupos, como ocurre con el tipo de parto y el resto de complicaciones materno-fetales (CIR, preeclampsia, HTA inducida por el embarazo, HTA crónica, eclampsia, diabetes gestacional, amenaza de parto pretérmino, parto pretérmino, riesgo de pérdida de bienestar fetal, aborto y muerte fetal intraútero) con relación al HSC y la autoinmunidad positiva, se describió mediante el test de la chi al cuadrado. La magnitud de asociación se calculó a través del riesgo relativo (RR) valorándose la precisión de la estimación mediante el IC del 95% utilizando la aproximación de Cornfield. Por último, se realizó un análisis multivariante de regresión logística para comprobar la asociación de variables simultáneas de tipo cualitativo. Se empleó la técnica «paso a paso» (stepwise), para la selección de variables independientes a incluir en el modelo. En todos los casos, el nivel de significación que se determinó para detectar diferencias significativas fue de p<0,05.
Los datos fueron procesados y analizados mediante el programa estadístico SPSS versión 20.0 para Windows con los campos correspondientes a las variables medidas en el estudio.
ResultadosSe obtuvieron 435 historias clínicas de pacientes gestantes con HSC, de las cuales 74 presentaban autoinmunidad positiva (17%). En la tabla 1 se recogen los resultados de las variables cuantitativas descriptivas referidas a los factores epidemiológicos, clínicos y analíticos. Un total de 328 gestantes (75,4%) no tenían antecedentes familiares de enfermedad tiroidea. El 10% de las gestaciones fueron mediante fecundación in vitro (FIV).
En cuanto a las complicaciones obstétricas y fetales, 39 pacientes tuvieron diabetes gestacional (9%), preeclampsia una paciente, 8 HTA inducida en el embarazo, 2 pacientes HTA crónica (0,5%), 10 pacientes tuvieron amenaza de parto pretérmino (2,3%), se registraron 12 partos pretérmino (2,8%), 6 abortos (1,4%) a las 12,6 (DE 3,1) de media de semanas de gestación y 6 muertes fetales intrauterinas (1,4%). No hubo ningún caso de abrupto placentae. Además, el 51% de las pacientes fueron asistidas mediante parto vaginal y el 16,1% mediante cesárea. La estimación media de la edad gestacional al nacer fue de 39,4 semanas (DE 1,2). La media de peso del recién nacido se correspondió con 3.292,6 g (DE 462,4). El test de Apgar presentó una media de puntuación de 9,92 (DE 0,33). Se encontraron 5 fetos afectados de CIR (1,1%), con presencia de riesgo de pérdida de bienestar fetal 7 casos (1,7%), 16 recién nacidos con bajo peso (3,7%) y 25 con macrosomía (5,7%).
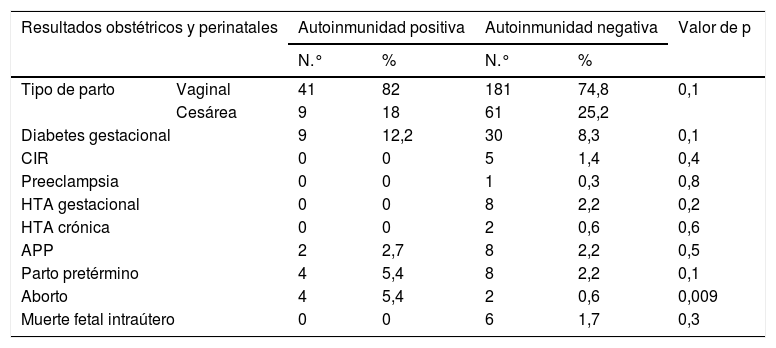
Los resultados de las complicaciones obstétrico-perinatales en relación con la presencia de autoinmunidad se muestran en la tabla 2. Se observa que la autoinmunidad positiva se asoció a una mayor probabilidad de aborto (p=0,009) En cuanto a los demás resultados maternos y fetales, no se encontraron diferencias estadísticamente significativas. Tampoco con la edad gestacional al nacer, el peso del recién nacido y el test de Apgar a los 5min.
Comparación de los resultados obstétricos y perinatales atendiendo a la presencia de autoinmunidad
| Resultados obstétricos y perinatales | Autoinmunidad positiva | Autoinmunidad negativa | Valor de p | |||
|---|---|---|---|---|---|---|
| N.° | % | N.° | % | |||
| Tipo de parto | Vaginal | 41 | 82 | 181 | 74,8 | 0,1 |
| Cesárea | 9 | 18 | 61 | 25,2 | ||
| Diabetes gestacional | 9 | 12,2 | 30 | 8,3 | 0,1 | |
| CIR | 0 | 0 | 5 | 1,4 | 0,4 | |
| Preeclampsia | 0 | 0 | 1 | 0,3 | 0,8 | |
| HTA gestacional | 0 | 0 | 8 | 2,2 | 0,2 | |
| HTA crónica | 0 | 0 | 2 | 0,6 | 0,6 | |
| APP | 2 | 2,7 | 8 | 2,2 | 0,5 | |
| Parto pretérmino | 4 | 5,4 | 8 | 2,2 | 0,1 | |
| Aborto | 4 | 5,4 | 2 | 0,6 | 0,009 | |
| Muerte fetal intraútero | 0 | 0 | 6 | 1,7 | 0,3 | |
APP: amenaza de parto pretérmino; CIR: crecimiento intrauterino retardado; HTA: hipertensión arterial.
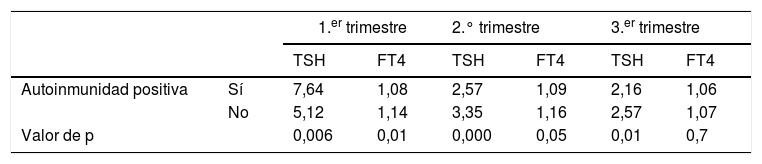
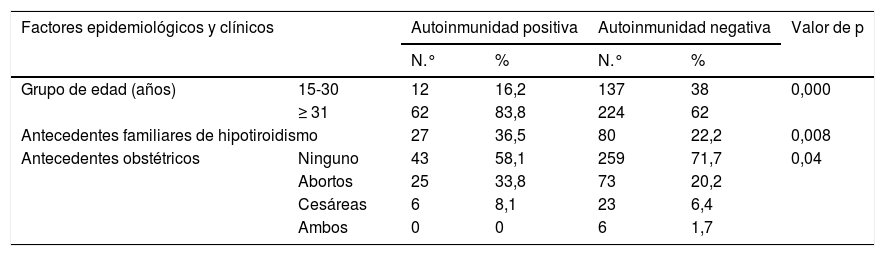
En la tabla 3 observamos que los valores de TSH son más elevados en los diferentes trimestres en los pacientes con autoinmunidad positiva. En las pacientes estudiadas, se asociaron a la presencia de autoinmunidad positiva, la edad>31 años, los antecedentes familiares de hipotiroidismo y los antecedentes obstétricos adversos (abortos o cesáreas). No existieron diferencias significativas en cuanto al número de gestaciones previas, el peso de las madres y la ganancia ponderal entre las gestantes con autoinmunidad positiva y negativa (tabla 4).
Valores medios de TSH y hormona tiroidea en las gestantes atendiendo a la presencia de autoinmunidad positiva
| 1.er trimestre | 2.° trimestre | 3.er trimestre | |||||
|---|---|---|---|---|---|---|---|
| TSH | FT4 | TSH | FT4 | TSH | FT4 | ||
| Autoinmunidad positiva | Sí | 7,64 | 1,08 | 2,57 | 1,09 | 2,16 | 1,06 |
| No | 5,12 | 1,14 | 3,35 | 1,16 | 2,57 | 1,07 | |
| Valor de p | 0,006 | 0,01 | 0,000 | 0,05 | 0,01 | 0,7 | |
TSH: UI/ml; FT4: ng/dl.
Variables epidemiológicas, clínicas y analíticas respecto a la autoinmunidad
| Factores epidemiológicos y clínicos | Autoinmunidad positiva | Autoinmunidad negativa | Valor de p | |||
|---|---|---|---|---|---|---|
| N.° | % | N.° | % | |||
| Grupo de edad (años) | 15-30 | 12 | 16,2 | 137 | 38 | 0,000 |
| ≥ 31 | 62 | 83,8 | 224 | 62 | ||
| Antecedentes familiares de hipotiroidismo | 27 | 36,5 | 80 | 22,2 | 0,008 | |
| Antecedentes obstétricos | Ninguno | 43 | 58,1 | 259 | 71,7 | 0,04 |
| Abortos | 25 | 33,8 | 73 | 20,2 | ||
| Cesáreas | 6 | 8,1 | 23 | 6,4 | ||
| Ambos | 0 | 0 | 6 | 1,7 | ||
En la regresión logística realizada, la presencia de autoinmunidad positiva supuso un aumento de probabilidad de asociación con el aborto de 10,25 veces con respecto a las gestantes que presentan autoinmunidad negativa (exponente [B]=10,25).
DiscusiónEste estudio pretendía evaluar la asociación entre aTPO positivos en mujeres gestantes con HSC y la aparición de complicaciones tanto obstétricas como perinatales. De las gestantes estudiadas, el 17% presentaba autoinmunidad positiva, dato que coincide con lo publicado en otros trabajos12. En el trabajo de Santiago et al.12 se registró un incremento progresivo de las concentraciones de TSH a lo largo de la gestación y una disminución paralela de los valores de FT4. En nuestro trabajo, la TSH media obtenida fue disminuyendo en cada trimestre con valores de 5,55μUI/ml, 3,21μUI/ml y 2,49μUI/ml, respectivamente, y los valores de FT4 solo disminuyeron en el último trimestre. Por otro lado, los valores de TSH fueron más elevados en las pacientes con aTPO positivos, al igual que se describe en el trabajo de Bocos-Terraz et al.13, en el que las gestantes con autoinmunidad positiva mostraron un valor medio de TSH mayor que las gestantes sin autoinmunidad, excepto en el tercer trimestre de embarazo, y los niveles de FT4 fueron significativamente menores en todos los intervalos de la gestación excepto en el último12. Sin embargo, aunque en este estudio se encontró una relación directa entre la edad y la autoinmunidad positiva, otros concluyen que la edad de la madre solo se asocia a elevación de TSH en ausencia de anticuerpos13.
Nuestros resultados solo mostraron relación significativa entre el aborto y el HSC asociado a autoinmunidad tiroidea positiva. La asociación entre el riesgo de aborto y la presencia de autoinmunidad positiva se ha observado en diferentes trabajos7,14,15. En este estudio, la probabilidad de presentar aborto fue de 10,25 veces mayor en las gestantes que presentaban autoinmunidad positiva con respecto a las que la presentaban negativa. Sin embargo, este resultado habría que considerarlo con reserva pues el riesgo de aborto espontáneo se asocia a múltiples variables, entre las que se incluyen la edad materna, los antecedentes personales y familiares de abortos de repetición y las comorbilidades médicas3, como también nosotros hemos podido evidenciar. En cuanto al efecto del tratamiento con levotiroxina, en el estudio publicado por Negro et al.16 se incluyó a un grupo de 57 gestantes con aTPO positivos tratadas con levotiroxina, otro grupo de 58 con aTPO positivos no tratadas y un grupo control de 869 con autoinmunidad negativa. Como resultado, se obtuvo que las tasas de abortos fueron significativamente superiores en las mujeres con aTPO positivos no tratadas que en las tratadas o las del grupo control.
Varios autores no encontraron relación entre la disfunción tiroidea y la positividad de aTPO con respecto al peso del recién nacido al nacer, la tasa de cesáreas, los ingresos del recién nacido en cuidados intensivos o el desarrollo en la madre de una diabetes gestacional o preeclampsia; sin embargo, se ha descrito un aumento de partos pretérmino, cuando la positividad de aTPO se asociaba con el HSC17. En un reciente metaanálisis, se informó que el HSC se asocia a una mayor frecuencia de CIR. Sin embargo, no se afecta cuando se presenta junto con autoinmunidad positiva18. En nuestro caso, tampoco se halló dicha relación. Probablemente, porque realmente estas mujeres con HSC con o sin autoinmunidad positiva que están asintomáticas y presentan una disfunción tiroidea leve no tienen más riesgo de otras complicaciones obstétricas. De hecho, en un reciente estudio de Plowden et al.19, se concluyó que el HSC y la autoinmunidad tiroidea no se asociaron a un mayor riesgo de parto prematuro, diabetes gestacional o preeclampsia, por lo que sus datos respaldan algunas recomendaciones recientes de que las mujeres asintomáticas de bajo riesgo no deben someterse a exámenes sistemáticos de detección de disfunción tiroidea o autoinmunidad.
Debido a la firme asociación entre el HC y los resultados adversos obstétricos y perinatales, las mujeres con HC deben ser tratadas siempre. Sin embargo, el tratamiento con levotiroxina en el HSC no está universalmente recomendado, debido a los pocos datos que hay sobre el beneficio del tratamiento. Un estudio aleatorizado demostró que el tratamiento con levotiroxina de mujeres embarazadas con HSC disminuía los eventos adversos tanto en la madre como en el feto20. En un análisis de un subgrupo del estudio CATS, se observó que la disfunción tiroidea se asociaba a resultados obstétricos adversos, mientras que el tratamiento con levotiroxina podía mejorar estos resultados21. Pero, en otro estudio reciente, aleatorizado, doble ciego, controlado con placebo, el tratamiento con levotiroxina en HSC no mejoró los resultados cognitivos en la descendencia a los 5 años de edad22.
En la actualidad, se recomienda el tratamiento con levotiroxina en mujeres gestantes que presentan HSC junto con aTPO positivos, y además se establece que podría ser beneficioso aunque no presenten autoinmunidad positiva23,24. De hecho, en un trabajo reciente25, el tratamiento con levotiroxina se asoció a un menor riesgo de aborto en mujeres con HSC, especialmente aquellas con concentraciones de TSH pretratamiento entre 4,1-10 mUI/l. Por lo tanto, según los presentes resultados, y a la espera de nuevos estudios de intervención que lo avalen, todas las mujeres gestantes con HSC, sobre todo con autoinmunidad asociada, deberían ser tratadas con levotiroxina desde el primer trimestre de la gestación.
ConclusionesLas gestantes con HSC, definido según nuestros VR locales, y autoinmunidad positiva tienen mayor riesgo de aborto y deberían ser tratadas con levotiroxina. La presencia de autoinmunidad tiroidea positiva se relaciona con una mayor edad materna, niveles más elevados de TSH y FT4, y con antecedentes familiares de enfermedad tiroidea.
AutoríaCLT y MAF diseñaron el estudio. ARM y ALB realizaron el trabajo de campo e introdujeron los datos para los análisis. ASB llevó a cabo la obtención de nuestros VR de HT. CLT, MAF, ARM y ALB escribieron el primer borrador del manuscrito e incorporaron las sugerencias de todos los coautores. Todos los autores han leído y aprobado la versión final de este artículo.
Conflicto de interesesLos autores declaran que no hay conflicto de intereses que perjudique la imparcialidad de este trabajo científico.