Un estudio epidemiológico realizado entre 1988 y 1992 puso de manifiesto la existencia de deficiencia de yodo y bocio endémico en la población escolar de la comunidad autónoma del País Vasco.
Objetivos1) Conocer el estado de nutrición de yodo de los escolares de 6-7 años de edad y 2) estimar la prevalencia de concentraciones anormales de TSH en sangre capilar.
Población y métodosFueron estudiados 497 escolares seleccionados mediante muestreo aleatorizado. Para evaluar el estado de nutrición de yodo se utilizó la mediana de las concentraciones urinarias de yodo (mCUY). Para estimar la prevalencia de concentraciones anormales de TSH se utilizó el intervalo de referencia derivado de la población estudiada.
ResultadosLa mCUY (P25-P75) fue de 140 μg/L (82-217). Fue mayor en los que utilizaban sal yodada en sus domicilios que en los que no lo hacían (146 [85-222] frente a 126 μg/L [73-198]; p < 0,05). También fue mayor en los que consumían 2 o más raciones diarias de leche y yogur que en los que consumían menos de 2 raciones (146 [87-225] vs. 110 μg/L [66-160]; p < 0,0001). La prevalencia de concentraciones anormales de TSH fue del 2%. No hubo correlación entre las concentraciones de TSH en sangre capilar y las CUY (R = 0,082; p = 0,076).
Discusión y conclusionesLos escolares de 6-7 años de la comunidad autónoma del País Vasco tienen un estado de nutrición de yodo adecuado. La utilización de sal yodada en el domicilio y el consumo diario de leche y yogur se asociaron con las mayores CUY.
An epidemiological study conducted between 1988 and 1992 showed iodine deficiency and endemic goiter in the schoolchildren of the autonomous community of the Basque Country.
Objectives1) To ascertain the iodine nutrition status of schoolchildren aged 6-7 years, and 2) to estimate the prevalence of abnormal TSH levels in capillary blood.
Population and methodsThe study was conducted on 497 schoolchildren selected by random sampling. Median urinary iodine concentration (mUIC) was used to assess iodine nutritional status, and the reference interval derived from the study population was used to estimate the prevalence of abnormal TSH levels.
ResultsThe mUIC (P25-P75) was 140 (82-217) μg/L. A higher value was found in those who used iodized salt at home than in those who did not (146 [85-222] versus 126 μg/L [73-198], P<0.05). It was also higher in those who consumed 2 or more daily servings of milk and yogurt than in those taking less than 2 servings (146 [87-225] versus 110 μg/L [66-160], P<0.0001). Abnormal TSH levels were found in 2% of children. There was no correlation between TSH levels in capillary blood and urinary iodine concentrations (R=0.082; P=0.076).
Discussion and conclusionsSchoolchildren aged 6-7 years of the autonomous community of the Basque Country have an adequate iodine nutrition status. Use of iodized salt at home and daily consumption of milk and yogurt were associated to the highest UICs.
El yodo, nutriente esencial para las especies animales, es un sustrato indispensable para la síntesis de hormonas tiroideas1. En los seres humanos la deficiencia de yodo (DY) da lugar a un amplio espectro de efectos adversos sobre el crecimiento y el desarrollo y sobre la salud denominados en su conjunto «trastornos causados por deficiencia de yodo»2. La consecuencia más visible y conocida de la DY es el bocio, pero los efectos más graves tienen lugar sobre el sistema nervioso central durante su desarrollo, en el que se puede producir daño cerebral irreversible con trastornos psicomotores de gravedad variable, desde deficiencias neurológicas y cognitivas sutiles hasta la situación más extrema: el cretinismo2. Además, la DY afecta de forma adversa a las funciones reproductoras e incrementa la frecuencia de abortos y de anomalías congénitas, así como la mortinatalidad y la mortalidad perinatal2,3. Los trastornos por DY son prevenibles gracias a la disponibilidad de métodos de yodación eficaces y de bajo coste económico. La yodación de la sal constituye la forma más práctica y controlable de proporcionar yodo a las colectividades que lo necesitan para completar sus necesidades fisiológicas4,5. Por su seguridad y eficacia, la fortificación con yodo de toda la sal de calidad alimentaria, la destinada a ser usada en las viviendas y en la industria de la alimentación, es la estrategia propuesta por la Organización Mundial de la Salud (OMS) para la prevención y el control de los trastornos causados por DY a escala mundial5.
Un estudio epidemiológico llevado a cabo entre 1988 y 1992 puso de manifiesto la existencia de DY y de bocio endémico en la población escolar de 6-14 años de edad de la comunidad autónoma del País Vasco (CAPV)6. Tras dichos hallazgos se desarrollaron diversas iniciativas dirigidas a promover la utilización de sal yodada (SY) en lugar de la sal sin fortificar entre los segmentos de la población que más se benefician de la profilaxis con yodo: los niños y adolescentes, las mujeres en edad de procrear, las mujeres gestantes y las madres lactantes.
Con el fin de evaluar los resultados de dichas intervenciones sanitarias, la Dirección de Salud Pública del Departamento de Salud del Gobierno vasco llevó a cabo varias actuaciones7-9. Las últimas de ellas son las relacionadas con el «Estudio Tirokid. Estudio de la yodación y de la función tiroidea en la población infantil española», promovido por la Sociedad Española de Endocrinología y Nutrición y financiado por Merck-Serono. La fase de selección de los escolares del «Estudio Tirokid» (niños de 6 y 7 años de edad de primer curso de la enseñanza primaria) se desarrolló durante 2010 y 2011 y la publicación de los resultados tuvo lugar en 201610.
Como resultado de la aplicación de la metodología del «Estudio Tirokid» resultaron seleccionados al azar 2de los 3territorios históricos de la CAPV (Araba/Álava y Gipuzkoa) y en cada uno de ellos 2centros escolares, también de forma aleatorizada10. Además de sumarse a dicha iniciativa y participar en su desarrollo, la Dirección de Salud Pública del Departamento de Salud del Gobierno vasco diseñó el estudio epidemiológico «Estado de nutrición de yodo y prevalencia de concentraciones anormales de TSH en la población escolar de 6-7 años de la CAPV», en el que se amplió el ámbito geográfico a los 3 territorios históricos que componen la CAPV (Araba/Álava, Bizkaia y Gipuzkoa) y se adaptó el tamaño de la muestra a los objetivos de la investigación.
Los objetivos fueron: 1) conocer el estado de nutrición de yodo de los escolares de 6-7 años de edad de la CAPV y los factores alimentarios asociados y 2) estimar la prevalencia de concentraciones anómalas de TSH en sangre capilar.
Población y métodosPoblaciónLa población de este estudio, observacional transversal, estuvo constituida por menores matriculados en centros escolares en los que se impartía enseñanza primaria en el curso escolar 2010-2011 en la CAPV (N = 20.580 alumnos: 10.057 mujeres y 10.523 varones). De los 536 centros escolares de la CAPV en los que se impartía enseñanza primaria, se seleccionaron 12 (2,2%) de forma aleatorizada (4 en cada territorio histórico, 2de ellos en la capital y los otros 2en el resto del territorio).
Tamaño muestralLa OMS y diferentes organismos internacionales y expertos en la materia recomiendan utilizar en los estudios poblacionales la mediana de las concentraciones urinarias de yodo (mCUY) como marcador biológico subrogado de la ingesta reciente de yodo4,11,12. Para estimar la ingesta de yodo en un colectivo con un rango de precisión de ±10% dentro del intervalo de confianza del 95% son necesarias unas 125 muestras casuales de orina, mientras que para conseguir un rango de precisión de ±5% se necesitan alrededor de 50013.
Fueron invitados a participar los 700 niños y niñas de 6-7 años de edad matriculados en los 12 centros que resultaron seleccionados (177 en Araba/Álava [25,3%], 236 en Bizkaia [33,7%] y 287 en Gipuzkoa [41%]). De ellos, 561 (80,1%) entregaron la autorización de sus padres o tutores para la participación en el estudio y devolvieron cumplimentado parcial o totalmente por sus padres o tutores el cuestionario que se les entregó. La muestra casual de orina pudo recogerse en 497 de los escolares que contaban con la autorización correspondiente (88,6%) y, de acuerdo con el objetivo principal de la investigación, fueron los que finalmente se incluyeron en el estudio: 261 niños (52,5%) y 236 niñas (47,5%).
MétodosLas variables para estudiar se obtuvieron mediante una encuesta cumplimentada por los padres o tutores que autorizaron la inclusión del escolar en el estudio y mediante el análisis de 2muestras biológicas del escolar: una de sangre capilar y otra de orina. Se indicó a los participantes que no era preciso que estuvieran en ayunas el día de la recogida de las muestras biológicas.
Mediante la encuesta, que fue la misma que se utilizó en el «Estudio Tirokid»10, se obtuvo información sobre la historia personal del niño relacionada con trastornos tiroideos, tratamientos farmacológicos activos, utilización de compuestos yodados para la desinfección de heridas durante el mes previo a la participación en el estudio y cirugía en los 6 meses anteriores, y sobre la utilización de SY en el domicilio y el consumo de alimentos ricos en yodo (leche, yogur y otros derivados lácteos, huevos, pescado de mar y algas). Se contempló la cantidad y la frecuencia de su consumo en el caso de la leche, el yogur y los huevos, y la frecuencia en el caso del queso, el pescado de mar y las algas. Para tipificar el consumo de alimentos ricos en yodo se utilizaron como referencia las definiciones de ración y las frecuencias de consumo recomendadas por la Sociedad Española de Nutrición Comunitaria (SENC) para la población infantil14.
Además, en el centro escolar se obtuvo una gota de sangre capilar de cada participante mediante punción en un dedo, se depositó sobre papel de filtro absorbente Whatmann 903 y se dejó secar a temperatura ambiente. Las muestras de sangre capilar se mantuvieron refrigeradas a 4°C hasta su entrega al laboratorio. De forma paralela, se guardaron 20mL de la orina casual de cada participante en tubos de polipropileno. Las muestras de orina se mantuvieron refrigeradas entre 2 y 8°C hasta su entrega en el laboratorio, donde fueron congeladas y almacenadas a temperatura de −20°C hasta el momento de su análisis.
Las determinaciones de TSH en sangre capilar se realizaron mediante fluoroinmunometría (AutoDelfia TM Neonatal hTSH test kit; Perkin-Elmer Inc.) en el Laboratorio de Screening Neonatal del Hospital Clínic de Barcelona (CV intra- e interensayo: 1,82 y 3,67%, respectivamente). La estimación del intervalo de referencia de la TSH en sangre capilar (0,26; IC 95%: 0,21-0,33 mU/L y 2,44; IC 95%: 2,25-2,73 mU/L) se hizo a partir de los valores de las concentraciones de TSH de los escolares que participaron en el estudio. Para obtener los límites de referencia y sus IC se utilizó el método basado en rangos para estimaciones no paramétricas de la herramienta The RefVal Program (http://sourceforge.net/projects/refval) desarrollada y actualizada por la International Federation of Clinical Chemistry15.
La determinación de la CUY se realizó en el Laboratorio Normativo de Salud Pública del Gobierno vasco en Derio (Bizkaia), mediante cromatografía líquida de alta resolución en fase reversa, utilizando par iónico con detección electroquímica y electrodo de plata (Waters Chromatography, Milford, MA, EE. UU.). La información detallada sobre el procedimiento y la validación del método y su precisión intra- e interserial se encuentra disponible en otra publicación16. El laboratorio está acreditado bajo la norma ISO 15189 por la Entidad Nacional de Acreditación y participa en 2programas de evaluación externa de la calidad: el organizado por los Centers for Disease Control and Prevention (CDC, Atlanta, EE. UU.), Ensuring the Quality of Urinary Iodine Procedures, y el organizado por la Asociación Española de Cribado Neonatal. Para evaluar la situación nutricional con respecto al yodo se siguieron los criterios establecidos por la OMS y otros organismos internacionales (mCUY del colectivo: <100μg/L, deficiencia de yodo; 100-199μg/L, ingesta adecuada de yodo; 200-299μg/L, ingesta de yodo superior a la recomendada y ≥300μg/L, ingesta excesiva de yodo)4,11.
Análisis estadísticoLas variables se han expresado mediante medidas de tendencia central y de dispersión en el caso de las variables cuantitativas, mientras que para las cualitativas o categóricas se emplearon frecuencias absolutas y relativas (porcentajes, con sus intervalos de confianza).
Los valores de la CUY no suelen seguir una distribución normal4,11,12 por lo que para expresar sus resultados se utilizaron las medianas y los rangos intercuartílicos como medidas de tendencia central y de dispersión, respectivamente. Para el análisis de las diferencias entre las medianas de las CUY se utilizaron pruebas no paramétricas, el test de la U de Mann-Whitney para la comparación de 2medianas y el de Kruskal-Wallis para la de más de 2medianas. Las comparaciones entre las frecuencias de las variables categóricas se realizaron mediante la prueba de la χ2 de Pearson. Se aplicó el test exacto de Fisher cuando el número de efectivos lo requirió. Para analizar la dirección y la magnitud de la asociación entre las 2variables cuantitativas que no cumplen criterios de normalidad, la CUY y la concentración de TSH en sangre capilar, se utilizó el coeficiente de correlación de Spearman.
La significación estadística se estableció en p < 0,05 y el análisis estadístico se llevó a cabo con el programa SPSS, versión 21 para Windows (SPSS Inc., Chicago, Illinois, EE. UU.).
El protocolo del estudio «Estado de nutrición de yodo y prevalencia de valores anormales de TSH en la población escolar de 6-7 años de la CAPV» fue aprobado por el Comité Ético de Investigación Clínica de Euskadi. El trabajo de campo se llevó a cabo en el mes de marzo de 2011.
ResultadosCuestionario sobre alimentos ricos en yodoEl porcentaje de utilización de SY en el domicilio fue del 69,2% (IC 95%: 65-73%) y no hubo diferencias entre los sexos (p = 0,923).
La mediana (P25-P75) del consumo de raciones diarias de leche y yogur fue de 2,5 (2-3). No existieron diferencias entre niños y niñas (p = 0,097). La mediana (P25-P75) de la frecuencia semanal de consumo de queso fue de 2 (1-3) y no hubo diferencias significativas en la frecuencia de consumo semanal según el sexo (p = 0,394).
La mediana (P25-P75) de la frecuencia de consumo de pescado de mar fue 2 (2-3) veces por semana y no hubo diferencias significativas entre los niños y las niñas (p = 0,166). En cuanto al consumo de huevos, la mediana (P25-P75) fue de 2 (2-3) unidades semanales y la diferencia entre los sexos no llegó a alcanzar significación estadística (p = 0,064).
Concentración urinaria de yodoLos valores de la CUY (mínimo 21μg/L y máximo 766μg/L) no siguieron una distribución normal (p < 0,0001). La mCUY (P25-P75) fue de 140 μg/L (82-217). Fue significativamente mayor en los niños que en las niñas (150 frente a 122μg/L; p < 0,01).
La mCUY (P25-P75) de los escolares que consumían SY en sus domicilios fue mayor que la de los que utilizaban sal sin fortificar: 146 (85-222) frente a 126 μg/L (73-198) (p < 0,05).
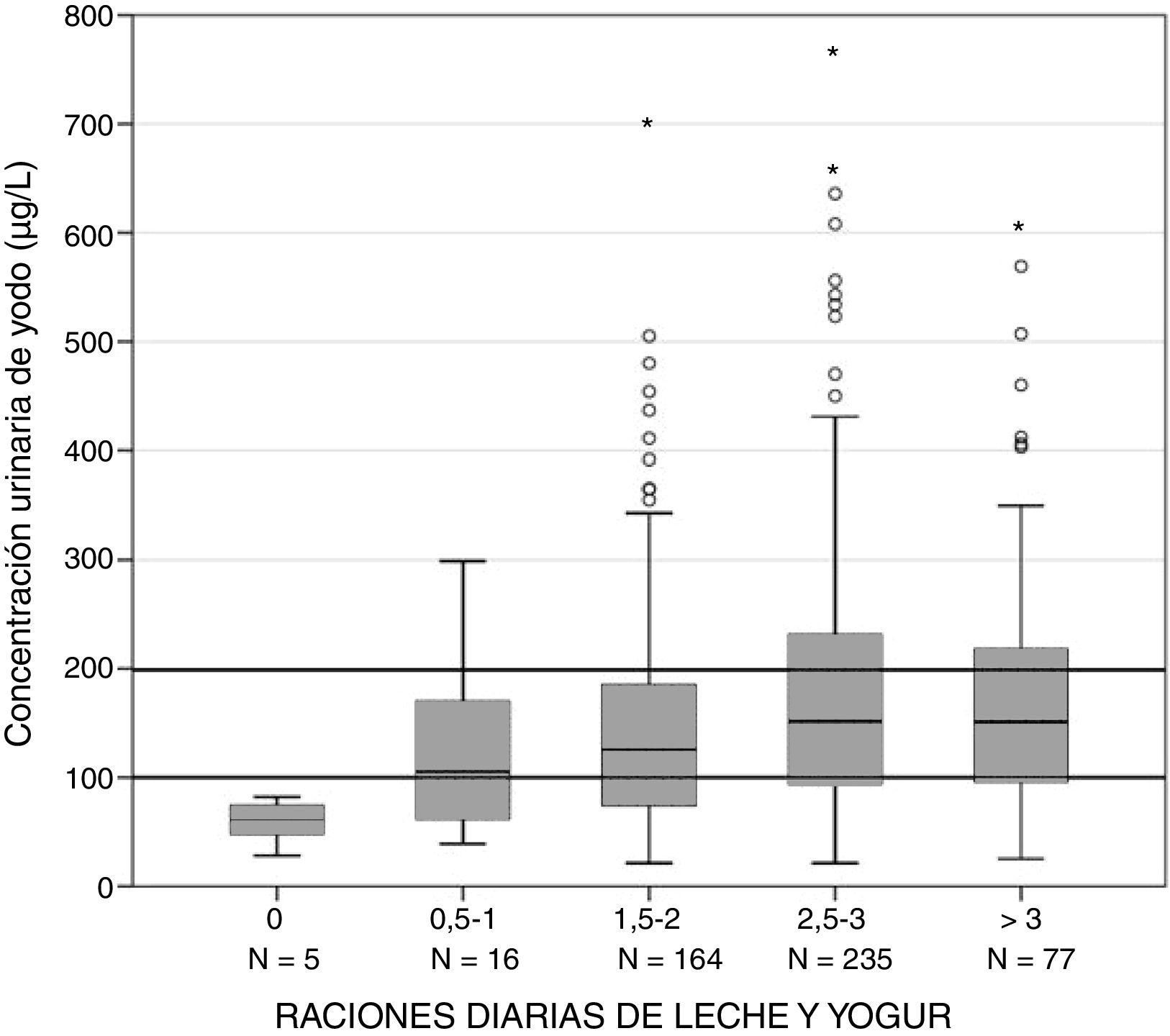
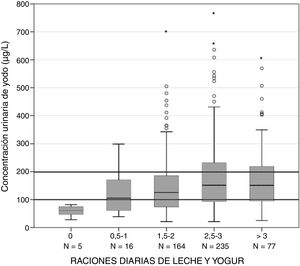
La mCUY de los escolares que consumían menos de 2 raciones diarias de leche y yogur fue significativamente menor que la de los que consumían 2 o más raciones diarias: 110 (66-160) frente a 146 μg/L (87-225) (p < 0,0001). Tal y como se puede observar en la figura 1, hubo asociación entre el consumo diario de leche y yogur y la CUY. La relación entre ambas variables es lineal y creciente hasta ingestas equivalentes a 3 raciones diarias de leche y yogur y se estabiliza para consumos superiores: 0 raciones, 61μg/L; 0,5-1 ración, 105μg/L; 1,5-2 raciones, 125μg/L; 2,5-3 raciones, 152μg/L; y 3,5 raciones o más, 151μg/L (p = 0,001).
En el grupo de los escolares que utilizaban SY en sus domicilios, la mCUY de los consumidores de menos de 2 raciones diarias de leche y yogur fue significativamente menor que la de los consumidores de 2 o más raciones: 124 (69-177) frente a 154 μg/L (91-231) (p < 0,05). También en el grupo de los escolares que no utilizaban SY en sus domicilios la mCUY de los consumidores de menos de 2 raciones diarias de leche y yogur fue significativamente menor que la de los consumidores de 2 o más raciones diarias, 102 (60-141) frente a 137 (77-208) μg/L (p < 0,05).
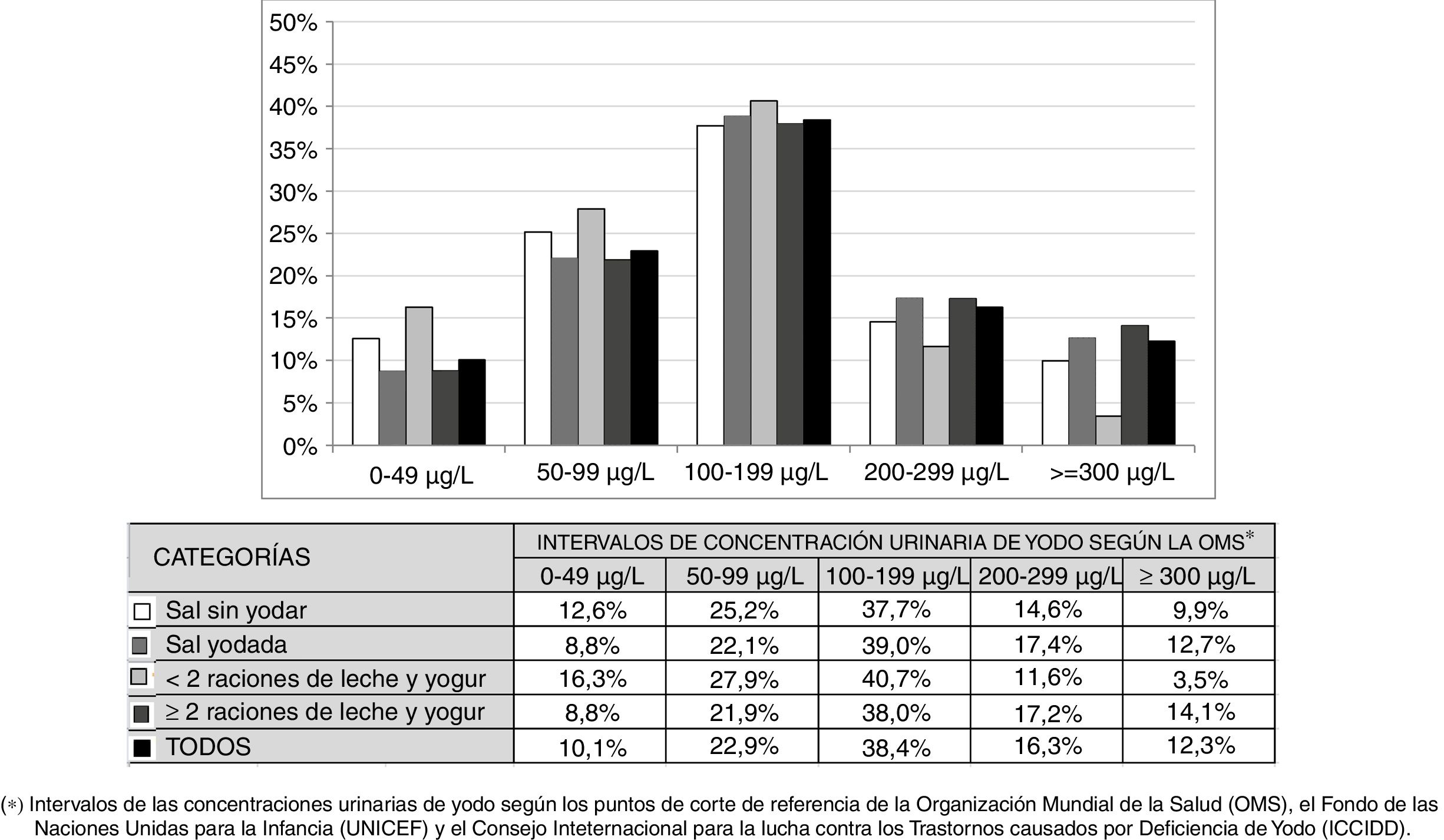
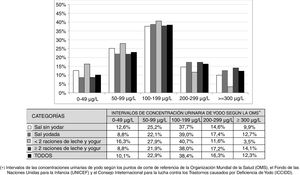
En la figura 2 se muestra la distribución de las frecuencias de CUY en cada uno de los intervalos propuestos por la OMS según la utilización o no de SY en el domicilio y el consumo de menos de 2 raciones diarias o de 2 o más raciones diarias de leche y yogur. No hubo diferencias significativas entre las frecuencias de CUY en ninguno de los 4 supuestos. Tampoco las hubo cuando se analizó el uso combinado de sal y el consumo diario de leche y yogur, excepto cuando se compararon las 2situaciones más extremas: la combinación de utilización de SY en el domicilio y consumo de 2 o más raciones diarias de leche y yogur frente a la combinación de utilización de sal sin fortificar con yodo en el domicilio y consumo de menos de 2 raciones diarias de leche y yogur (p < 0,05).
Ni el consumo de queso con mayor frecuencia semanal que la mediana del colectivo, ni el consumo de huevos en cantidades semanales iguales o superiores a las recomendadas por la SENC, ni el de pescado de mar con una frecuencia semanal igual o superior a la recomendada por la SENC se asociaron con mayor CUY. Entre los consumidores de algas (n = 17), el único escolar que las consumía a diario tuvo una CUY > 300μg/L (319μg/L). Los demás tomaban algas entre 1 y 4 veces por semana y su CUY osciló entre 41 y 223μg/L.
La CUY no superó los 300μg/L en ninguno de los 8 escolares intervenidos quirúrgicamente en los 6 meses anteriores a la realización del estudio, pero sí lo hizo en 2 de los 46 escolares curados con antisépticos yodados durante el mes anterior al estudio: en uno de ellos fue de 315μg/L y en el otro de 608μg/L.
Prevalencia de valores anómalos de TSH en sangre capilarSegún la encuesta cumplimentada por los padres o tutores de los escolares, ningún escolar estaba diagnosticado ni tratado de hipotiroidismo o hipertiroidismo.
Los valores de TSH en sangre capilar no siguieron una distribución normal (p = 0,000). La mediana (P25-P75) de la concentración de TSH en sangre capilar fue 1,0 mU/mL (0,72-1,35). No hubo diferencias significativas de los valores de TSH en función del sexo (p = 0,119).
El porcentaje de sujetos con cifras de TSH por debajo del límite inferior del IC del 95% del P2,5 (0,21 mU/L) fue 1% y el de sujetos con cifras de TSH por encima del límite superior del IC del 95%, del P97,5 (2,73 mU/L) fue, así mismo, 1%.
No hubo correlación entre las concentraciones de TSH en sangre capilar y las CUY (R = 0,082; p = 0,076).
DiscusiónEl Instituto de Medicina de los EE. UU. recomienda la ingesta de 90μg diarios de yodo para los menores de 4-8 años de edad1 y la OMS, 120μg diarios de yodo para los de 6-12 años4. Por su parte, la Autoridad Europea de Seguridad Alimentaria (European Food Safety Authority) estima que la ingesta adecuada de yodo para menores entre los 4 y los 10 años de edad es de 90μg/día17.
El contenido de yodo de los pescados de mar y mariscos muestra una gran variación, con una concentración media del micronutriente entre 46 y 116μg/100g de porción comestible18. Como consecuencia de la profilaxis con yodo para proteger la salud y evitar las pérdidas económicas que ocasiona la DY en los animales que se crían para producir alimentos para consumo humano, tiene lugar un aumento en el contenido del micronutriente, mucho mayor en los huevos y en la leche que en la carne de las aves y del ganado, debido a que el oligoelemento se concentra mediante transporte activo en la yema de los huevos y en las glándulas mamarias durante el período de lactancia19,20. Un vaso de la leche corriente de vaca (200-250mL) disponible en la CAPV contiene 50μg de yodo21 y esta cantidad permite cubrir el 55% de la ingesta adecuada de yodo a los 4-10 años de edad. Los huevos presentan una alta variación en su contenido de yodo, con una oscilación de la concentración del micronutriente entre 17 y 162,5μg/100g de porción comestible18, reflejo probablemente de prácticas alimentarias y veterinarias muy diversas19.
Un estudio epidemiológico llevado a cabo entre 1988 y 1992 puso de manifiesto la existencia de DY y de bocio endémico en los escolares de la CAPV6. La utilización de SY y el consumo de alimentos enriquecidos en yodo posibilitaron la rápida normalización de la ingesta de yodo en la población escolar entre 1992 y 19987,9. La mCUY de los escolares de 6-14 años de edad pasó de los 65μg/L en 1992 a 147μg/L en 20059. Una parte importante del fenómeno se debió probablemente al incremento producido en la concentración de yodo en la leche como consecuencia de la instauración progresiva de medidas de profilaxis con yodo en el ganado vacuno, al igual que ocurrió en varios países europeos como Dinamarca, Alemania, Suiza, Francia, Italia, República Checa y Polonia a finales de la década de los 80 y especialmente durante la década de los 90 del siglo pasado9.
El método de profilaxis con yodo recomendado por la OMS y otras agencias internacionales para la prevención de la DY y el control de los trastornos por DY en las zonas geográficas cuyos terrenos y aguas dulces son pobres en yodo es la fortificación de la sal con yodo4,5. De acuerdo con dichos organismos, el acceso a la SY debe ser posible en prácticamente todo el territorio de las áreas geográficas afectadas y, además, debe mantenerse, con el fin de que la SY pueda ser utilizada en más del 90% de las viviendas de forma ininterrumpida4. La legislación que regula la fortificación de la sal con yodo en España establece que el producto terminado debe contener 60mg de yodo por cada kilogramo de sal (60ppm de yodo), con un margen de tolerancia de ±15%22.
El porcentaje de utilización de SY en los domicilios de los escolares de 6-7 años de la CAPV fue del 69,2%, muy cercano al 69,8% de los escolares de la misma edad que participaron en el «Estudio Tirokid» desarrollado en el ámbito estatal, aunque en este caso hubo variaciones importantes entre las comunidades autónomas que participaron: Madrid 59,6%; Navarra 60,8%; Castilla-León 61,1%; Baleares 65,5%; Extremadura 67,7%; País Vasco 71,4%; Andalucía 75%; Cataluña 76%; Asturias 77,3%; Castilla-La Mancha 77,8% y Aragón 80,4%10. El porcentaje de consumo de SY en los escolares de 6-7 años de edad de la CAPV es notablemente mayor que el hallado en la Encuesta de Nutrición realizada en la CAPV en 2005 en población infantojuvenil, en la que el porcentaje de consumo de SY en los hogares de la población escolar de 6 a 14 años de edad fue del 53%9. Para prevenir los daños irreversibles que puede producir la DY en el sistema nervioso central del feto y del niño pequeño, las autoridades sanitarias deberían realizar un esfuerzo dirigido a extender la utilización de SY a virtualmente todas las viviendas en las que residan mujeres en edad de procrear, mujeres gestantes y madres lactantes. El consumo mantenido de SY por las mujeres en edad de procrear les permite optimizar sus reservas de yodo intratiroideo y, en caso de embarazo, esas grandes cantidades del oligoelemento guardadas en la glándula junto con las cantidades diarias de yodo que proporciona la alimentación les posibilita afrontar con éxito el aumento de las necesidades del micronutriente que tiene lugar durante dicha situación fisiológica23,24.
La mCUY de los escolares de 6-7 años de edad de la CAPV, 140μg/L, se halla dentro del tramo 100-199μg/L que corresponde a los estados de nutrición de yodo adecuados en los niños de 6-12 años de edad4,11. Llama la atención que no solamente los niños que consumían SY en sus domicilios se hallaban en una situación nutricional adecuada con respecto al yodo (mCUY 146μg/L) sino también los niños en cuyas viviendas se usaba sal sin fortificar (mCUY 126μg/L). La normalidad del estado de nutrición de yodo de los escolares en cuyas viviendas se consumía sal sin fortificar con yodo orienta hacia la utilización por ellos de fuentes importantes del micronutriente diferentes de la SY.
El consumo diario de leche y yogur fue el factor alimentario que se asoció con las mayores CUY en los escolares de la CAPV, junto con la utilización de SY en el domicilio. Hubo una relación lineal creciente entre el número de raciones diarias de leche y yogur consumidas y la CUY hasta ingestas equivalentes a 3 raciones diarias, que se estabilizó a partir de consumos superiores a las 3 raciones, un fenómeno muy cercano al observado en el «Estudio Tirokid»10. En una investigación realizada en población escolar en Málaga, el único grupo de alimentos que se asoció con la CUY fue el constituido por los lácteos (leche, yogur y batidos) y lo hizo de manera lineal y de forma dependiente de la cantidad ingerida25,26. En los estudios más recientes realizados en población preescolar y escolar también se observa la asociación positiva entre el consumo de leche y la CUY, asociación que confirma que los lácteos constituyen una fuente alimentaria importante de yodo27,28.
La mCUY fue significativamente mayor en los niños que en las niñas, un hallazgo habitual en los estudios que se llevan a cabo en población escolar. Cabe atribuir parte del fenómeno al mayor consumo alimentario que realizan los niños con respecto a las niñas. En el «Estudio enKid», realizado en población infantil y juvenil española, se observó que los varones consumen mayores cantidades de alimentos de todos los grupos a excepción de las verduras, grupo en el que las mujeres realizaron ingestas ligeramente mayores, y de los azúcares y el cacao, en los que la ingesta fue semejante en ambos sexos29.
Los intervalos de referencia de la TSH pueden variar considerablemente según la población seleccionada y el método de análisis utilizado30. La información disponible al respecto en población pediátrica de 6-7 años de edad es muy limitada y para estimar la prevalencia de valores anómalos de TSH capilar se han utilizado los límites de referencia calculados a partir de los valores de las concentraciones de TSH de los escolares que participaron en el estudio. En cuanto al significado de la prevalencia observada de valores anómalos de TSH, en el diseño del estudio se contempló remitir a sus médicos de asistencia primaria a los escolares con valores de TSH fuera del rango de referencia, pero no se consideró un seguimiento para conocer el diagnóstico definitivo de función tiroidea tras los estudios clínicos pertinentes en sus centros de asistencia primaria o especializada. En una cohorte de 121.052 niños y adolescentes israelíes de 0,5-16 años de edad a los que se les determinó la TSH sérica, hubo 1.226 sujetos (1,01%) que necesitaron finalmente tratamiento médico por disfunción tiroidea, 49 de ellos (0,04%) por hipertiroidismo y 1.177 (0,97%) por hipotiroidismo31.
ConclusionesLos escolares de 6-7 años de la CAPV tienen un estado de nutrición de yodo adecuado. La utilización de SY en el domicilio y el consumo diario de leche y yogur se asociaron con las mayores CUY.
FinanciaciónEl Laboratorio Merck-Serono proporcionó el apoyo logístico y financió los gastos derivados del estudio de campo y de los análisis de sangre. Los gastos de los análisis de orina fueron financiados por la Dirección de Salud Pública del Departamento de Sanidad del Gobierno vasco.
Conflicto de interesesNinguno.
A los niños que participaron y a sus padres y tutores, así como a las direcciones de los centros escolares. Por su inestimable colaboración, a Mercedes Estébanez Carrillo, directora de Salud Pública del Departamento de Sanidad y Consumo del Gobierno vasco (Vitoria-Gasteiz); a Cándido Hernández Garduño, director de Innovación Educativa del Departamento de Educación del Gobierno vasco (Vitoria-Gasteiz); a Manuel Lansac Aquelue del Departamento de Educación del Gobierno vasco (Vitoria-Gasteiz); a Marcos Orellana por su apoyo logístico al «Estudio Tirokid» (Departamento Médico, Laboratorio Merck-Serono, Madrid) y a José María Salazar por su apoyo logístico al «Estudio Tirokid» en la CAPV (Laboratorio Merck-Serono, Vitoria-Gasteiz).