La amiotrofia diabética o síndrome de Bruns-Garland es una entidad rara, que afecta a menos del 1% de los pacientes con diabetes. Se manifiesta con dolor, debilidad y atrofia muscular, uni- o bilateral en la región proximal de los miembros inferiores. Es más frecuente en la quinta década de vida en pacientes con varios años de evolución de diabetes tipo 2. Sin embargo, no guarda relación directa con la gravedad del curso de esta, pudiendo incluso preceder al diagnóstico1. La etiopatogenia es multifactorial y poco aclarada, siendo el diagnóstico clínico y de exclusión. El caso que presentamos tiene interés al sugerir un nuevo mecanismo que puede influir en la evolución de la enfermedad.
Mujer de 53 años con depresión reactiva al fallecimiento de un familiar y comienzo de diabetes tipo 2 tres meses previos al ingreso, con glucemia de 224mg/dL y HbA1c: 10,9%. Peso: 56kg, talla: 1,5m; IMC: 24,9kg/m2. Se inició tratamiento con dieta de 1.200Kcal y metformina 850mg/12h con buena adherencia por parte de la paciente. Concomitantemente al diagnóstico de diabetes tipo 2, inicia lumbociatalgia derecha, siendo posteriormente bilateral, con muy mal control del dolor a pesar del tratamiento prescrito (tabla 1). Ingresa en neurología para estudio de radiculoplexopatía bilateral lumbosacra subaguda, presentando empeoramiento progresivo de la marcha, con caídas y precisando muletas las últimas semanas. Se objetiva una pérdida de peso de 10kg desde el diagnóstico de la diabetes en gran parte atribuible a la dieta seguida por la paciente. La exploración neurológica reveló la presencia de paraparesia de predominio proximal además de atrofia de cuádriceps y arreflexia en extremidades inferiores, sin afectación de esfínteres. El electromiograma mostró actividad espontánea a nivel L2-S2 bilateral, compatible con radiculoplexopatía lumbosacra, con degeneración axonal motora y abundantes signos de denervación aguda y activa. La resonancia magnética lumbar y de pelvis y la tomografía computarizada toracoabdominal descartaron causas compresivas e infiltrativas. La punción lumbar mostró ligera hiperproteinorraquia (0,57g/L), siendo el resto de los parámetros normales, incluyendo la anatomía patológica y resultados microbiológicos. En la analítica únicamente destacaba un descenso de la HbA1c (6,6%). El perfil hepático y lipídico, la albúmina, sideremia, índice de saturación de la transferrina, ferritina, ionograma, calcemia, vitamina D, vitamina B12 y ácido fólico fueron normales. No se detectaron anticuerpos anti-GAD o antigangliósidos y el estudio de citomegalovirus y VIH resultó negativo. El examen fundoscópico y la ausencia de microalbuminuria descartaron la presencia de complicaciones microangiopáticas.
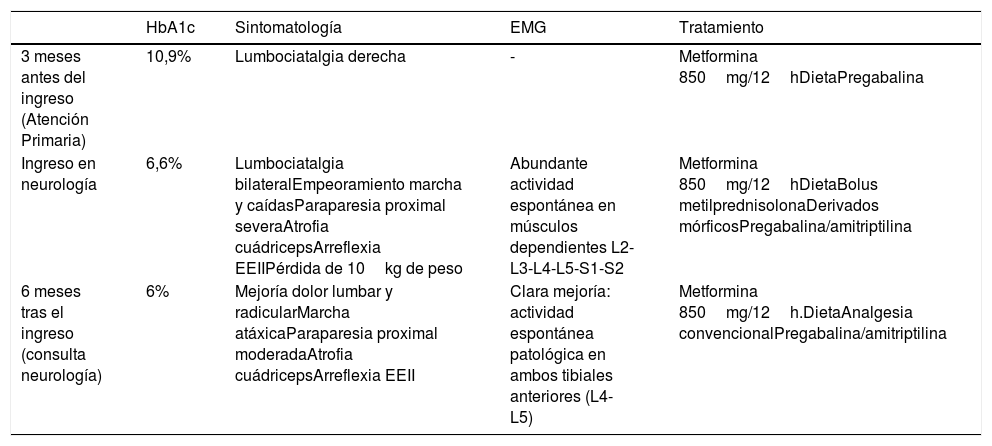
Tabla resumen del caso expuesto
| HbA1c | Sintomatología | EMG | Tratamiento | |
|---|---|---|---|---|
| 3 meses antes del ingreso (Atención Primaria) | 10,9% | Lumbociatalgia derecha | - | Metformina 850mg/12hDietaPregabalina |
| Ingreso en neurología | 6,6% | Lumbociatalgia bilateralEmpeoramiento marcha y caídasParaparesia proximal severaAtrofia cuádricepsArreflexia EEIIPérdida de 10kg de peso | Abundante actividad espontánea en músculos dependientes L2-L3-L4-L5-S1-S2 | Metformina 850mg/12hDietaBolus metilprednisolonaDerivados mórficosPregabalina/amitriptilina |
| 6 meses tras el ingreso (consulta neurología) | 6% | Mejoría dolor lumbar y radicularMarcha atáxicaParaparesia proximal moderadaAtrofia cuádricepsArreflexia EEII | Clara mejoría: actividad espontánea patológica en ambos tibiales anteriores (L4-L5) | Metformina 850mg/12h.DietaAnalgesia convencionalPregabalina/amitriptilina |
EEII: extremidades inferiores; EMG: electromiograma; HbA1c: hemoglobina glucosilada.
Descartadas causas compresivas/infiltrativas y siendo clínicamente indicativo, se orientó el caso como síndrome de Bruns-Garland. Se inició tratamiento con bolus intravenosos de metilprednisolona, derivados mórficos para control del dolor y rehabilitación. A los 5 meses la paciente presentó mejoría del dolor y del balance motor, pudiendo retirarse parte de medicación. En la tabla 1 se detallan las características semiológicas y los hallazgos del electromiograma.
En el síndrome de Bruns-Garland la inflamación inmunomediada constituye el eje de la explicación fisiopatológica, causando una microvasculitis con presencia de mono- y polimorfonucleares, complejos inmunes y complemento activado. El daño microvascular se traduce en isquemia de los vasa nervorum de los plexos y raíces nerviosas. Esto produce daños degenerativos axonales y desmielinización con consecuente atrofia focal de fibras musculares que alternan con fibras sanas. Aunque, el diagnóstico es clínico, se confirma con los estudios electrodiagnósticos que muestran daño axonal multifocal de raíces y plexos por desmielinización y denervación2, como muestra nuestro caso. La biopsia del nervio del músculo afectado se reserva para aquellos casos de mayor dificultad diagnóstica.
En el caso aportado llama la atención la importante disminución de la HbA1c en un corto periodo de tiempo (un 3,3% en 3 meses), lo cual podría haber desempeñado un papel en el empeoramiento de la amiotrofia. En este sentido, es posible que los mismos mecanismos poco claros que se implican en el empeoramiento transitorio de la retinopatía diabética a consecuencia de la rápida mejoría del control glucémico3,4 puedan estar involucrados en agravar la microangiopatía de los vasa nervorum en el contexto del síndrome de Burns-Garland. De hecho, un fenómeno similar se ha descrito en la denominada neuritis insulínica, que consiste en la neuropatía atribuida a la mejoría rápida del control glucémico mediante insulina en individuos con larga historia de hiperglucemia. La isquemia endoneural y la apoptosis debida a la privación repentina de glucosa se han descrito como elementos fisiopatológicos implicados5.
En definitiva, aportamos un caso de síndrome de Bruns-Garland asociado a una rápida mejoría del control glucémico. Esta experiencia debe hacer reflexionar sobre si la optimización brusca del control glucémico puede ser un factor precipitante de mala evolución de la enfermedad. Sin embargo, se precisan estudios observacionales prospectivos que apoyen esta hipótesis, así como investigación traslacional que estudie los mecanismos implicados.
Conflicto de interesesLos autores declaran no presentar conflicto de intereses.