La hernia incisional subxifoidea presenta complejidad en su solución quirúrgica por las características de la región anatómica donde aparece. El objetivo de nuestro estudio fue el análisis de los resultados obtenidos con las diferentes técnicas realizadas en nuestro centro durante 9 años, incidiendo en las complicaciones postoperatorias y la tasa de recidiva.
MétodosEstudio observacional, retrospectivo desde enero de 2011 hasta enero de 2019 de los pacientes intervenidos de hernia incisional subxifoidea en nuestra Unidad. Se analizaron las comorbilidades, técnicas quirúrgicas empleadas (eventroplastia preperitoneal o TP, y técnica de doble malla ajustada) y variables postoperatorias, incidiendo en la recidiva herniaria. Las complicaciones se recogieron según la clasificación de Clavien-Dindo.
ResultadosSe intervinieron un total de 42 pacientes: 22 (52,4%) mediante una TP, y 20 (47,6%) mediante técnica de doble malla ajustada. Todas las complicaciones registradas fueron leves (grado i) y aparecieron mayoritariamente en el grupo de la TP (p=0,053). El seguimiento medio postoperatorio fue 25,8±15,1 meses; no existieron diferencias estadísticamente significativas en cuanto a recidiva comparando los 2 grupos de tratamiento (p=0,288).
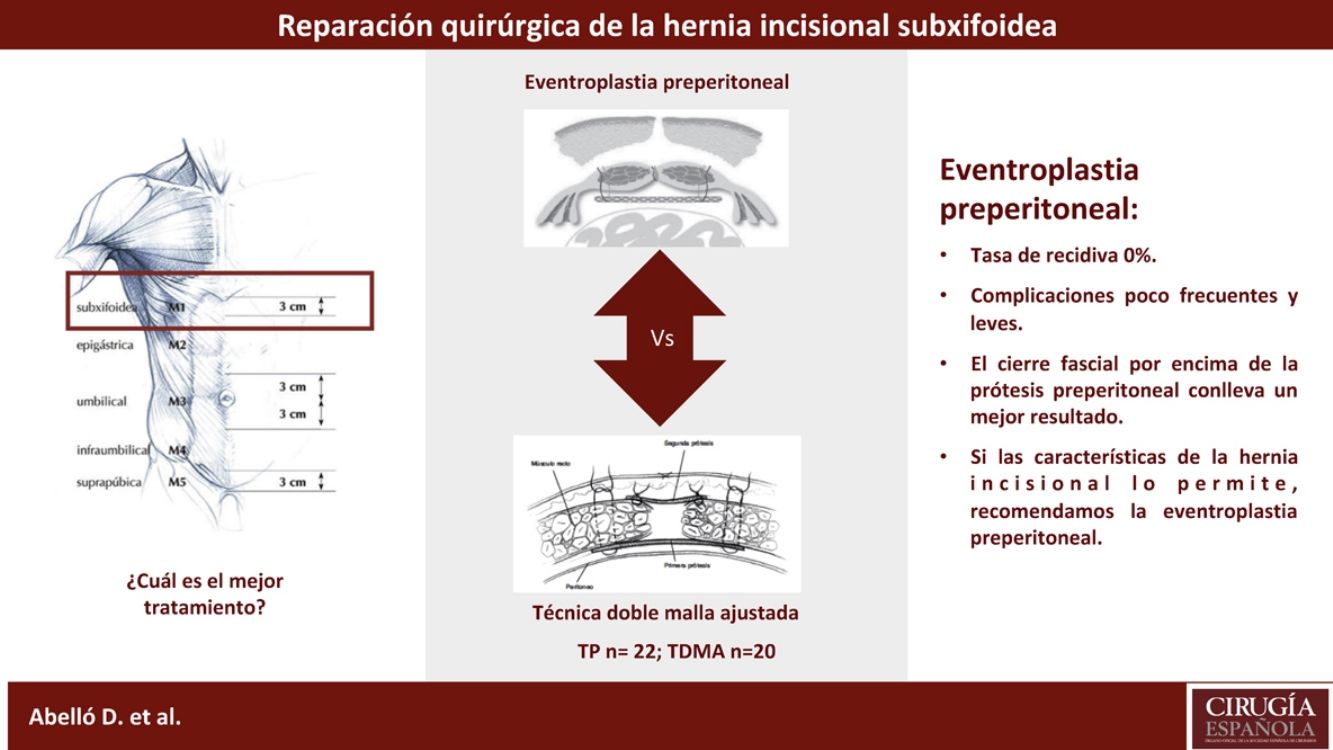
ConclusionesSegún nuestros resultados, la TP fue la técnica ideal para reparar una hernia incisional subxifoidea. La técnica de doble malla ajustada puede representar un abordaje eficaz con un bajo índice de complicaciones, aunque analizando globalmente la tasa de recidiva, el cierre fascial por encima de la prótesis preperitoneal conlleva un menor impacto en la misma.
The surgical procedure to repair a subxiphoid incisional hernia is a complex technique due to the anatomical area that it appears. The objective of our study is the analysis of the results obtained with the different surgical techniques performed in our center for 9 years, especially postoperative complications and the recurrence rate.
MethodsIt is an observational, retrospective study from January 2011 to January 2019 of patients operated of subxiphoid incisional hernia in our Unit. We analysed the comorbidities, surgical techniques (preperitoneal hernia repair or TP, and adjusted double mesh technique) and postoperative variable, especially the hernia recurrence. The postoperative complications were summarized flowing the Clavien-Dindo classification.
Results42 patients were operated: 22 (52,4%) TP and 20 (47,6%) adjusted double mesh technique. All the complications registered were minor (grade I) and it appeared mostly in TP group (P=.053). The average follow up was 25.8±15.1 months; there were no statistically significant differences in hernia recurrence comparing two treatment groups (P=.288).
ConclusionsAccording to our results, TP is the ideal technique to repair a subxiphoid incisional hernia. Adjusted double mesh technique may represent an effective approach with a low complication rate, although globally analyzing the recurrence rate, aponeurosis closure over the preperitoneal mesh entails less impact on it.
La hernia incisional subxifoidea (HIS), o M1 según la clasificación de la European Hernia Society (EHS)1, presenta una incidencia del 1-4,2%, en los pacientes sometidos a una esternotomía2,3. Su incidencia global varía según las series; este hecho se debe a que en la mayoría de las ocasiones, la HIS es de pequeño tamaño y pasa inadvertida por el paciente y por el profesional, siendo asimismo excepcional que produzca síntomas o episodios de incarceración4.
Los únicos estudios que analizan la incidencia y factores de riesgo para desarrollar una HIS se basan en pacientes sometidos a esternotomías practicadas en cirugías que involucran al cirujano torácico o al cardiovascular2,5,6. Así, el principal factor de riesgo para desarrollarla es el requerimiento de transfusión de concentrados de hematíes, como marcador indirecto de la complejidad quirúrgica5. También son factores predisponentes la obesidad y la infección de la herida quirúrgica postoperatoria7, variables comunes en el desarrollo de cualquier hernia incisional. La HIS también puede presentarse tras laparotomías subcostales y supraumbilicales en pacientes con alta comorbilidad4, como por ejemplo, trasplantados hepáticos o pacientes con tratamiento inmunosupresor7.
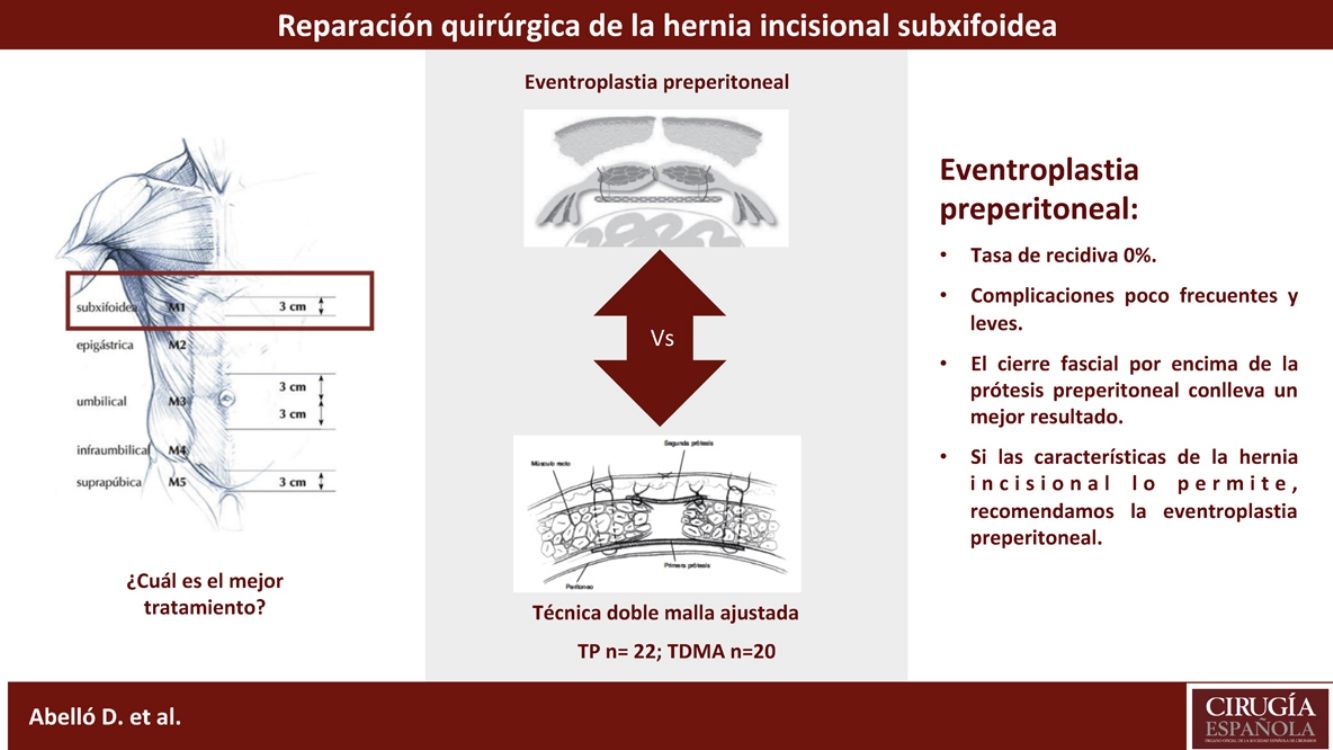
La solución quirúrgica de la HIS es compleja8. Se ha descrito que el cierre primario del defecto conlleva la recidiva herniaria hasta en un 80%9 y las complicaciones postoperatorias pueden aparecen hasta en el 50% de los casos10. Esta dificultad está relacionada con la región anatómica donde se presenta (inferior al reborde costal y a la apófisis xifoides), y las estructuras óseas que pueden dificultar la fijación y un correcto solapamiento de las prótesis al defecto herniario, pudiendo condicionar un cierre aponeurótico a tensión11.
El objetivo de nuestro estudio fue analizar retrospectivamente el índice de recidiva y comorbilidad en la reparación quirúrgica de la HIS mediante una eventroplastia preperitoneal (TP) o la técnica de la doble malla ajustada al defecto (TDMA).
MétodosEl presente trabajo es un estudio observacional y retrospectivo de las intervenciones realizadas de HIS en nuestro Hospital, desde enero de 2011 a enero de 2019.
Todos los pacientes con HIS fueron valorados en consultas externas, y fueron estudiados preoperatoriamente mediante la realización de una tomografía axial computarizada, con el objetivo de catalogar el tipo de eventración mediante la clasificación EHS12. Los criterios de inclusión en el estudio fueron pacientes operados de HIS de forma programada y que comprendían las áreas M1 o M1-M2. Se excluyeron las HIS combinadas con defectos que abarcaban también M3, M4 y M5, así como las reparaciones realizadas en el ámbito de urgencias.
Los pacientes fueron operados por un mismo equipo de 5 cirujanos especialistas en pared abdominal. La elección de la técnica quirúrgica a realizar fue decidida por el cirujano principal, así como el tipo de prótesis a utilizar. Como reparaciones quirúrgicas para abordar la HIS, se realizaron el abordaje preperitoneal (TP) y la TDMA, descrita por nuestro grupo11. En términos generales, el cirujano se inclinó hacia la realización de la TDMA cuando la HIS presentaba un diámetro trasverso de defecto herniario≥10cm, que dificultaba seriamente el cierre suprafascial por encima de la prótesis.
Los pacientes recibieron profilaxis antibiótica una hora antes de la incisión de piel, así como profilaxis tromboembólica mediante heparina de bajo peso molecular, que se iniciaba a las 6h de la cirugía. El antiséptico cutáneo utilizado fue la clorhexidina alcohólica o povidona iodada. En la TP se disecaba el saco herniario hasta su cuello, progresando en la disección por el plano preperitoneal subxifoideo e infraesternal, sobrepasando 5cm el defecto en todos sus ejes, donde finalmente posicionábamos la prótesis. El tipo de malla más utilizada fue la de polipropileno (PPL) de poro ancho, fijada con sutura tipo puntos sueltos de PPL o de monofilamento de reabsorción lenta (Monomax®), y con AbsorbaTack® a nivel costal y esternal. Posteriormente se intentaba el cierre primario de la aponeurosis de los rectos por encima de la prótesis con sutura continua de monofilamento de reabsorción lenta (Monomax loop®).
A diferencia de la anterior, en la TDMA, una vez posicionada la malla de PPL en posición preperitoneal, no se procedía al cierre de la vaina de los rectos, sino que se posicionaba una segunda prótesis de PPL inlay ajustada al borde del defecto mediante una sutura continua de PPL monofilamento11.
En todos los pacientes se realizó el solapamiento amplio preperitoneal de la prótesis a nivel retroxifoideo, y su fijación al xifoides y costillas. En todos los casos se colocaron drenajes tipo redón en el área de disección preperitoneal donde se encontraba la prótesis. Estos drenajes se retiraron cuando el débito diario fue menor a 50cc. Al final de la intervención se realizó un vendaje compresivo, y ya en sala de hospitalización se colocó una faja abdominal que se prolongó durante los primeros 2 meses postoperatorios.
Se realizó una revisión retrospectiva de los siguientes datos epidemiológicos: edad, género y comorbilidades (obesidad, tabaquismo, hipertensión arterial, diabetes mellitus, broncopatía, uso de anticoagulantes y portador de trasplante de órganos). Se analizaron variables intraoperatorias (tiempo quirúrgico, incidencias quirúrgicas, cirugías concomitantes, etc.) y postoperatorias (complicaciones según la clasificación de Clavien-Dindo13, tiempo de estancia hospitalaria, tasa de reingreso, índice de recidiva). La recidiva herniaria se definió clínicamente mediante la exploración física del paciente y para su confirmación se solicitó una tomografía computarizada abdominal en Valsalva. Por último, llevamos a cabo un análisis comparativo de las 2 técnicas quirúrgicas realizadas, incidiendo en la tasa de recidiva y de complicaciones peroperatorias.
Los pacientes fueron seguidos con controles postoperatorios en consultas externas a los 15, 30 días, a los 6 meses, al año, realizando revisión anual hasta completar un periodo de seguimiento de 3 años, que se intentó completar en la mayoría de los pacientes.
El análisis estadístico se realizó mediante el programa informático IBM SPSS® Statistics versión 25.0. (IBM, EE. UU.), utilizando como principales medidas descriptivas en las variables cuantitativas las medias y desviaciones estándar, y para las variables cualitativas, las frecuencias y los porcentajes. Se utilizó el test Chi-Cuadrado para las variables cualitativas y la T de Student vara las variables cuantitativas. Se consideraron diferencias significativas cuando el valor de p era menor de 0,05.
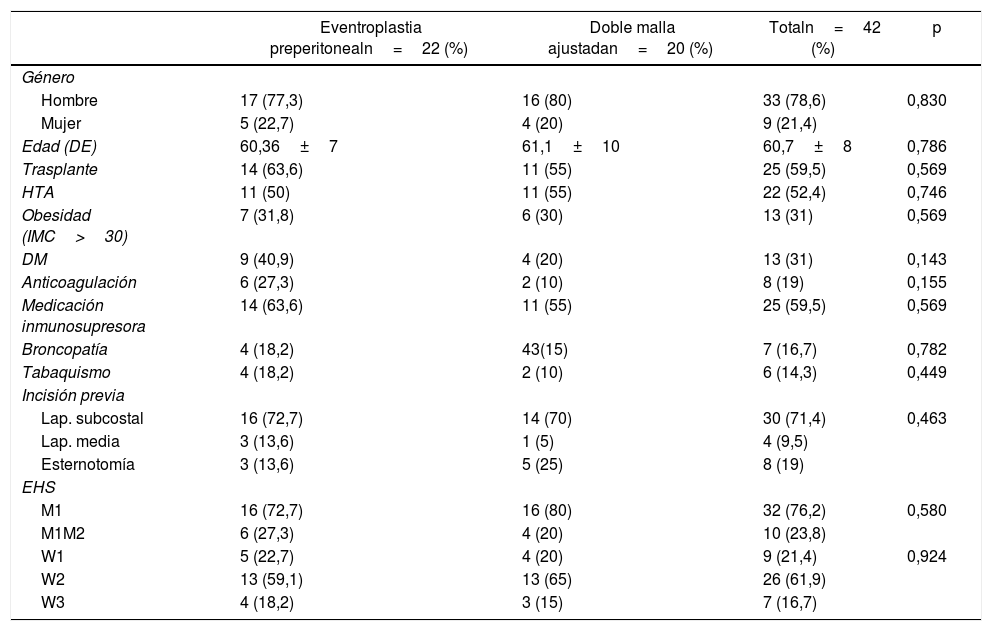
ResultadosAnalizamos a un total de 42 pacientes que se sometieron a una reparación quirúrgica de HIS entre enero de 2011 y enero de 2019. Las variables demográficas y comorbilidades así como las características de las HIS según la clasificación de la EHS se reflejan en la tabla 1.
Variables demográficas y técnica quirúrgica utilizada en la HIS
| Eventroplastia preperitonealn=22 (%) | Doble malla ajustadan=20 (%) | Totaln=42 (%) | p | |
|---|---|---|---|---|
| Género | ||||
| Hombre | 17 (77,3) | 16 (80) | 33 (78,6) | 0,830 |
| Mujer | 5 (22,7) | 4 (20) | 9 (21,4) | |
| Edad (DE) | 60,36±7 | 61,1±10 | 60,7±8 | 0,786 |
| Trasplante | 14 (63,6) | 11 (55) | 25 (59,5) | 0,569 |
| HTA | 11 (50) | 11 (55) | 22 (52,4) | 0,746 |
| Obesidad (IMC>30) | 7 (31,8) | 6 (30) | 13 (31) | 0,569 |
| DM | 9 (40,9) | 4 (20) | 13 (31) | 0,143 |
| Anticoagulación | 6 (27,3) | 2 (10) | 8 (19) | 0,155 |
| Medicación inmunosupresora | 14 (63,6) | 11 (55) | 25 (59,5) | 0,569 |
| Broncopatía | 4 (18,2) | 43(15) | 7 (16,7) | 0,782 |
| Tabaquismo | 4 (18,2) | 2 (10) | 6 (14,3) | 0,449 |
| Incisión previa | ||||
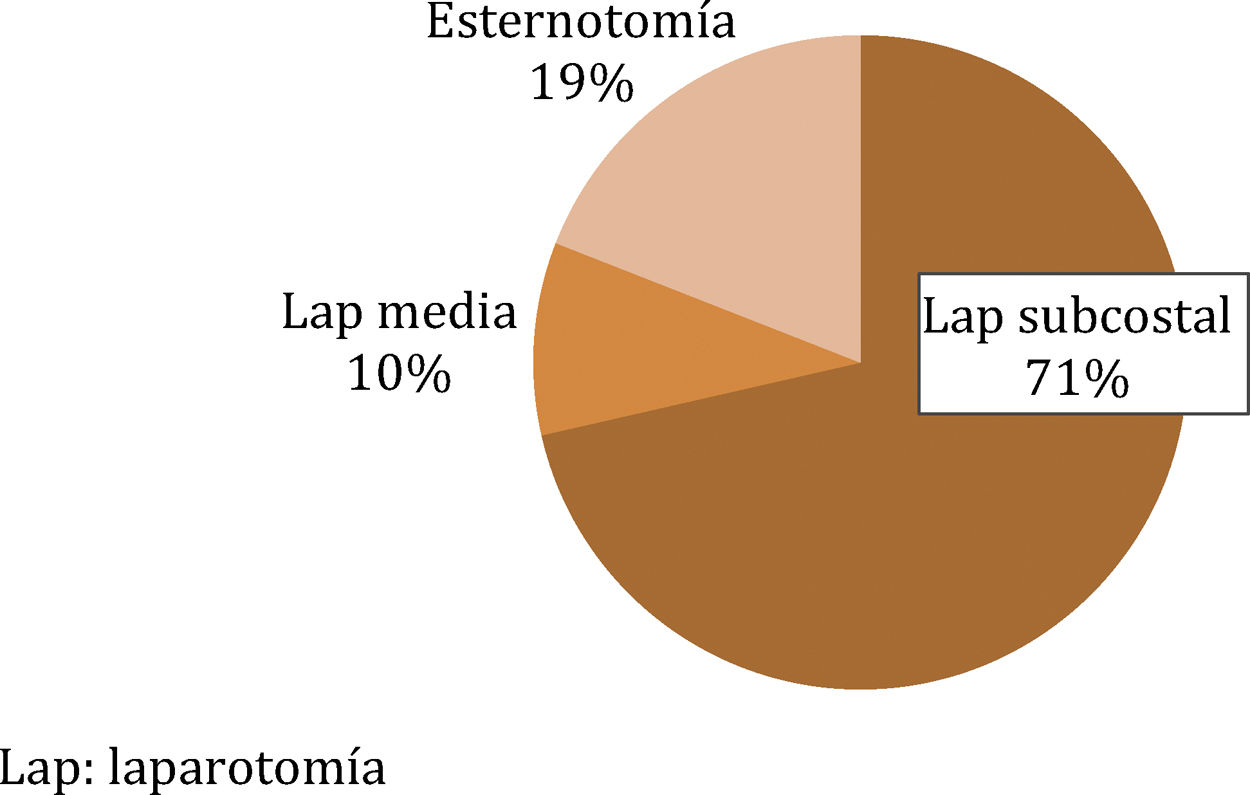
| Lap. subcostal | 16 (72,7) | 14 (70) | 30 (71,4) | 0,463 |
| Lap. media | 3 (13,6) | 1 (5) | 4 (9,5) | |
| Esternotomía | 3 (13,6) | 5 (25) | 8 (19) | |
| EHS | ||||
| M1 | 16 (72,7) | 16 (80) | 32 (76,2) | 0,580 |
| M1M2 | 6 (27,3) | 4 (20) | 10 (23,8) | |
| W1 | 5 (22,7) | 4 (20) | 9 (21,4) | 0,924 |
| W2 | 13 (59,1) | 13 (65) | 26 (61,9) | |
| W3 | 4 (18,2) | 3 (15) | 7 (16,7) |
DE: desviación estándar; DM: diabetes mellitus; EHS: European Hernia Society; HTA: hipertensión arterial; IMC: índice de masa corporal; Lap: laparotomía.
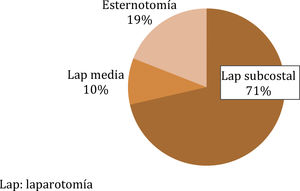
La mayoría de los pacientes se operaron con una HIS M1W2. La laparotomía subcostal fue la incisión eventrógena más frecuentemente practicada previamente en nuestra serie (71%) (fig. 1). La TP fue la opción quirúrgica más frecuente, realizándose en 22 pacientes (52,4%), mientras que la TDMA lo fue en 20 pacientes (47,6%). No hubo diferencias significativas entre los 2 grupos de tratamiento en cuanto a comorbilidad y características de la HIS.
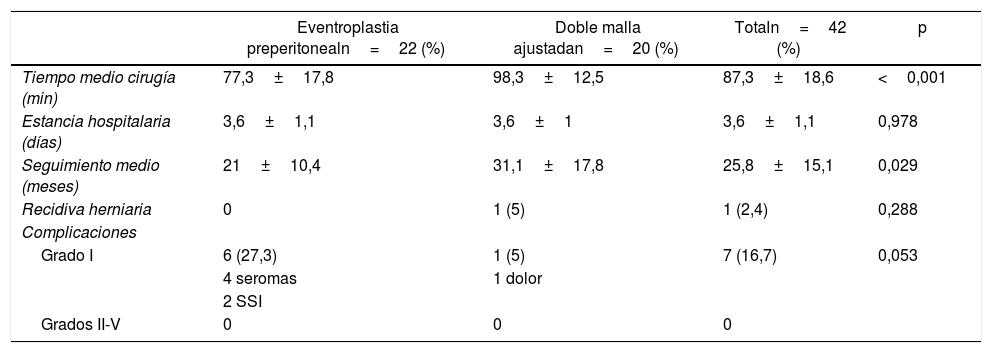
La tabla 2 muestra los resultados perioperatorios de ambas técnicas quirúrgicas. El tiempo quirúrgico que requirió la TP fue inferior que el de la TDMA (77,3±17,8min vs. 98,3±12,5min; p<0,001); sin embargo, no hubo diferencias en cuanto a la estancia hospitalaria (3,6±1,1 días vs. 3,6±1,1 días; p=0,978). En ninguna de las 2 técnicas se registraron complicaciones intraoperatorias. Todas las complicaciones postoperatorias que se registraron (seroma, infección de herida y dolor) fueron leves (grado i de la clasificación de Clavien-Dindo) y se resolvieron con tratamiento conservador. La TDMA presentó mejores resultados que la TP en cuanto a su aparición.
Variables perioperatorias, seguimiento, recidiva herniaria y complicaciones quirúrgicas según la clasificación de Clavien-Dindo
| Eventroplastia preperitonealn=22 (%) | Doble malla ajustadan=20 (%) | Totaln=42 (%) | p | |
|---|---|---|---|---|
| Tiempo medio cirugía (min) | 77,3±17,8 | 98,3±12,5 | 87,3±18,6 | <0,001 |
| Estancia hospitalaria (días) | 3,6±1,1 | 3,6±1 | 3,6±1,1 | 0,978 |
| Seguimiento medio (meses) | 21±10,4 | 31,1±17,8 | 25,8±15,1 | 0,029 |
| Recidiva herniaria | 0 | 1 (5) | 1 (2,4) | 0,288 |
| Complicaciones | ||||
| Grado I | 6 (27,3) | 1 (5) | 7 (16,7) | 0,053 |
| 4 seromas | 1 dolor | |||
| 2 SSI | ||||
| Grados II-V | 0 | 0 | 0 |
SSI: infección herida quirúrgica.
El seguimiento medio postoperatorio fue 25,8±15,1 meses, encontrando una tasa de recidiva herniaria del 2,4%. Aunque no existieron diferencias significativas en términos de recidiva, hay que destacar que el único caso registrado es del grupo de la TDMA. Esta apareció al año de seguimiento en un paciente que presentaba múltiples factores de riesgo (obesidad, tabaquismo, hipertensión arterial y trasplante hepático). Las características de la recidiva eran una nueva hernia incisional sintomática por la parte inferior de la prótesis colocada durante la TDMA, en posición M2-M3. Para repararla se optó por realizar una separación anterior de componentes con buen resultado y sin encontrar nueva recidiva en los controles posteriores.
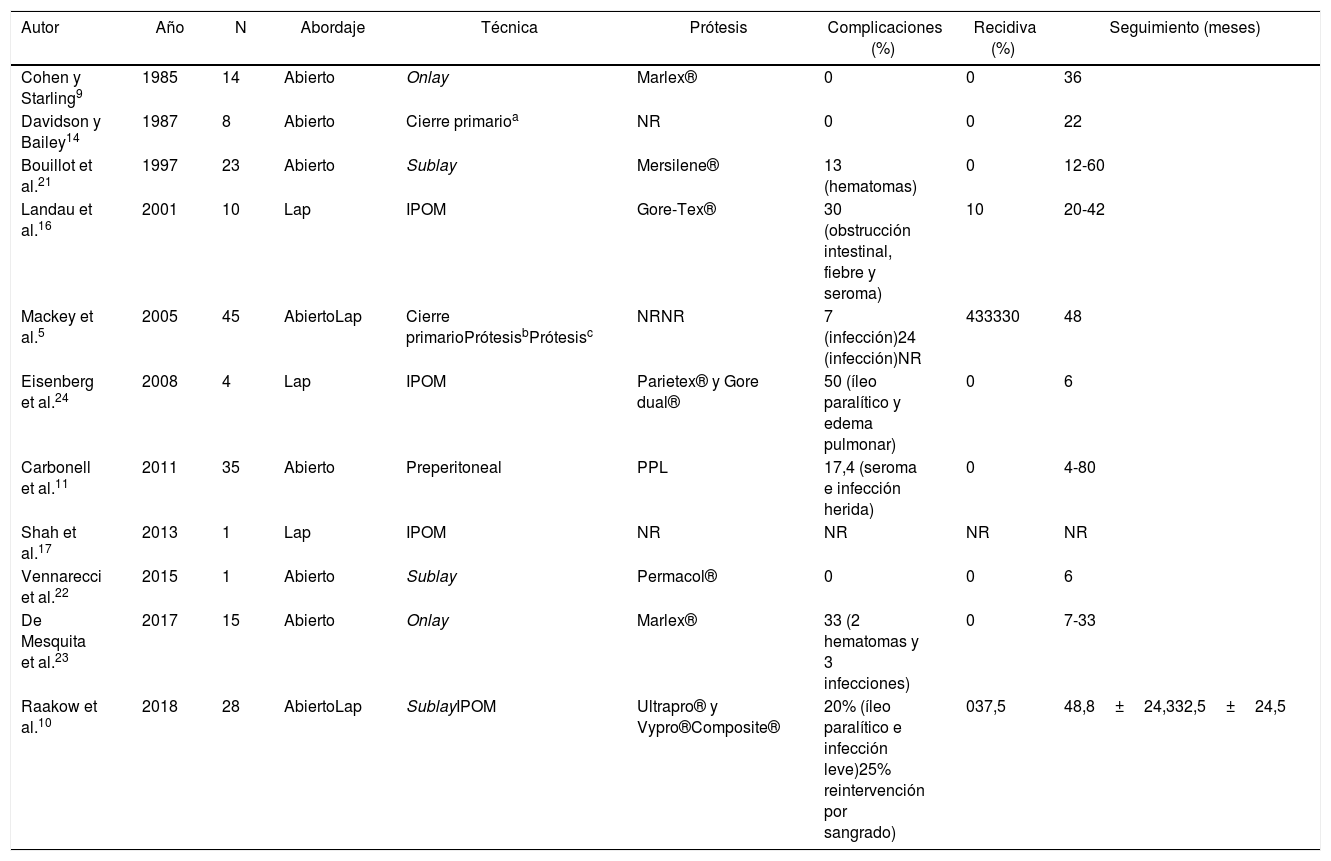
DiscusiónLas técnicas quirúrgicas descritas en la literatura científica para tratar la HIS son múltiples. La primera en describirse fue el cierre primario del defecto asociado a una malla supraaponeurótica, con resultados poco aceptables9,14; posteriormente se describieron los abordajes preperitoneales (TP y TDMA)11,15, y más recientemente, la colocación de mallas intraabdominales mediante vía laparoscópica10,16,17. La tabla 3 resume los resultados de las series más representativas publicadas en la literatura científica hasta el momento actual.
Series acerca de la HIS publicadas en la literatura desde 1985 hasta el momento actual mallas intraabdominales (IPOM)
| Autor | Año | N | Abordaje | Técnica | Prótesis | Complicaciones (%) | Recidiva (%) | Seguimiento (meses) |
|---|---|---|---|---|---|---|---|---|
| Cohen y Starling9 | 1985 | 14 | Abierto | Onlay | Marlex® | 0 | 0 | 36 |
| Davidson y Bailey14 | 1987 | 8 | Abierto | Cierre primarioa | NR | 0 | 0 | 22 |
| Bouillot et al.21 | 1997 | 23 | Abierto | Sublay | Mersilene® | 13 (hematomas) | 0 | 12-60 |
| Landau et al.16 | 2001 | 10 | Lap | IPOM | Gore-Tex® | 30 (obstrucción intestinal, fiebre y seroma) | 10 | 20-42 |
| Mackey et al.5 | 2005 | 45 | AbiertoLap | Cierre primarioPrótesisbPrótesisc | NRNR | 7 (infección)24 (infección)NR | 433330 | 48 |
| Eisenberg et al.24 | 2008 | 4 | Lap | IPOM | Parietex® y Gore dual® | 50 (íleo paralítico y edema pulmonar) | 0 | 6 |
| Carbonell et al.11 | 2011 | 35 | Abierto | Preperitoneal | PPL | 17,4 (seroma e infección herida) | 0 | 4-80 |
| Shah et al.17 | 2013 | 1 | Lap | IPOM | NR | NR | NR | NR |
| Vennarecci et al.22 | 2015 | 1 | Abierto | Sublay | Permacol® | 0 | 0 | 6 |
| De Mesquita et al.23 | 2017 | 15 | Abierto | Onlay | Marlex® | 33 (2 hematomas y 3 infecciones) | 0 | 7-33 |
| Raakow et al.10 | 2018 | 28 | AbiertoLap | SublayIPOM | Ultrapro® y Vypro®Composite® | 20% (íleo paralítico e infección leve)25% reintervención por sangrado) | 037,5 | 48,8±24,332,5±24,5 |
Lap: laparoscópico; NR: no registrado; PPL: polipropileno.
aTécnica de Wells.
bEn el abordaje abierto no definen en qué plano posicionan la prótesis.
cEn el abordaje laparoscópico no definen en qué plano posicionan la prótesis.
La recidiva herniaria tras la reparación de la HIS es elevada5,10. Factores influyentes en estos datos pueden ser la localización del defecto que contribuye a la complejidad de la reparación, al encontrarse en una zona de tensión y con poco margen de maniobrabilidad cuando se intenta la aproximación fascial y cierre del defecto herniario. También contribuye la proximidad de estructuras óseas a la hora de fijar la prótesis, haciéndose necesaria la disección retroesternal amplia para encontrar una área extensa de solapamiento bajo el hueso donde alojar la prótesis.
Holihan et al. publicaron 2 metaanálisis donde demostraron que posicionar la malla preperitoneal en lugar de suprafascial disminuye la tasa de recidiva y la de infección de la herida quirúrgica18,19. Aún así, la posición supraaponeurótica de la malla es uno de los abordajes que sigue siendo utilizado ampliamente en nuestro país20. Es esencial encontrar un plano amplio de disección preperitoneal retroesternal para desplegar la malla con amplitud, salvando varios centímetros el defecto herniario en su totalidad. De ahí que la técnica de elección para la reparación de la HIS sea el abordaje preperitoneal10,21,22.
Raakow et al.10 y Mackey et al.5 son los únicos grupos que han publicado los resultados de un estudio comparativo sobre las técnica de reparación de la HIS; de los mismos se extrae que la recidiva herniaria tras la reparación es influida por el posicionamiento de la prótesis. Mackey observó una incidencia del 43% de recidiva herniaria en el cierre primario y esta descendía al 30% cuando usaba una malla. Por el contrario, Raakow demuestra que la tasa de recidiva puede llegar al 0% con el uso de la TP.
Sin embargo, los datos publicados referente a la aparición de complicaciones, el abordaje quirúrgico y el plano de posicionar la malla son muy diversos5.
Es importante destacar que la elección de la técnica quirúrgica está condicionada también por las características de la eventración. Nuestro grupo intenta posicionar la malla en el plano preperitoneal sobrepasando ampliamente el defecto, realizando posteriormente un cierre primario del defecto anterior en la vaina de los músculos rectos libre de tensión. En los casos en los que este cierre primario no sea posible, se opta por posicionar una segunda malla según la TDMA, que al posicionar una segunda malla inlay permite conectar sin tensión los bordes de la fascia anterior y proteger la malla preperitoneal. Aún así, nuestros resultados en referencia a la recidiva herniaria mostraron que no existen diferencias significativas entre ambas opciones. Encontramos un caso de recidiva en el grupo de la TDMA condicionado por la ausencia del cierre del defecto suprafascial con una HIS y un diámetro transverso mayor a 10cm.
Las complicaciones postoperatorias relacionadas con la reparación de la HIS son múltiples y diversas. Las más frecuentes son las relativas a la herida quirúrgica como hematomas, seromas o infecciones del sitio quirúrgico, y que se pueden solventar con manejo conservador11,16,23. No obstante, llama la atención en la serie de Raakow et al.10 que en el subgrupo de abordaje laparoscópico se describe una tasa del 25% de reintervenciones quirúrgicas por sangrado (grado iiib) sin llegar a especificar la causa de esa incidencia tan elevada. A pesar de factores negativos como la existencia de inmunosupresión o la comorbilidad asociada a estos pacientes, los resultados de nuestra serie en cuanto a morbilidad postoperatoria nos parecen correctos. Todas las complicaciones postoperatorias registradas fueron de carácter leve (grado i). La incidencia de estas fue más frecuente en el grupo de la TP (27,3%) en comparación con la TDMA (5%). Posiblemente fue debido a que los pacientes que presentan complicaciones forman parte de un subgrupo con abundante comorbilidad (HTA, obesidad, broncopatía, diabetes…). Aún así, esta tasa de complicaciones se encuentra en el límite bajo de lo publicado en la literatura5,10,11,21,24.
En cuanto a las características demográficas y comorbilidad de los pacientes, destaca el gran volumen de casos que como antecedentes fueron sometidos a un trasplante (59,5%). Este hecho se explica parcialmente porque al tratarse de intervenciones quirúrgicas de larga duración y complejas pueden requerir en algunos casos transfusión de hemoderivados, elementos que pueden repercutir en la calidad de los tejidos5. Además, la medicación inmunosupresora, especialmente los esteroides, alteran el proceso de cicatrización y predisponen a la formación de eventraciones25,26. Por ello, es interesante plantear la posibilidad de prevención de la HIS mediante la colocación de una prótesis profiláctica durante la laparotomía subcostal. Blazquez et al.27 muestran, en pacientes sometidos a una laparotomía subcostal bilateral, una reducción de la incidencia de hernia incisional del 1,7% en el grupo de la malla profiláctica colocada en posición suprafascial en comparación con un 17,5% en el grupo sin malla (p=0,0006). Asimismo, Borab et al.28 y Argudo et al.29, en pacientes sometidos a una laparotomía media describen también una reducción del riesgo de aparición de eventración del 85% y del 78% respectivamente, mediante el uso de una prótesis suprafascial. Por último, destacar un ensayo clínico multicéntrico denominado «PRIMA», que concluye que hay una reducción significativa del riesgo de hernia incisional con el posicionamiento de una malla suprafascial en laparotomías medias en comparación con la posición retromuscular en pacientes de alto riesgo30. Aunque no sea el motivo de este trabajo y en la misma línea que lo publicado por los anteriores grupos, en los pacientes con elevada comorbilidad y alta probabilidad de desarrollar una HIS podría ser útil la colocación de una malla profiláctica.
Nuestro trabajo presenta limitaciones. Por una parte, el análisis retrospectivo de la serie está limitado por la información encontrada en la historia clínica de cada paciente así como el sesgo del observador. Así, 42 casos podrían representar poca casuística como para establecer conclusiones, pero no debemos olvidar que son números similares e incluso mayores al resto de las series analizadas. El interés de este trabajo puede radicar en la comparación de 2 técnicas quirúrgicas de la HIS, así como presentar aceptables resultados al analizar las complicaciones y la recidiva herniaria durante un periodo medio de seguimiento de más de 25 meses. Deseamos que el presente artículo siente las bases para poder realizar un estudio prospectivo y multicéntrico con un mayor tamaño muestral que permita extraer conclusiones más sólidas de la eficacia de las técnicas quirúrgicas para la HIS.
Como conclusiones y según nuestros resultados, la TP es la técnica ideal para reparar una HIS. La TDMA puede representar un abordaje eficaz con una baja tasa de complicaciones, aunque, analizando globalmente el índice de recidiva, el cierre fascial por encima de la prótesis preperitoneal conlleva un menor impacto en la misma.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses. La presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.