Introducción
La cirugía bariátrica (CB) también llamada cirugía de la obesidad (de baros, peso, e iatros, tratamiento) se ha consolidado en nuestro medio como una forma válida para tratar la enfermedad de obesidad mórbida (OM) y sus comorbilidades (afecciones acompañantes) como diabetes, hipertensión, apnea del sueño, síndrome metabólico, infertilidad, etc.
Sin tratar la causa ni, por tanto, conseguir la curación, al enfermo con OM que padece una "intoxicación crónica de calorías" se le puede ofrecer, alterando el tracto digestivo, una terapia restrictiva (para reducir la ingesta), malabsortiva (disminuyendo la mucosa intestinal expuesta al paso y la absorción de los alimentos) o una terapia mixta o combinada.
El objetivo es presentar la evolución terapéutica en nuestro grupo de trabajo y relacionarla con los cambios terapéuticos a través de los años en España y la CB en general.
Reseña histórica
El Hospital Príncipes de España de L'Hospitalet del Llobregat1 realizó el primer bypass yeyunoileal (BYI) en marzo de 1976; el segundo lo realizó el Dr. Mariano Martínez el 12 de julio de 1976 en el Hospital Universitario Lozano Blesa de Zaragoza2. El primer bypass gástrico abierto (BGA) tipo Griffen3 por obesidad se hizo en Alcoy4 el 17 de junio de 1977 en una paciente con un índice de masa corporal (IMC) de 48.
En el Hospital de L'Hospitalet1 se realizó la primera gastroplastia vertical anillada (GVA) el 4 de octubre de 1982 y la segunda en Alcoy5,6 el 16 de mayo de 1984. Durante los años ochenta otros grupos de Badalona7, Zaragoza2, Santander, Madrid y Sevilla también la realizaron y se extendió su uso.
La primera anilla gástrica ajustable por laparoscopia (AGAL) la puso el Dr. Carlos Masdevall en la Clínica Delfos1 de Barcelona el 18 de agosto de 1995, y en Alcoy el 21 de octubre de 1995.
El primer cruce duodenal abierto (CDA) se realizó en Alcoy8,9 el 17 de marzo de 1994.
El primer bypass gástrico laparoscópico (BGL) lo realizaron Wittgrove et al10 el 27 de octubre de 1993. El primer BGL se realizó en Alcoy el 14 de enero de 1997 y se comunicó en el III Congreso de IFSO-Salzburgo 8811 (segunda experiencia mundial) y en el Congreso de la SECO de Granada12-14 de 1998.
El primer cruce duodenal laparoscópico (CDL) asistido lo realizaron Rabkin et al15 en septiembre y Ren et al16 en octubre de 1999 pero totalmente por laparoscopia. Nuestro17-20 primer CDL lo realizamos el 5 de octubre de 2000. La primera gastrectomía tubular laparoscópica (GTL) la realizamos en Alcoy20-22 el 2 de diciembre de 2002.
Medidas
Utilizamos: a) IMC = kg/m2; b) porcentaje de sobrepeso perdido (PSP) = [peso inicial peso actual/(peso inicial peso ideal) × 100], y c) porcentaje del exceso de IMC perdido (PEIMCP) = 100 [IMC actual 25/(IMC inicial 25) × 100]; el IMC máximo de la normalidad es 2523.
Pacientes y método
Pacientes
La edad media de los 1.000 pacientes intervenidos era de 43 años (16-70); el IMC medio de los pacientes con GVA fue de 48,8 y el de los pacientes sometidos a CD, de 50,3 (35-100); de ellos, 821 (82,1%) eran mujeres. Las 541 comorbilidades mayores existían en 237 pacientes (hipertensión: 65; enfermedades cardiovasculares: 12; dislipemia: 145; diabetes mellitus tipo 2: 134; apnea del sueño: 29; síndrome de hipoventilación: 13; osteoartritis: 139; infertilidad: 4). Los pacientes cumplían los requisitos de la IFSO24-26 para la CB y la Declaración de Salamanca27 de la SECO.
Operaciones
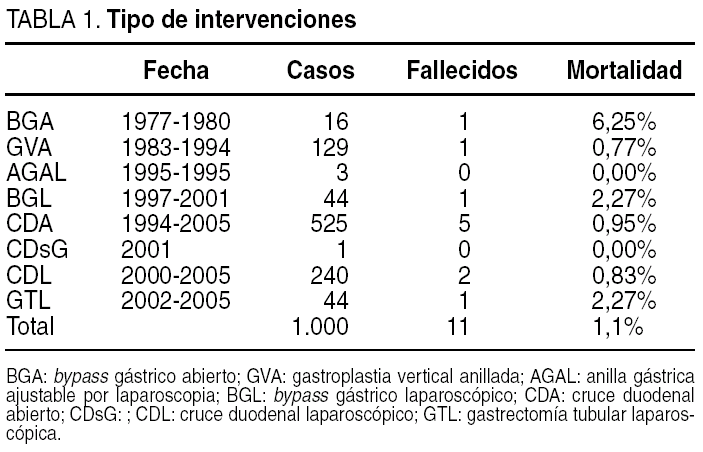
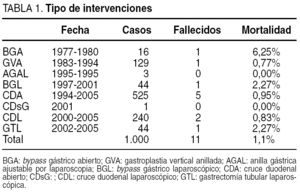
Se realizaron: a) BGA: 16 pacientes desde el 17 de junio de 1977; b) GVA: 129 pacientes desde el 16 de mayo de 1984; c) AGAL: 3 pacientes desde el 21 de octubre de 1995; d) CDA: 526 pacientes desde el 17 de marzo de 1994; e) CD sin gastrectomía en síndrome metabólico sin obesidad: 1; f) BGL: 44 pacientes desde el 14 de enero de 1997; g) CDL: 240 pacientes desde el 5 de octubre de 2000, y h) GTL: 44 pacientes desde el 2 de diciembre de 2002.
Las técnicas quirúrgicas se han descrito previamente: BGA3,4, GVA5,6, CDA8,9, BGL13,14, CDL17-20 y GTL20-22. Varios pacientes sometidos a CDA eran conversiones de GVA (6 propios y 13 operados en otros hospitales) y 4 de BGA.
En el CD y en la GTL el volumen del reservorio gástrico es menor de 60 ml. En los CDA y CDL el asa común era de 65 cm, el asa alimentaria o digestiva era de 185 cm y se aumentó a 235 cm en los últimos 126 pacientes, y el asa biliopancreática es el resto del intestino.
Un cirujano y 2 ayudantes realizaron todas las operaciones. Las anastomosis en las operaciones laparoscópicas se realizaron con suturas manuales y los 3 cirujanos las efectúan en equipo y a partes iguales. En el 2005 el 20% de las operaciones se realizó con el concurso de otros 2 cirujanos.
Resultados
Postoperatorio
Murieron 11 pacientes (tabla 1); la mortalidad fue del 1,1% (1 en BGA: 6,25%; 1 en GVA: 0,77%; 1 en BGL: 2,32%; 5 en CDA: 0,95%; 2 en CDL: 0,83%; 1 en GTL: 2,38%); 4 de ellos por embolia pulmonar (1 GVA, 2 CDA, DL), 1 BGL por perforación de aurícula y hemopericardio por el catéter de NPT, 1 por rabdomiólisis) en CDA y el resto por fracaso multiorgánico (1 por hemorragia [GTL] y 4 por fugas, 3 en CDA y 1 CDL).
La morbilidad mayor ocurrió en 61 pacientes (6,1%): a) 49 fugas: 3 en GVA (1,5%), 2 en BGL (4,3%), 44 en CD (5,56%) por fallos de 13 anastomosis duodeno-ileal (ADI), 29 en ángulo de His y 2 de muñón duodenal distal; b) 1 Y en O (formación de dos anillos sin comunicación entre el estómago y el intestino distal) en CD; c) 3 abscesos de la vaina de los rectos (incisiones transversas); 3 abscesos intraabdominales, y d) 5 hemorragias intraperitoneales (0,5%). La morbilidad menor fue de 71 (7,1%) y las más frecuentes fueron atelectasias (37), seromas (23) e infección subcutánea (7), acalasia (1) y divertículo en el fundus.
A consecuencia de las complicaciones peroperatorias los pacientes requirieron reintervenciones únicas (5 por hemorragia intraperitoneal [2 CDA, 1 CDL y 2 GTL]), 8 por fugas (3 ADI, 3 en ángulo de His recientes y 2 después de 2 y 4 meses) o múltiples de 2 a 5 operaciones (2 ADI y 3 obstrucciones intestinales). Como consecuencia de ellas, 7 pacientes necesitaron gastrectomía total, que no presentó mortalidad.
En el último año se operó a 126 pacientes, el 92% por laparoscopia y sólo se hizo cirugía abierta en las reoperaciones; falleció 1 paciente (0,7% de mortalidad), hubo 2 fugas en ángulo de His (una sintomática que requirió operación) y una ADI que no requirieron tratamiento agresivo pero en 1 paciente con obstrucción intestinal fueron necesarias 5 intervenciones y 4 meses de hospitalización. Los años y la experiencia no evitan la morbimortalidad.
Diez pacientes sufrieron alteraciones hepáticas en el primer mes postoperatorio con elevación de la bilirrubina (3-29), GOT (490-3.200) y GOT (650-4.500) y todos respondieron al tratamiento nutricional parenteral o enteral.
Largo plazo
Las complicaciones a largo plazo que necesitaron tratamiento quirúrgico, además de las 83 hernias postoperatorias (8,3%), fueron 1 por fuga en el fundus gástrico al año de un BGL por hernia interna, 9 por obstrucciones intestinales (0,88%) en CD (3 con necrosis intestinal), 12 (1,51%) malnutrición calórico-proteica (MCP) en CD (3 con restauración de toda la continuidad intestinal total y 9 alargamientos de asa común).
En el seguimiento durante los años encontramos 10 defunciones (1%) a largo plazo por: 1 suicidio a los 2 años de GLT, 1 paciente necesitó una coloplastia por fuga de una GVA y a los 4 años falleció por una medias-tinitis por divertículo perforado, 1 absceso pleural con sepsis 2 años después de un CDA, 1 peritonitis tras reparación de una hernia ventral, 1 neo de páncreas, 1 apendicitis 3 meses después de un CDL, 1 infarto de miocardio 1 año después de un CDA, 1 fracaso hepático a los 6 meses de un CDA, 1 fracaso renal crónico y 1 paciente fallecido en un hospital psiquiátrico 2 años después de un CDA.
Tres pacientes sufrieron beri-beri con síndrome de Wernicke-Korsakoff, entre 2-3 meses postoperatorios, y todos respondieron bien al tratamiento.
En una evaluación de la función gastrointestinal con una puntuación de 1 a 5 con relación a si pueden comer todo tipo de alimentos, vómitos, apetito, tipo de deposiciones, diarreas, olor de las deposiciones y cólicos abdominales, la media es de 1,7, debida principalmente a la presencia de mal olor de las deposiciones, que ocurre en el 35% de los pacientes.
Los 95 pacientes diabéticos no insulinodependientes curaron de su diabetes con el CD y todos excepto 2 pacientes insulinodependientes también curaron. Un paciente que necesitaba 250 U/día de insulina, necesita hoy menos de 20 U/día. Un joven de 18 años, que comenzó su diabetes a los 11 años y estaba en tratamiento con 145 U/día, necesita ahora 12-15 U/día. Un único paciente con CD sin gastrectomía, por síndrome metabólico, está normoglucémico y han desaparecido o mejorado su polineuropatía diabética y su impotencia.
El 76% de los hipertensos curaron y el resto necesita una dosis menor de antihipertensivos.
Nueve pacientes, 1,17% de pacientes con CD, han necesitado hierro por vía parenteral. Los niveles de colesterol estaban por debajo de la normalidad (alrededor de 130-140) en el 73% de los pacientes con CD.
Se han revisado a los 5 años al 66% de los pacientes con GVA y el 90% de los CD. En los pacientes con GVA la pérdida máxima de peso (nadir) ocurrió a los 24 meses, el IMC bajó a 32,55%, su PSP es de 58,4 y el PEIMCP de 69,2. En los pacientes con CD el nadir ocurrió a los 30 meses, el IMC bajó a 29,82%, el PSP es de 70,59 y el PEIMCP, de 78,76. Sólo el 55,3% de los pacientes con GVA tuvieron éxito comparado con el 85,7% de los operados con CD. Los BGL tuvieron un PSP de 67,2 y un PEIMCP de 74,3.
Discusión
La obesidad es una pandemia, según la Organización Mundial de la Salud (OMS)28, que afecta hoy a más de 1.700 millones de personas con un IMC mayor de 25 (sobrepeso: IMC > 25; obesidad: IMC > 30). Las formas extremas de obesidad, como la OM, crecen aun 4-5 veces más que las cifras de la epidemia, y se ha duplicado su incidencia en menos de una década. La OM es una enfermedad incurable, pero la cirugía la hace tratable, tolerable y con una mejoría sustancial en la calidad de vida de los pacientes que la sufren.
El paciente obeso mórbido sigue "siendo un obeso" a pesar de haberle "curado" de su exceso de peso, y por tanto su obsesión sigue siendo la mínima ganancia de peso. Una intervención en la que la ganancia de peso sea mínima es un consuelo para el paciente y el cirujano.
Las operaciones restrictivas son de menor riesgo operatorio pero de peores resultados a largo plazo que las operaciones complejas, y ésta es la primera selección que deben hacer médico y paciente. No es recomendable que un cirujano haga los diferentes tipos de intervenciones, pues probablemente no sea experto en todos, pero sí que realice al menos una de cada modalidad (restrictiva y malabsortiva).
La mayoría de los cirujanos españoles utilizan el BGL, y las derivaciones biliopancreáticas (DBP) tipo Scopinaro y CD son populares en nuestro medio29. Nuestra experiencia fue cambiando a lo largo de los años, como la CB en general, y se ha abandonado la GVA en favor del CD por los mejores resultados a 5 años30.
El CDL es hoy nuestra operación de elección para la OM. Una sola paciente de CD ha necesitado reintervención por ganancia de peso, pero auguramos que como en toda cirugía de la obesidad (enfermedad incurable) la adaptación gástrica e intestinal, con el tiempo, nos llevará a ganancias de peso en los pacientes y a la necesidad de reintervenciones.
La reintervención puede estar indicada para corregir efectos secundarios de malnutrición calórico-proteica, pero el alargamiento o acortamiento del asa común y el asa alimentaria son factibles por laparoscopia sin gran complejidad. El asa común es de 65 cm, pero hemos alargado el asa alimentaria, en los últimos 140 pacientes, de 185 a 235 cm, es decir la suma de asa común más asa alimentaria a 300 cm, sin que tengamos constancia de que con esta variación algún paciente haya desarrollado malnutrición calórico-proteica.
Los posibles efectos secundarios pueden ser graves y requieren una atención muy especial. Las alteraciones de la enzimas hepáticas (GOT y GPT) son "normales" en el postoperatorio inmediato, con valores de hasta 70-80, y que perduran hasta los 6 meses, y están producidas por la malabsorción y se tratan con enzimas pancreáticas (Kreon) y Flagyl. El fracaso hepático está discutido y se han publicado pocos casos, pero Marceau tuvo 2 en 770 casos y uno de nuestros pacientes también lo presentó. Diez pacientes31 presentaron una alteración hepática postoperatoria temprana (en el primer mes) que no ha sido aclarada (ni publicada por ningún otro grupo) y todos excepto uno se resolvieron espontáneamente con nutrición por vía parenteral/enteral adecuada.
Las pacientes en edad fértil requieren un aporte de hierro por vía oral adicional y en ocasiones por vía parenteral. Los pacientes deben suplementar su dieta con calcio porque la mayor parte del duodeno se ha extirpado. Las vitaminas liposolubles (A, D, K, caroteno) deben administrarse pero no hemos detectado aún valores alterados en sangre, excepto del caroteno, que está muy disminuido y que da un color especial pálido a la tez de los pacientes, que los demás los identifican como "enfermos".
Los valores de colesterol disminuyen en forma considerable, así como los triglicéridos. Las comorbilidades (diabetes mellitus tipo 2, hipertensión, apnea del sueño, enfermedad vascular, etc.) se curan o mejoran de forma significativa.
Un problema especial del CD es la frecuencia de las deposiciones que pueden ser de molestas a intolerables en el 20% de los casos. El olor de las deposiciones es un problema aún mayor pues según Marceau para el 32% es una molestia, en el 18% es un problema mayor y en el 16% de los casos es intolerable. Aunque mejoran con el tiempo no se conoce tratamiento alguno que lo cure, por lo que es el efecto secundario más constante. El subgalamato de bismuto es la medicina más efectiva.
Un beneficio del CD es la calidad de la ingesta. Más del 90% ingiere todo tipo de alimentos y no llegan al 5% los pacientes que presentan vómitos. En un estudio de vaciamiento gástrico32, el 81,25% de los pacientes tenía un vaciado normal. El paciente que se opera, con cualquier técnica de obesidad, debe saber que su obesidad no está en el tracto digestivo y que la cirugía más perfecta nunca dejará una función intestinal mejor que la que tenía en el preoperatorio.
¿Son candidatos todos los pacientes obesos mórbidos a un CD? A mayor IMC más necesita el obeso mórbido una operación "muy efectiva" para tratar las comorbilidades y hacerle bajar de peso.
Regan et al33 estadifican a los pacientes superobesos con IMC superior a 60 en 2 operaciones, la primera, la GTL (la sleeve gastrectomy, gastrectomía tubular longitudinal) forma un tubo gástrico para conseguir que el IMC baje a < 55 y en una segunda fase la operación de derivación intestinal, todo por laparoscopia. Hemos realizado con éxito la GTL como estadiaje, pero en estos pacientes no está exenta de riesgos21,22.
Por estadios ya tenemos constancia de varios grupos en EE.UU.34, Bruselas y Frankfurt que la utilizan en pacientes con un IMC > 60. Está probado que es más efectiva que el balón intragástrico35.
Hay varias formas de disminuir la hemorragia o las fugas de las líneas de sutura gástrica (membranas de polímero reabsorbibles, de Goretex, tiras de pericardio bovino, etc.)36,37 y hemos comprobado, y están publicadas, complicaciones por estos materiales38. La sutura manual seroserosa que cubre la línea de grapas es muy segura y eficiente, y es la que siempre realizamos.
El tubo gástrico remanente de la GTL debe ser más restrictivo que el que se hace en el CD porque siendo la restricción el único mecanismo, hay que evitar dilataciones prematuras del remanente gástrico39. Johnston et al40 han comprobado que para hacer un tubo estrecho es óptima la sonda de 12 mm de diámetro y que con ella las pérdidas de peso son las mejores.
Indicamos la GTL como técnica simple restrictiva, además de en los pacientes superobesos, en: a) pacientes con graves enfermedades acompañantes (cirrosis, colitis, sida, etc.) e IMC > 40; b) pacientes con IMC bajo, de 35-45; c) conversión de AGAL, y d) adolescentes con OM.
Creemos que la GTL es la mejor alternativa en pacientes con IMC bajo en vez de las AGAL pues no se utiliza material protésico, no necesita ajustes y al resecar el estómago y disminuir la ghrelina producida en el fundus disminuye la hiperfagia.
Reconocemos que estos resultados, con un 1,1% de mortalidad, no son excelentes comparados con otros grupos41 que no presentan mortalidad en un número similar de pacientes, pero el objetivo del trabajo no eran las comparaciones sino comunicar los datos de nuestra casuística.
Sociedades. Declaraciones
Durante los últimos 23 años (desde la primera descripción de la GVA42) la CB se ha desarrollado en todo el mundo y especialmente en España. La primera sociedad bariátrica, la ASBS (Sociedad Americana para la CB) fue fundada por Mason (padre de la CB) en 1983.
La IFSO (Federación Mundial de CB) se fundó en 1985. Durante años ha hecho declaraciones básicas para el desarrollo de esta disciplina (CB y su tratamiento, y selección de pacientes25,26, IFSO, 1977; Guías para informar de los resultados43, ASBS, 1977; Equipos de hospital y oficina44, ASBS 1997; Cualificaciones del cirujano bariátrico, Cancún45, IFSO 1988; Requisitos46 para cursos y talleres en CB, IFSO 1999; Innovaciones en CB, Brujas47, IFSO 1999; Guías para CB abierta y laparoscópica48, ASBS & SAGES 2000; Guía de privilegios49 en CB, ASBS 2003, y Centros de excelencia50 bariátricos, ASBS 2003).
La revista Obesity Surgery (órgano oficial de la IFSO), fundada en 1990, es el órgano más activo para el desarrollo de esta disciplina y es la séptima revista del mundo más citada en cirugía. SOARD, fundada en 2005, es una nueva revista de la ASBS que está en desarrollo.
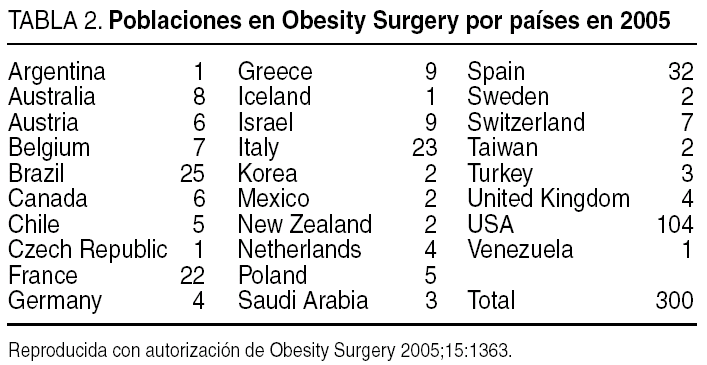
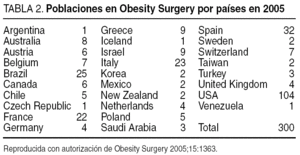
Sociedad Española de Cirugía Bariátrica (SECO) se funda en 1997 en Alicante e ingresa como el undécimo miembro de la IFSO. La SECO, con sus 147 miembros y su 8.o Congreso Nacional (Granada 1998, Santander 2000, Tenerife 2001, Zaragoza 2002, Salamanca 2003, Valladolid 2004, Bayona 2005) ha sido durante el año 2005 la segunda sociedad mundial (tabla 2) en número de publicaciones (32) después de las sociedades de EE.UU. (con 104) y es muy activa en los Congresos Mundiales de la IFSO y la ASBS en los ámbitos organizativo, consultor, en presentaciones en mesas redondas, y premios en vídeos y comunicaciones libres. La SECO fue admitida en la Asociación Española de Cirujanos (AEC) en 2002; tiene una sección propia con participación en mesas redondas, cursos precongresos, comunicaciones libres y vídeos.
Estándares: mejoras en la evaluación de los pacientes. Mediciones
La CB como disciplina está en continua evolución y sus estándares han ido cambiando a lo largo de los años. Aunque hasta ahora el método de informar de resultados más habitual es el PSP, la falta de objetividad al utilizar pesos ideales que son diferentes en cada tipo de raza o sociedad hará que el PEIMCP superior a 25 sea aceptado23. Un PEIMCP superior a 50 es un resultado deseable.
Cambios en las técnicas quirúrgicas
A lo largo de los años se abandonaron los BYI (primeras operaciones aisladas utilizadas en España) por los BGA. El gran cambio se dio en los años ochenta cuando la GVA41 nos permitió a varios grupos realizar un número aceptable de intervenciones y popularizó la disciplina. La introducción de las AGAL fue otro paso importante. Hay que destacar que en España la AGAL nunca se hizo tan popular como en otros países y los grupos que más la utilizaron terminaron por abandonarlas. En 2003 había 45 grupos (5 grupos con más de 100 operaciones al año y 11 entre 50 y 100) de CB estables28, con 2.342 operaciones al año y de ellas 50 eran restrictivas (2%), 1.658 BPG (71%) y 634 malabsortivas (27%).
La Conferencia del NIH51 de 1991 sentó las bases de las indicaciones, la selección de los candidatos, etc., pero por otro lado ha sido un freno al desarrollo de la CB, pues sólo aceptó 2 operaciones: la GVA, cuyo uso ya estaba en declive, y el BGA. En EE.UU. las técnicas malabsortivas no se han conocido o aceptado hasta muy recientemente.
En la nueva Conferencia de Consenso52 de la ASBS en Washington, en mayo de 2004, se dieron nuevas pautas: 1) la CB es la terapia más efectiva para el paciente obeso mórbido; 2) se añaden como técnicas aceptables la AAL, la DBP y el CD; 3) las cirugías abierta y laparoscópica son válidas y complementarias; 4) el tratamiento médico debe probarse en los candidatos a CB pero no es condición obligatoria; 5) el paciente para CB es evaluado mejor y tratado por un equipo multidisciplinario (cirugía, anestesia, enfermería, dietista y otros especialistas cuando sea necesario); 5) la evaluación preoperatoria debe ser básica pero los especialistas (cardiólogos, psiquiatras, psicólogos, etc.) serán requeridos solamente cuando esté indicado; 6) los centros bariátricos experimentados deben considerarse en adolescentes; 7) pacientes con obesidad grado I (30-34,9 de IMC) y comorbilidad curable deben considerarse para CB; 8) la CB puede ser rentable antes del cuarto año postoperatorio, y 9) la CB ofrece oportunidades de investigación que deben aprovecharse.
Laparoscopia
La SECO informa28 de que en 2003 el 63% de las operaciones en España eran laparoscópicas. El 51% eran malabsortivas y eran abiertas, lo que explica su difícil traslado a la laparoscopia. El 85% de las operaciones laparoscópicas eran BGL. La mortalidad fue de 18 pacientes (0,7%), por tanto, a pesar de la gran campaña mediática anti-CB, la mortalidad era inferior a la aceptable (< 1%). La mortalidad en 2004 fue del 0,56%. Las ventajas más importantes de la laparoscopia en la OM son: 1) mejoría ventilatoria; 2) ausencia de hernias y eventraciones, y 3) reducción significativa de las infecciones de herida. Hoy todas las operaciones de CB se hacen por laparoscopia y la cirugía abierta, en nuestra opinión, desaparecerá en el tratamiento de la OM. Las hernias internas53 son más frecuentes por laparoscopia y son especialmente graves, así como las obstrucciones intestinales por bridas o malrotación, y debe informarse al paciente de que un examen por tomografía computarizada es obligatorio en el estudio del paciente operado con técnicas complejas para "ver" el asa biliopancreática.
Curva de aprendizaje
La curva de aprendizaje en cirugía abierta para cirujanos bien entrenados es corta técnicamente, pues no se requieren maniobras técnicamente difíciles pero es difícil la optimización de los resultados, pues para ello se necesita "rodaje" de los cirujanos y de la misma institución. La curva de aprendizaje laparoscópica es mucho más difícil y sobre todo en las técnicas complejas. Para iniciarse en CB laparoscópica se necesita ser experto en laparoscopia y una tutoría al menos en los primeros 10 casos. El trabajo en equipo en quirófano es esencial y es una cirugía para que el ayudante sea el habitual. Por otro lado, cuanto más se hace en una institución, menos cuesta a los más jóvenes aprender hasta las técnicas más complejas.
La aldea global (the global village)
Los pacientes bariátricos comparados con otros con cualquier otra afección quirúrgica son los mejor informados de su afección. Llevan años sufriendo una enfermedad, al contrario que, por ejemplo, un paciente de cáncer colónico al que se diagnostica y es operado casi de urgencia. El paciente bariátrico "entra" más en Internet y "estudia" en muchos casos su afección y sus alternativas. En no pocas ocasiones decide por sí mismo qué intervención quiere que se le realice y nos trae a la consulta bibliografía y resultados. También busca a su centro o a su cirujano, sabiendo su mortalidad, complicaciones, efectos secundarios, etc. Pregunta y compara, y si puede, elige.
Correspondencia:
Dr. A. Baltasar.
Cid, 61.
03803 Alcoy. Alicante. España.
Correo electrónico: baltasar_ani@gva.es
Manuscrito recibido el 5-1-2006 y aceptado el 27-2-2006.