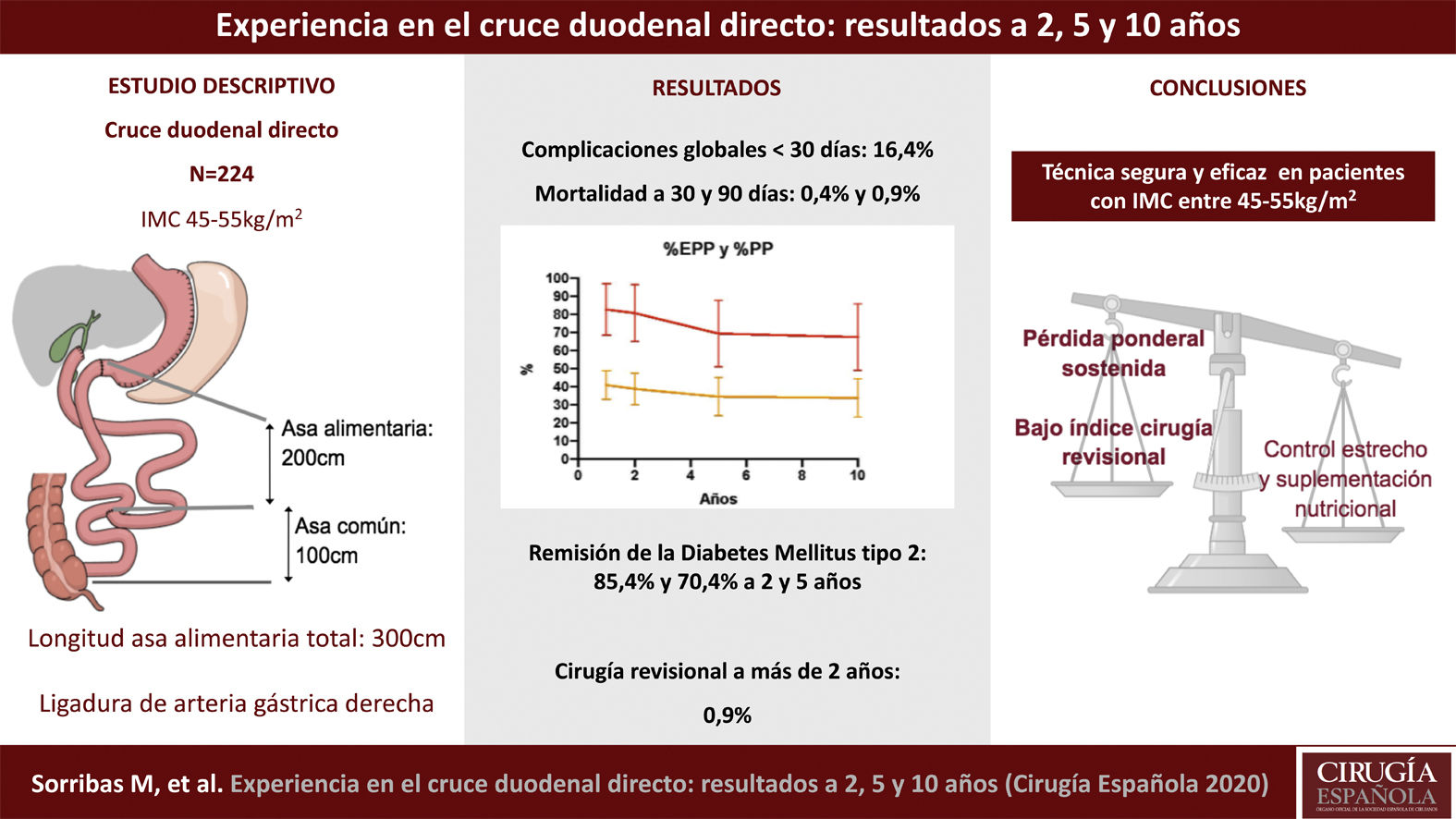
El cruce duodenal (CD) se considera una de las técnicas más efectivas para lograr la pérdida de peso y disminuir las comorbilidades en pacientes con obesidad mórbida.
Material y métodosEstudio descriptivo unicéntrico en el que se analizaron 224 pacientes intervenidos de CD directo con ligadura de la arteria gástrica derecha laparoscópico. El objetivo fue describir los resultados ponderales, resolución de comorbilidades, suplementación nutricional y complicaciones postquirúrgicas a dos, cinco y 10 años.
ResultadosLa edad media de la cohorte fue de 49,3 (23-65) años, el peso e índice de masa corporal (IMC) medio fueron de 131,8(20)kg y 49,8(5)kg/m2. El porcentaje de exceso de peso perdido a dos, cinco y 10 años fue de 80,6(15)%, 69,3(18)%, 67,4(18)%, respectivamente. La remisión completa de la diabetes a dos y cinco años se evidenció en 35 (85,4%) y 27 (70,4%) pacientes. En el postoperatorio inmediato, la tasa de complicaciones Clavien-Dindo ≥ III fue en 15 pacientes (6,7%) y la mortalidad a 30 y 90 días fue de uno (0,4%) y dos (0,9%) pacientes. La necesidad de cirugía revisional se realizó en dos pacientes (0,9%). El 80% de los pacientes requirió en algún momento suplementación nutricional extra a partir de los dos años de la cirugía.
ConclusionesEl CD directo es una técnica con un bajo índice de complicaciones quirúrgicas en pacientes con un IMC entre 45 y 55 kg/m2. El control metabólico y la pérdida ponderal es sostenida con un bajo índice de cirugía revisional. Aún así, conlleva la necesidad de un seguimiento postquirúrgico estrecho para la valoración de suplementación nutricional.
Duodenal switch (DS) is considered one of the most effective techniques to achieve weight loss and reduce comorbidities in patients with morbidly obesity.
Material and methodsDescriptive single-center study. 224 patients were analyzed who underwent direct laparoscopic DS in our center. The objective was to describe the results of weight, resolution of comorbidities, nutritional supplementation and postoperative complications at 2, 5 and 10 years.
ResultsThe mean age of the cohort was 49.3 [23-65] years and the mean weight and BMI were 131.8 [20]kg and 49.8 [5]kg/m2. The excess weight lost percentage at 2, 5 and 10 years was 80.6[15]%, 69.3[18]%, 67.4[18]%, respectively. Complete remission of diabetes was evidenced at 2 and 5 years in 35 (85.4%) and 27 (70.4%) patients. In the immediate postoperative period, the complication rate for Clavien-Dindo ≥ III was 15 patients (6.7%) and mortality at 30 and 90 days was 1 (0.4%) and 2 (0.9%) patients. Revisional surgery was performed in 2 patients (0.9%). 80% of the patients required an extra nutritional supplement up to 10 years after surgery.
ConclusionsDirect DS is a safe and effective technique in patients with a BMI between 45 and 55 kg/m2. Weight loss is maintained with a low rate of revision surgery. It is a metabolically effective technique that entails the need for a close postoperative follow-up to assess nutritional supplementation
La obesidad es una enfermedad crónica y multifactorial que requiere un abordaje multidisciplinar. En la población española, la prevalencia de obesidad en adultos (25-60 años) ha aumentado del 14,5% en 2003 al 22-28% en la actualidad1. El único tratamiento para la obesidad que ha demostrado ser efectivo a largo plazo es la cirugía bariátrica (CB). La Sociedad Española de Cirugía de la Obesidad (SECO) y la Sociedad Española de Endocrinología (SEEDO) mantienen vigentes los criterios de indicación CB consensuadas en 1991 por la NIH (índice de masa corporal [IMC] ≥ 35 kg/m2 con comorbilidades e IMC ≥ a 40 kg/m2)2. Desde el año 1973, en el que el Dr. García Díaz en Sevilla y en 1976 el Dr. Sánchez Ortega y Dr. Masdevall3 realizaron las primeras CB en España, el número y tipo de intervenciones quirúrgicas ha aumentado progresivamente. Desde entonces, los resultados obtenidos han permitido establecer evidencia en las diferentes técnicas quirúrgicas para optimizar los resultados ponderales, metabólicos y de calidad de vida en el paciente con obesidad3.
El programa de CB en nuestro centro se inició en el año 2002, realizando técnicas como el bypass gástrico y la gastroplastía vertical anillada. En el año 2006 se introdujo la gastrectomía vertical y la derivación biliopancreática tipo cruce duodenal directo (CD). Progresivamente, y como tratamiento de la reganancia ponderal y/o reflujo tras la gastrectomía vertical apareció la cirugía revisional. Asimismo, para disminuir las complicaciones en los casos de súper obesidad se introdujo la cirugía en dos tiempos en las técnicas de CD y Single Anastomosis Duodeno Ileal Switch (SADIS). El CD fue descrito por Hess y Marceau en 19984,5 como una modificación de la derivación biliopancreática (DBP) descrita por Scopinaro. Esta técnica consiste en una gastrectomía vertical con preservación del antro-píloro (en lugar de una gastrectomía horizontal) y una reconstrucción en Y de Roux con una longitud de asa común de 100 cm (en lugar de 50 cm) y alimentaria de entre 150-200 cm (en lugar de 100 cm)4,5. En España, el Dr. Aniceto Baltasar fue el primer cirujano en realizar el CD, siendo el referente en la DBP de nuestro país6. El CD es una de las técnicas con mejores resultados ponderales y metabólicos a largo plazo. A pesar de ello, según el registro de la International Federation for Surgery of Obesity (IFSO) el CD solo representa el 1,5% de todas las intervenciones en cirugía bariática. El miedo principal al CD es la complejidad de la técnica en la disección duodenal y riesgo de lesión de la tríada portal. Para simplificar la técnica, se han descrito medidas como la ligadura de la arteria gastroepiploica y/o gástrica derecha. Los buenos resultados y bajo riesgo de complicaciones del CD (directo o en dos tiempos), han supuesto un cambio en el paradigma de la cirugía malabsortiva, convirtiendo el CD en una técnica hipoabsortiva que consigue los beneficios de las técnicas malabsortivas sin arrastrar las complicaciones nutricionales que han confinado al CD entre el abismo de la malnutrición y la superobesidad7.
El objetivo de este estudio es describir los resultados de nuestra experiencia en el CD directo laparoscópico a dos, cinco y 10 años, analizando los parámetros antropométricos, evolución de comorbilidades, necesidad de suplementos nutricionales y complicaciones a corto/largo plazo.
Material y métodosEstudio descriptivo retrospectivo unicéntrico. De la serie global de 281 pacientes intervenidos de CD entre mayo 2006 y diciembre 2019, se analizaron los 224 pacientes intervenidos de CD directo laparoscópico. La CB se indicó siguiendo los criterios según el posicionamiento de las sociedades españolas de cirugía de la obesidad8.
Circuito preoperatorioPrevia cirugía, todos los pacientes fueron valorados por un equipo multidisciplinar. Dos semanas antes de la cirugía los pacientes realizaron una dieta líquida hiperproteica hipocalórica de 600-800 kcal para forzar la pérdida de peso.
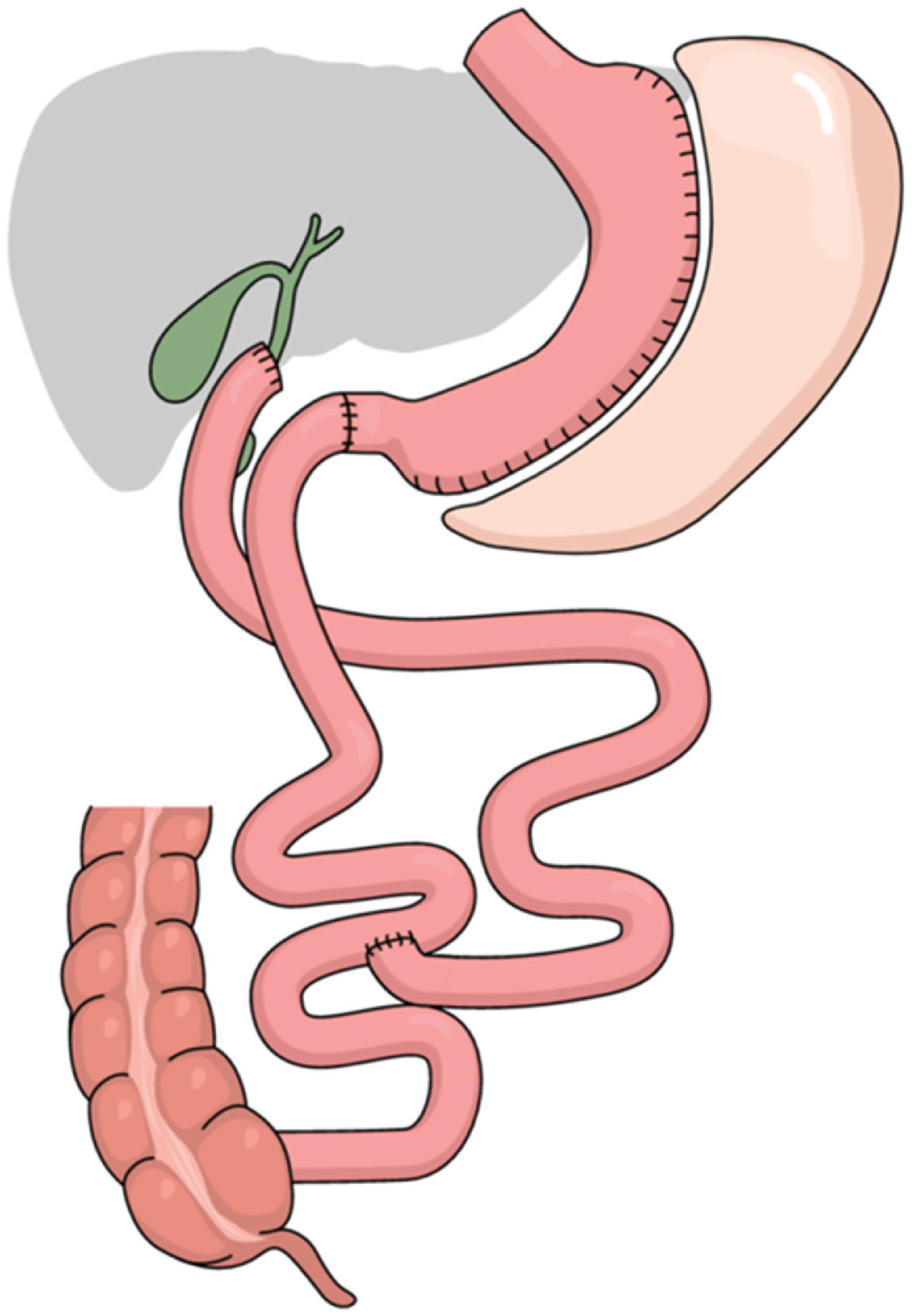
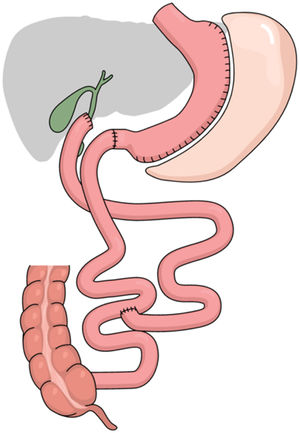
Técnica quirúrgica: cruce duodenal simplificado con ligadura de la arteria gástrica derecha y longitud de asa común de 100 cm y alimentaria de 200 cm (fig. 1)
Colocación del paciente en posición francesa, utilizando una óptica de 30° y seis trócares (fig. 2). La cirugía se divide en diferentes tiempos quirúrgicos: I) Disección de antro y porción duodenal hasta 2 cm distal al píloro, con clipaje de las arterias gastroepiploica derecha y gástrica derecha. II) Gastrectomía vertical con preservación antral tutorizada con sonda orogástrica de 36Fr. III) Exploración del hiato esofágico, procediendo a la reducción y cierre de pilares en caso de hernia de hiato. IV) Sección del duodeno con endograpadora de 60 mm/3,5 mm con material de refuerzo de la línea de sutura bioabsorbible. V) Contaje de asas intestinales: 100 cm de asa común y 200 cm de asa alimentaria, con una longitud de asa alimentaria total de 300 cm. VI) Anastomosis duodeno-ileal termino-lateral manual en dos planos con monofilamento reabsorbible de 2/0 y 3/0. VII) Pie de asa con anastomosis íleo-ileal latero-lateral semi-mecánica lineal con endograpadora de 45 mm/2,5 mm. VIII) Cierre del defecto mesentérico y del espacio de Petersen con sutura continua no absorbible. IX) Comprobación de la estanqueidad de las suturas con aire y azul de metileno. IX) Transección del asa biliopancreática con endograpadora de 60 mm/2,5 mm para la reconstrucción del tracto gastrointestinal en Y de Roux. X) Colocación de drenaje a nivel del muñón duodenal y ángulo de His.
SeguimientoDurante la hospitalización postoperatoria, el equipo de dietética se encargó de reforzar las pautas nutricionales y de suplementación para el alta hospitalaria. Recomendándose suplementos multivitamínicos genéricos o específicos de cirugía hipoabsortiva; agregando un módulo de proteínas en polvo durante un mes, 1.200 mg de calcio con 800 UI de colecalciferol diarios, junto con hidroferol 16.000 UI cada 15 días durante los primeros tres meses y después según los valores se ajustó la dosificación. Al alta, el seguimiento se realizó a los meses 1, 3, 6, 12, 18, 24, y posteriormente anual hasta los seis años.
ObjetivosEl objetivo principal fue la evaluación de los cambios antropométricos a dos, cinco y 10 años en el CD. El objetivo secundario fue analizar la evolución de las comorbilidades asociadas, las complicaciones postquirúrgicas, la mortalidad asociada y la necesidad de suplementación nutricional.
Parámetros antropométricosEl peso y la talla se registraron en cada visita anual hasta los seis años, y posteriormente hasta los 10 años con llamada telefónica. Los cambios ponderales se analizaron según el IMC (IMC, peso/ talla), el porcentaje de pérdida de peso total (%PP, calculado como peso inicial- peso actual/peso inicial x 100) y el porcentaje de exceso de peso perdido (%EPP, calculado como peso inicial- peso actual/peso inicial - peso ideal, [correspondiente a IMC 25 kg/m2] x 100). Se consideró como fracaso de pérdida ponderal los pacientes con un IMC > 35 kg/m2.
Evolución de enfermedades metabólicas relacionadasPara la remisión de la DM2 se consideraron los criterios de Buse et al.9, mientras que para la remisión de la hipertensión y la dislipemia la ausencia de necesidad de tratamiento médico. Se evaluó la necesidad de suplementos nutricionales a partir de los dos años de la cirugía.
Análisis estadísticoSe utilizaron tablas de frecuencia y porcentajes para los datos cualitativos y medidas de tendencia central para las variables cuantitativas. En todos los casos la significación estadística se consideró p < 0,05. Se utilizó el programa estadístico IBM- SPSS v.20.
ResultadosDatos demográficos basalesDesde mayo de 2006 a diciembre de 2019, se intervinieron 281 pacientes de CD, de ellos 234 fueron intervenidos en un tiempo quirúrgico siendo 224 por laparoscopia. En este estudio, se analizan los 224 casos de CD directo laparoscópico. La edad media fue de 49,3 (23-65) años, siendo el 73,7% mujeres (n = 165). El peso e IMC medio fueron de 131,8(20)kg y 49,8(5)kg/m2. Preoperatoriamente, el 18,3% (n = 41) presentaban diabetes mellitus (DM2), el 60,7% (n = 136) hipertensión arterial, el 34,8% (n = 77) dislipemia y el 62,5% (n = 140) síndrome de apnea obstructiva del sueño (SAOS).
SeguimientoEl seguimiento de los pacientes a dos años fue de 83% (n = 171), a cinco años de 81% (n = 132) y a 10 años 85% (n = 51).
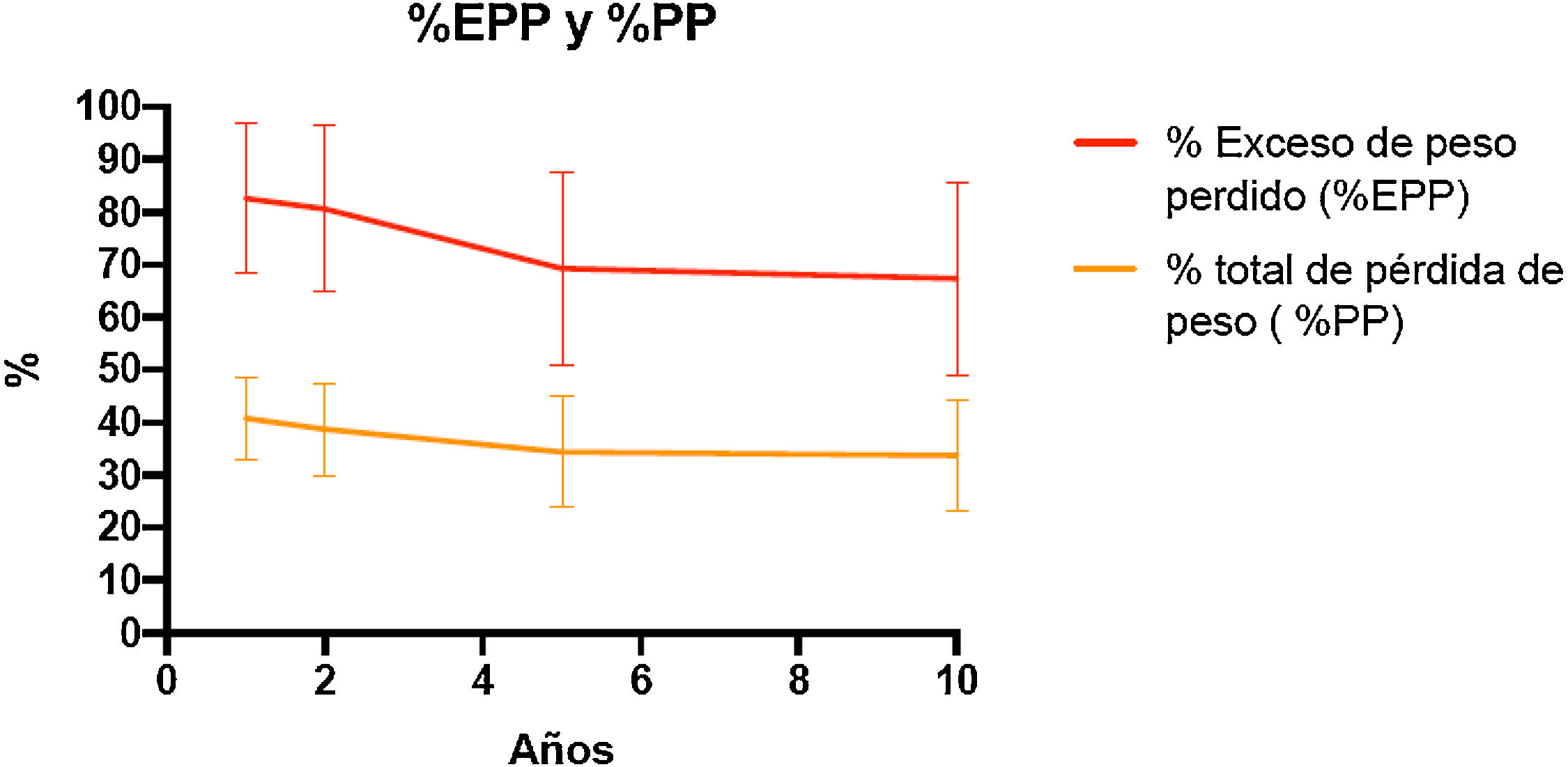
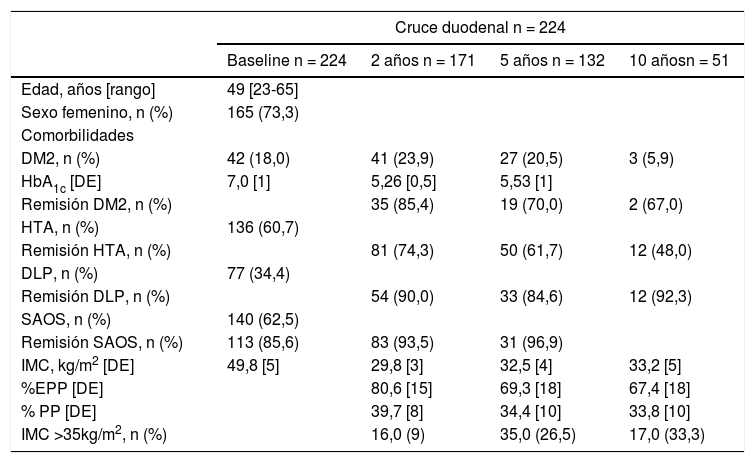
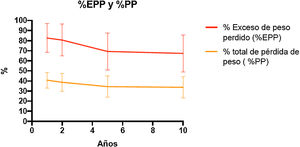
Evolución ponderalEn la tabla 1 y en la figura 3 se muestran los cambios ponderales. La pérdida de peso a dos, cinco y 10 años fue sostenida con un %EPP de 80,6(15)%, 69,3(18)% y 67,4(18)%, respectivamente. El porcentaje de pacientes con una pérdida de peso inadecuada (IMC > 35 kg/m2) a dos años fue 9,5% (n = 171), a cinco años 26,5% (n = 132) y a 10 años de 33,3% (n = 51).
Datos demográficos basales, evolución ponderal y remisión de comorbilidades
| Cruce duodenal n = 224 | ||||
|---|---|---|---|---|
| Baseline n = 224 | 2 años n = 171 | 5 años n = 132 | 10 añosn = 51 | |
| Edad, años [rango] | 49 [23-65] | |||
| Sexo femenino, n (%) | 165 (73,3) | |||
| Comorbilidades | ||||
| DM2, n (%) | 42 (18,0) | 41 (23,9) | 27 (20,5) | 3 (5,9) |
| HbA1c [DE] | 7,0 [1] | 5,26 [0,5] | 5,53 [1] | |
| Remisión DM2, n (%) | 35 (85,4) | 19 (70,0) | 2 (67,0) | |
| HTA, n (%) | 136 (60,7) | |||
| Remisión HTA, n (%) | 81 (74,3) | 50 (61,7) | 12 (48,0) | |
| DLP, n (%) | 77 (34,4) | |||
| Remisión DLP, n (%) | 54 (90,0) | 33 (84,6) | 12 (92,3) | |
| SAOS, n (%) | 140 (62,5) | |||
| Remisión SAOS, n (%) | 113 (85,6) | 83 (93,5) | 31 (96,9) | |
| IMC, kg/m2 [DE] | 49,8 [5] | 29,8 [3] | 32,5 [4] | 33,2 [5] |
| %EPP [DE] | 80,6 [15] | 69,3 [18] | 67,4 [18] | |
| % PP [DE] | 39,7 [8] | 34,4 [10] | 33,8 [10] | |
| IMC >35kg/m2, n (%) | 16,0 (9) | 35,0 (26,5) | 17,0 (33,3) | |
IMC = índice de masa corporal; DM2 = Diabetes Mellitus tipo 2; HTA = hipertensión arterial; DLP = dislipemia, SAOS: síndrome apnea obstructiva del sueño
Preoperatoriamente, 41 pacientes presentaban diagnóstico de DM2 con una historia de DM2 de 6,0(4) años. De todos ellos, 13 pacientes (31%) recibieron tratamiento con insulina. La HbA1c basal media fue de 7,0 (1)% disminuyendo a dos y cinco años a 5,3 (0,5)% y 5,5 (1)%, respectivamente. Según los criterios de Buse, la remisión completa de la DM2 a dos y cinco años fue del 85% (n = 35), 70% (n = 19); a 10 años dos pacientes de tres presentaron remisión. A pesar de la recurrencia de la DM2, a dos años y cinco años el 100% y el 96,3% de los pacientes mantuvieron un HbA1c < 7%. Todos los pacientes diabéticos abandonaron el tratamiento a excepción de tres pacientes en los que fue sustituido por hipoglicemiantes orales. La remisión de la dislipemia, hipertensión arterial y SAOS fue superior al 50% a dos, cinco y 10 años (tabla 1).
Complicaciones postoperatoriasEl 16,4% (n = 37) de los pacientes presentaron complicaciones en el postoperatorio inmediato (< 30 días), siendo graves (Clavien-Dindo ≥ III) en el 6,7% (n = 15) (tabla 2). La tasa de reintervención urgente a los 30 días de la cirugía fue del 6,3% (n = 14). La tasa de complicaciones a medio-largo plazo (> 30 días) fue del 12,5% (n = 28). La mortalidad a 30 días fue del 0,4% (n = 1) y a 90 días del 0,9% (n = 2), en ambos casos secundaria a sepsis refractaria de origen abdominal asociada a fallo multiorgánico como causa de dehiscencia de la anastomosis duodeno-ileal. La cirugía revisional tras CD fue del 0,9% (n = 2): en un paciente se realizó una conversión de CD a bypass gástrico por reflujo gastroesofágico secundario a estenosis de la plastia gástrica y en otro, cierre del orificio mesentérico y del espacio de Petersen por crisis suboclusivas de repetición. La estancia media hospitalaria global fue de 4,5(5) días.
Estancia hospitalaria y complicaciones postoperatorias
| Estancia hospitalaria (días, DE) | 4,49 [4] |
|---|---|
| Complicaciones a corto plazo, n (%) | 37 (16,5) |
| Angina de reposo, n (%) | 1 (0,4) |
| Dehiscencia anastomosis D-I, n (%) | 5 (2,2) |
| Dehiscencia muñón duodenal, n (%) | 2 (0,9) |
| Eventración incarcerada, n (%) | 3 (1,3) |
| Hemoperitoneo, n (%) | 9 (4) |
| Hemorragia digestiva, n (%) | 10 (4,5) |
| Íleo paralítico, n (%) | 1 (0,4) |
| Infección herida quirúrgica, n (%) | 3 (1,3) |
| Sangrado trocar, n (%) | 2 (0,9) |
| Clavien-Dindo I | 4 (1,8) |
| II | 18 (8,0) |
| III | 1 (0,4) |
| IV | 12 (5,4) |
| V | 2 (0,9) |
| Reintervención < 30 días, n (%) | 15 (6,7) |
| Dehiscencia anastomosis D-I, n (%) | 4 (1,8) |
| Hemoperitoneo, n (%) | 6 (2,7) |
| Eventración incarcerada, n (%) | 3 (1,3) |
| Hemorragia digestiva, n (%) | 1 (0,4) |
| Complicaciones a largo plazo, n (%) | 28 (12,5) |
| Eventración, n (%) | 6 (2,7) |
| Colección intrabdominal, n (%) | 2 (0,9) |
| Hematoma esplénico, n (%) | 1 (0,4) |
| Hernia interna, n (%) | 13 (5,8) |
| Infección herida quirúrgica, n (%) | 3 (1,3) |
| Oclusión por bridas, n (%) | 1 (0,4) |
| Pancreatitis, n (%) | 1 (0,4) |
| Trombosis venosa profunda, n (%) | 1 (0,4) |
| Mortalidad 30 días, n (%) | 1 (0,4) |
| Mortalidad 90 días, n (%) | 2 (0,9) |
Complicaciones a corto plazo: < 30 días postoperatorios; Complicaciones a largo plazo: > 30 días postoperatorios. Anastomosis D-I: anastomosis duodeno-ileal. DE: desviación estándar
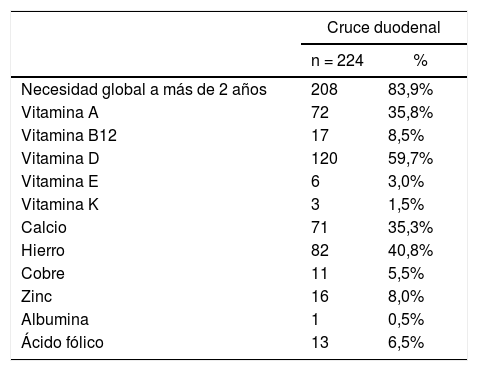
Como muestra la tabla 3, a más de dos años, la mayoría de los pacientes requirió en algún momento algún tipo de suplemento nutricional a parte del suplemento multivitamínico y calcio habitual para el tratamiento de niveles nutricionales anormales, sin especificar la existencia de déficit. Solo un paciente (0,5%) presentó hipoalbuminemia a más de dos años de la cirugía, resolviéndose con suplementación proteica.
Necesidad de suplementación nutricional extra a la suplementación básica
| Cruce duodenal | ||
|---|---|---|
| n = 224 | % | |
| Necesidad global a más de 2 años | 208 | 83,9% |
| Vitamina A | 72 | 35,8% |
| Vitamina B12 | 17 | 8,5% |
| Vitamina D | 120 | 59,7% |
| Vitamina E | 6 | 3,0% |
| Vitamina K | 3 | 1,5% |
| Calcio | 71 | 35,3% |
| Hierro | 82 | 40,8% |
| Cobre | 11 | 5,5% |
| Zinc | 16 | 8,0% |
| Albumina | 1 | 0,5% |
| Ácido fólico | 13 | 6,5% |
Este estudio de cohortes muestra que el CD directo, con una longitud de asa alimentaria de 200 cm y común de 100 cm, es una técnica segura y eficaz a corto y largo plazo en pacientes con un IMC entre 45 y 55 kg/m2.
Según los metaanálisis de Buchwald y Ding et al., el CD es la cirugía bariátrica con mejores resultados de pérdida de peso a medio y largo plazo, manteniendo a cinco y 10 años un %EPP superior al 70% y una %PP alrededor de 36 y 46%10,11. Asimismo, el estudio randomizado y las revisiones de Hedberg et al., que compara los resultados del CD con el bypass gástrico ha demostrado la superioridad del CD, principalmente en pacientes con IMC > 48 kg/m212, mayormente en IMC > 50 kg/m213. Las principales limitaciones de estos estudios son la heterogeneidad de la población a estudio y el tipo de CD. La mayoría de los estudios analizados incluyen los resultados de CD con diferentes longitudes de asa intestinal común (70-100 cm) y total (250-350 cm)14–18. En este sentido, es importante destacar que según la longitud de asas e IMC inicial existe una amplia variabilidad de resultados. A nivel ponderal, la pérdida de peso de nuestros pacientes fue relativamente inferior, probablemente dada la mayor longitud de asa alimentaria total (300 cm) y mayor IMC medio inicial. Según la longitud de asa alimentaria total, Biertho realiza dos estudios aleatorizados19,20. En el primero, compara el CD corto y largo (asa biliopancreática de 150 cm y 100 cm, con un asa común de 100 cm) observando una mayor pérdida de peso en el CD corto a expensas de una mayor necesidad de suplementación de vitamina D, magnesio y cobre19,20. En el segundo, compara el CD con un asa común de 200 cm y 100 cm, observando una pérdida de peso similar, pero mayor reganancia de peso en el CD con asa común larga21. Según el IMC inicial del paciente la pérdida de peso también es diferente, los estudios descriptivos de Himpens14 y Fielding16 muestran que en pacientes con un IMC < 50 kg/m2, el porcentaje de pérdida de peso es superior que en los pacientes con un IMC > 50 kg/m2 (90-93% y 68-70%, respectivamente)14,16.
A nivel metabólico, en concordancia con nuestra cohorte, tanto la revisión de Gagner, como los metaanálisis de Ding, Hedberg y los estudios de Himpens14 y Gagner22 con un seguimiento de 10 años muestran tasas de remisión de la DM2 del 80,0-87,5%, de hipertensión arterial del 80,9% y de la dislipemia del 93,3%11,13,14,22.
A nivel de complicaciones postoperatorias graves, nuestra serie es similar a la descrita por Biertho con más de 1.000 pacientes incluidos, en el que reporta un índice global de complicaciones a < 30 días del 5%, siendo la fístula de muñón duodenal la más frecuente (0,7%). La mortalidad en el CD y en concordancia con nuestra cohorte, oscila entre el 0,2-1,3%23. En comparación a otras técnicas, en el CD las complicaciones postoperatorias y la mortalidad son ligeramente superiores a las del bypass gástrico o gastrectomía vertical13. A largo plazo, el índice de cirugía revisional en nuestra serie es inferior a otras cohortes, probablemente dada la mayor longitud de asa alimentaria total y menor número de pacientes a 10 años. En los estudios con mayor seguimiento a más de 10 años y longitud de asa alimentaria total de 250 cm, el índice de cirugía de urgencia a largo plazo es del 13,3%, siendo la principal causa la hernia interna (6%), mientras que la cirugía revisional es del 2,9%, siendo la pérdida insuficiente de peso y malnutrición un 1,3%, y 1,4%24,25.
Paralelamente, el índice de déficits nutricionales aumenta según disminuye la longitud de asa común y asa alimentaria total16,18. En el CD los déficits más frecuentes son los de vitaminas liposolubles, principalmente vitamina A (20-38%), D (28-74%) y otros nutrientes como hierro (22-40%) y zinc (17-28%)17,25. El déficit de proteínas es la complicación más temida del CD. En nuestra serie, la necesidad de suplementación proteica fue de 0,5% y no tuvimos casos de conversión por malnutrición. Es importante diferenciar la hipoalbuminemia, que puede ser del 2-18% a medio plazo, de la malnutrición proteica grave que requiera de cirugía revisional16,17,26. Según el estudio descriptivo de Topart, el índice de cirugía revisional en el CD por malnutrición depende de la longitud de asa alimentaria común, siendo del 0,5% en pacientes con asa común de 100 cm (como en nuestra serie) y 18% en pacientes con asa común de 50 cm17. Durante los últimos años, la longitud del asa alimentaria total en el CD se ha ido modificando para minimizar los efectos nutricionales colaterales. Según la adherencia y tipo de suplementación polivitamínica, la necesidad de suplementación difiere. En nuestro estudio el índice de necesidad de suplementación extra fue elevado. Topart enfatiza la necesidad de incrementar la dosificación de la suplementación tras el CD, principalmente de calcio, vitamina D, A y hierro y/o administrar multivitamínicos específicos para el CD para disminuir la necesidad de suplementación por déficits nutricionales17. Asimismo, Gagner refiere una menor necesidad de suplementación extra, 2%, en caso la utilización de multivitamínicos específicos y una buena adherencia de la suplementación basal y seguimiento7.
A pesar de los buenos resultados, la técnica de CD representa menos de 1,5% de los procedimientos que se realizan a nivel mundial. La complejidad de la técnica, junto con el miedo a las complicaciones derivadas de la disección duodenal, prevalece entre los equipos de cirugía bariátrica. Se han descrito medidas para simplificar la técnica. Nuestro centro ha adaptado el CD a los conocimientos de la técnica Whippel con preservación pilórica, realizando la anastomosis duodeno-ileal con ligadura de la arteria gástrica y gastroepiploica derecha. Marchesini describió que esta medida, no aumenta el riesgo de dehiscencia de la anastomosis ni de fístula del muñón duodenal, pero favorece la realización de la anastomosis duodeno-ileal sin tensión y puede ser un recurso en caso de pacientes con meso corto o hepatomegalia27. Cottam simplifica más el abordaje duodenal describiendo como única medida la ligadura de la arteria gastroepiploica sin necesidad de ligadura de la gástrica derecha28.
La limitación principal de nuestro estudio es el bajo número de seguimiento de pacientes a 10 años y la falta de parámetros analíticos para poder describir con más detalle la existencia de déficits nutricionales y la evolución de remisión de comorbilidades. Dado que nuestros resultados demuestran una necesidad de suplementación en la mayoría de nuestros pacientes en algún momento más allá de los dos años y la mayoría de las series reportan un índice de cirugía revisional a largo plazo superior al nuestro, nos planteamos la necesidad de ampliar el seguimiento de nuestros pacientes y enfatizar la utilización de suplementación específica de cirugía hipoabsortiva en los pacientes con cruce duodenal.
ConclusionesEl CD directo, con una longitud de asa alimentaria de 200 cm y común de 100 cm, es una técnica con un bajo índice de complicaciones quirúrgicas en pacientes con un IMC entre 45 y 55 kg/m2. A medio y largo plazo, la pérdida ponderal es sostenida con un bajo índice de cirugía revisional por pérdida inadecuada o reganancia de peso. Asimismo, el CD ha demostrado ser una técnica efectiva a nivel metabólico. A pesar de ello, la necesidad de suplementos nutricionales se corresponde al tipo de técnica hipoabsortiva. Así pues, el seguimiento a medio/largo plazo de los pacientes con CD debe garantizarse previa selección de la técnica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.