El hematoma espontáneo del músculo recto del abdomen es una causa infrecuente de dolor abdominal que sucede con mayor frecuencia en pacientes anticoagulados. El objetivo de nuestro trabajo fue analizar la forma de presentación, el diagnóstico y los resultados del tratamiento en este grupo de pacientes.
MétodosAnálisis retrospectivo con una base de datos prospectiva de todos los casos de hematoma espontáneo del músculo recto del abdomen tratados en nuestro centro entre marzo de 2003 y diciembre de 2014.
ResultadosSe incluyó a 34 pacientes (25 mujeres) con una edad media de 80 años. En todos los casos el hematoma fue unilateral e infraumbilical. Veintiocho pacientes recibían tratamiento anticoagulante como parte de su tratamiento habitual (26 de ellos acenocumarol y 2 pacientes heparinas de bajo peso molecular a dosis terapéuticas). Seis pacientes recibían heparina de bajo peso molecular a dosis profilácticas. El diagnóstico se realizó mediante ecografía en 7 pacientes, tomografía axial computarizada con contraste intravenoso en fase arterial (angio-TC) en 27 y, con ambos métodos, en 6. El tratamiento consistió en la suspensión de la anticoagulación, corrección de la hemostasia y reposición hemática. En 10 pacientes se evidenció hemorragia activa en angio-TC y en 8 se realizó embolización selectiva. La evolución fue favorable en 32 pacientes. Dos pacientes fueron intervenidos debido a hemorragia grave persistente y fallecieron.
ConclusionesEl hematoma espontáneo del músculo recto del abdomen es más frecuente en mujeres de edad avanzada y en tratamiento con anticoagulantes orales. La mayoría evolucionan favorablemente con tratamiento no operatorio. La angio-TC es útil para indicar la embolización arterial selectiva en caso de hemorragia activa.
Spontaneous haematoma of the rectus abdominis muscle is an uncommon cause of abdominal pain. It occurs mostly in anticoagulated patients. The objective of this paper is to analyse the onset, diagnosis and treatment in patients under anticoagulant therapy.
MethodsA retrospective analysis of a prospectively maintained database of all patients with a diagnosis of spontaneous hematoma of the abdominal rectus muscle between March 2003 and December 2014.
ResultsThe study included 34 patients, of whom 28 were women, with an average age of 80 years old. All the patients showed a unilateral infraumbilical haematoma. Twenty- 8 patients had received long-term anticoagulant treatment (26 with acenocumarol and 2 low molecular weight heparin); and 6 patients were under anticoagulant prophylaxis with low molecular weight heparin. The diagnosis was performed with ultrasound in 7 cases, computed tomography angiography in 27 patients, and with both methods in 6 cases. The treatment consisted of stopping the anticoagulant drug, correcting haemostasis parameters and blood transfusion when required. Ten patients displayed active bleeding in the computed tomography angiography, and 8 underwent selective arterial embolization. The evolution was successful in 34 patients, however, 2 patients required surgery and, finally, died due to persistent haemorrhage.
ConclusionSpontaneous haematoma of the rectus abdominis muscle is more frequent in elderly women under oral anticoagulant treatment. Non-operative treatment is successful in most cases. Computed tomography angiography is useful to determine which patients could benefit from selective arterial embolization.
La causa más frecuente de hematomas en el músculo recto del abdomen son los traumatismos. Pueden ocurrir tras procedimientos quirúrgicos, traumatismos directos sobre la pared abdominal, inyecciones subcutáneas, inserción de trocares para laparoscopia, etc.1. Aunque los hematomas de origen traumático ya eran conocidos en la Antigua Grecia1,2, la primera referencia bibliográfica se debe a Maydl en 18823. En 1946 Teske presentó un caso de hematoma espontáneo del músculo recto del abdomen analizando una serie de 100 casos, incluidos los de origen traumático4.
Menos frecuentes que los de origen traumático son los hematomas espontáneos del músculo recto del abdomen (HEMR), en estos no existe un traumatismo directo responsable y las enfermedades de base del paciente o su medicación tienen una íntima relación causal (discrasias sanguíneas, hipertensión arterial, anticoagulantes orales, empleo de heparinas, infecciones respiratorias o accesos de tos).
El HEMR se define como la acumulación de sangre en el interior de la vaina muscular por rotura de la arteria epigástrica inferior, superior o de una de sus ramas5. Suele ser más frecuente en mujeres, situarse a nivel infraumbilical y la mayor parte de la veces la arteria responsable es la epigástrica inferior.
Pueden manifestarse como dolor abdominal o masa palpable y, en ocasiones, plantean un grave problema de diagnóstico diferencial. Representan menos del 2% del total de los casos de dolor abdominal atendidos en el Servicio de Urgencias6. Entre sus complicaciones destacan las derivadas del shock hipovolémico por la hemorragia y otras como el aumento de la presión intraabdominal, la necrosis muscular, los síndromes coronarios por bajo gasto, o incluso, el fallecimiento del paciente.
A continuación, presentamos una amplia serie de pacientes con HEMR procedentes de un mismo centro hospitalario. El objetivo es analizar la forma de presentación de los HEMR, conocer los factores de riesgo que favorecen su aparición y los resultados del tratamiento.
MétodosEstudio observacional de los pacientes que presentaron un HEMR y que fueron atendidos en el Hospital Príncipe de Asturias de Alcalá de Henares (Madrid) por el Servicio de Cirugía General y Aparato Digestivo. De acuerdo con la distribución de los procesos en el área de Urgencias de nuestro centro, todo los pacientes con esta enfermedad fueron ingresados en Cirugía o, si la enfermedad coincidente así lo requirió, fueron ingresados en otros servicios, pero se solicitó la evaluación por Cirugía en todos los casos. La recogida de datos se realizó de forma prospectiva entre marzo de 2003 y diciembre de 2014.
Se excluyeron los HEMR de origen traumático, los que se presentaron en el periodo postoperatorio de una cirugía abdominal y los que afectaban a otras localizaciones como el retroperitoneo o el músculo psoas ilíaco.
En cada paciente se recogieron los siguientes parámetros: edad, sexo, enfermedad de base, motivo de ingreso, valor de hemoglobina previo y tras la hemorragia, niveles de plaquetas, parámetros de coagulación, como el international normalized ratio (INR), estancia hospitalaria, medicación prohemostática administrada, enfermedades concomitantes, resultado de las pruebas radiológicas, tamaño del hematoma, tratamiento, necesidad de intervención quirúrgica y evolución.
Para el diagnóstico de HEMR se requirió la confirmación mediante una prueba de imagen, consistente en una ecografía abdominal o una tomografía axial computarizada (TAC). Para una descripción objetiva se utilizó la clasificación propuesta por Berna et al. basada en el tamaño y la localización de los HEMR tras la realización de una TAC7. Esta clasificación permite diferenciar los HEMR en 3 tipos con implicaciones en términos de presentación, gravedad y pronóstico. El tipo I hace referencia a aquellos HEMR localizados de manera unilateral y que se extienden únicamente en el interior del músculo sin presentar compromiso hemodinámico. El tipo II engloba a los HEMR cuyo sangrado puede extenderse entre el músculo recto del abdomen y la fascia transversalis, con un descenso del hematocrito. El tipo III queda reservado para los más graves, con extensión de la hemorragia hacia el peritoneo o al espacio prevesical (tabla 1)7,8.
Clasificación de Berna para los hematomas del músculo recto del abdomen
| Tipo | Localización | Extensión | Hospitalización | Pronóstico |
|---|---|---|---|---|
| I | Intramuscular y unilateral | Interior músculo recto | No | Leve |
| II | Intramuscular y uni- o bilateral | Hemorragia limitada entre m. recto y fascia transversalis | Sí | Moderado |
| III | Intra- o extramuscular | Intraperitoneales o espacio prevesical | Sí | Grave |
En aquellos pacientes con signos de hemorragia activa en la angio-TC, se realizó arteriografía selectiva y embolización del vaso arterial por el Servicio de Radiología Vascular Intervencionista.
Análisis estadísticoLos datos fueron tabulados en una base de datos informatizada (Microsoft Office Excel 2010®). En el caso de las variables categóricas se calculó la proporción de cada categoría con respecto al total de pacientes. Para las variables cualitativas se estudió la distribución de fenómenos, mientras que para las variables cuantitativas se estudiaron la media y la desviación estándar.
ResultadosSe incluyó en el análisis a todos los pacientes diagnosticados de HEMR durante el periodo de estudio. Fueron 34 pacientes, 25 mujeres y 9 varones, con edades comprendidas entre 53 y 93 años y con una edad media de 80,3±9 años.
Los síntomas más frecuentes fueron el dolor abdominal y la presencia de una masa palpable, ambos en 30 pacientes. Cuatro pacientes presentaron náuseas, 10 taquicardia y vómitos, 2 de ellos. La localización más frecuente fue en hemiabdomen inferior izquierdo (21 pacientes).
Todos los pacientes estaban recibiendo algún tipo de medicación anticoagulante. En 28 casos estaban siendo tratados con medicación anticoagulante como tratamiento habitual. De estos, 26 con acenocumarol y 2 con heparinas de bajo peso molecular (HBPM) con Clexane® a dosis de 60mg cada 12 h administrada por vía subcutánea. Otros 6 pacientes recibieron HBPM a dosis profilácticas (Clexane® 40mg/24h por vía subcutánea), durante el tiempo de ingreso hospitalario que había sido motivado por su enfermedad médica concomitante.
Las indicaciones para la instauración de la anticoagulación eran: fibrilación auricular en 14 pacientes, flutter auricular en 2, tromboembolia pulmonar en 3, trombosis venosa profunda de repetición en uno y prótesis valvular en 8, y administración profiláctica durante su ingreso en 6.
Tan solo 9 pacientes bajo tratamiento con anticoagulantes orales presentaban sobredosificación de la dosis de anticoagulación requerida para su dolencia. El INR de los pacientes anticoagulados con acenocumarol que no presentaban sobredosificación en el momento del diagnóstico fue de 2,1 ± 0,9 mientras que el de aquellos que presentaron sobredosificación fue de 4,23 ± 1,8.
En 25 pacientes se detectó anemización significativa (disminución superior a 2 puntos del valor neto previo de la hemoglobina), que precisó transfusión de hemoderivados en 23 de ellos, con una media de 3 concentrados de hematíes por paciente. Para la corrección de la anticoagulación se solicitó valoración al Servicio de Hematología de nuestro centro, que recomendó la administración de factores de coagulación (Octaplex® 25U/kg) en aquellos pacientes anticoagulados que no eran portadores de prótesis valvular cardiaca (20 pacientes). En los 9 pacientes que presentaron sobredosificación de Sintrom® y en los 2 anticoagulados con HBPM a dosis terapéuticas se administró vitamina K por vía intravenosa (Konakion®, dosis de una ampolla 10mg/1ml) junto con Octaplex® (dosis 25 U 7 kg). En los 2 pacientes que requirieron intervención urgente se empleó además fibrinógeno (dosis de 2 g). En un paciente se empleó además plasma fresco (20ml/kg peso) debido a la situación de shock hemorrágico que presentó. Tras valorar el riesgo-beneficio, se suspendió la anticoagulación de manera temporal en 33 pacientes (tan solo en el paciente portador de una prótesis valvular cardiaca en posición aórtica se mantuvo la anticoagulación, aunque sustituyendo el acenocumarol por HBPM temporalmente a dosis de 40mg/24h).
Para el diagnóstico de HEMR se empleó una ecografía abdominal en 7 pacientes mientras que, en el resto, se realizó una TAC. En 6 pacientes se realizaron ambas pruebas. En aquellos pacientes que presentaron datos de anemización (21 pacientes), se realizó una TAC (angio-TC) tras administración de contraste intravenoso, en fases arterial y portal. En el resto (6 pacientes) solo se realizó el estudio en fases basal y venosa.
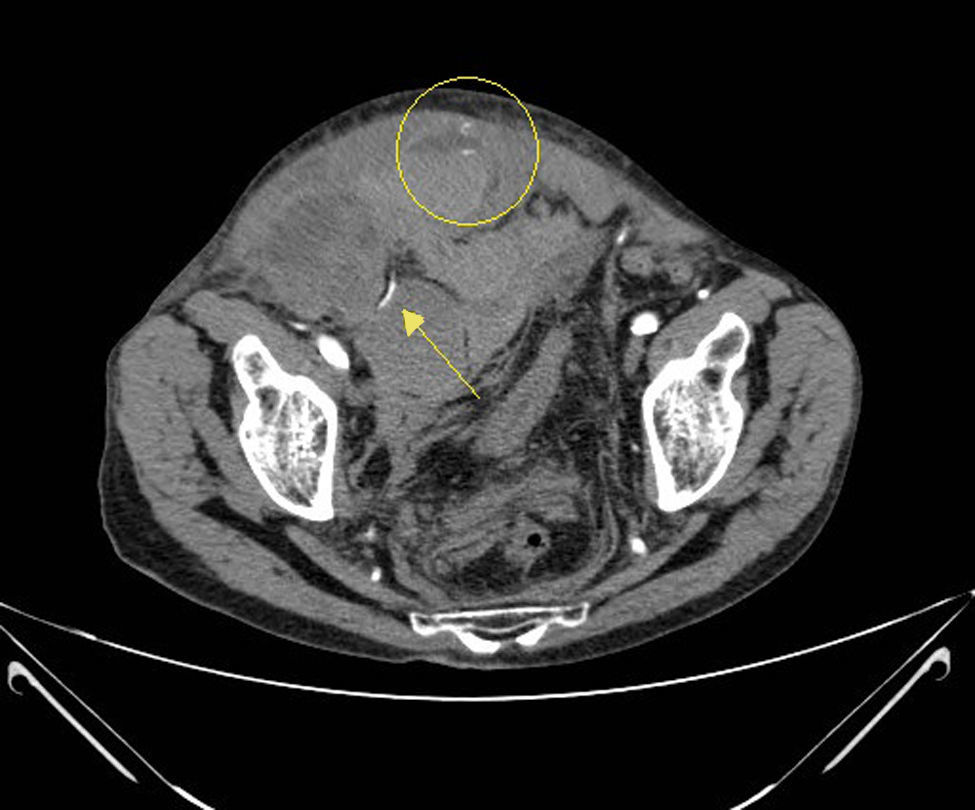
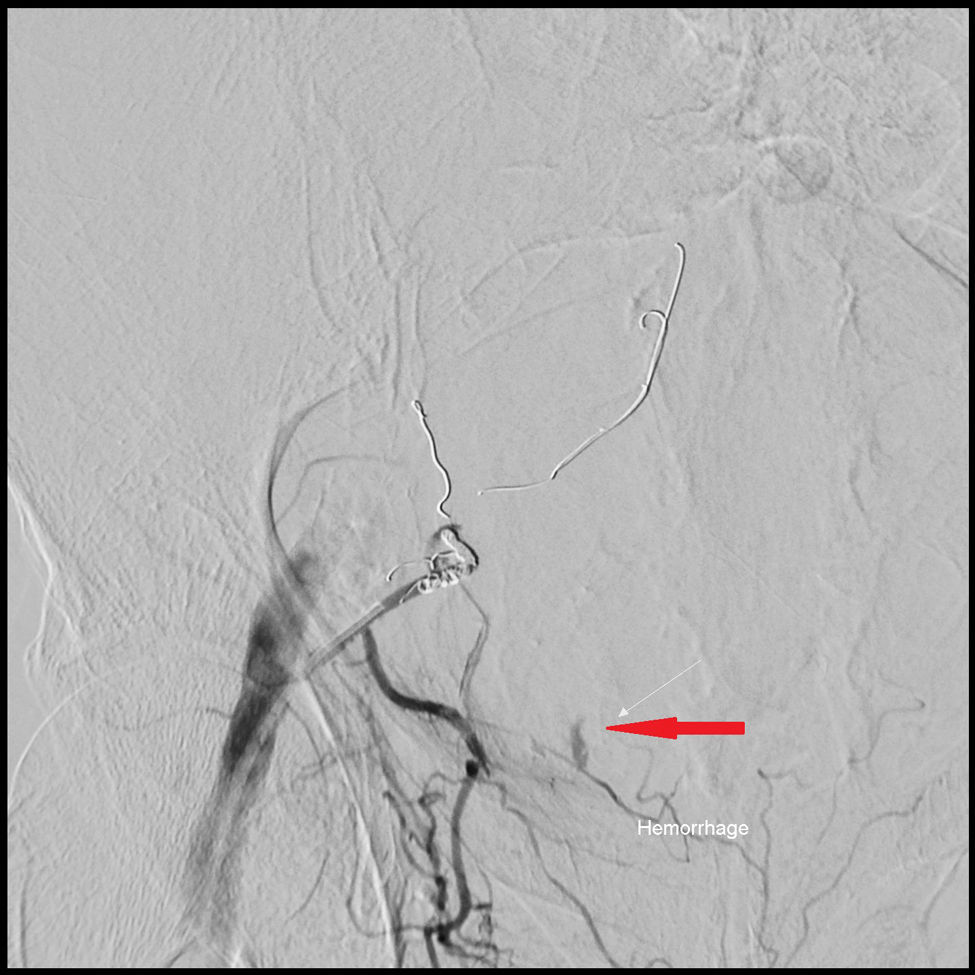
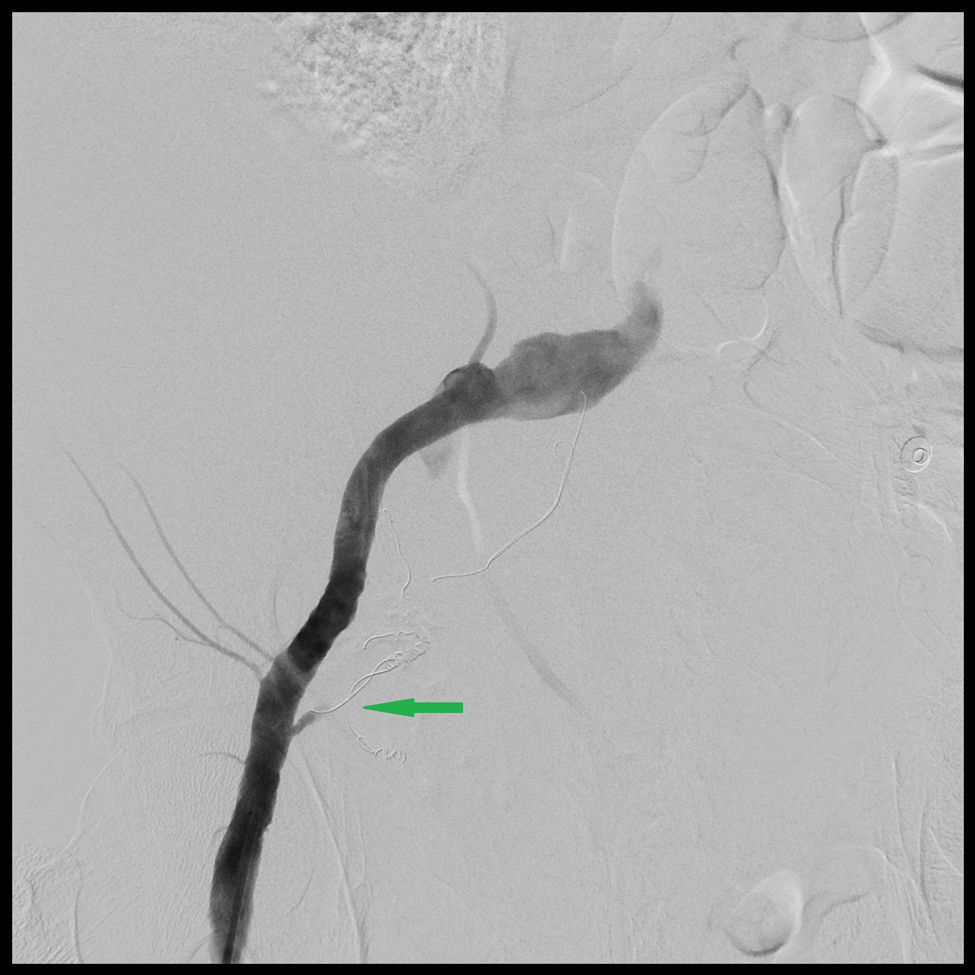
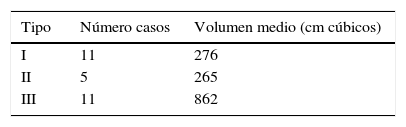
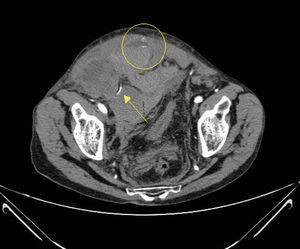
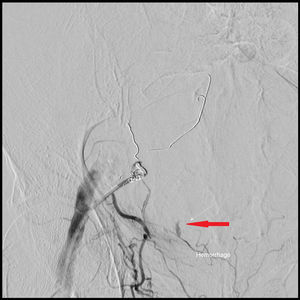
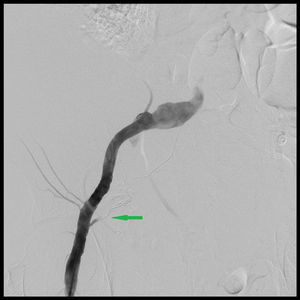
Según la clasificación de Berna7,8, basada en los hallazgos del TAC, 11 pacientes presentaron hematoma tipo I, 5 pacientes hematoma tipo II y 11 pacientes tipo III. Se calculó el volumen medio de cada tipo de HEMR representado como una elipsoide, empleando la fórmula (V=4/3×3,1416×AP×TR×CC), en donde V significa volumen medido en centímetros cúbicos; AP es eje anteroposterior; TR es eje transverso y CC es el eje craneocaudal, medidos en centímetros6 (tabla 2). La angio-TC en fase arterial evidenció hemorragia activa en 10 pacientes. En 9 se identificó a la arteria epigástrica inferior como responsable y, en el otro, a la arteria glútea superior, debido a una variante anatómica de su arcada vascular (fig. 1). En 8 pacientes se realizó, a continuación, arteriografía y embolización selectiva, con cese de la hemorragia (figs. 2 y 3).
Con el tratamiento no operatorio basado en la suspensión de la anticoagulación, reposición hemática, reposición de factores de coagulación y embolización arterial selectiva evolucionaron satisfactoriamente 32 pacientes. Solo fueron intervenidos quirúrgicamente 2 pacientes. En ellos se había identificado previamente hemorragia activa en la angio-TC, pero la embolización no se pudo realizar debido a problemas logísticos locales. Se indicó la cirugía ante la progresión del hematoma y la inestabilidad hemodinámica provocada por la hemorragia. Se realizó drenaje del hematoma y hemostasia del vaso sangrante. Estos pacientes eran los de mayor edad de la serie (92 y 93 años). Los 2 fallecieron. El primer paciente tras el shock hipovolémico inicial desarrolló un distrés respiratorio con fallo multiorgánico. El segundo falleció tras presentar una neumonía asociada a ventilación mecánica.
Después de superar el episodio de HEMR, se procedió a valorar el riesgo-beneficio de mantener la anticoagulación tras el alta hospitalaria. En 7 pacientes se suspendió definitivamente el tratamiento anticoagulante y en 2 se sustituyó el acenocumarol por HBPM a dosis profilácticas, debido a la edad que presentaban estos pacientes y habiendo valorado el riesgo-beneficio del tratamiento. No fue descrito ningún efecto trombótico o tromboembólico derivado de la modificación de la dosis o de la sustitución del fármaco anticoagulante durante su seguimiento en ningún paciente. La estancia media en el hospital fue de 14 días.
DiscusiónLa serie que presentamos en nuestro trabajo reúne el mayor número de casos recogidos de HEMR en un mismo centro en nuestro país6. En todas la publicaciones se registra un número mayor de mujeres con HEMR que de hombres, con una relación de 3:12–4, lo que concuerda con nuestros datos. También se pueden observar en mujeres embarazadas, donde se ha comunicado una mortalidad fetal aproximada del 13%9. Se localizan con mayor frecuencia sobre el músculo recto del abdomen del lado derecho e infraumbilical, aunque en nuestra serie el predominio fue izquierdo2,10.
Según Luhmann et al.1, la edad media de presentación de los HEMR suele ser en la quinta o la sexta décadas de la vida. Sin embargo, en nuestra serie la edad fue más elevada (80 años). Coincidimos con otras publicaciones recientes que indican que la incidencia de HEMR ha aumentado en las últimas décadas en relación con la indicación de terapia anticoagulante en pacientes cada vez de mayor edad11.
El dolor abdominal y la presencia de una masa palpable son los síntomas y signos más característicos5. El HEMR es una causa poco frecuente de abdomen agudo, pero se debe sospechar cuando se detecte coincidente con una masa abdominal. Se han descrito varios signos que permiten sospechar durante la exploración física su presencia: signo de Fothergill (positivo cuando la contracción del abdomen hace evidente una masa en la línea media menos móvil), signo de Laffont (presencia de equimosis sobre la masa), signo de Nadeu (dolor abdominal por la elevación del miembro inferior o de la cabeza) o el signo de Carnett (positivo cuando aumenta el dolor con el cambio de decúbito supino a sedestación). Todos ellos pueden ser de gran ayuda durante la exploración abdominal de estos pacientes1,6.
Las náuseas, vómitos y la taquicardia producida por la hemorragia también son frecuentes, pero son síntomas más inespecíficos. Hemos observado que también pueden aparecer signos de irritación peritoneal, debido a la ausencia de la vaina posterior del músculo recto del abdomen por debajo de la línea arcuata (arco de Douglas), lo que hace que entre el hematoma y las vísceras abdominales solo se interpongan el peritoneo y la fascia transversalis12. Los hematomas coleccionados en este espacio son los clasificados como Berna de tipo iii10,13. Es un hecho conocido que el empleo de anticoagulantes orales aumenta el riesgo de hemorragia, bien en forma de hemorragias externas o de hematomas14. El músculo recto del abdomen y el músculo psoas ilíaco son los lugares más frecuentes de hemorragia espontánea en estos pacientes. Tan solo 9 pacientes de los 26 que recibían tratamiento con acenocumarol presentaban, en el momento de diagnóstico del HEMR, sobredosificación de la dosis de anticoagulación requerida para su dolencia. Es decir, la mayoría se encontraba en el rango terapéutico de anticoagulación recomendado. La relación patogénica exacta entre anticoagulación y HEMR resulta desconocida. Se ha postulado un origen microvascular difuso como resultado del daño causado en la capa íntima de los vasos por la arterioesclerosis o que algunos anticoagulantes tipo heparina inducen microangiopatía. Esto podría indicar que la medicación anticoagulante induce una cierta labilidad de la pared vascular15,16. Es posible que la coincidencia con otro factor desencadenante (como aumento de presión abdominal producida por la tos) pueda causar la rotura vascular y el hematoma17. Debido al aumento del número de pacientes, cada vez de mayor edad, en tratamiento con fármacos anticoagulantes, es probable que, en el futuro, veamos HEMR con mayor frecuencia.
La prueba radiológica que presentó mayor rendimiento fue la TAC. Detectó HEMR en todos los casos y proporcionó información sobre su extensión y tamaño. Además, en combinación con la inyección de contraste intravenoso en fases basal, arterial y portal, permitió identificar la hemorragia activa y su localización en 10 pacientes de los 27 a los que se les realizó. En otras publicaciones se han comunicado resultados similares, por lo que la TAC debe considerarse como la prueba diagnóstica de elección5. De los 27 HEMR diagnosticados en TAC, 10 fueron en fase arterial y el resto, 17 casos, en fase venosa. Esto permitió realizar la embolización selectiva tras arteriografía en los pacientes con angio-TAC positiva. En aquellos en los que el origen fue venoso, respondieron favorablemente al tratamiento no operatorio.
La base del tratamiento de los HEMR debe ser la reposición de la volemia perdida, la transfusión de hemoderivados y la corrección de la anticoagulación. Pero, además, debemos destacar la aportación que puede proporcionar la embolización arterial del vaso sangrante, indicada según los hallazgos de la angio-TC. En nuestra serie se consiguió hemostasia del vaso sangrante deteniendo la progresión del hematoma en todos los pacientes en los que aplicó (8 pacientes). Con este grupo de medidas evolucionaron satisfactoriamente 32 de los 34 pacientes estudiados. No hemos encontrado, en la literatura revisada, guías clínicas ni recomendaciones sobre el manejo y tratamiento del HEMR. Algunos autores proponen ciertos algoritmos dirigidos al diagnóstico del HEMR con los que elegir la prueba de imagen que se debe realizar13,18.
En nuestra revisión de la literatura no hemos encontrado ninguna guía clínica que nos indique en qué momento es más favorable la reintroducción del tratamiento anticoagulante. De acuerdo con autores como Witt y Kunkula e individualizando los casos, parece indicado reiniciar la toma de la medicación anticogulante entre el 4.° y el 7.° día desde el diagnóstico de HEMR, ya que disminuye el número de fenómenos protrombóticos y la recidiva hemorrágica11,19.
La eficacia de la embolización para detener la hemorragia en caso de HEMR ha sido discutida en algunas publicaciones20,21. Según algunos autores, los HEMR se originan como consecuencia de una dolencia microvascular difusa multifactorial, que implica varias colaterales complejas22. Según nuestra experiencia, esto no es totalmente cierto, ya que hemos comprobado que suele haber un vaso principal responsable. Además, con materiales más precisos como los coils o microcoils empleados en radiología intervencionista, se consigue una embolización eficaz.
Creemos que la cirugía para drenar el hematoma y conseguir la hemostasia debe ser el último recurso al que se llegue por fallo del resto de las opciones terapéuticas23. Nuestra serie no registra una buena evolución tras la intervención quirúrgica en estos enfermos. Los datos publicados indican que los HEMR presentan una baja mortalidad, próxima al 4%, aunque en pacientes tratados mediante anticoagulación puede alcanzar el 25%1,24. Autores como Dag et al.25 publican una serie con una mortalidad global entre el 9 y el 67% para los pacientes con HEMR intervenidos quirúrgicamente. En nuestra serie, la mortalidad global fue del 6%, mientras que la mortalidad en los pacientes que fueron operados fue del 100%.
En conclusión, los HEMR se suelen detectar por la presencia de dolor abdominal y masa palpable. Son más frecuentes en mujeres de edad avanzada y en tratamiento con anticoagulantes orales. La mayoría evolucionan favorablemente con tratamiento no operatorio. La angio-TC proporciona mejor información que la ecografía para su diagnóstico y, además, facilita la posterior embolización arterial selectiva en caso de hemorragia activa.
Autoría/colaboradoresDiseño del estudio: Fernando Mendoza Moreno, Enrique Ovejero Merino, Rafael Villeta Plaza, Ana María Minaya Bravo.
Adquisición y recogida de datos: Fernando Mendoza Moreno, Diego Martín Córdova García, Ana María Minaya Bravo.
Análisis e interpretación de los resultados: Fernando Mendoza Moreno, Diego Martín Córdova García, Javier Granell Vicent.
Redacción del artículo: Fernando Mendoza Moreno, Enrique Ovejero Merino, Rafael Villeta Plaza, Manuel Díez Alonso.
Revisión crítica y aprobación de la versión final: Rafael Villeta Plaza, Manuel Díez Alonso, Francisco Javier Granell Vicent.
Conflicto de interesesLos autores firmantes del manuscrito manifiestan que no existe conflicto de interés.