La anopexia mucosa circular (AMC) condiciona un postoperatorio menos molesto que las técnicas resectivas, pero no está exenta de complicaciones y presenta una mayor recidiva. El objetivo del presente estudio es evaluar la eficacia de la AMC en el tratamiento de las hemorroides y del prolapso mucoso rectal (PMR).
MétodosEntre 1999 y 2011 fueron intervenidos en nuestro hospital 613 pacientes por hemorroides o PMR: en 327 casos se realizó AMC (PMR en 28 casos, grado II en 46, grado III en 146 y grado IV en 107 casos). La AMC se realizó en régimen de cirugía mayor ambulatoria (CMA) en el 79% de los casos. Consideramos la recidiva y comparamos los grupos de no recidiva y recidiva. Evaluamos el dolor medido por Escala Visual Analógica (EVA) y las complicaciones postoperatorias.
ResultadosEn 31 pacientes se registró recidiva de la sintomatología que precisó algún tipo de intervención: PMR en 5 pacientes, grado II en 2, grado III en 17 y grado IV en 7. No existieron diferencias significativas entre los pacientes con reccidiva y los pacientes sin recidiva en cuanto a género, tiempo operatorio ni grado hemorroidal, pero sí respecto a la edad. El 81,3% de los pacientes expresó dolor ≤ 2 en EVA a la semana. Cinco pacientes se reintervinieron por sangrado postoperatorio inmediato. Seis pacientes precisaron ingreso por dolor postoperatorio.
ConclusionesLa recidiva en la AMC es superior a la de las técnicas resectivas. La AMC es una técnica útil para el tratamiento de la enfermedad hemorroidal en régimen de CMA. El grado de dolor y las complicaciones son bajos.
Circular mucosal anopexy (CMA) achieves a more comfortable postoperative period than resective techniques. But complications and recurrences are not infrequent. This study aims to evaluate of the efficacy of CMA in the treatment of hemorrhoids and rectal mucosal prolapse (RMP).
MethodFrom 1999 to 2011, 613 patients underwent surgery for either hemorrhoids or RMP in our hospital. CMA was performed in 327 patients. Gender distribution was 196 male and 131 female. Hemorrhoidal grades were distributed as follows: 28 patients had RMP, 46 2nd grade, 146 3rd grade and 107 4th grade. Major ambulatory surgery (MAS) was performed in 79.9%. Recurrence of hemorrhoids was studied and groups of recurrence and no-recurrence were compared. Postoperative pain was evaluated by Visual Analogical Scale (VAS) as well as early complications.
ResultsA total of 31 patients needed reoperation (5 RMP, 2 with 2nd grade, 17 with 3rd grade,/with 4th grade). No statistically significant differences were found between the non-recurrent group and the recurrent group with regards to gender, surgical time or hemorrhoidal grade, but there were differences related to age. In the VAS, 81.3% of patients expressed a postoperative pain ≤ 2 at the first week. Five patients needed reoperation for early postoperative bleeding. Six patients needed admission for postoperative pain.
ConclusionsRecurrence rate is higher in CMA than in resective techniques. CMA is a useful technique for the treatment of hemorrhoids in MAS. Pain and the rate of complications are both low.
La resección de los paquetes prolapsados ha sido el tratamiento quirúrgico de elección para la dolencia hemorroidal desde la descripción de Milligan en el año 19371, con posteriores variaciones técnicas como la de Ferguson2. Las técnicas resectivas tienen una alta eficacia en cuanto a recidivas posteriores3,4, pero se asocian a un intenso dolor postoperatorio.
La anopexia mucosa circular (AMC) fue descrita por Longo en el año 1996 para el tratamiento de las hemorroides y del prolapso mucoso rectal (PMR), en un intento de disminuir el dolor postoperatorio5. Se basa en la teoría de Thompson6, que propone como causa de la aparición de hemorroides sintomáticas la degeneración del tejido de sostén perihemorroidal y de la propia mucosa anal.
La AMC intenta reestablecer la anatomofisiología del conducto anal corrigiendo el prolapso de la mucosa rectal mediante una anopexia grapada. Este grapado se realiza por encima de la línea pectínea, lejos de los receptores del dolor situados en el anodermo5. La AMC conlleva una hospitalización más corta, menor dolor postoperatorio con mayor satisfacción de los pacientes7,8, mejor relación coste-efectividad y una más rápida reincorporación laboral8. De hecho, la AMC se realiza en muchos centros a través de la Unidad de Cirugía Mayor Ambulatoria9.
Pero la AMC tiene una cifra de recidiva más alta que las técnicas resectivas8,9 y se han descrito complicaciones graves10. Estas circunstancias llevaron a diversos grupos a una posición crítica respecto a ella11,12.
El objetivo del presente estudio es evaluar la eficacia de la AMC en el tratamiento de las hemorroides y del PMR. Como objetivos secundarios valoramos el dolor y la incidencia de complicaciones postoperatorias, en concreto, hemorragia con intervención y alteraciones de la mecánica defecatoria o miccional.
MétodosRealizamos un estudio observacional longitudinal y retrospectivo de nuestra experiencia en el tratamiento de hemorroides y PMR con la AMC. Entendemos por PMR la protrusión de las capas mucosa y submucosa rectales, con ausencia de tejido hemorroidal en ella. Desde febrero de 1999 hasta diciembre de 2011 fueron intervenidos en el Hospital de Mataró 613 pacientes, y 327 casos (53%) lo fueron mediante AMC. Las intervenciones las llevaron a cabo en 278 casos 2 miembros de la Unidad de Cirugía Colorrectal del Servicio de Cirugía General y Digestiva, que iniciaron el desarrollo de la técnica en nuestro centro, bien realizando directamente la intervención, bien supervisando a médicos internos residentes. El resto corresponden a otros miembros de la unidad.
La técnica quirúrgica utilizada ha sido publicada con anterioridad por nuestro grupo13, basada en la técnica inicial de Longo5. Para la AMC se usó el dispositivo PPH 01 (Ethicon-Endosurgery, Ethicon-EndoSurgery, Bracknell, Reino Unido), posteriormente sustituido por el dispositivo PPH 03. Siempre se administró profilaxis antibiótica con 80mg de gentamicina y 500mg de metronidazol. Se realizó estudio histopatológico rutinario del tejido resecado.
La intervención se practicó en régimen de cirugía mayor ambulatoria (CMA) en 261 casos (79,8%). El protocolo de analgesia postoperatoria consistió en 50mg de diclofenaco oral cada 8 h o 2g de metamizol oral cada 8 h, alterno con 1g de paracetamol oral cada 8 h, con administración de 50mg de tramadol como analgesia de rescate. El tratamiento se mantuvo durante 3 días, dejando al paciente con libertad para suspenderlo antes si existía ausencia de dolor. Se registró el grado de dolor mediante escala visual analógica (EVA) a la semana de la intervención.
El seguimiento postoperatorio se llevó a cabo en consulta externa a la semana, al mes, 3 meses y al año de la intervención, mediante anamnesis y exploración física. El seguimiento a largo plazo mínimo de los pacientes fue de 4 años. En caso de pérdida de seguimiento, se recurrió a encuesta telefónica respecto a la persistencia de síntomas. Si persistían, se citó al paciente para control clínico en consulta.
Para valoración de los factores implicados en la recidiva de la clínica hemorroidal, se dividió a los pacientes en 2 grupos, según habían quedado asintomáticos o habían recidivado. Se comparó la influencia que podía haber tenido el sexo, la edad, el grado hemorroidal y el tiempo operatorio (como medida de dificultad técnica).
El estudio se llevó a cabo cumpliendo las directrices de la Declaración de Helsinki, respetando la confidencialidad de los datos y las normas del Comité Ético local.
Análisis estadísticoEl análisis estadístico se realizó mediante el test de X2, con el test exacto de Fisher en caso de necesidad y la prueba U de Mann-Whitney. Se consideraron diferencias estadísticamente significativas las comparaciones con p<0,05.
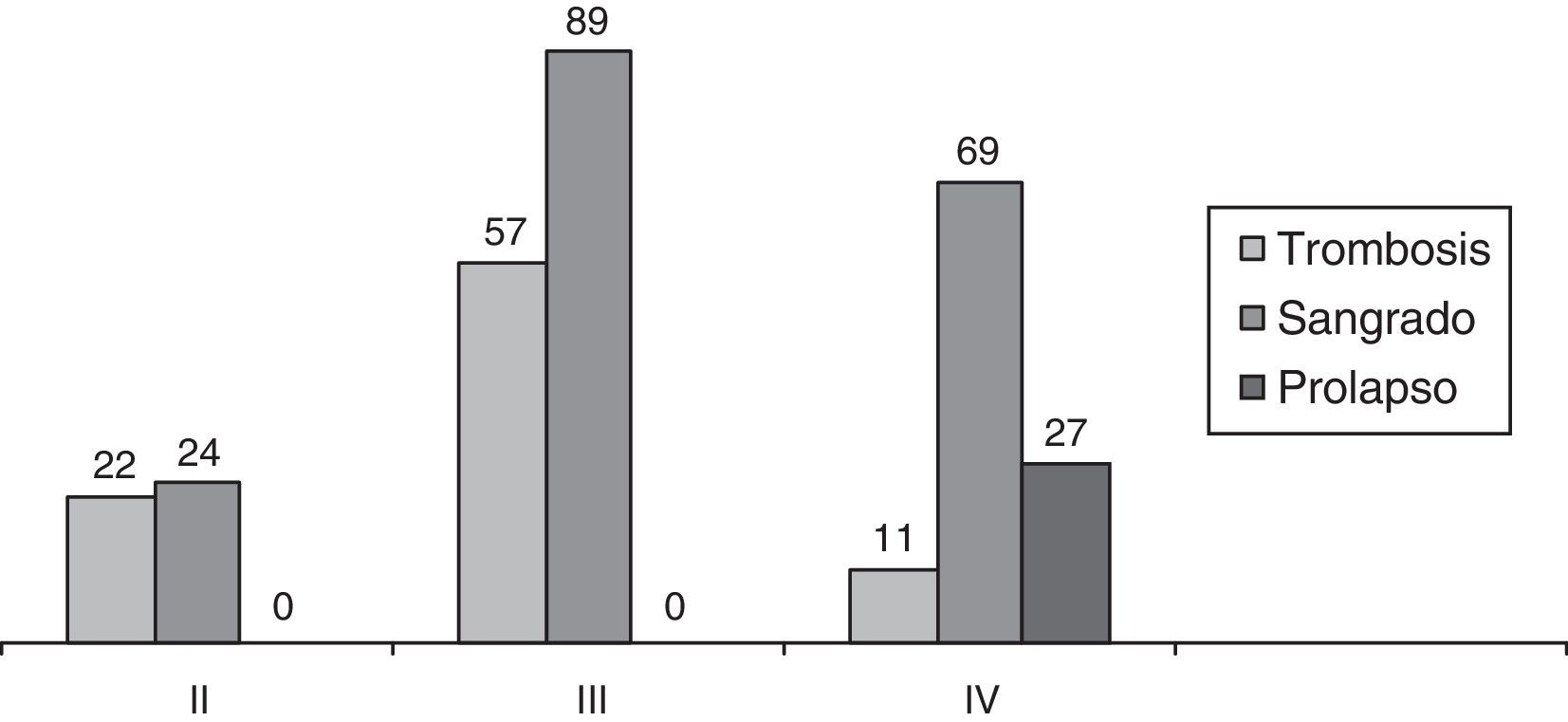
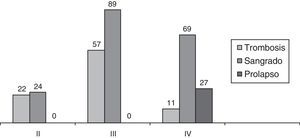
ResultadosLa edad media fue de 48,5 años (16-95). Predominaron los hombres (196; 60%) frente a las mujeres (131; 40%): 29 pacientes con PMR, 48 pacientes con hemorroides grado II, 146 con grado III y 104 con grado IV. Los pacientes con grado II corresponden a fracaso de tratamiento mediante bandas elásticas o esclerosis. También se propuso la AMC a los pacientes con hemorroides grado III y grado IV con escaso componente fibroso externo, o bien, si aceptaban la persistencia de este tras la intervención. Se les informó siempre de las ventajas postoperatorias de la AMC y de su cifra de recidiva. En la figura 1 se describen los signos clínicos predominantes según el grado hemorroidal.
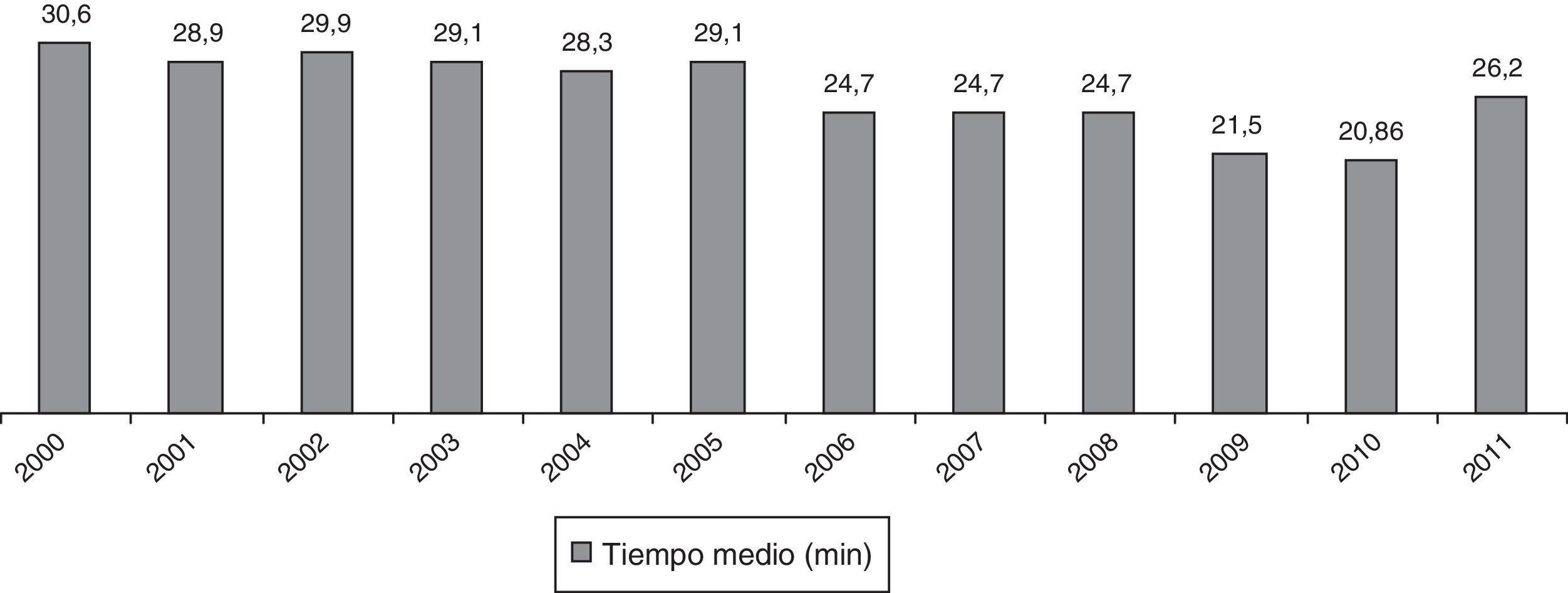
En cuanto a la cirugía, en 301 casos (92%) se practicó anestesia intradural y en 26 (8%), anestesia general. El tiempo medio quirúrgico y su evolución se expresan en la figura 2.
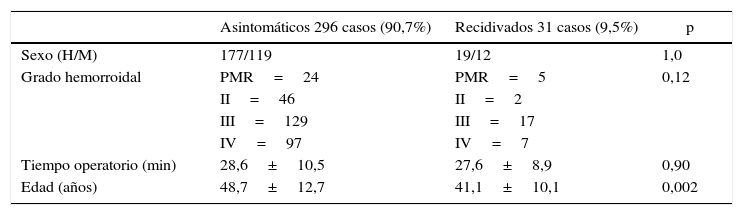
Un total de 31 pacientes (9,5%) presentaron persistencia de los síntomas. Se trató de 5 casos de PMR (recidiva 17,2%), 2 casos de hemorroides grado II (recidiva 4,2%), 17 casos de hemorroides grado III (recidiva 11,6%) y 7 casos de hemorroides grado IV (recidiva 6,7%). En 21 pacientes (67,8%) el síntoma predominante que motivó un nuevo tratamiento fue el prolapso hemorroidal o mucoso, mientras que en 10 pacientes (32,2%) la causa fue la persistencia de rectorragia. Se practicó hemorroidectomía de Milligan-Morgan en 21 pacientes (67,7%) y una nueva AMC en 3 pacientes (9,7%). Utilizamos bandas elásticas en 7 casos (22,6%), que correspondían a pacientes con persistencia de hemorroides grado II postoperatorias. Por tanto, precisaron reintervención quirúrgica 24 pacientes (7,3%). En caso de tratamiento quirúrgico, solo se ofreció una nueva AMC en 2 casos de PMR y uno de hemorroides. La tabla 1 muestra los resultados del estudio comparativo entre el grupo de recidivados y asintomáticos. No existieron diferencias significativas entre pacientes con recidiva y sin recidiva en cuanto a género, tiempo operatorio ni grado hemorroidal, pero sí respecto a la edad.
Comparación de pacientes asintomáticos y recidivados
| Asintomáticos 296 casos (90,7%) | Recidivados 31 casos (9,5%) | p | |
|---|---|---|---|
| Sexo (H/M) | 177/119 | 19/12 | 1,0 |
| Grado hemorroidal | PMR=24 | PMR=5 | 0,12 |
| II=46 | II=2 | ||
| III=129 | III=17 | ||
| IV=97 | IV=7 | ||
| Tiempo operatorio (min) | 28,6±10,5 | 27,6±8,9 | 0,90 |
| Edad (años) | 48,7±12,7 | 41,1±10,1 | 0,002 |
PMR: prolapso mucoso rectal.
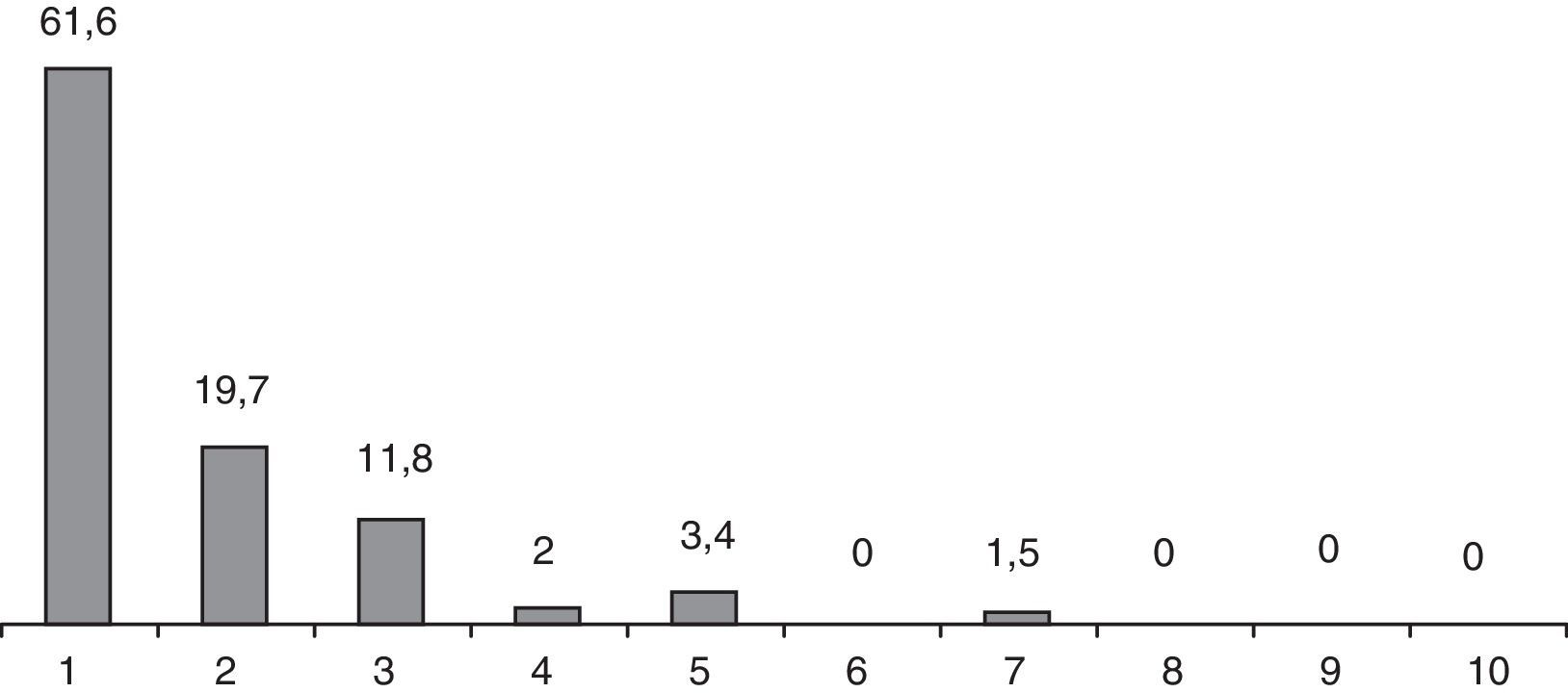
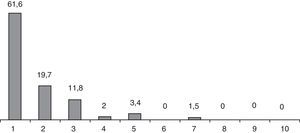
Los niveles de dolor postoperatorio recogidos a la semana se muestran en la figura 3. La mayoría de los pacientes (81,3%), expresaron un grado de dolor inferior a 2 según EVA y solo en 2 pacientes fue de 7. En la visita postoperatoria al mes de la intervención, ningún paciente expresó necesidad de analgesia más allá de los 10 días.
Cinco pacientes (1,6%) requirieron reintervención quirúrgica por sangrado durante el postoperatorio inmediato (primeras 24 h), 3 de ellos entre los 30 primeros pacientes. Un paciente (0,3%) presentó un cuadro de dolor abdominal e hipotensión a consecuencia de un hematoma pelvirrectal, resuelto de forma conservadora. Cuatro pacientes (1,2%) precisaron ingreso por dolor, 3 de ellos desde la Unidad de Cirugía Sin Ingreso, y el último a las pocas horas de haber sido dado de alta. Por otra parte, hubo 7 pacientes (2,1%) que experimentaron retención aguda de orina.
La urgencia defecatoria y el tenesmo fueron casi constantes en todos los pacientes, sin prolongarse más allá de las 2 primeras semanas postoperatorias. La incontinencia estuvo presente en 26 pacientes, que representan el 7,9% (siempre leve, a gases o heces líquidas), pero se autolimitó en todos los casos antes de los 3 meses, excepto en uno (esfinterotomía lateral interna previa por fisura anal, que tuvo una buena respuesta con tratamiento de reeducación esfinteriana).
En 323 casos (98,7%) en el tejido rectal resecado en la AMC se objetivó la presencia de fibras musculares lisas en el estudio histológico postoperatorio. Solo en 4 casos existía ausencia de tejido muscular.
DiscusiónLa AMC no es una hemorroidectomía, sino una hemorroidopexia14. En los inicios de la difusión de la técnica se popularizó en la literatura anglosajona el concepto de «hemorroidectomía grapada»15–22, concepto equívoco. La resección y grapado de la mucosa y submucosa deben conseguir una «pexia» del tejido hemorroidal, y estar alejados de la zona de inserción hemorroidal (línea dentada) y de los receptores de dolor del anodermo21,22.
La AMC es un tratamiento funcional y persigue la desaparición de los síntomas de la dolencia hemorroidal. Para ello, se resecan las capas mucosa y submucosa prolapsadas, a modo de intususcepción rectal, con el grapado posterior de los bordes de sección para conseguir la fijación del tejido. El concepto defendido por Longo de interrupción del flujo arterial como mecanismo de actuación de la AMC5 es probablemente menos exacto, tal y como han comprobado algunos estudios23.
La técnica quirúrgica de la AMC no es compleja, pero debe ser sistemática13,24,25. Existe una curva de aprendizaje que el estudio NICE determinó en 10-12 procedimientos7. A nuestro parecer, esta cifra debería incrementarse hasta los 30 casos, tal y como mantienen Jorgen et al. y Slawik et al.26,27. El descenso progresivo de los tiempos operatorios refleja dicho aprendizaje.
Siempre hemos permitido al paciente elegir la técnica, una vez informado. Una cifra de recidiva global del 9,3% es aceptable y similar a la de la mayoría de los grupos que usan la AMC, aunque los resultados en la literatura son dispares13,16,18,28–31. Las indicaciones de la AMC se ciñen a casos de fracaso de tratamiento conservador en hemorroides grado II (esclerosis, bandas elásticas o infrarrojos) y en hemorroides grado iii32. Su utilización en hemorroides grado IV es más controvertida. En casos de PMR hemos obtenido resultados deficientes, probablemente por insuficiente resección de tejido. Hay autores que plantean la opción de doble grapado en la intervención inicial33–36.
La cifra de recidiva en hemorroides grado IV es de 6,7%, pero en pacientes seleccionados37. El paciente a quien se ofrezca tratamiento con AMC debe entender que se trata de un tratamiento funcional. Por otra parte, las formaciones perianales fibrosas que presentan pacientes con hemorroides grado III y IV raramente se reducen con la AMC y debe advertirse de ello al paciente de forma preoperatoria38–41. La intervención persigue controlar el síntoma predominante, por ejemplo, sangrado42.
En el estudio comparativo entre el grupo de éxito y el de recidiva tras AMC, solo la edad de los pacientes arroja diferencias significativas. Puede deberse a la cifra de PMR en el grupo de recidiva, con predominio de pacientes más jóvenes. No hemos hallado diferencias en cuanto al sexo, grado hemorroidal ni al tiempo operatorio (como medida de la dificultad técnica). Festen et al.43 muestran una menor cifra de recurrencia del prolapso en pacientes tratados mediante ligadura previa con bandas hemorroidales, en pacientes con presencia de fibras musculares en los rodetes y en aquellos operados por cirujanos con experiencia en el manejo de la grapadora PPH. Nosotros tenemos un alto porcentaje de fibras musculares en el estudio histopatológico postoperatorio del tejido resecado (98.7%), en línea con lo publicado por Maw et al.44.
La AMC condiciona un dolor postoperatorio significativamente menor que las técnicas resectivas12,14,15,17,45. Nuestros resultados al respecto están en línea con otros estudios11,21,22,32. El dolor tras resección hemorroidal es importante, a pesar de utilizar técnicas de analgesia para obviarlo46. Algunos grupos realizan técnicas resectivas en régimen de CMA47,48, pero el nivel de dolor postoperatorio en estos pacientes nos parece excesivamente alto, incluso seleccionando casos en virtud de factores de riesgo49. Solo lo hacemos en caso de intervenir un grupo hemorroidal.
El dolor persistente tras AMC se debe a resección y grapado excesivamente cercanos a la línea dentada5. Al inicio de la técnica los realizábamos a más de 5 o 6cm de la línea dentada, para minimizar el dolor postoperatorio. Posteriormente redujimos este límite, siempre respetando al menos una distancia de 2cm13. El dolor no debería relacionarse con un grapado que incluya fibras musculares50, ya que, en nuestra experiencia y en la de otros, el porcentaje de casos con mucosa-submucosa resecadas que incluyen fibras musculares es superior al 90%44,51, sin que este hecho incremente el dolor. En nuestra serie solo 2 pacientes aquejaron dolor superior a 7; sin embargo, tuvimos que ingresar a 4 pacientes (1,2%) por dolor incontrolado intervenidos en régimen de CMA.
La complicación más precoz tras AMC es el sangrado postoperatorio a nivel de la línea de grapado en las primeras 24 h, que puede llevar a reintervención inmediata52,53. Es una complicación grave que requiere reexploración bajo anestesia. Hemos tenido 5 casos (1,5%), en los que practicamos hemostasia del vaso sangrante con puntos de material reabsorbible, sin complicación posterior. Tres de ellos acontecieron entre los 30 primeros casos, en plena curva de aprendizaje. Dado que nuestra tendencia es realizar la intervención en régimen de CMA, somos muy cuidadosos en la hemostasia intraoperatoria.
La complicación más grave de la AMC es la sepsis pélvica. Desde la primera descripción de Molloy y Kingsmore en 200054 se han recogido 29 artículos que reportan 40 pacientes, con 4 fallecimientos. Posiblemente todos ellos se deben a una transección completa de la pared rectal, que también sería causa de otras complicaciones recientemente publicadas55–57. No hemos tenido casos de sepsis pélvica, pero sí una complicación inusual: un hematoma perirrectal, con shock hipovolémico, que fue tratado con éxito de forma conservadora58. Es importante comprobar en las mujeres que la pared vaginal posterior no se ha incorporado a la línea de grapado, para evitar fístulas rectovaginales59. El estudio histopatológico del segmento de tejido rectal resecado nos puede poner sobre aviso, ya que probablemente es muy diferente identificar fibras musculares aisladas que hallar zonas de pared rectal completa.
Las complicaciones de la mecánica defecatoria, como la urgencia y el tenesmo, han sido constantes y leves en cuanto a entidad. La incontinencia (7,9%) no es despreciable, pero hemos visto que desaparece con el tiempo. En cuanto a la retención aguda de orina, que afectó a 7 pacientes, pensamos que puede relacionarse con la técnica de anestesia intradural más que con la cirugía60–62.
Están apareciendo nuevas técnicas, como la desarterialización hemorroidal transanal guiada por doppler, con resultados prometedores63,64. La base de eficacia de la técnica se refiere también a la hipótesis de Thompson6. Es evidente que el postoperatorio inmediato es menos molesto que cuando se usan técnicas resectivas, bastante similar al observado en la AMC65. Sin embargo, los tiempos de seguimiento postoperatorios son aún cortos para constatar su eficacia real66–68 y se precisan estudios con mayor número de pacientes con hemorroides de grado alto y mayor seguimiento66.
En conclusión, el estudio que se presenta muestra que la AMC es una técnica útil para el tratamiento de la enfermedad hemorroidal en casos seleccionados, que puede realizarse en régimen de CMA por el escaso dolor postoperatorio, pero con cifra de recidiva superior a la de las técnicas resectivas. No disponemos de un tratamiento quirúrgico ideal para las hemorroides, pero la AMC tiene un papel en él. Su éxito se basa en una adecuada selección de los pacientes y una buena información respecto al resultado esperado, junto a una experiencia probada en esta técnica por parte del equipo quirúrgico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.