El microcarcinoma papilar de tiroides (MCPT) suele tener un curso indolente, pero algunos presentan factores de peor pronóstico, como la presencia de adenopatías metastásicas centrales (6,9-51,5%) y laterales (3-49,6%). El objetivo de este estudio es analizar los factores asociados al MCPT con adenopatías metastásicas y su pronóstico a largo plazo.
MétodosEstudio retrospectivo cuya población a estudio la constituyen los pacientes con MCPT (tamaño ≤1cm). Se excluyen los pacientes con cirugía tiroidea previa, otras patologías malignas sincrónicas, y localización ectópica del MCPT. Se comparan dos grupos: MCPT sin adenopatías metastásicas (grupo 1) y MCPT con adenopatías metastásicas (grupo 2). Se realizan un análisis multivariante mediante una regresión logística y un análisis de la supervivencia mediante el método de Kaplan-Meier y el test log-rank.
ResultadosDe los 161 pacientes seleccionados, el 9,3% (n=15) tuvo adenopatías metastásicas. La multifocalidad (OR 5,284, IC 95% 1,056-26,443; p=0,043) y la invasión extracapsular (OR 7,687, IC 95% 1,405-42,050; p=0,019) se asociaron con la presencia de adenopatías metastásicas. En el MCPT con adenopatías metastásicas, se realizaron tratamientos más agresivos: linfadenectomía cervical (4,8% vs. 100%; p<0,001) y radioyodo (24,7% vs. 100%; p<0,001). Durante un seguimiento medio de 119,8±65 meses se detectó una recidiva en el grupo 2 (0% vs. 6,7%; p=0,093). Ningún paciente falleció debido a la enfermedad.
ConclusionesLa multifocalidad y la invasión extracapsular del MCPT se asocian con la presencia de adenopatías metastásicas. El MCPT metastásico, con tratamientos más agresivos, presenta un excelente pronóstico a largo plazo.
Papillary thyroid microcarcinoma (PTMC) usually has an indolent course, but some have worse prognostic factors, such as the presence of central (6.9%-51.5%) and lateral (3%-49.6%) lymph node metastases. The aim of this study is to analyze the factors associated with PTMC with metastatic lymph nodes and its long-term prognosis.
MethodsRetrospective study whose study population consists of patients with PTMC (size ≤1cm). Patients with previous thyroid surgery, other synchronous malignancies and ectopic location of the PTMC were excluded. Two groups were compared: PTMC without metastatic lymph nodes (group 1) and PTMC with metastatic lymph nodes (group 2). A multivariate analysis using a logistic regression model and a Kaplan-Meier survival analysis with log-rank test were performed.
ResultsOut of the 161 selected patients, 9.3% (n=15) had metastatic lymph nodes. Multifocality (OR 5.284, 95%CI 1.056-26.443; P=.043) and extrathyroidal extension (OR 7.687, 95%CI 1.405-42.050; P=.019) were associated with the presence of metastatic lymph nodes. In PTMC with metastatic lymph nodes, more aggressive treatments were performed: lymphadenectomy (4.8% vs. 100%; P<.001) and radioactive iodine (24.7% vs. 100%; P<.001). During a mean follow-up of 119.8±65 months, one recurrence was detected in group 2 (0% vs. 6.7%; P=.093). No patients died due to the disease.
ConclusionsMultifocality and extrathyroidal extension of PTMC were associated with the presence of metastatic lymph nodes. Metastatic PTMC, with more aggressive treatments, presents an excellent long-term prognosis.
El microcarcinoma papilar de tiroides (MCPT) es aquel carcinoma papilar que mide ≤1cm1, y su incidencia está aumentando considerablemente en los últimos años2.
La presencia de adenopatías metastásicas en el carcinoma papilar de tiroides (CPT) es un factor de mal pronóstico ampliamente documentado en la literatura, ya que se asocia a recurrencias y mortalidad3. Además, las indicaciones de vaciamiento ganglionar laterocervical, y sobre todo del compartimento central, son controvertidas, debido al bajo índice de afectación ganglionar del CPT en la valoración prequirúrgica. Por estos motivos, nuevas técnicas como la biopsia selectiva del ganglio centinela están siendo aplicadas para intentar una mejor estadificación de la enfermedad, aunque su utilidad sigue siendo discutida4.
Debido a que todavía no existen métodos fiables y de utilidad contrastada que nos permitan una valoración preoperatoria adecuada de la presencia o no de adenopatías metastásicas, es importante conocer qué factores del MCPT se asocian a la presencia de las mismas, para realizar tratamientos más agresivos (linfadenectomía cervical y/o ablación de restos tiroideos con yodo-131 [I131]) en los pacientes apropiados, minimizando las persistencias, las recurrencias y la mortalidad asociada a la enfermedad5.
El objetivo de este estudio es analizar y comparar los factores diferenciadores y el pronóstico a largo plazo del MCPT en pacientes con y sin adenopatías metastásicas.
MétodosPoblación a estudioEstudio retrospectivo en el que la población a estudio la constituyen los pacientes con diagnóstico histopatológico de MCPT (carcinoma papilar ≤1cm1) intervenidos durante el periodo comprendido entre los años 1995 y 2015.
Se incluyen aquellos pacientes que presentan un seguimiento mínimo de 2 años.
Se excluyen aquellos con cirugía tiroidea previa a la cirugía del diagnóstico del MCPT, presencia de otras patologías tiroideas o extratiroideas malignas sincrónicas y localización ectópica del MCPT (sublingual, quiste tirogloso, struma ovarii, etc.).
Grupos a estudioSe analizan y comparan los siguientes grupos:
- •
Grupo 1: MCPT sin adenopatías metastásicas.
- •
Grupo 2: MCPT con adenopatías metastásicas (centrales y laterales).
- ∘
Grupo 2.1: MCPT con adenopatías metastásicas centrales (compartimento VI).
- ∘
Grupo 2.2: MCPT con adenopatías metastásicas laterales (compartimento I-V).
En casos de MCPT con diagnóstico clínico se realiza tiroidectomía total. Además, se realiza vaciamiento cervical central y/o lateral en función de la presencia de adenopatías metastásicas, cuando el MCPT se diagnostica preoperatoriamente mediante la PAAF de una adenopatía metastásica, o intraoperatoriamente mediante congelación cuando existe sospecha de adenopatías metastásicas. Siempre que se realiza un vaciamiento laterocervical se realiza un vaciamiento central ipsilateral. Si existe afectación ganglionar, multifocalidad, variantes histológicas agresivas (células altas, sólida, etc.), invasión extracapsular y/o márgenes de resección afectados se administra I131 salvo contraindicación.
En los casos de MCPT con diagnóstico incidental en pacientes que se intervienen por patología tiroidea presumiblemente benigna, se decide si el tratamiento es suficiente en función de los hallazgos histopatológicos. En casos de multifocalidad, variantes histológicas agresivas (células altas, sólida, etc.), invasión extracapsular y/o márgenes de resección afectados se administra I131 salvo contraindicación.
Variables a estudioPara la comparación de los grupos a estudio se utilizan las siguientes variables:
SociopersonalesEdad y sexo.
ClínicasAntecedentes familiares de CPT, índice de masa corporal (IMC) medido en kg/m2, y función tiroidea (hipotiroidismo, eutiroidismo e hipertiroidismo).
TerapéuticasTécnica quirúrgica y ablación de restos tiroideos con I131.
HistopatológicasTamaño (el tamaño es definido por el diámetro máximo de la lesión y se mide en milímetros. En caso de tumores multifocales, el tamaño es definido por el foco con mayor diámetro máximo. En los casos en los que el tamaño alcanza significación estadística, se calcula el punto de corte a partir del cual se alcanza una buena sensibilidad y especificidad), focalidad (el tumor se considera unifocal si tiene un solo foco o multifocal si tiene más de un foco. El diámetro máximo de cada uno los focos tumorales debe medir ≤10mm, aunque la suma de todos los diámetros máximos de los focos sume más de 10mm), lateralidad (el tumor se considera unilateral si solamente ocupa un lóbulo tiroideo y bilateral si es multifocal y ocupa ambos lóbulos tiroideos), variantes histopatológicas, invasión capsular, invasión extracapsular y afectación de los márgenes de resección.
PronósticasPersistencias. Se definen como la presencia de evidencia clínica, bioquímica o radiológica de enfermedad (ecografía, TC, gammagrafía de cuerpo completo con I131 o PET-TC con 18F-FDG) en los primeros 6 meses siguientes a la cirugía.
Recidivas. Se definen como la presencia de evidencia clínica, bioquímica o radiológica de enfermedad (ecografía, TC, gammagrafía de cuerpo completo con I131 o PET-TC con 18F-FDG) a partir de los 6 meses siguientes a la cirugía.
Intervalo libre de enfermedad (ILE).
Mortalidad asociada a la enfermedad.
Análisis estadísticoLos datos recogidos son analizados en una base de datos. Para variables categóricas, los datos se expresan mediante frecuencias y porcentajes, y son comparados mediante el test de la Chi-cuadrado de Pearson o el test exacto de Fisher cuando es apropiado. Para variables cuantitativas continuas, los datos son expresados como media±desviación estándar. Se comprueba la distribución normal de las variables mediante el test de Kolmogorov-Smirnov. Las variables cuantitativas de los grupos son comparadas mediante el test de la t de Student para datos independientes cuando siguen una distribución normal. En el caso de que las variables cuantitativas no sigan una distribución normal, se utiliza una prueba no paramétrica para su comparación, el test de la U de Mann-Whitney.
El análisis multivariante es realizado mediante una regresión logística binaria, para evaluar las asociaciones independientes de todos los factores que son estadísticamente significativos en el análisis bivariante. Los resultados se presentan como odds ratio (OR) con un intervalo de confianza (IC) del 95% y el valor de p.
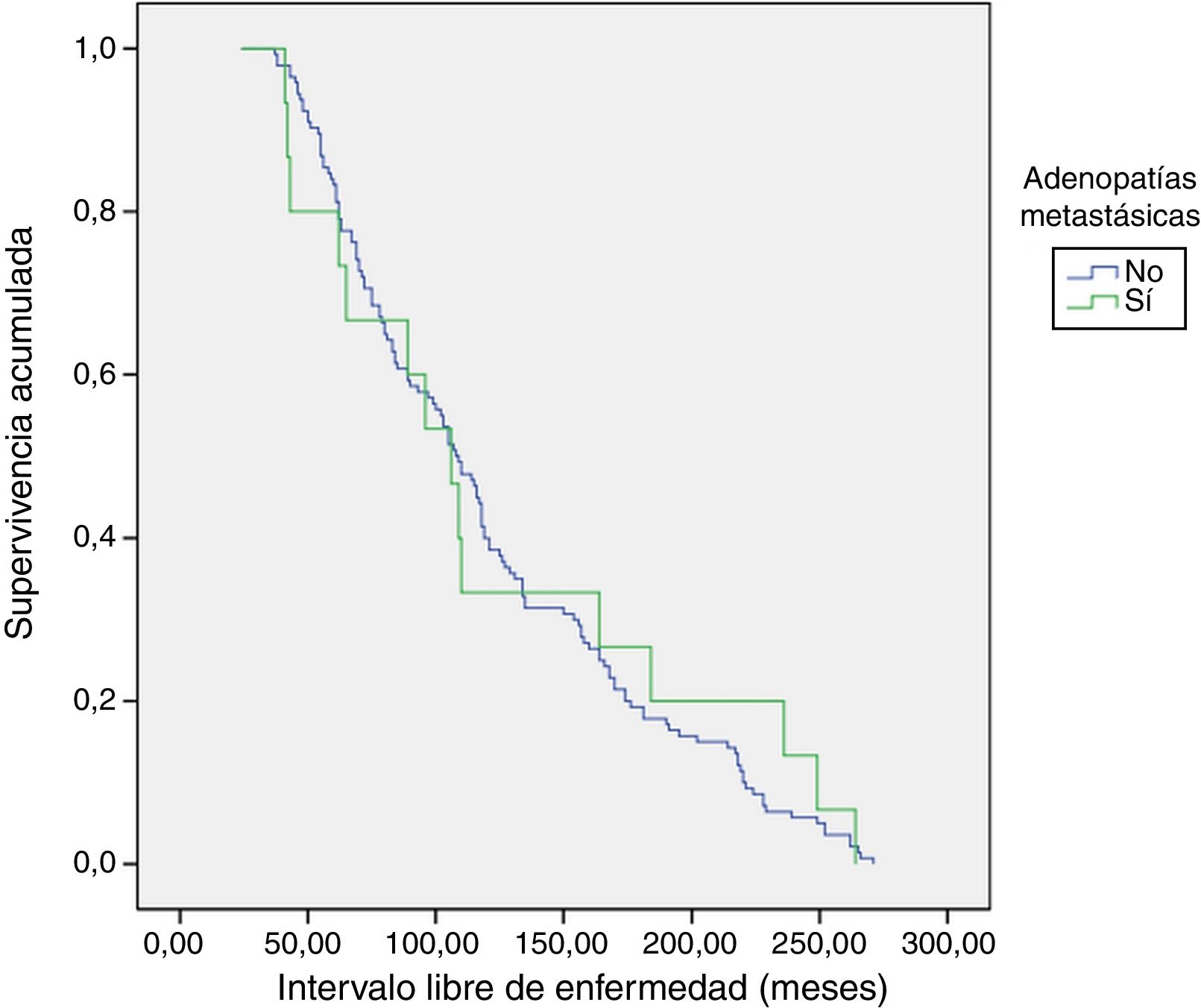
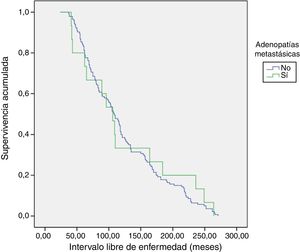
El método de Kaplan-Meier es utilizado para analizar el ILE, y el test log-rank se usa para comparar la supervivencia entre grupos.
Un valor de p<0,05 es considerado como estadísticamente significativo.
El presente estudio ha sido aprobado por el comité ético de nuestro centro.
ResultadosEl diagnóstico del MCPT fue incidental en el 54% (n=87) de los pacientes, es decir, intraoperatoriamente o en el análisis histopatológico de las piezas de tiroidectomía de los pacientes intervenidos por patología tiroidea presumiblemente benigna. Por el contrario, el diagnóstico del MCPT fue clínico en el 46% (n=74) de los pacientes, es decir, mediante citología obtenida por punción aspirativa con aguja fina (PAAF) de un nódulo tiroideo (categorías III-VI de la clasificación de Bethesda) o mediante PAAF de una adenopatía metastásica.
Grupos a estudioGrupo 1. El 90,7% (n=146) de los pacientes no presentaron adenopatías metastásicas.
Grupo 2. En el 9,3% (n=15) se evidenciaron adenopatías metastásicas, de las cuales el 46,7% (n=7) fueron micrometástasis. Las metástasis ganglionares fueron centrales (compartimento VI) en el 73,3% (n=11) y laterales (compartimentos II-IV) en el 46,6% (n=7). De los pacientes con adenopatías laterales, el 57,1% (n=4) tuvieron skip metastasis.
Respecto a la linfadenectomía cervical, esta se realizó en el 13,7% (n=22). En el 100% (n=22) se realizó un vaciamiento central (compartimento VI), siendo ipsilateral en el 54,5% (n=12) y bilateral en el 45,5% (n=10). En el 40,9% (n=9) se realizó un vaciamiento lateral (compartimentos II-IV), siendo ipsilateral en el 77,8% (n=7) y bilateral en el 22,2% (n=2).
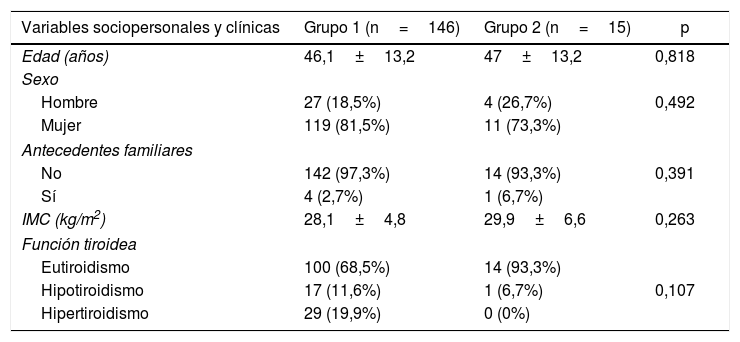
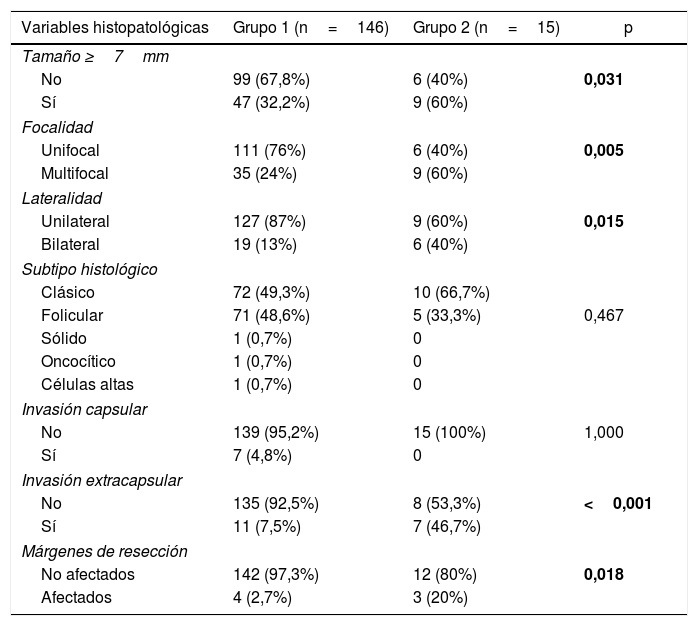
Factores diferenciadores entre los gruposFactores asociados a la presencia de adenopatías metastásicas (centrales+laterales)Los pacientes con MCPT y adenopatías metastásicas tuvieron mayor tamaño tumoral medio (5,1±2,8mm vs. 7±2,3mm; p=0,015), mayor frecuencia de tamaño tumoral ≥7mm, mayor presencia de multifocalidad, mayor presencia de bilateralidad, mayor presencia de invasión extracapsular y mayor presencia de márgenes de resección afectados (tablas 1 y 2).
Comparación de variables sociopersonales y clínicas según la presencia o no de adenopatías metastásicas (centrales y laterales) del MCPT
| Variables sociopersonales y clínicas | Grupo 1 (n=146) | Grupo 2 (n=15) | p |
|---|---|---|---|
| Edad (años) | 46,1±13,2 | 47±13,2 | 0,818 |
| Sexo | |||
| Hombre | 27 (18,5%) | 4 (26,7%) | 0,492 |
| Mujer | 119 (81,5%) | 11 (73,3%) | |
| Antecedentes familiares | |||
| No | 142 (97,3%) | 14 (93,3%) | 0,391 |
| Sí | 4 (2,7%) | 1 (6,7%) | |
| IMC (kg/m2) | 28,1±4,8 | 29,9±6,6 | 0,263 |
| Función tiroidea | |||
| Eutiroidismo | 100 (68,5%) | 14 (93,3%) | |
| Hipotiroidismo | 17 (11,6%) | 1 (6,7%) | 0,107 |
| Hipertiroidismo | 29 (19,9%) | 0 (0%) | |
Comparación de variables histopatológicas según la presencia o no de adenopatías metastásicas (centrales y laterales) del MCPT
| Variables histopatológicas | Grupo 1 (n=146) | Grupo 2 (n=15) | p |
|---|---|---|---|
| Tamaño ≥7mm | |||
| No | 99 (67,8%) | 6 (40%) | 0,031 |
| Sí | 47 (32,2%) | 9 (60%) | |
| Focalidad | |||
| Unifocal | 111 (76%) | 6 (40%) | 0,005 |
| Multifocal | 35 (24%) | 9 (60%) | |
| Lateralidad | |||
| Unilateral | 127 (87%) | 9 (60%) | 0,015 |
| Bilateral | 19 (13%) | 6 (40%) | |
| Subtipo histológico | |||
| Clásico | 72 (49,3%) | 10 (66,7%) | |
| Folicular | 71 (48,6%) | 5 (33,3%) | 0,467 |
| Sólido | 1 (0,7%) | 0 | |
| Oncocítico | 1 (0,7%) | 0 | |
| Células altas | 1 (0,7%) | 0 | |
| Invasión capsular | |||
| No | 139 (95,2%) | 15 (100%) | 1,000 |
| Sí | 7 (4,8%) | 0 | |
| Invasión extracapsular | |||
| No | 135 (92,5%) | 8 (53,3%) | <0,001 |
| Sí | 11 (7,5%) | 7 (46,7%) | |
| Márgenes de resección | |||
| No afectados | 142 (97,3%) | 12 (80%) | 0,018 |
| Afectados | 4 (2,7%) | 3 (20%) | |
En negrita, diferencias significativas.
No hubo diferencias entre los grupos 1 y 2 en cuanto a la realización de tiroidectomía total se refiere (92,5% vs. 100%; p=0,601), pero en los pacientes con MCPT y adenopatías metastásicas se realizaron más vaciamientos cervicales (4,8% vs. 100%; p<0,001) y se administró I131 con más frecuencia (24,7% vs. 100%; p<0,001).
Factores asociados a la presencia de adenopatías metastásicas centrales (compartimento VI)Los pacientes con MCPT y adenopatías metastásicas centrales tuvieron mayor tamaño tumoral medio (5,2±2,5mm vs. 7,4±2,5mm; p=0,012) y mayor frecuencia de tamaño tumoral ≥8mm (22,7% vs. 54,5%; p=0,028), mayor presencia de invasión extracapsular (7,3% vs. 63,9%; p<0,001), mayor presencia de márgenes de resección afectados (2,7% vs. 27,3%; p=0,007) y mayor frecuencia de adenopatías metastásicas laterales (2,7% vs. 27,3%; p=0,007).
Factores asociados a la presencia de adenopatías metastásicas laterales (compartimentos II-IV)Los pacientes con MCPT y adenopatías metastásicas laterales tuvieron mayor frecuencia de multifocalidad (24,7% vs. 85,7%; p=0,002), mayor frecuencia de bilateralidad (13,6% vs. 57,1%; p=0,012), mayor frecuencia de márgenes de resección afectados (3,2% vs. 28,6%; p=0,031) y mayor frecuencia de adenopatías metastásicas centrales (5,2% vs. 42,9%; p=0,007).
Análisis multivarianteEn el análisis multivariante, los factores de riesgo independientes asociados a la presencia de adenopatías metastásicas (centrales+laterales) fueron: la multifocalidad y la invasión extracapsular (tabla 3).
Análisis multivariante de los factores asociados a la presencia de adenopatías metastásicas (centrales y laterales) del MCPT
| Variables | Coeficiente de regresión (β) | Error estándar | Odds ratio (IC del 95%) | p |
|---|---|---|---|---|
| Tumor ≥7mm | ||||
| No (n=105) | 1 | |||
| Sí (n=56) | 0,480 | 0,643 | 1,616 (0,458-5,705) | 0,456 |
| Multifocalidad | ||||
| No (n=117) | 1 | |||
| Sí (n=44) | 1,665 | 0,822 | 5,284 (1,056-26,443) | 0,043 |
| Bilateralidad | ||||
| No (n=136) | 1 | |||
| Sí (n=25) | 0,468 | 0,928 | 1,579 (0,259-9,845) | 0,614 |
| Invasión extracapsular | ||||
| No (n=143) | 1 | |||
| Sí (n=18) | 2,040 | 0,867 | 7,687 (1,405-42,050) | 0,019 |
| Márgenes de resección | ||||
| No afectados (n=154) | 1 | |||
| Afectados (n=7) | 0,444 | 1,051 | 1,559 (0,199-12,219) | 0,673 |
En negrita, diferencias significativas.
Los factores asociados a la presencia de adenopatías metastásicas centrales fueron: la invasión extracapsular (odds ratio 16,276, IC 95% 2,505-105,770; p=0,003) y la presencia de adenopatías metastásicas laterales (odds ratio 20,451, IC 95% 2,526-165,568; p=0,005).
El único factor de riesgo asociado a la presencia de adenopatías metastásicas laterales fue la multifocalidad (odds ratio 14,789, IC 95% 1,135-192,634; p=0,040).
PronósticoCon un seguimiento medio de 119,8±65 meses (24-271) no se detectaron persistencias, pero sí una recurrencia de la enfermedad en un paciente con adenopatías metastásicas (0% vs. 6,7%; p=0,093). En cuanto al ILE se refiere, no hubo diferencias entre los grupos 1 y 2 (121,5±5,3 vs. 124±19,9; p=0,783) (fig. 1). Ningún paciente falleció debido a la enfermedad.
DiscusiónEn la literatura científica, cuando se analizan los factores de riesgo de adenopatías metastásicas en pacientes con MCPT, pero sin diferenciar entre adenopatías metastásicas centrales y laterales6, se concluye que los pacientes con MCPT que presentan mayor tamaño tumoral, mayor frecuencia de multifocalidad, mayor frecuencia de invasión capsular y/o mayor porcentaje de invasión linfovascular, tienen un riesgo significativamente mayor de presentar adenopatías metastásicas. Del mismo modo, en este estudio cuando no se diferencian adenopatías metastásicas centrales y laterales, la multifocalidad fue un factor de riesgo asociado a la presencia de adenopatías metastásicas. Por el contrario, el tamaño y la invasión capsular no fueron factores asociados. Además, en este trabajo también cabe destacar la invasión extracapsular como un factor de riesgo de afectación ganglionar.
En cuanto a la presencia de adenopatías metastásicas centrales, se ha documentado una cifra que varía entre el 6,9 y el 51,5% según las series publicadas7–11. Esta cifra depende de la realización o no de linfadenectomía cervical del compartimento central, ya que si no se realiza puede pasar desapercibida la presencia de adenopatías subclínicas con micrometástasis. En este trabajo, el 6,8% de los pacientes tuvieron adenopatías metastásicas centrales, una cifra menor respecto a otros estudios7–19, pero hay que tener en cuenta, tal y como se ha mencionado anteriormente, que en la mayoría de los pacientes no se realizó linfadenectomía cervical.
Respecto a la invasión extracapsular, esta se asoció con la presencia de adenopatías metastásicas del compartimento central, tal y como muestran varios estudios publicados8,12–14,18. Este hallazgo podría explicarse por la infiltración del tejido linfograso peritiroideo, circunstancia que favorecería la diseminación a los ganglios regionales del compartimento central.
Se han publicado estudios16 donde la presencia de adenopatías metastásicas laterales se asoció con la presencia de adenopatías metastásicas centrales. Del mismo modo, en este trabajo también se ha demostrado dicha asociación. Esto podría explicarse porque el 27,3% de los pacientes con adenopatías centrales tuvieron adenopatías metastásicas laterales, y únicamente el 2,7% de pacientes sin adenopatías metastásicas centrales tuvieron adenopatías metastásicas laterales.
Asimismo, en la literatura científica se han evidenciado los siguientes factores de riesgo asociados a la presencia de adenopatías metastásicas centrales: el sexo masculino, la edad <45 años, la localización en polo inferior de la glándula tiroides, la multifocalidad, la bilateralidad, la invasión capsular y la variante histopatológica clásica7–18.
Por lo tanto, en los pacientes con invasión extracapsular y/o adenopatías metastásicas en el compartimento lateral (niveles II-IV) debería ser conveniente plantear la realización de un vaciamiento central. Además, podría no ser prioritario plantear la realización de un vaciamiento ganglionar central únicamente en función del tamaño o la multifocalidad del MCPT.
El 4,3% de los pacientes tuvieron adenopatías metastásicas laterales en este estudio, una cifra baja pero en consonancia respecto a otros estudios publicados (3-49,6%)19–24, pero tal y como se ha hecho referencia anteriormente, hay que volver a tener en cuenta la baja cifra de linfadenectomías cervicales del compartimento lateral realizadas.
Por otro lado, en este trabajo únicamente la multifocalidad fue un factor de riesgo asociado a la presencia de adenopatías metastásicas laterales, hallazgo también documentado en varios estudios publicados9,10,18,20. Sin embargo, la bilateralidad no se asoció en el análisis multivariante a la presencia de adenopatías metastásicas, al contrario de lo que reflejan otros estudios18. Por lo tanto, en pacientes con MCPT multifocal, podría ser conveniente valorar minuciosamente las cadenas ganglionares laterales (niveles II-IV) mediante pruebas de imagen, ya sea preoperatoriamente si se detecta multifocalidad en la ecografía o durante el seguimiento después de la intervención quirúrgica.
En contraposición a la mayoría de estudios, donde se asocia la presencia de adenopatías centrales a la presencia de adenopatías metastásicas laterales en el análisis multivariante7,10,15,16,18,22–25, en este estudio no se ha evidenciado dicha relación. Este hallazgo podría explicarse debido a que el 57% de los pacientes con adenopatías metastásicas laterales tuvieron skip metastasis, es decir, metástasis ganglionares en el compartimento lateral sin estar afectado el compartimento central. En la literatura, el porcentaje de skip metastasis es del 0,6-37,5%26, una cifra menor que la de este trabajo. Dicha cifra puede ser un hallazgo casual, ya que únicamente 7 pacientes presentaron adenopatías metastásicas en el compartimento lateral, en contraposición al resto de estudios donde el porcentaje de pacientes con adenopatías metastásicas es mucho mayor26. Aun así, en presencia de adenopatías metastásicas laterales, hoy en día se sigue recomendando el vaciamiento central27.
Por último, en los diferentes estudios publicados, se han documentado otros factores de riesgo independientes asociados a la presencia de adenopatías laterales, como son: la localización en el polo superior de la glándula tiroides15,16,19,21,23,25, la localización subcapsular19, el sexo masculino9,10,19,20,24, la edad <de 459 o 5019 años, el tamaño>5mm10,15,20, la variante clásica9, la pérdida de polaridad y cohesión celular7, la invasión capsular21, el contacto>25% del perímetro tumoral con la cápsula tiroidea25, la invasión extracapsular9-11,18,20,22, la presencia de calcificaciones19,23,25, los márgenes mal definidos23 y la presencia de tiroiditis de Hashimoto22,23.
Aunque la presencia de adenopatías metastásicas ha sido un factor de riesgo asociado a la recurrencia del MCPT en varios estudios28–30, en este trabajo no fue un factor asociado. Cuando se compara el ILE entre los pacientes con y sin adenopatías metastásicas, se observa que no existieron diferencias entre ambos grupos, pero hay que tener en cuenta que los pacientes que presentan adenopatías metastásicas tienen una mayor frecuencia de tratamientos más agresivos realizados, es decir, mayor frecuencia de linfadenectomía cervical y de ablación de restos tiroideos con I131. Por lo tanto, podríamos decir que en presencia de adenopatías metastásicas, el MCPT tiene un excelente pronóstico a largo plazo, si bien necesita tratamientos más agresivos.
Este estudio tiene como limitación ser retrospectivo y el reducido tamaño muestral en el grupo de pacientes con MCPT y adenopatías metastásicas centrales y laterales (n=15), solamente centrales (n=11) y solamente laterales (n=7), por lo tanto el poder estadístico es menor. Por este motivo, hay que interpretar los resultados con cautela.
En conclusión, la multifocalidad y la invasión extracapsular del MCPT se asocian con la presencia de adenopatías metastásicas. Además, con tratamientos más agresivos estos pacientes presentan un excelente pronóstico a largo plazo.
Conflicto de interesesLos autores declaran que no existen conflictos de intereses.