En la actualidad no existe suficiente evidencia científica sobre cuál es la mejor técnica para realizar la anastomosis -intracorpórea (IC) o extracorpórea (EC)- en la hemicolectomía derecha laparoscópica. El objetivo del presente estudio es determinar si existen diferencias al comparar ambas técnicas.
Material y métodosSe realiza un estudio sobre una serie prospectiva de pacientes intervenidos en nuestro Centro mediante hemicolectomía derecha laparoscópica. Se comparan las variables preoperatorias, intraoperatorias y relacionadas con complicaciones recogidas en función del tipo de anastomosis.
ResultadosDesde junio de 2004 hasta junio de 2010 se intervinieron 60 pacientes (35 IC; 25 EC). No existieron diferencias significativas entre ambos grupos en cuanto a características basales preoperatorias ni comorbilidades asociadas. La mediana de tiempo operatorio fue de 212 minutos (142-305min), sin diferencias significativas entre ambas técnicas. El número de ganglios extraídos resultó mayor en el grupo IC (21 versus 14; p=0,03). Tanto el inicio de la tolerancia oral como la primera deposición resultaron significativamente más precoces en el grupo IC. La tasa de complicaciones postoperatorias fue similar para ambos grupos (14% IC; 16% EC; p=0,89). Tres pacientes presentaron dehiscencia de anastomosis en las IC. La tasa de mortalidad fue del 2,8% (un paciente en cada grupo).
ConclusiónLa anastomosis intracorpórea frente a la extracorpórea en la hemicolectomía derecha laparoscópica permite obtener un mayor número de ganglios resecados y un inicio más precoz de la tolerancia oral y del tránsito intestinal.
There is still insufficient scientific evidence on which is the best technique to perform the anastomosis -intracorporeal (IC) or extracorporeal (EC)- in right laparoscopic hemicolectomy. The objective of the present study is to determine whether there are differences to compare in both techniques.
Material and methodsA study was performed on a prospective patient series subjected to right laparoscopic hemicolectomy in our Hospital. The preoperative and the postoperative variables associated with complications recorded depending on the type of anastomosis.
ResultsA total of 60 patients were intervened form June 2004 to June 2010 (35 IC; 25 EC). There were no significant differences between both groups as regards baseline preoperative characteristics or associated comorbidities. The median operation time was 212minutes (142-305min), with no significant difference between both techniques. The number of lymph nodes removed was higher in the IC group (21 versus 14; p=0.03). The beginning of oral tolerance and the first bowel movement were significantly earlier in the IC group. The complications rate was similar for both groups (14% IC; 16% EC; p=0.89). Three patients in the IC group had anastomosis dehiscence. The mortality rate was 2.8% (one patient in each group).
ConclusionIntracorporeal versus extracorporeal anastomosis in right laparoscopic hemicolectomy can obtain a higher number of resected lymph nodes and an earlier oral tolerance and intestinal transit.
Hasta hace poco tiempo tan sólo un 4-34% de la cirugía del colon se realizaba por vía laparoscópica1–4. En los últimos años, la aparición de varios estudios clínicos ha avalado la eficacia y seguridad de la vía laparoscópica en la cirugía del colon5–15. Un caso particular es la colectomía derecha, en la que la dificultad técnica que añaden las frecuentes variaciones anatómicas, sobre todo vasculares, ha supuesto una aceptación más paulatina del abordaje laparoscópico16.
La reconstrucción del tránsito mediante anastomosis ileocólica puede efectuarse de dos formas. En la variante extracorpórea, también llamada laparoscópica asistida, la sutura (manual o mecánica) se realiza exteriorizando el íleon y el colon a través de una incisión por la que también se extrae el espécimen quirúrgico. La anastomosis intracorpórea (habitualmente mecánica) se realiza totalmente por laparoscopia, de modo que tan sólo se hace la incisión para extraer la pieza resecada. Esta última variante presenta un mayor grado de dificultad técnica y su beneficio no está claramente establecido. En este sentido, un estudio-encuesta entre cirujanos colorrectales evidenció que la hemicolectomía derecha con anastomosis intracorpórea era considerada una de las intervenciones con más dificultad para realizar por vía laparoscópica, tan sólo superada por la colectomía transversa, la resección anterior baja de recto y la reversión del Hartmann17.
El objetivo del presente estudio es determinar si existen diferencias a corto y medio plazo al comparar la realización de la anastomosis intracorpórea frente a la extracorpórea en un grupo de pacientes intervenidos de hemicolectomía derecha por vía laparoscópica.
Material y métodosSe realiza un análisis retrospectivo y abierto sobre una serie prospectiva de pacientes intervenidos en nuestro Centro de forma consecutiva y por el mismo cirujano mediante hemicolectomía derecha por vía laparoscópica, comparando la realización de la anastomosis de forma intracorpórea (grupo IC) frente a la técnica extracorpórea (grupo EC).
Se incluyen para el estudio de las dos cohortes variables preoperatorias e intraoperatorias, complicaciones precoces y tardías, evolución y resultados anatomopatológicos. La realización del presente estudio ha sido aprobada por el Comité Ético de Investigación Clínica de nuestro centro.
Técnica quirúrgicaEn todos los pacientes se administra profilaxis antibiótica, antitrombótica y antiulcerosa previamente a la intervención.
Con el paciente en decúbito supino y tras colocación en posición de Lloyd-Davis se insufla neumoperitoneo según técnica cerrada. Se emplean 5 trócares: dos de 10mm, uno de 12mm y dos de 5mm. Tras realizar laparoscopia, se identifican y seccionan los vasos ileocólicos (en su origen en caso de neoplasias malignas) previa aplicación de clips hemostáticos o bien mediante grapadora mecánica. La movilización del colon se realiza mediante disección retroperitoneal medio-lateral de forma sistemática. Tras la sección ileal y del colon mediante grapadora lineal (Endo-GIA) se procede a confeccionar la anastomosis.
En los pacientes con anastomosis extracorpórea (grupo EC), la exteriorización del colon y la sutura se realiza ampliando la incisión de uno de los trócares en la línea media o mediante minilaparotomía en otra localización (subcostal, suprapúbica, etc.), dependiendo de la posibilidad de lograr dicha exteriorización sin tensión tras una movilización suficiente del colon derecho, ángulo hepático y, si lo requiere, colon transverso proximal. Se realiza una anastomosis mecánica o manual latero-lateral y cierre de la enterotomía por la que se introduce la grapadora con puntos sueltos. La sección del íleon y del colon puede realizarse antes de su exteriorización o bien justo antes de realizar la anastomosis y ya en el tiempo extracorpóreo.
En los casos con sutura intracorpórea (grupo IC) totalmente laparoscópica se realiza anastomosis latero-lateral mecánica con Endo-GIA de 60mm y posterior cierre de la enterotomía con puntos sueltos intracorpóreos. Previamente se orientan y fijan el íleon y el colon mediante un punto de tracción. En todos los casos se protege la incisión al extraer la pieza con un dispositivo aislante. El cierre del defecto resultante en el mesenterio se efectúa en función del tamaño del mismo y la posibilidad de lograrlo sin tensión. En todos los casos se realiza una incisión de tipo Pfannenstiel, salvo en los pacientes que presentaban una laparotomía previa.
Medidas postoperatoriasEn todos los pacientes se inició la tolerancia oral a las 24 horas de la intervención, salvo contraindicación clínica. Ningún paciente fue portador de sonda nasogástrica ni drenaje. No hubo modificaciones en cuanto al tratamiento analgésico ni al manejo postoperatorio en función del tipo de anastomosis realizada.
Complicaciones postoperatoriasPrecocesSe consideran precoces las ocurridas en los primeros treinta días desde la intervención. se considera íleo quirúrgico la intolerancia a la introducción de dieta oral, la necesidad de colocación de sonda nasogástrica, o bien cuando el paciente presente un cuadro clínico de distensión abdominal e íleo paralítico confirmado por criterios radiológicos. La infección de herida viene definida por la presencia de fiebre y exudado con aislamiento de organismos patógenos. Se recopilan los casos de aparición de complicaciones generales, dehiscencia anastomótica, reintervención y mortalidad.
Tardíasentre las complicaciones tardías se registraron los casos de eventración abdominal, valorados en las consultas postoperatorias a los 3 y 6 meses, o cuando el propio paciente acude a consulta por esta patología.
Análisis estadísticoSe comparan mediante análisis estadístico las variables previamente mencionadas de las dos cohortes en función del tipo de anastomosis realizada. Las variables categóricas se analizaron mediante tablas de contingencia y Chi cuadrado. Las variables continuas se analizaron comparando medias mediante el test de la t de Student y medianas con la U de Mann-Whitney. Los valores de p<0,05 se consideraron como estadísticamente significativos. Para ello se utilizó el programa SPPS 15.0 Inc. Chicago, IL, USA.
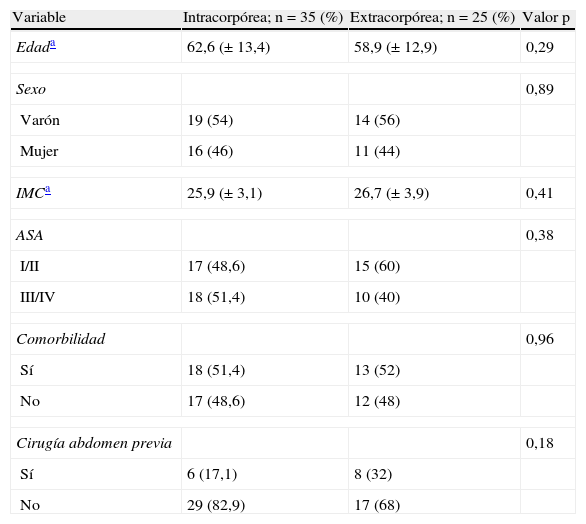
ResultadosCaracterísticas de los pacientesEntre junio de 2004 y junio de 2010 se intervinieron 60 pacientes mediante una hemicolectomía derecha por vía laparoscópica. La reconstrucción del tránsito se efectuó mediante técnica de anastomosis extracorpórea hasta junio de 2008, momento en el que se decidió cambiar a la técnica intracorpórea, dadas sus teóricas ventajas. Se incluyeron dos cohortes en función del tipo de anastomosis, realizándose en 35 casos (58,3%) de forma intracorpórea y en 25 (41,7%) extracorpórea. En la tabla 1 se muestran las características demográficas de cada grupo, no apreciándose diferencias estadísticamente significativas con respecto a las variables preoperatorias basales estudiadas.
Características demográficas de la serie de pacientes.
| Variable | Intracorpórea; n=35 (%) | Extracorpórea; n=25 (%) | Valor p |
| Edada | 62,6 (± 13,4) | 58,9 (± 12,9) | 0,29 |
| Sexo | 0,89 | ||
| Varón | 19 (54) | 14 (56) | |
| Mujer | 16 (46) | 11 (44) | |
| IMCa | 25,9 (± 3,1) | 26,7 (± 3,9) | 0,41 |
| ASA | 0,38 | ||
| I/II | 17 (48,6) | 15 (60) | |
| III/IV | 18 (51,4) | 10 (40) | |
| Comorbilidad | 0,96 | ||
| Sí | 18 (51,4) | 13 (52) | |
| No | 17 (48,6) | 12 (48) | |
| Cirugía abdomen previa | 0,18 | ||
| Sí | 6 (17,1) | 8 (32) | |
| No | 29 (82,9) | 17 (68) | |
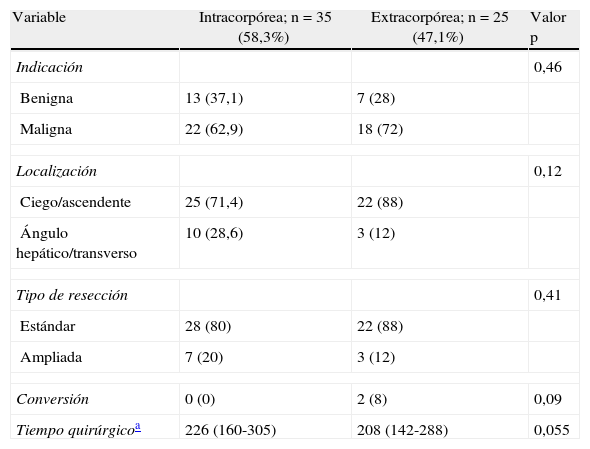
En la tabla 2 se muestra la comparación de las variables intraoperatorias entre los dos grupos de estudio. El 67% de los pacientes (n=40) fue intervenido por cáncer, y el resto por patología benigna, sin diferencias entre ambos grupos. La localización más frecuente de la lesión fue en ciego en el 45% de los casos (n=27), y colon ascendente en el 33% (n=20). En 10 ocasiones se realizó una hemicolectomía derecha ampliada, entendiendo como tal la extensión de la resección a la mitad proximal del colon transverso (7 en intracorpórea vs 3 en extracorpórea). La mediana de tiempo operatorio global fue de 212 minutos (rango: 142-305), ligeramente superior en el grupo IC, si bien las diferencias observadas no fueron estadísticamente significativas (226 minutos vs 208, p=0,06). La tasa de conversión de laparoscopia a cirugía abierta, considerada como la realización de forma no programada de incisiones superiores a 8cm, fue de 2,8% (los dos casos con anastomosis extracorpórea).
Características intraoperatorias.
| Variable | Intracorpórea; n=35 (58,3%) | Extracorpórea; n=25 (47,1%) | Valor p |
| Indicación | 0,46 | ||
| Benigna | 13 (37,1) | 7 (28) | |
| Maligna | 22 (62,9) | 18 (72) | |
| Localización | 0,12 | ||
| Ciego/ascendente | 25 (71,4) | 22 (88) | |
| Ángulo hepático/transverso | 10 (28,6) | 3 (12) | |
| Tipo de resección | 0,41 | ||
| Estándar | 28 (80) | 22 (88) | |
| Ampliada | 7 (20) | 3 (12) | |
| Conversión | 0 (0) | 2 (8) | 0,09 |
| Tiempo quirúrgicoa | 226 (160-305) | 208 (142-288) | 0,055 |
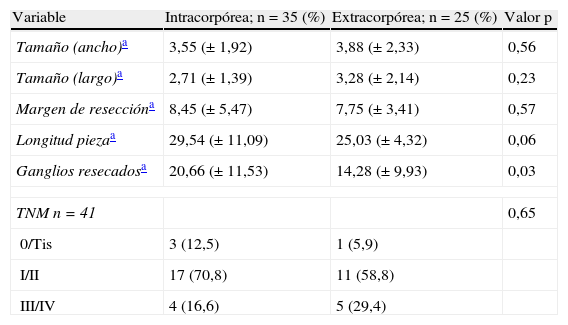
La media de tamaño tumoral y la distancia al borde de sección fueron similares en ambos grupos (tabla 3). La media de longitud de la pieza extraída fue ligeramente superior en el grupo IC (29,5 vs 25cm), con tendencia a la significación estadística (p=0,06). Igualmente, resultó mayor el número de ganglios extraídos cuando la anastomosis se realizó de forma intracorpórea (20,6 vs 14,3), si bien en este caso la diferencia observada resultó estadísticamente significativa (p=0,03).
Resultados anatomopatológicos.
| Variable | Intracorpórea; n=35 (%) | Extracorpórea; n=25 (%) | Valor p |
| Tamaño (ancho)a | 3,55 (± 1,92) | 3,88 (± 2,33) | 0,56 |
| Tamaño (largo)a | 2,71 (± 1,39) | 3,28 (± 2,14) | 0,23 |
| Margen de reseccióna | 8,45 (± 5,47) | 7,75 (± 3,41) | 0,57 |
| Longitud piezaa | 29,54 (± 11,09) | 25,03 (± 4,32) | 0,06 |
| Ganglios resecadosa | 20,66 (± 11,53) | 14,28 (± 9,93) | 0,03 |
| TNM n=41 | 0,65 | ||
| 0/Tis | 3 (12,5) | 1 (5,9) | |
| I/II | 17 (70,8) | 11 (58,8) | |
| III/IV | 4 (16,6) | 5 (29,4) | |
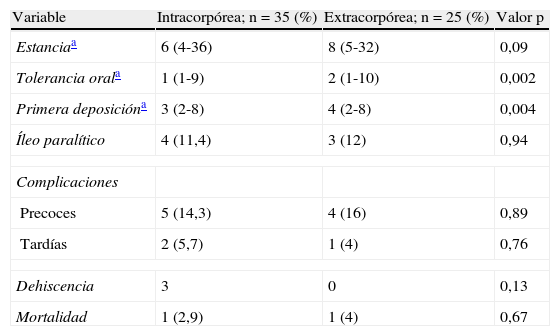
Los criterios de alta fueron la presencia de buen estado general, buena tolerancia oral, función intestinal restablecida y ausencia de fiebre o dolor. La mediana de días de ingreso hospitalario fue menor en el grupo IC (6 vs 8 días), aunque las diferencias observadas no alcanzaron significación estadística (p=0,09).
Características postoperatorias.
| Variable | Intracorpórea; n=35 (%) | Extracorpórea; n=25 (%) | Valor p |
| Estanciaa | 6 (4-36) | 8 (5-32) | 0,09 |
| Tolerancia orala | 1 (1-9) | 2 (1-10) | 0,002 |
| Primera deposicióna | 3 (2-8) | 4 (2-8) | 0,004 |
| Íleo paralítico | 4 (11,4) | 3 (12) | 0,94 |
| Complicaciones | |||
| Precoces | 5 (14,3) | 4 (16) | 0,89 |
| Tardías | 2 (5,7) | 1 (4) | 0,76 |
| Dehiscencia | 3 | 0 | 0,13 |
| Mortalidad | 1 (2,9) | 1 (4) | 0,67 |
Tanto el inicio de la tolerancia oral como la primera deposición resultaron más precoces en el grupo IC, apreciándose diferencias estadísticamente significativas. El 21,5% de los pacientes recibió procinéticos durante el postoperatorio inmediato, y si bien la administración de éstos se dio con más frecuencia en el grupo IC (11 pacientes frente a 2 en el grupo EC; p=0,03), al repetir el mismo análisis comparativo entre ambos grupos excluyendo los pacientes tratados con esta medicación, se observaron las mismas diferencias en cuanto al inicio de la tolerancia y primera deposición (p<0,01) a favor del grupo IC. El 12% de los pacientes (n=7) presentó íleo postoperatorio, requiriendo 6 de ellos la colocación de sonda nasogástrica, sin diferencias entre los dos grupos de estudio.
Complicaciones precoces y tardíasPrecocesDe forma global, el 13% de los pacientes presentó algún tipo de complicación en el postoperatorio inmediato, 5 en el grupo IC y 4 en el grupo EC, sin diferencias entre ambos (p=0,89). Tres pacientes en el grupo IC presentaron dehiscencia de la anastomosis (p=0,13), complicada con infección de la herida quirúrgica en un paciente, rectorragias durante el postoperatorio que requirieron de soporte hemodinámico en otro, y fallecimiento en un tercero. Un paciente del grupo EC presentó neumonía y posterior fallecimiento, y otro tuvo que ser reintervenido por obstrucción. Además, dos pacientes de este grupo presentaron infecciones de herida. No se ha documentado ningún caso de reingreso hospitalario.
La tasa global de mortalidad se situó en el 2,8% (un paciente en cada grupo).
TardíasTres pacientes (5%) han presentado una eventración, dos de ellos en el grupo IC, coincidiendo en ambos la realización de una incisión en la línea media para extracción de la pieza, en vez de incisión de Pfannenstiel.
DiscusiónEn este estudio hemos observado que la reconstrucción del tránsito tras una hemicolectomía derecha mediante la realización de una anastomosis intracorpórea se asocia a un mayor número de ganglios extraídos, así como a una mejora significativa en el inicio de la tolerancia oral y en el restablecimiento del tránsito intestinal. El que la ingesta haya sido más precoz podría deberse a una mayor tendencia a la incorporación de técnicas de rehabilitación precoz (fast-track) en el postoperatorio. Adicionalmente, no se ha producido un incremento de la morbimortalidad perioperatoria ni del tiempo operatorio cuando se compara esta técnica con la de anastomosis extracorpórea.
Existen en la literatura varios estudios publicados por otros grupos comparando las dos técnicas. Algunos autores defienden que no existen diferencias significativas entre ambas, de modo que la intracorpórea no ofrece ventajas sobre la extracorpórea18, o bien que el único beneficio obtenido es una menor incisión19. Otros estudios sostienen que la sutura intracorpórea es segura y factible, con igual tasa de complicaciones20,21. Por su mayor sencillez y rápida ejecución, la mayoría de autores sigue realizando la anastomosis extracorpórea. Sin embargo, en pacientes con mesenterio corto y engrosado, la exteriorización del colon puede resultar complicada ofreciendo una peor exposición, comprometiendo una correcta técnica en la realización de la anastomosis así como limitando la extensión de la resección7,22. Además, se ha asociado un mayor riesgo de trombosis venosa mesentérica y portal a la tracción excesiva del mesenterio durante las maniobras de extracción en estos casos23.
En cuanto al tiempo quirúrgico existen controversias, puesto que en la variante intracorpórea20,24 es mayor que en la extracorpórea25,26, pero no es algo compartido por todos los autores, como en nuestro estudio, en el que no se han encontrado diferencias estadísticas entre ambos grupos. Fabozzi et al han demostrado recientemente que la variante intracorpórea requiere de menos tiempo operatorio, menor necesidad de analgesia, y aporta una reinstauración del tránsito intestinal más precoz, menos días de ingreso y menos complicaciones16. Casciola et al también observaron diferencias a favor de la variante intracorpórea24.
Ambas técnicas permiten aplicar los principios oncológicos de la cirugía abierta en cuanto a no manipulación del tumor, ligadura proximal de los vasos, linfadenectomía y márgenes de resección amplios. Sin embargo, en nuestra serie se observa un mayor tamaño del espécimen quirúrgico así como un mayor número de ganglios obtenidos cuando se efectuó una anastomosis intracorpórea. Pensamos que ello puede deberse a que en esta técnica no es necesaria la preservación de cierta longitud del colon transverso para su exteriorización y sutura, por lo que no existe este factor limitante a la hora de elegir la amplitud de la resección. Por otra parte, el mayor número de hemicolectomías derechas ampliadas en el grupo IC podría explicar las diferencias observadas en el número de ganglios hallados.
En el 7-24% de los casos de cirugía laparoscópica de colon se produce una eventración27,28. Un 5% de los pacientes en nuestra serie presentó esta complicación, siempre a través de la línea media, comprobando que la realización de una incisión de tipo Pfannenstiel es un factor protector frente a esta complicación, como afirman otros autores29. Una ventaja añadida cuando se realiza la anastomosis intracorpórea es que al no depender de la longitud del colon y su meso para exteriorizarlo y confeccionar la sutura, se puede elegir la localización de la incisión para extracción de la pieza con el consiguiente beneficio estético y menor riesgo de presentar esta complicación en caso de realizarla tipo Pfannenstiel.
Como todas las técnicas quirúrgicas nuevas, en la anastomosis intracorpórea laparoscópica se requiere de una curva de aprendizaje30. En 2 (2,8%) pacientes hubo necesidad de conversión a laparotomía: en un caso por dificultad técnica secundaria a obesidad (IMC>30) y en otro por presentar metástasis diafragmáticas no conocidas previamente. La tasa global de dehiscencia se sitúa en el 4,2%. Tres pacientes del grupo IC presentaron esta complicación. La primera de ellas se produjo en la primera anastomosis que se realizó según técnica intracorpórea. Otra se produjo en un paciente cirrótico y con insuficiencia renal y diálisis peritoneal en el contexto de una isquemia intestinal generalizada. En otro paciente la fuga apreciada no fue puramente anastomótica, sino que se produjo a través de un punto de tracción entre íleon y colon para su fijación y orientación antes de realizar la sutura. Por otra parte, no hemos observado diferencias en cuanto al número y tipo de otras complicaciones postoperatorias. En el 11,6% de los casos hubo íleo postoperatorio, dato comparable al publicado por otros grupos, sin apreciarse diferencias entre los grupos de estudio.
En cuanto a la mortalidad observada (2,8%), se produjo un exitus en cada uno de los grupos de estudio. En el caso del grupo EC fue secundario a una neumonía hospitalaria en una paciente que presentaba una cirrosis hepática evolucionada. En el grupo IC el fallecimiento se produjo como complicación de una dehiscencia anastomótica en una paciente, previamente comentada, con cirrosis hepática, insuficiencia renal crónica avanzada en tratamiento con diálisis peritoneal e isquemia intestinal.
ConclusionesEn nuestra experiencia, la construcción de la anastomosis de forma intracorpórea en la hemicolectomía derecha laparoscópica permite obtener un mayor número de ganglios resecados, así como un inicio más precoz de la tolerancia oral y del tránsito intestinal al compararla con la técnica extracorpórea. Si bien hemos observado una mayor tasa de dehiscencia anastomótica con la técnica intracorpórea, sólo un caso fue debido a la técnica quirúrgica y no se han observado diferencias en cuanto a otras complicaciones perioperatorias. Por esto, pensamos que la reconstrucción del tránsito intestinal mediante anastomosis intracorpórea en la hemicolectomía derecha laparoscópica es factible y segura y permite añadir nuevas ventajas a las ya aportadas por la laparoscopia frente a la vía tradicional. En cualquier caso es necesaria la realización de más estudios aleatorizados que confirmen estos resultados.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Presentado como Comunicación Oral en las XVIII Jornadas Internacionales “Master Class” en Coloproctología. Cirugía Colorrectal Laparoscópica. Del 24-26 de febrero de 2010 en Baiona, Pontevedra.