La duodenopancreatectomía cefálica (DPC) es el tratamiento de elección de los tumores del área periampular. Esta intervención presenta una elevada morbilidad postoperatoria, y suele estar contraindicada en los pacientes con hepatopatía crónica (CH). Analizar los resultados de la DPC en pacientes cirróticos, y compararlos con los de pacientes no cirróticos.
MétodosEntre abril de 1994 y noviembre de 2014 registramos de forma prospectiva a todos los pacientes a los que se les realizó una DPC por cáncer del área periampular en el Hospital Universitari de Bellvitge. Se recogieron de forma prospectiva variables preoperatorias, intraoperatorias y del postoperatorio inmediato. Se definió grupo de estudio a los pacientes tratados mediante DPC y afectos de cirrosis hepática (grupo CH), y grupo control a pacientes intervenidos sin cirrosis hepática (grupo NCH); se realizó un estudio caso/control (1/2).
ResultadosRegistramos a 15 pacientes del grupo CH, todos ellos con una buena función hepática (Child A), y a 30 del grupo NCH. La causa de la hepatopatía fue VHC (60%) y enolismo (40%). En los 3 instantes estudiados, los pacientes del grupo CH presentaron una cifra de plaquetas en sangre inferior y una ratio de protrombina superior, respecto al grupo NCH. La morbilidad postoperatoria fue del 60%, con una estancia media de 25±19 días; sin diferencias significativas en la incidencia de complicaciones entre el grupo CH y NCH (73 vs. 53%; p=0,1). La presencia de ascitis durante el postoperatorio fue superior en el grupo CH respecto al NCH (28 vs. 0%; p<0,001). No hubo diferencias entre ambos grupos en la aparición de complicaciones hemorrágicas, ni de fístula pancreática. Se reintervino a 4 pacientes del grupo CH y a 2 del grupo NCH (26,7 vs. 6,7%; p=0,1). No hubo mortalidad postoperatoria.
ConclusionesLa DPC es una intervención segura entre los pacientes hepatópatas con buena función hepática preoperatoria, a pesar de comportar una elevada morbilidad.
Pancreaticoduodenectomy (PD) is usually contraindicated in chronic liver disease. The objective of the present study was to analyze PD results in cirrhotic patients, and compare them with non-cirrhotic ones.
MethodsBetween 1994 and 2014 we prospectively collected all patients with a PD for periampullar neoplasms in Hospital Universitari de Bellvitge. We registered preoperative, intraoperative and postoperative variables. We defined patients undergoing PD with liver cirrhosis as the study group (CH group), and those without liver cirrhosis as the control group (NCH group). A case/control study was performed (1/2).
ResultsWe registered 15 patients in the CH group, all with good liver function (Child A), and included 30 patients in NCH group. The causes of hepatopathy were HCV (60%) and alcoholism (40%). For the 3 moments studied, the CH group had a lower blood platelet count and a higher prothrombin ratio, compared with NCH group. Postoperative morbidity was 60% and mean postoperative stay was 25±19 days, with no differences in terms of complications between CH group and NCG group (73% vs. 53%, P=.1). Presence of ascites was higher in the CH group compared with NCH group (28 vs. 0%, P<.001). There were no differences in terms of hemorrhage or pancreatic fístula. Four patients of the CH group and 2 patients of the NCH group were reoperated on (26.7 vs. 6.7%, P=.1). There was no postoperative mortality.
ConclusionsPD is a safe procedure in cirrhotic patients with good liver function although it presents high morbidity.
El tratamiento de elección de los tumores del área periampular es la duodenopancreatectomía cefálica (DPC), una técnica quirúrgica con una morbilidad entre un 40 y un 60% y una mortalidad postoperatoria en torno al 5%, incluso en centros de referencia1,2. Se ha demostrado que los resultados de dicha intervención empeoran en pacientes con alguna comorbilidad asociada, obesidad3, hipoalbuminemia o edad avanzada4. Diversos estudios han demostrado el incremento de complicaciones postoperatorias tras la cirugía abdominal en el paciente cirrótico5–8. Sin embargo, hasta el momento hay pocos estudios publicados que analicen los resultados de la cirugía oncológica en los pacientes hepatópatas5,9. De hecho, en la mayoría de los centros, la cirrosis hepática (CH) es una contraindicación para la realización de una DPC. El objetivo de este estudio es analizar los resultados postoperatorios de la DPC en pacientes cirróticos y compararlos con los de pacientes no cirróticos.
MétodosEntre abril de 1994 y noviembre de 2014 registramos de forma prospectiva a los pacientes a los que se les realizó DPC por cáncer del área periampular en el Hospital Universitari de Bellvitge. Se recogieron de forma prospectiva variables demográficas, datos de laboratorio y detalles preoperatorios, intraoperatorios y del postoperatorio inmediato. El estudio de extensión de los pacientes afectos de un tumor periampular, los criterios de irresecabilidad y la técnica quirúrgica se han comentado previamente10. Se incluyó en el grupo CH a los pacientes diagnosticados de CH previamente a la cirugía y aquellos que en el momento de la intervención tenían un hígado de aspecto cirrótico. El diagnóstico de CH se estableció por datos clínico-radiológicos o histológicos. Se definió hipertensión portal (HP) a la presencia de circulación colateral en el estudio de estadificación preoperatorio. Los pacientes afectos de CH fueron evaluados de forma individualizada, registrando su reserva hepática funcional según la clasificación Child-Pugh11, y únicamente se intervino a los pacientes con una buena reserva hepática (Child A). Se administró acetato de desmopresina (Minurin®) durante la inducción anestésica, en caso de trombocitopenia. La presencia de CH no comportó ninguna modificación en la técnica quirúrgica en cuanto a la radicalidad. Fuimos más meticulosos en la hemostasia del campo operatorio y utilizamos ligaduras quirúrgicas más frecuentemente que en el paciente no cirrótico. Se registraron alanina aminotransferasa (UI), albúmina, bilirrubina, número de plaquetas y ratio de protrombina del análisis preoperatorio y del primer y del séptimo días postoperatorios.
Morbilidad postoperatoriaSe definió morbilidad postoperatoria a cualquier complicación registrada durante el ingreso, y mortalidad postoperatoria a aquella ocurrida durante el ingreso o hasta 90 días tras la intervención. Se consideró fístula pancreática a la salida de líquido por drenajes con contenido rico en amilasas a partir del día 3 postoperatorio, según la clasificación del grupo internacional para el estudio de fístula pancreática (ISGPF)12. Se definió ascitis postoperatoria a la salida de líquido ascítico por los drenajes con un volumen superior a 10ml/kg de peso/día a partir del 4.° día postoperatorio13. La presencia de otras complicaciones fue recogida como se especificó previamente10. Todos los pacientes fueron seguidos por algún miembro del equipo quirúrgico tras el alta hospitalaria.
Análisis estadísticoTras la recogida de datos prospectiva, se realizó un análisis caso-control retrospectivo (1/2) entre el grupo de estudio (grupo CH), y el grupo control (grupo NCH). En concreto, se definió grupo de estudio a los pacientes tratados mediante DPC y afectos de cirrosis hepática (grupo CH) y grupo control a pacientes intervenidos de DPC por cáncer en el área periampular sin CH (grupo NCH). Los pacientes del grupo control fueron escogidos entre los pacientes anteriores y posteriores a cada caso del grupo de estudio; fueron pareados por edad, sexo y diagnóstico para la mayor similitud entre los grupos de estudio. Por otra parte, dado que en el grupo de estudio (CH) no se evidenció mortalidad, se descartó del grupo control a los pacientes con mortalidad postoperatoria para aumentar su semejanza. A continuación, se realizó un análisis descriptivo de toda la serie según medidas de tendencia central (media, mediana) y de dispersión (desviación estándar y rango intercuartílico). Posteriormente, se realizó un estudio comparativo entre variables cualitativas según Chi-cuadrado o Fisher y variables cuantitativas según U de Mann Whitney. Se utilizó el paquete estadístico SPSS y el valor estadísticamente significativo considerado fue de p<0,05 en todos los casos. Por último, se dividió el grupo CH entre los pacientes con HP y sin HP para su comparación.
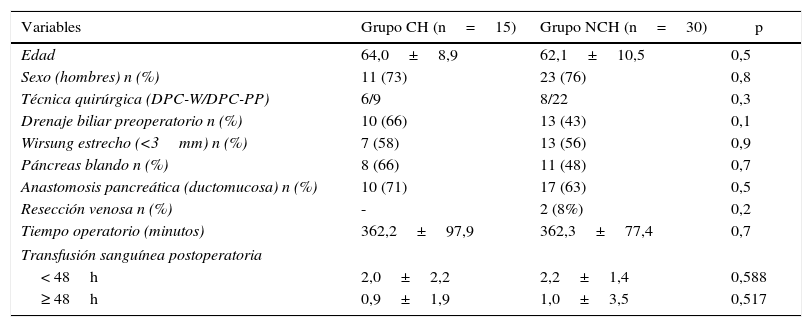
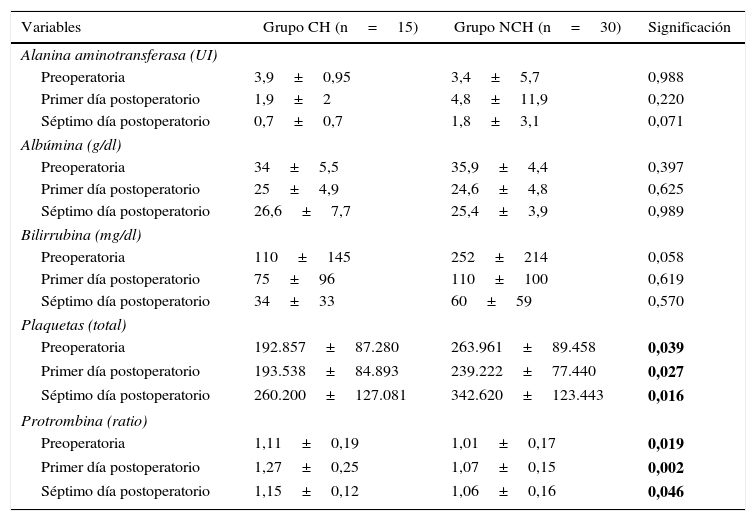
ResultadosPacientesDurante el período de estudio se intervino a 15 pacientes con CH (grupo casos), y se seleccionó a 30 pacientes de acuerdo con los criterios comentados (grupo control, NCH). El estudio global de la serie (n=45) demostró que la mayoría de los pacientes intervenidos eran hombres (75%), con una edad media de 63±10 años. En un 69% de los pacientes se realizó una DPC con preservación pilórica (DPC-PP), y en un 31% una DPC con hemigastrectomía (DPC-W). El diagnóstico de CH se confirmó por biopsia hepática en 9 pacientes, y en 6 el diagnóstico se realizó por los datos clínico-radiológicos. La función hepática era satisfactoria (Child A) en todos ellos. La causa de la hepatopatía fue VHC en la mayoría (60%) y enolismo (40%). Al comparar los 2 grupos de pacientes, demostramos que eran comparables en cuanto a datos preoperatorios e intraoperatorios (tabla 1). No evidenciamos diferencias en el tiempo medio operatorio ni de transfusión postoperatoria entre los 2 grupos de estudio. Por último, en el grupo CH, registramos 8 pacientes con HP (73%) y 3 sin HP (27%); los 4 primeros pacientes de la serie fueron excluidos por falta de datos. El análisis de la función hepática evidenció que los pacientes del grupo CH presentaban menores cifras de bilirrubina preoperatoria que los pacientes del grupo NCH, a pesar de no ser diferencias significativas (tabla 2). En los 3 instantes estudiados los pacientes del grupo CH presentaron una cifra de plaquetas en sangre inferiores y un tiempo de protrombina superior, respecto al grupo NCH.
Descripción y comparación de los grupos de pacientes según variables preoperatorias e intraoperatorias
| Variables | Grupo CH (n=15) | Grupo NCH (n=30) | p |
|---|---|---|---|
| Edad | 64,0±8,9 | 62,1±10,5 | 0,5 |
| Sexo (hombres) n (%) | 11 (73) | 23 (76) | 0,8 |
| Técnica quirúrgica (DPC-W/DPC-PP) | 6/9 | 8/22 | 0,3 |
| Drenaje biliar preoperatorio n (%) | 10 (66) | 13 (43) | 0,1 |
| Wirsung estrecho (<3mm) n (%) | 7 (58) | 13 (56) | 0,9 |
| Páncreas blando n (%) | 8 (66) | 11 (48) | 0,7 |
| Anastomosis pancreática (ductomucosa) n (%) | 10 (71) | 17 (63) | 0,5 |
| Resección venosa n (%) | - | 2 (8%) | 0,2 |
| Tiempo operatorio (minutos) | 362,2±97,9 | 362,3±77,4 | 0,7 |
| Transfusión sanguínea postoperatoria | |||
| < 48h | 2,0±2,2 | 2,2±1,4 | 0,588 |
| ≥ 48h | 0,9±1,9 | 1,0±3,5 | 0,517 |
DPC-PP: duodenopancreatectomía cefálica con preservación pilórica; DPC-W: duodenopancreatectomía cefálica de tipo Whipple.
Evolución de la función hepática perioperatoria
| Variables | Grupo CH (n=15) | Grupo NCH (n=30) | Significación |
|---|---|---|---|
| Alanina aminotransferasa (UI) | |||
| Preoperatoria | 3,9±0,95 | 3,4±5,7 | 0,988 |
| Primer día postoperatorio | 1,9±2 | 4,8±11,9 | 0,220 |
| Séptimo día postoperatorio | 0,7±0,7 | 1,8±3,1 | 0,071 |
| Albúmina (g/dl) | |||
| Preoperatoria | 34±5,5 | 35,9±4,4 | 0,397 |
| Primer día postoperatorio | 25±4,9 | 24,6±4,8 | 0,625 |
| Séptimo día postoperatorio | 26,6±7,7 | 25,4±3,9 | 0,989 |
| Bilirrubina (mg/dl) | |||
| Preoperatoria | 110±145 | 252±214 | 0,058 |
| Primer día postoperatorio | 75±96 | 110±100 | 0,619 |
| Séptimo día postoperatorio | 34±33 | 60±59 | 0,570 |
| Plaquetas (total) | |||
| Preoperatoria | 192.857±87.280 | 263.961±89.458 | 0,039 |
| Primer día postoperatorio | 193.538±84.893 | 239.222±77.440 | 0,027 |
| Séptimo día postoperatorio | 260.200±127.081 | 342.620±123.443 | 0,016 |
| Protrombina (ratio) | |||
| Preoperatoria | 1,11±0,19 | 1,01±0,17 | 0,019 |
| Primer día postoperatorio | 1,27±0,25 | 1,07±0,15 | 0,002 |
| Séptimo día postoperatorio | 1,15±0,12 | 1,06±0,16 | 0,046 |
En negrita: resultado estadísticamente significativo.
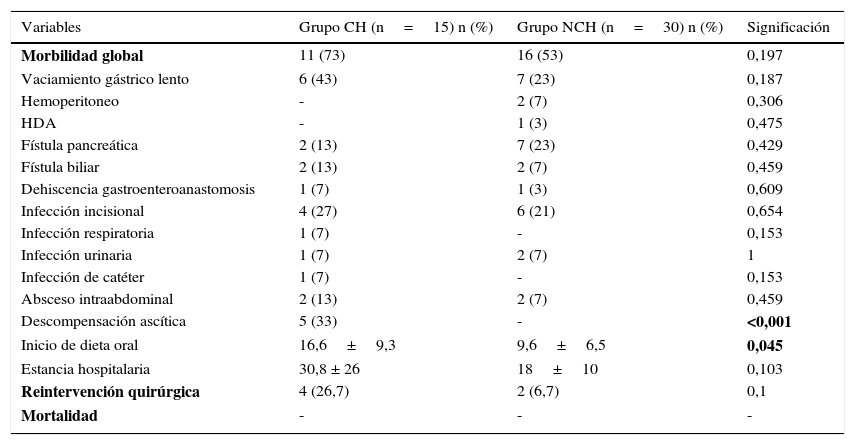
En cuanto a la morbilidad postoperatoria de toda la serie, un 60% de los pacientes tuvieron algún tipo de complicación. La estancia postoperatoria media fue de 25±19 días: fue más prolongada en el grupo CH respecto al grupo NCH (30 vs. 18 días), con diferencias estadísticamente no significativas. Al comparar los 2 grupos, se evidenciaron complicaciones en 11 pacientes del grupo CH (73%) y en 16 (53%) del grupo NCH (tabla 3). En cuanto a las complicaciones hemorrágicas, ningún paciente del grupo CH presentó hemoperitoneo, mientras que se registraron 2 pacientes (7%) del grupo NCH con hemoperitoneo. Un paciente del grupo NCH presentó HDA (3%). La presencia de fístula pancreática se objetivó en 2 (13%) pacientes del grupo CH y en 7 (23%) pacientes del grupo NHC. Cinco pacientes del grupo CH (33%) presentaron ascitis en el postoperatorio. Dos de ellos presentaron ascitis refractaria al tratamiento diurético, por lo que se indicó la colocación de un shunt peritoneo-venoso. Se reintervino a un total de 6 pacientes, 4 (26,7%) del grupo CH y 2 del grupo NCH (6,7%), con diferencias estadísticamente no significativas. Las causas de reintervención entre los pacientes cirróticos fueron absceso intraabdominal, evisceración, dehiscencia de la anastomosis duodenoyeyunal y colitis isquémica, que requirió una colectomía. Los 2 pacientes no cirróticos fueron reintervenidos por hemoperitoneo y coleperitoneo, respectivamente. No hubo mortalidad postoperatoria en ninguno de los 2 grupos de pacientes estudiados. Al estudiar el grupo CH, la HP preoperatoria no se asoció con una mayor tasa de complicaciones durante el postoperatorio respecto al grupo de cirróticos sin HP preoperatoria (62 vs. 66%). Se reintervino al 25% de pacientes con HP (2/8), frente al 33% de pacientes sin HP (1/3), diferencias estas estadísticamente no significativas.
Complicaciones postoperatorias
| Variables | Grupo CH (n=15) n (%) | Grupo NCH (n=30) n (%) | Significación |
|---|---|---|---|
| Morbilidad global | 11 (73) | 16 (53) | 0,197 |
| Vaciamiento gástrico lento | 6 (43) | 7 (23) | 0,187 |
| Hemoperitoneo | - | 2 (7) | 0,306 |
| HDA | - | 1 (3) | 0,475 |
| Fístula pancreática | 2 (13) | 7 (23) | 0,429 |
| Fístula biliar | 2 (13) | 2 (7) | 0,459 |
| Dehiscencia gastroenteroanastomosis | 1 (7) | 1 (3) | 0,609 |
| Infección incisional | 4 (27) | 6 (21) | 0,654 |
| Infección respiratoria | 1 (7) | - | 0,153 |
| Infección urinaria | 1 (7) | 2 (7) | 1 |
| Infección de catéter | 1 (7) | - | 0,153 |
| Absceso intraabdominal | 2 (13) | 2 (7) | 0,459 |
| Descompensación ascítica | 5 (33) | - | <0,001 |
| Inicio de dieta oral | 16,6±9,3 | 9,6±6,5 | 0,045 |
| Estancia hospitalaria | 30,8 ± 26 | 18±10 | 0,103 |
| Reintervención quirúrgica | 4 (26,7) | 2 (6,7) | 0,1 |
| Mortalidad | - | - | - |
En negrita: resultado estadísticamente significativo.
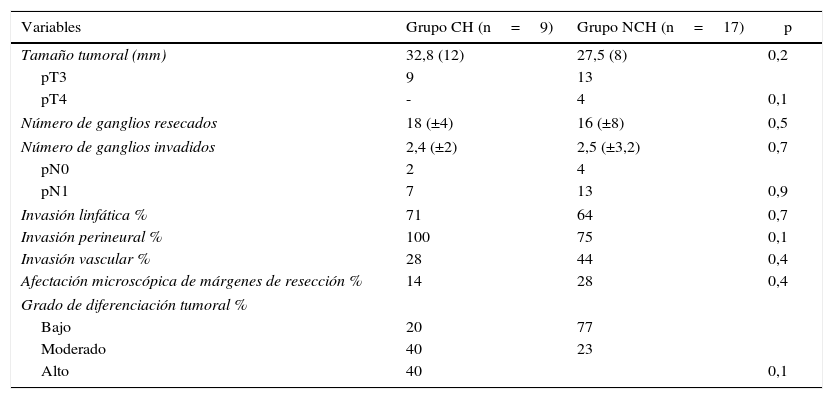
La distribución de enfermedades que motivaron la resección fueron similares. En el grupo CH se trató de adenocarcinoma de páncreas (60%), ampula (33%) y colédoco (7%); mientras que en el grupo NCH, fue por adenocarcinoma de páncreas (63%), ampula (23%), colédoco (10%) y duodeno (3%). Al estudiar el grupo de pacientes con adenocarcinoma de páncreas, no evidenciamos diferencias entre los cirróticos y los no cirróticos en el estudio anatomopatológico. En cuanto al seguimiento, un 33% de los pacientes del grupo CH y un 33% del grupo NCH están vivos al cierre del estudio (tabla 4). La supervivencia actuarial media de los pacientes con adenocarcinoma pancreático fue de 28 meses; fue de 36 meses en el grupo CH y de 19 en el grupo NCH, con diferencias estadísticamente no significativas.
Estudio anatomopatológico de los adenocarcinomas de páncreas resecados
| Variables | Grupo CH (n=9) | Grupo NCH (n=17) | p |
|---|---|---|---|
| Tamaño tumoral (mm) | 32,8 (12) | 27,5 (8) | 0,2 |
| pT3 | 9 | 13 | |
| pT4 | - | 4 | 0,1 |
| Número de ganglios resecados | 18 (±4) | 16 (±8) | 0,5 |
| Número de ganglios invadidos | 2,4 (±2) | 2,5 (±3,2) | 0,7 |
| pN0 | 2 | 4 | |
| pN1 | 7 | 13 | 0,9 |
| Invasión linfática % | 71 | 64 | 0,7 |
| Invasión perineural % | 100 | 75 | 0,1 |
| Invasión vascular % | 28 | 44 | 0,4 |
| Afectación microscópica de márgenes de resección % | 14 | 28 | 0,4 |
| Grado de diferenciación tumoral % | |||
| Bajo | 20 | 77 | |
| Moderado | 40 | 23 | |
| Alto | 40 | 0,1 | |
La cirugía digestiva en el paciente cirrótico ha estado asociada clásicamente a una elevada morbimortalidad postoperatoria, dependiendo de la técnica quirúrgica y de la función hepática previa a la intervención5,14,15. Nuestro estudio pretende estudiar la viabilidad de la cirugía pancreática oncológica en el paciente cirrótico, analizando las complicaciones postoperatorias.
En nuestro centro, los pacientes con ictericia obstructiva ingresan en el Servicio de Cirugía Digestiva. Dicha peculiaridad es particularmente beneficiosa en los pacientes hepatópatas, ya que la preparación antes de la cirugía, a nuestro entender, debe ser exquisita. De acuerdo con nuestro criterio, optamos por el drenaje biliar preoperatorio en los pacientes con una albúmina por debajo de 30 g/dl, o en aquellos pacientes con enfermedad médica no compensada. Tan solo hemos contemplado la resección en aquellos cirróticos con Child A, y la hemos contraindicado a los pacientes Child B o C. Si revisamos las series publicadas tras esta cirugía, diversos autores demuestran malos resultados con pacientes con mala reserva hepática. Así, en 2011, Warnick et al.16 mostraron su experiencia en cirugía pancreática (DPC y otras resecciones pancreáticas) comparando 32 pacientes cirróticos vs. 32 no cirróticos. Incluyeron a 2 pacientes Child B y 30 Child A, con una mortalidad postoperatoria del 100 y del 3%, respectivamente. Dos años más tarde, El Nakeeb et al.11 publicaron la serie más larga de DPC en hepatópatas, comparando 67 cirróticos frente a 375 no cirróticos. Estos incluyeron 4 pacientes Child B y 63 Child A. La mortalidad postoperatoria fue del 50 y del 9,5%, respectivamente. Y por último, en 2015, Regimbeau et al.17 expusieron la experiencia en 35 DPC por adenocarcinoma pancreático en pacientes cirróticos, en un estudio multicéntrico con 14 grupos franceses. Los pacientes cirróticos fueron comparados con 70 no cirróticos. Incluyeron 11 Child B y 24 Child A, con una mortalidad postoperatoria del 55 y del 4%, respectivamente. La morbilidad del subgrupo Child B fue del 100%. Como ya hemos comentado, en nuestra serie los pacientes con Child B fueron descartados para la cirugía, y únicamente se intervino a los Child A. A la vista de los resultados publicados, se debe contraindicar la resección pancreática en los Child B.
Al comparar los detalles analíticos preoperatorios, evidenciamos que los cirróticos tenían una ratio de protrombina superior y una cifra de plaquetas menor al grupo no cirrótico; probablemente con relación a la hepatopatía y la HP. Por otra parte, la albúmina fue similar en ambos grupos y la bilirrubina en sangre fue inferior entre los cirróticos. Estos datos revelan que los pacientes cirróticos fueron intervenidos en una correcta situación nutricional, con una función hepática satisfactoria. Nuestros hallazgos son similares a los publicados por El Nakeeb11, que no halló diferencias en la bilirrubinemia ni en la cifra de transaminasas preoperatoria entre ambos grupos, a pesar de registrar una albúmina preoperatoria menor entre los cirróticos, hecho que probablemente esté relacionado con la indicación de cirugía en los Child B.
La cirugía en el paciente cirrótico comporta mayor estrés en el cirujano debido a una mayor tendencia a la hemorragia en el campo operatorio. Una hemostasia cuidadosa siempre es imprescindible en esta cirugía, que debe ser aún más meticulosa en este grupo de pacientes. En el estudio multicéntrico francés ya comentado17, no se hallaron diferencias en cuanto al tiempo operatorio ni a la pérdida hemática intraoperatoria, de forma similar a nuestros hallazgos. Contrariamente, otros autores demostraron una mayor pérdida hemática entre los pacientes cirróticos11, por lo que aconsejan el uso profiláctico de vitamina K o la transfusión de plasma fresco intraoperatorio en situaciones límite. De acuerdo con nuestro criterio, algunos autores aconsejan realizar la hemostasia mediante ligaduras quirúrgicas11.
El grupo egipcio añadió un análisis para dilucidar la importancia de la HP en esta cirugía11. Así, compararon 16 pacientes con HP respecto a 51 sin HP. Según sus resultados, esta implicaría una mayor pérdida hemática (300ml vs. 100ml), con un mayor consumo de hemoderivados. Además, evidenciaron una mayor mortalidad postoperatoria, aunque esta diferencia fue estadísticamente no significativa (25 vs. 7,8%). En un estudio del grupo del Kings College Hospital de Londres, Sethi18 demuestra unos resultados satisfactorios con 4 pacientes tratados mediante DPC con cirrosis hepática e HP. Incluso se comenta un caso con presión portal preoperatoria e intraoperatoria de 23 y 17mmHg, respectivamente. Tres grupos publican sus resultados con el uso del transjugular intrahepatic portosystemic shunt (TIPPS) preoperatorio para paliar los efectos de la HP en cirugía abdominal. Sin embargo, son series muy cortas y la colocación del TIPPS no parece aportar claros beneficios19, además parece comportar una mayor tasa de encefalopatía hepática o insuficiencia cardíaca20,21. En nuestra serie, 8 pacientes presentaban HP en el estudio de imagen preoperatorio, con resultados similares a los pacientes sin HP.
Al revisar los resultados de los 15 pacientes cirróticos intervenidos, evidenciamos ascitis postoperatoria en 5 (33%), hecho también evidenciado por El Nakeeb11, aunque en menor proporción (10%). En cuanto a otros datos sobre la función hepática posquirúrgica, no evidenciamos un deterioro analítico entre los pacientes cirróticos. Evidenciamos diferencias similares a las halladas de forma preoperatoria, con una menor cifra de plaquetas en sangre y un tiempo de protrombina superior entre los cirróticos. El fallo hepático postoperatorio registrado por otros autores fue del 6-14%11,15. En nuestra experiencia, no hemos registrado ningún caso, probablemente asociado a la selección preoperatoria.
Al comparar ambos grupos, evidenciamos mayor tasa de complicaciones postoperatorias en el grupo CH respecto al grupo NCH (73 vs. 53%), aunque la diferencia no fue estadísticamente significativa. Otros autores cifran la tasa de complicaciones postoperatorias entre el 46 y el 86%11,16,18. Registramos 6 reintervenciones, 4 del grupo CH y 2 en el grupo NCH. Ello implicó una estancia postoperatoria media discretamente superior en el grupo CH respecto al NCH (30 vs. 18 días), aunque sin diferencias estadísticas. En el estudio de El Nakeeb11 se evidenció una estancia hospitalaria media posquirúrgica superior en el grupo CH respecto al grupo NCH.
En las 3 series más largas publicadas hasta el momento, con cirugía pancreática en pacientes cirróticos, la mortalidad postoperatoria es de 9-17%11,16,17. Si nos centramos en la DPC, al comparar DPC entre cirróticos y no cirróticos, Regimbeau17 halló diferencias significativas en la mortalidad postoperatoria (17 vs. 5%; p=0,04), y El Nakeeb11 demostró una superior mortalidad postoperatoria entre el grupo de pacientes cirróticos (11,9 vs. 1,6%; p<0,0001). El estudio de Warnick16 evidencia diferencias no significativas entre ambos grupos en cuanto a mortalidad postoperatoria (9 vs. 0%); sin embargo, como hemos comentado, dicho estudio incluye pacientes tratados mediante otros tipos de resecciones pancreáticas como resecciones cefálicas con preservación duodenal, o pancreatectomías distales. En nuestro estudio, la mortalidad postoperatoria en el grupo de estudio fue nula. Una exquisita selección preoperatoria, excluyendo los pacientes Child B, contribuye a una evolución postoperatoria favorable.
En lo que refiere a adenocarcinoma de páncreas, la publicación del grupo francés17 demostró unos resultados a largo plazo similares en el grupo Child A y en el grupo control en cuanto a recidiva y supervivencia. En nuestra experiencia, tampoco había diferencias a largo plazo entre el grupo CH y el NCH, incluso parece haber una supervivencia discretamente superior entre el grupo CH, a pesar de ser una diferencia estadísticamente no significativa (32 vs. 15 meses; p=0,06). El análisis de la pieza operatoria en el grupo francés evidenció un menor número de ganglios resecados entre los cirróticos (14 vs. 20). En nuestra experiencia, ni las adenopatías resecadas ni el tamaño tumoral fueron diferentes entre ambos grupos.
La DPC es una intervención factible entre los pacientes cirróticos, a pesar de comportar una elevada morbilidad postoperatoria. La selección de pacientes con una función hepática óptima es clave para la consecución de buenos resultados.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.