Introducción
Al contrario de lo que ocurre en la cirugía de otras glándulas endocrinas, como pueden ser el tiroides y las paratiroides donde las complicaciones quirúrgicas son frecuentemente tratadas en los distintos artículos, revisiones y libros de texto, las complicaciones de la cirugía de las glándulas suprarrenales no han recibido una especial atención. Aunque, curiosamente, en algunas publicaciones recientes sobre cirugía adrenal laparoscópica se citan algunas complicaciones que antes habían pasado casi desapercibidas, y sobre las que pretende fundamentarse este tipo de abordaje, es posible que la poca atención que se ha dedicado a estos aspectos se deba a que ha sido una cirugía limitada a pocos grupos que hayan podido adquirir una verdadera experiencia, y sobre todo a que frecuentemente estos enfermos son seguidos a largo plazo por los endocrinólogos a causa de las características de los procesos tratados. Además, las complicaciones más importantes suelen ocurrir durante el acto operatorio motivo por el cual son consideradas dentro de los aspectos puramente técnicos, engloban procesos que requieren la atención del anestesiológo y, por tanto, sobrepasan de alguna manera la atención del cirujano más preocupado en estos momentos por su rutina quirúrgica, acaecen en el postoperatorio inmediato y son consideradas objeto del equipo de reanimación y endocrinológico o, ya tardíamente, comprenden procesos puramente funcionales que son considerados típicamente endocrinológicos. Sin embargo, si tenemos en cuenta que el cirujano que trata las enfermedades suprarrenales debe tener una cimentada base endocrinológica, no sería de extrañar que todas las complicaciones que pueden ocurrir en estos pacientes deban ser bien conocidas por el equipo quirúrgico, pues una gran parte de ellas, especialmente las funcionales, pueden y deben ser prevenidas en el preoperatorio con una buena preparación, que no sólo debe ser competencia del especialista médico.
Desde un punto de vista conceptual, como se resume en la tabla 1, las complicaciones de la cirugía suprarrenal pueden ser divididas en complicaciones puramente técnicas (o quirúrgicas y anestésicas), complicaciones postoperatorias inespecíficas y complicaciones específicas, clasificación que nos servirá de índice para el desarrollo de este artículo que, por otra parte, está fundamentado en la experiencia personal que hemos adquirido a lo largo de 28 años en los que hemos reunido una serie de 195 suprarrenalectomías realizadas hasta diciembre de 1998.
Complicaciones técnicas o quirúrgicas
Las complicaciones técnicas, o puramente quirúrgicas, son fundamentalmente las derivadas de la vía de abordaje1,2, destacando entre ellas las de la lesión de vísceras abdominales, las de la posible apertura pleural, las lesiones vasculares y las comunes originadas por la apertura cutánea y parietal.
Las vías clásicas de abordaje suprarrenal han sido las transperitoneales (laparotomía media, laparotomía transversal, laparotomía subcostal), las retroperitoneales (lumbotomía de Young, lumbotomía lateral) y los raros abordajes toracolaparotómicos (Scott). A ellas hay que añadir los abordajes laparoscópicos, también transperitoneales o retroperitoneales, que tienen una problemática diferente sobre la que todavía sólo existen comunicaciones aisladas referidas por los escasos grupos con verdadera experiencia.
Entre las lesiones de vísceras abdominales destacan la lesión esplénica y la pancreática, ambas fundamentalmente producidas durante la movilización del bloque esplenopancreático para la exposición de la suprarrenal izquierda o durante la extirpación de grandes tumores que afectan a esta glándula y que requieren su extirpación en bloque con estos órganos. La lesión esplénica que requiera esplenectomía es realmente rara (el 0% en nuestra experiencia), siendo más probable la producción de pequeñas laceraciones capsulares (el 1% en nuestra serie), especialmente del polo inferior durante la movilización del ligamento esplenocólico, que son perfectamente tratadas con una manta de Surgicel. Sin embargo, el traumatismo esplénico ha sido referido con una mayor incidencia que oscila entre el 4 y el 21% (tabla 2)3-7.
Las lesiones del páncreas pueden ocurrir durante su movilización por vía abdominal, al ser confundido con la suprarrenal durante los abordajes retroperitoneales o tras la extirpación del cuerpo o cola en los carcinomas. Como suelen pasar desapercibidas, es frecuente que se manifiesten con un síndrome febril por colección o absceso subfrénico con hiperamilasemia plasmática o por la salida de líquido pancreático por los drenajes, soliendo terminar en fístula pancreática distal que al ocurrir sobre un páncreas normal curan con tratamiento médico. Excepcionalmente, puede originarse una pancreatitis traumática seguida o no de seudoquiste pancreático, como han descrito Zeiger et al8 en el 5,5% de sus pacientes operados por síndrome de Cushing. Tanto esta última fístula como la pancreática no se han producido hasta el momento en nuestra experiencia. La lesión duodenal en el abordaje de la suprarrenal derecha es excepcional.
La apertura pleural tampoco suele ser un problema si es reconocida y correctamente tratada. Se produce fundamentalmente en la vía de Young y, con mucha menor frecuencia, en las lumbotomías altas realizadas por el lecho de la XI costilla. En la vía de Young su producción es muy frecuente pues originalmente suele abrirse el fondo del saco diafragmático, y en la lumbotomía clásica prácticamente es excepcional si se aborda la celda suprarrenal por el lecho de la XII costilla o por su borde superior sin extirpación costal, como habitualmente hacemos. La apertura pleural, que en nuestra experiencia se ha producido en 12 pacientes (6%), es muy variable, con cifras entre el 2,2 y el 66% (tabla 2)4,7,9,10. Una vez reconocida, se sutura primariamente bajo reexpansión pulmonar forzada y con poca frecuencia requiere la colocación de un tubo de drenaje pleural. En el postoperatorio inmediato debe controlarse la aparición de un neumotórax y/o derrame pleural secundario.
Las lesiones vasculares de la vena cava y del pedículo renal son, especialmente la primera, una complicación grave y dramática por la intensa hemorragia que produce. En nuestra serie se ha producido en 2 casos (1%), uno por un desgarro durante la extirpación de un carcinoma derecho y otro por una pequeña sección originada por un fallo de grapaje con hemoclip, aunque puede llegar al 10% como han descrito Buell et al (tabla 2)3,6,7,11. No hemos registrado lesiones del pedículo renal. Las lesiones de cava son difíciles de tratar en los abordajes extraperitoneales, especialmente en el posterior de Young donde la vena adrenal queda cubierta por la tumoración adrenal, motivo por el que sólo la realizamos en la cada vez menos frecuente adrenalectomía bilateral por hiperplasia adrenal ACTH-dependiente o hiperplasia primaria. En estos casos se recomienda, ya que el pinzamiento vascular es muy difícil, realizar un taponamiento a presión y controlar la cava por vía anterior o anterolateral. La mejor profilaxis es la diseción y control vascular de la cava siempre que se intervengan tumoraciones de gran tamaño o que presenten un evidente crecimiento retrocavo, realizándose si fuera necesaria la movilización del lóbulo derecho del hígado para exponer la cava en toda su extensión.
Los abordajes transperitoneales originan un íleo paralítico de corta duración que no requiere medidas especiales, aunque retrasa la administración oral de suplencia esteroide. En un solo caso se ha registrado una reintervención inmediata, a causa de una obstrucción mecánica por volvulación de un asa en un paciente operado de un gran feocromocitoma maligno.
Desde la introducción del abordaje laparoscópico se ha prestado mayor atención a la aparición de secuelas crónicas en la herida operatoria, especialmente el dolor residual y la eventración (tabla 3). En nuestra experiencia la aparición de secuelas dolorosas en la cicatriz, especialmente en la de lumbotomía, ha sido sólo temporal, desapareciendo prácticamente dentro del primer año. Tan sólo un 6% de pacientes de nuestra serie, y un 10% en la de Thompson et al12, se quejan de anestesia me tamérica tardía, y un 4 y un 14%, respectivamente, refieren dolor crónico, lo que contrasta llamativamente con el 81% de dolor crónico, a veces invalidante, comunicado por Buell et al3, que puede ser debido a la ligadura del pedículo vasculonervioso que realizan durante la resección costal en la vía de Young. El porcentaje de eventraciones lumbares ha sido del 4,1%, especialmente en pacientes con síndrome de Cushing avanzado o con evidente obesidad como factor etiológico condicionante, si bien en el abordaje laparotómico del síndrome de Cushing la incidencia de eventraciones ha sido referida en el 11% de los pacientes3. En un 9% de casos hemos registrado una relajación muscular por hipotonía secundaria a traumatismo de las raíces XI y/o XII, cifra que asciende al 30% en la lumbotomía posterior12 en la que es más frecuente traumatizar la raíz intercostal, secuela que no debe confundirse con una eventración y que, salvo el moderado defecto estético, no requiere medidas quirúrgicas correctoras2.
Complicaciones anestésicas
Salvo excepciones, el único proceso que suele producir problemas específicos es el feocromocitoma, pues el paciente con hipercortisolismo tratado preoperatoriamente con ketoconazol y llevado al quirófano con una pauta esteroide para compensar las necesidades del estrés, así como el hiperaldosteronismo pretratado con espirolactona, no suelen ofrecer problemas especiales salvo el adecuado control glucémico en el primero, el control iónico en el segundo y el control de la presión arterial en ambos13,14.
En el feocromocitoma son tres los procesos que pueden poner en peligro la vida del enfermo: las arritmias, la hipotensión postexéresis y las crisis hipertensivas. Las arritmias supraventriculares se tratan con dosis intravenosas de propranolol en bolos de 1 mg para evitar que su prolongado efecto de acción pueda contribuir a incrementar la hipotensión postexéresis. En pacientes con miocardiopatía, que debe ser reconocida preoperatoriamente mediante estudio ecocardiográfico y tratada con antagonistas de calcio, los bloqueadores beta deben manejarse con cuidado pues pueden desencadenar una insuficiencia car-díaca. Como fármaco alternativo puede utilizarse la amiodarona. Las arritmias ventriculares, mucho menos frecuentes que las anteriores, se tratarán con lidocaína en bolos intravenosos o, si persisten, mediante infusión continua.
Para el tratamiento de las crisis hipertensivas existen dos fármacos que compiten en efectividad. La regitina no tiene prácticamente toxicidad pero su acción es mucho más prolongada y puede originar fenómenos de taquifilaxia; puede administrarse en bolos de 2 a 5 mg (mg/ml) o de forma continua (30 mg/l). Su efecto se inicia a los 30 s y dura de 15 a 30 min. El nitroprusiato, al presentar un período de acción más corto, es más fácilmente manejable, cesando su acción a los pocos minutos de la interrupción del goteo. La dosis recomendada es de 0,5-10 µg/kg administrados mediante bomba de perfusión o regulador de microgoteo, con una concentración media de perfusión de 3 µg/kg/min. Ambas son muy efectivas y deben ser administradas bajo monitorización hemodinámica y, aunque somos partidarios de la utilización de regitina, creemos que la selección de una u otra sustancia depende de la experiencia del equipo.
La hipotensión postexéresis ha sido la regla, pero desde que se realiza una correcta preparación preoperatoria hasta que se normaliza el volumen plasmático su incidencia y gravedad ha disminuido llamativamente. Por ello, no somos partidarios, salvo en casos excepcionales de absoluta urgencia (como puede ser el feocromocitoma hemorrágico), de realizar períodos cortos de preparación como han propuesto algunos autores. Desde el principio de la intervención debe realizarse un adecuado reemplazameinto volumétrico siempre de acuerdo a los parámetros de monitorización hemodinámica. En caso de aparecer una hipotensión grave con máximas inferiores a 80 mmHg se reducirá la concentración de gases halogenados y se incrementará la velocidad de administración de líquidos, incluida sangre si fuera necesario, siendo excepcional recurrir a la administración de agonistas alfaadrenérgicos.
Complicaciones inespecíficas
Dentro de las complicaciones inespecíficas, entendiendo como tales aquellas que se presentarían en una intervención de cualquier tipo, hay que destacar las hemorragias, la fiebre postoperatoria por causa infecciosa y los tromboembolismos. Las hemorragias (tabla 4), debido a la abundante vascularización de las suprarrenales (especialmente en el feocromocitoma), suelen ser frecuentes, por lo que se reitera desde el punto de vista técnico la necesidad de realizar una meticulosa hemostasia, especialmente si el paciente es hipertenso. Pueden presentarse en el postoperatorio inmediato como consecuencia del desprendimiento de una escara de hemostasia o del deslizamiento de una ligadura, manifestándose por hemorragia activa, casi siempre arterial, a través del drenaje junto a signos de hipovolemia y/o irritación peritoneal si se ha abordado transperitonealmente, rerquiriendo la reintervención inmediata puesto que el vaso sangrante suele ser de cierta entidad. En otras ocasiones, en especial en los abordajes retroperitoneales, las hemorragias contenidas o las hemorragias venosas suelen manifestarse por la aparición de un hematoma con signos de irritación local, fiebre o descensos del hematócrito. En estos casos la ecografía demuestra la existencia de una colección que debe ser evacuada y drenada para evitar la infección secundaria. Este tipo de complicaciones se han producido en un 2% de los casos de nuestra serie, y siempre en pacientes con feocromocitoma, aunque pueden aparecer en cualquiera de los demás procesos, habiendo sido referida en el 4% por Buell et al3, en el 4,4% por Bruining et al6, en el 7,3% por Favia et al4 y en el 8% por Manzanares et al11. No hay que olvidar, especialmente en los pacientes con sustitución esteroide a dosis altas que, aunque poco frecuente, los descensos del hematócrito también pueden ser debidos a hemorragias digestivas altas de estrés o por ulcus previo reactivado.
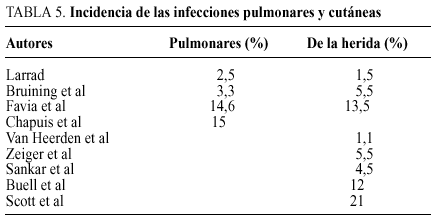
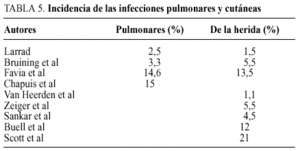
La fiebre postoperatoria debe hacernos pensar, después de excluir una infección urinaria o por sepsis por catéter, en la existencia de una infección pulmonar, intraabdominal localizada (absceso subfrénico), por colección perirrenal o por infección de la pared o partes blandas. Todas ellas son más frecuentes en los pacientes obesos e inmunodeprimidos por hipercortisolismo y pueden originar la muerte por sepsis bacteriana o micótica10,11,15,16. El porcentaje de infecciones ha sido del 6,6% en nuestra serie, repartido en un 2,5% de infecciones urinarias, un 2,5% de pulmonares y un 1,5% de infecciones de la herida. Sin embargo, la incidencia de infecciones pulmonares puede llegar al 15% (tabla 5)4,6,7 y la de la herida operatoria ha sido referida entre el 1 y el 23% (tabla 5)3,4,6,8,16,17, dependiendo del tipo de abordaje empleado, duración de la intervención y evolución del hipercortisolismo. La incidencia de infecciones respiratorias y de partes blandas en los pacientes con hipercortisolismo, especialmente si éste es de larga duración, debe intentar prevenirse, respectivamente, mediante una fisioterapia respiratoria intensa pre y postoperatoria y mediante la utilización profiláctica de antibioterapia, siendo el único proceso en el que la realizamos de forma sistemática a pesar de que la utilización preoperatoria de ketoconazol disminuye drásticamente su aparición.
Los fenómenos tromboembólicos, aunque deben ser tenidos muy en cuenta como causa de muerte postoperatoria inmediata, son menos frecuentes de lo que cabría esperar. Como en el apartado anterior, son más frecuentes en el síndrome de Cushing, habiéndose registrado en el 4% de la serie de Chapuis et al7 y en el 1% de nuestros pacientes; éstos constituyeron la causa de muerte de la única paciente fallecida en nuestra serie. Por ello, todos los pacientes con hipercortisolismo deben ser operados bajo heparinización profiláctica, debiéndose además intensificar las medidas antitrombóticas a nuestro alcance.
Complicaciones específicas
Las complicaciones específicas son aquellas derivadas de la extirpación del tumor adrenal que produce el síndrome de exceso hormonal siendo, por lo general salvo en el caso de la adrenalectomía bilateral, temporales. Los cuadros específicos comprenden la insuficiencia suprarrenal aguda, el hipoaldosteronismo aislado, la hipotensión, la hipertensión residual y la hipoglucemia.
La insuficiencia suprarrenal puede ser temporal o definitiva. La temporal se origina tras la extirpación de un adenoma suprarrenal secretor de cortisol o un incidentaloma pre-Cushing18, y la definitiva (enfermedad de Addison)19 tras la supresión anatomofuncional de ambas suprarrenales, como ocurre tras la suprarrenalectomía bilateral. Independientemente de la causa que la produzca, la insuficiencia adrenal que nos interesa en estos momentos es la insuficiencia adrenal aguda o crisis adrenal14,20,21, que característicamente se manifiesta con un estado de shock en un paciente en el que por su adrenalectomía ya se conocía que era portador de una insuficiencia adrenal. Su incidencia se cifra entre el 10% a los 5 años22 y el 23% a los 9 años23, y su desencadenamiento suele ser la consecuencia de la disminución o supresión brusca de la toma de la medicación esteroide de suplencia, ejerciendo un papel primordial en su precipitación la deficiencia mineralocorticoide, generalmente secundaria a un proceso gastrointestinal agudo o por un aumento de las necesidades de esteroides ante una situación de estrés. Junto a la hipotensión, en ocasiones con estado circulatorio de alto rendimiento y/o shock, suelen presentarse otros síntomas inespecíficos, como anorexia, náuseas, vómitos, dolor abdominal, debilidad, fatiga, letargia, confusión o coma. El dolor abdominal con defensa y la fiebre que puede aparecer por la misma crisis adrenal o por el proceso que la desencadena, puede llevar a la confusión con un abdomen agudo que conduzca a la realización de una laparotomía exploradora que, en ausencia de suplencia esteroide, puede ser catastrófica. Junto a estos signos y síntomas clínicos es característica la aparición de hiponatremia, hiperpotasemia, azotemia secundaria a la deshidratación, hipercalcemia, eosinofilia y, menos frecuente hipoglucemia. En la orina se observa una alta eliminación de sodio y datos que indican retención de potasio e hidrógeno.
Desde el punto de vista del diagnóstico bioquímico, la crisis adrenal difiere de la insuficiencia adrenal crónica en que no hay que esperar los resultados de laboratorio para iniciar el tratamiento. Tras la extracción de una muestra para determinar el cortisol basal (menor de 10 µg/ml) y el cortisol libre en orina (menor de 20 µg/día), ambos en límites muy bajos, se iniciará el tratamiento que estará fundamentalmente dirigido a corregir la hipotensión y la alteración hidroelectrolítica. Se administrarán 2-3 l de suero salino y dextrosa tan rápido como sea posible, evitando la infusión de soluciones hipotónicas que agravarán la hiponatremia. Al mismo tiempo, se administrarán por vía intravenosa 100 mg de hidrocortisona, aunque algunos autores prefieren la administración de dexametasona (4 mg) debido a que su efecto es más prolongado y no interfiere con las determinaciones plasmáticas y urinarias de cortisol ni con los resultados de un posible test de estimulación con ACTH, que estará indicado en los casos de diagnóstico dudoso. La dosis de hidrocortisona se repetirá cada 6-8 h dependiendo de la intensidad del cuadro durante las 24 h siguientes. La administración urgente de mineralocorticoides no está indicada, pues presentan un tiempo de latencia de más de 48 h y porque la corrección de la alteración hidroelectrolítica se consigue con la administración de suero salino. No debe administrarse potasio hasta que el volumen de diuresis y la hiperpotasemia hayan sido corregidas. Si existe tendencia a la hipoglucemia, se suplementará el aporte líquido con glucosa al 10%. Al mismo tiempo, se tratará la causa que ha desencadenado la crisis, habitualmente un cuadro de gastroenteritis aguda o una infección intercurrente. Una vez reiniciada la tolerancia digestiva, se ajustará la dosis de hidrocortisona oral, que deberá iniciarse con 60 mg/día (3 comprimidos/día de hidroaltesona) que se reducirá paulatinamente hasta alcanzar la dosis de mantenimiento. La dieta en estos momentos debe ser rica en sal (4-6 g/día), y en caso de no ser suficiente para mantener unas concentraciones plasmáticas de sodio, se añadirá fludrocortisona (Astonin MercK) a dosis de 0,1 mg/día aunque algunos pacientes requieren dosis mayores para poder mantener una actividad de renina plasmática normal. El paciente debe ser educado para que sepa aumentar la dosis de corticoides, o cambiar su vía de administración, siempre que se encuentre en situaciones de intolerancia digestiva o de estrés por cualquier causa.
El hipoaldosteronismo aislado es muy poco frecuente, habiéndose producido en tan sólo una ocasión en los 30 pacientes intervenidos de hiperaldosteronismo primario. Sin embargo, puesto que origina un cuadro muy similar a la crisis adrenal, creemos que debe ser conocido por el cirujano, pues puede ocurrir en otras situaciones de reserva adrenal baja, sobre todo en pacientes tratados crónicamente con heparina que inhibe la síntesis de aldosterona. El cuadro, que aparece insidiosamente al cabo de los 4-6 días de la suprarrenalectomía por síndrome de Conn, se caracteriza por la disminución progresiva de la presión arterial con hipotensión ortostática, que en ocasiones es confundida con una normalización tensional postoperatoria, hiponatremia progresiva, hiperpotasemia que puede dar origen a síntomas neuromusculares o arritmias cardíacas y, ocasionalmente, acidosis metabólica hiperclorémica. El tratamiento se fundamentará en la corrección de la hiponatremia con suero fisiológico, aumento de la administración oral de sodio y asociación de fludrocortisona hasta que se normalice el eje renina-aldosterona. Ocasionalmente, este cuadro puede cronificarse, y aunque se recupera de forma paulatina, todos los pacientes que presenten hipotensión e hiperpotasemia deben ser sometidos a determinaciones periódicas de aldosterona y renina hasta comprobar su normalización24.
La hipotensión y la hipertensión que pueden ocurrir tras la cirugía del feocromocitoma suelen seguir cursos distintos. La hipotensión postoperatoria, que generalmente puede suceder en el paciente que ha presentado una crisis más o menos intensa de hipotensión intraoperatoria, suele ser la consecuncia de una inadecuada corrección pre e intraoperatoria del volumen plasmático, insensibilidad de los mecanismos de control hemodinámicos periféricos o hemorragia y, más raramente, por insu ficiencia cardíaca por miocardiopatía por catecolaminas, insuficiencia funcional de la glándula adrenal contralateral o tratamiento esteroide inadecuado en caso de haberse realizado una adrenalectomía bilateral. Cuando aparece en las primeras 24 h después de un período con presión arterial normal hay que descartar una hemorragia activa que pueda requerir la reintervención, pero cuando la hipotensión es mantenida desde el postoperatorio inmediato es probable que sea consecuencia de un volumen plasmático bajo puesto de manifiesto por la vasodilatación postexéresis. En estos casos puede aparecer un hematócrito bajo secundario a la hemodilución postoperatoria, que no debe ser confundido con una hemorragia activa. El tratamiento requerirá una adecuada reposición volumétrica, con hematíes concentrados si fuera necesario, evitando las maniobras que puedan desencadenar cuadros de hipotensión ortostática; excepcionalmente, se requerirá la administración de sustancias vasoactivas, especialmente dopamina o noradrenalina.
La hipertensión postoperatoria suele ser más frecuente durante los primeros días del postoperatorio, pudiendo ser debida a tres causas fundamentales: hipervolemia, ligadura de la arteria o vena renal, o feocromocitoma olvidado. La causa más frecuente es la hipervolemia secundaria a la sobreexpansión volumétrica requerida para tratar la hipotensión postexéresis, debiendo ser tratada con terapéutica deplecionante de líquidos con pequeñas dosis de furosemida. Si la hipertensión persiste, habrá que plantearse alguno de los otros dos diagnósticos. Si a los 7 u 8 días del postoperatorio, una vez que se ha producido el lavado de catecolaminas almacenadas, las concentraciones plasmáticas o urinarias de catecolaminas o sus metabolitos permanecen elevadas hay que plantearse la existencia de un feocromocitoma pasado por alto o metástasis funcionantes no diagnosticadas, siendo muy útil la realización de una nueva gammagrafía con MIBG. Si, por el contrario, las catecolaminas son normales, habrá que plantearse la ligadura de la arteria o vena renal, la fijación de la hipertensión por lesión renal parenquimatosa o la coexistencia de una hipertensión esencial.
Específicamente, en el feocromocitoma se han descrito otras complicaciones que en la mayoría de los casos son consecuencia de la alteración creada en el sistema cardiovascular por la hipertensión. Entre ellas merece la pena citar el infarto de miocardio mortal (1%), que tambien está íntimamente relacionado con los episodios de hipotensión, la fibrilación auricular postquirúrgica (2%), el infarto renal (2%), y el distrés respiratorio y el edema pulmonar en el 1% de los pacientes25.
Por último, especialmente en el feocromocitoma, habrá que controlar la tendencia a la hipoglucemia secundaria al hiperinsulinismo por disfunción del eje insular tras la supresión del efecto inihbitorio sobre la célula beta ejercido por las catecolaminas13.
Complicaciones de la vía laparoscópica
Aunque las series con un número suficiente de adrenalectomías, y por tanto con una experiencia valorable, es aún pequeña, el abordaje laparoscópico, independientemente de los beneficios que puede aportar en manos expertas, también está sujeto a complicaciones que, en algunos casos, como las infecciones de la herida y las eventraciones, pueden tener una menor trascendencia que cuando ocurren por vía abierta. Fernández Cruz et al26, en una serie de 22 adrenalectomías por feocromocitoma, han comunicado una infección de la herida, un hematoma de la herida y una atelectasia, lo que supone una incidencia del 4,5% para cada complicación; Jaap Bonjer et al27 comunican un 7% de hematomas que necesitaron drenaje percutáneo; Thompson et al12 señalan una hemorragia en una puerta de entrada, un edema pulmonar, una infección urinaria, una trombosis venosa profunda y una pancreatitis (un 2% de incidencia por complicación); Rutherford et al28 describen un 4,5% de trombosis venosa con un 3% de embolismo pulmonar, un 1,5% de hemorragia y un 1,5% de eventraciones, y Chapuis et al29 una pancreatitis y un absceso subfrénico en una pequeña serie de 6 pacientes.
Por otra parte, Brunt et al30 han comunicado un 1,5% de infecciones y hemorragia en las puertas de entrada, así como una lesión renal durante la colocación posterior de la aguja de Veress, y Duh et al31 han observado una muerte por fallo multiorgánico secundario a hemorragia difusa y dolor radicular por traumatismo de uno de los nervios intercostales adyacentes a las puertas de entrada en un 5,5% de sus pacientes. Al igual que se ha descrito la lesión renal, Horgan et al32 han indicado la aparición de hematomas hepáticos subcapsulares y hemorragias graves en el 12% de sus pacientes, además de una lesión pancreática que inicialmente pasó desapercibida y se manifestó como una colección peripancreática. Por último, Gagner et al33, en su serie de 100 adrenalectomías laparoscópicas, indican una morbilidad global del 12%, de la que el 60% se produce en pacientes con feocromocitoma, si bien, salvo los hematomas (2%), la anemia tras la hemorragia (2%) y la inestabilidad hemodinámica (más del 50%), hay que considerarlas como complicaciones inespecíficas no relacionadas con la técnica quirúrgica, pues comprenden un 3% de trombosis venosa y embolismo pulmonar (2%), un 1% de hematomas subdurales, un 1% de edemas de pulmón y un 1% de colecistitis agudas. De una u otra forma, al igual que con la cirugía abierta, el porcentaje de complicaciones disminuye claramente con la experiencia.
En resumen, la cirugía suprarrenal, que en la actualidad ha descendido su mortalidad desde el 36% en el feocromocitoma o el 23% en el síndrome de Cushing durante los años cincuenta hasta cifras del 0 al 5% en los casos con mayor deterioro orgánico3, presenta una serie de complicaciones y secuelas que, en conjunto, pueden ser consideradas como menores, cuando se refieren a las complicaciones quirúrgicas, y mayores, las cuales, aunque potencialmente graves, pueden ser prevenidas y tratadas siempre que estas intervenciones sean realizadas en el contexto de una amplia experiencia en cirugía suprarrenal y un conocimiento básico de los aspectos fisiopatológicos, endocrinológicos y anestésicos, que hacen que en el momento actual sea una cirugía segura, de riesgo muy aceptable y de una muy baja mortalidad.
Correspondencia: Dr. A. Larrad Jiménez. Rafael Bergamín, 12, ático C, escalera izquierda. 28043 Madrid.