La cirugía constituye un pilar fundamental en el tratamiento de la enfermedad inflamatoria intestinal (EII), que engloba la enfermedad de Crohn (EC) y la colitis ulcerosa (CU). El objetivo de este trabajo fue estudiar los tipos de cirugía realizados en estos pacientes, según el tipo de hospital, las complicaciones postoperatorias globales y la calidad de vida después de la cirugía.
Materiales y métodosSe realizó un estudio prospectivo, multicéntrico y observacional a nivel nacional para recoger los resultados del tratamiento quirúrgico de la EII. Se registraron características del hospital, y demográficas, tratamientos médico-quirúrgicos, complicaciones postoperatorias y calidad de vida de los pacientes intervenidos con un seguimiento anual. Los datos fueron validados e introducidos por un cirujano de cada institución.
ResultadosSe incluyeron un total de 1.134 pacientes (77 centros): 888EC, 229CU y 17 colitis indeterminada. Se registraron 1.169 cirugías: 882 abdominales y 287 perianales. El 81,6% de los pacientes fueron evaluados por un comité multidisciplinar antes de la intervención y la media del tiempo de espera prequirúrgico, en cirugía electiva, fue de 2,09±2 meses (p>0,05), entre tipos de centro. La morbilidad anual global fue del 16%, con un 36,4% de complicaciones mayores, objetivandose diferencias entre centros en cirugías complejas de EC. Se observó una mejora de la calidad de vida de forma global tras la cirugía.
ConclusionesExiste heterogeneidad en el tratamiento quirúrgico de la EII entre los centros españoles, objetivandose diferencias en la tasa de complicaciones en pacientes con cirugías de alta complejidad. La calidad de vida mejoró de forma global con el tratamiento quirúrgico.
Inflammatory bowel disease (IBD), which includes Crohn's disease (CD) and ulcerative colitis (UC), requires a multidisciplinary approach, and surgery is commonly needed. The aim of this study was to evaluate the types of surgery performed in these patients in a nationwide study by hospital type, global postoperative complications, and quality of life after surgery.
MethodsA prospective, multicenter, national observational study was designed to collect the results of surgical treatment of IBD in Spain. Demographic characteristics, medical-surgical treatments, postoperative complications and quality of life were recorded with a one-year follow-up. Data were validated and entered by a surgeon from each institution.
ResultsA total of 1134 patients (77 centers) were included: 888 CD, 229 UC, and 17 indeterminate colitis. 1169 surgeries were recorded: 882 abdominal and 287 perianal. Before surgery, 81.6% of the patients were evaluated by a multidisciplinary committee, and the mean preoperative waiting time for elective surgery was 2.09±2 meses (P>.05). Overall morbidity after one year of follow-up was 16%, and the major complication rate was 36.4%. Significant differences were observed among centers in complex CD surgeries. Overall quality of life improved after surgery.
ConclusionsThere is heterogeneity in the surgical treatment of IBD among Spanish centers. Differences were observed in patients with highly complex surgeries. Overall quality of life improved with surgical treatment.
La enfermedad inflamatoria intestinal (EII) es una enfermedad crónica recidivante con una prevalencia creciente en todo el mundo, y con una repercusión considerable en la salud física, funcionamiento social y calidad de vida de los pacientes1,2. Un 50-80% de los pacientes con enfermedad de Crohn (EC) necesitarán al menos una intervención quirúrgica a lo largo de su vida2–7, y alrededor del 20% de los pacientes con colitis ulcerosa (CU).
La cirugía de la EII es compleja y expone a los pacientes a un mayor riesgo de complicaciones perioperatorias debido a la interacción entre la enfermedad, la cirugía y el tratamiento médico8. Se han realizado varios estudios multicéntricos en otros países sobre los resultados del tratamiento quirúrgico de la EII9–15; sin embargo, en España los trabajos publicados se han limitado al estudio del tratamiento médico y de la calidad de vida percibida por el paciente con EII16,17. En 2016 se realizó una encuesta transversal sobre la realidad del tratamiento quirúrgico de la EII18, que mostró una gran variabilidad en la organización y en el tratamiento quirúrgico de los pacientes con EII en los diferentes tipos de hospitales y comunidades autónomas en España. Tras esta encuesta, y con el objetivo de evaluar la situación del tratamiento quirúrgico de la EII en España, se puso en marcha un registro multicéntrico prospectivo nacional promovido por el Grupo Registro de Enfermedad Inflamatoria y Cirugía (REIC). Presentamos los resultados iniciales del estudio analizando variables institucionales, demográficas y perioperatorias de los pacientes de EII tratados quirúrgicamente en centros españoles tras un año de seguimiento.
MétodosDiseño del estudioEl estudio «REIC: Registro de Enfermedad Inflamatoria y Cirugía» es un estudio prospectivo, nacional, multicéntrico y observacional desarrollado según la guía STROBE19. Se obtuvo la aprobación ética de los centros promotores y cada centro participante asignó un investigador principal, en contacto con el comité de ética local, así como el consentimiento informado de todos los pacientes. Los centros participantes fueron invitados directamente y mediante una convocatoria abierta difundida durante 2 meses a través del boletín de la Asociación Española de Cirujanos y de las redes sociales.
Criterios de inclusión y recogida de datosSe incluyeron todos los pacientes mayores de 16 años intervenidos por EC, CU o colitis indeterminada (CI) primaria y recurrente desde el 1 de junio de 2018 hasta el 31 de mayo de 2021. Se definió la cirugía en 3 categorías: programada, urgente diferida (cualquier intervención quirúrgica que se programara dentro de un ingreso hospitalario por complicación de la enfermedad) y urgente o emergente. Los centros participantes se clasificaron por el número de camas (pequeños <300, medianos entre 300-500 y grandes hospitales >500 camas) y por el volumen de operaciones de EII al año (bajo volumen <10 procedimientos, volumen medio entre 11 y 20 procedimientos y alto volumen más de 20 procedimientos). Las cirugías fueron clasificadas según su complejidad: se consideraron como «baja complejidad»: la resección ileocecal, la colectomía subtotal y la resección de intestino delgado; la exploración anal bajo anestesia (EABA), el drenaje de abscesos y la colocación de setones. El resto de intervenciones fueron consideradas como «alta complejidad»2,8. Con el fin de disminuir los sesgos de selección se incluyeron todos los pacientes consecutivos de cada centro de manera sistemática. La inclusión de pacientes fue anónima y anonimizada y se establecieron recordatorios a los IP de cada centro para evitar sesgos por pérdidas en el seguimiento.
Los datos fueron almacenados en la plataforma ofimática online, anonimizada y encriptada, alojada en Fundanet. Se analizaron datos del hospital, demográficos del paciente, historial médico y tratamiento actual, estado basal y nutricional preoperatorio, así como detalles quirúrgicos, especialización del cirujano. A los 60 días y al año, se evaluaron la morbimortalidad perioperatoria, la recidiva y la calidad de vida mediante el cuestionario validado IBDQ-920 (cuyo resultado se expresa en una escala del 0 [peor calidad de vida] a 100 [mejor calidad de vida]).
Análisis estadísticoLas variables categóricas fueron descritas como frecuencias y porcentajes, y se compararon mediante la prueba de Chi-cuadrado o la prueba exacta de Fisher, según correspondiera. Las variables continuas fueron descritas como media (desviación estándar) o mediana (rango) según su distribución, y se compararon con el uso de la prueba t de Student o la prueba U de Mann-Whitney en el caso de presentar una distribución simétrica o asimétrica, respectivamente. Para el análisis estadístico se empleó el programa informático SPSS® (v.22.0) IBM Corporation.
ResultadosSe incluyeron un total de 1.134 pacientes de 77 hospitales participantes. El 61% (47) fueron hospitales grandes, el 24,6% (19) medianos y el 14,4% (11) pequeños. Atendiendo al volumen de cirugías de EII anuales, 30 hospitales (35,5%) fueron de alto volumen, 20 (25,9%) medio y 27 (38,6%) de bajo volumen.
El 81,6% (898) de los pacientes fueron evaluados por un comité multidisciplinar de EII preoperatoriamente (83% en pacientes con urgencia diferida y 78,8% en programados), sin diferencias entre los hospitales de diferente volumen para pacientes programados (p=0,234). En la figura 1 se especifica la composición de los comités en los diferentes centros. El tiempo medio de espera desde la indicación quirúrgica hasta la intervención fue de 2,09±2 meses para pacientes programados (2,41±2,4 para cirugía abdominal y 1,41±1,9 para cirugía proctológica), sin diferencias entre los tipos de centros (p>0,05), aunque sí fue superior para los pacientes con antecedentes quirúrgicos frente al de los pacientes diagnosticados «de novo (2,86±3 vs. 1,98±2,14 meses), p<0,001.
El 54,2% fueron varones (614) y el 45,8% (520) mujeres, la mayoría ASA II y III (63,9 y 26,4%, respectivamente). Un total de 888 pacientes (78,3%) tenían diagnóstico de EC, 229 de CU (20,2%) y 17 pacientes de CI (1,5%). Un 52,9% (600) de los pacientes habían sido intervenidos previamente, más frecuentemente por cirugías abdominales y cirugías perianales por EC (tabla 1).
Características de los pacientes registrados según su tipo de EII
| EC(n=888) | CU(n=229) | CI(n=17) | Total (n=1134) | Valor de p | |
|---|---|---|---|---|---|
| Género, n (%) | 0,001 | ||||
| Varón | 455 (51,3) | 146 (64) | 13 (70,6) | 614 (54,2) | |
| Mujer | 433 (48,7) | 83 (36) | 4 (29,4) | 520 (45,8) | |
| Edad (años), Mediana [Q1;4] | 45 [35,46] | 50 [49,59] | 53 [36,59] | 0,03 | |
| ASA, n (%) | 0,337 | ||||
| I | 77 (8,6) | 18 (8) | 1 (5,9) | 96 (8,5) | |
| II | 580 (65,3) | 135 (58,9) | 10 (58,8) | 725 (63,9) | |
| III | 222 (25,1) | 70 (30,8) | 6 (35,3) | 298(26,4) | |
| IV | 9 (0,9) | 6 (2,2) | 15 (1,2) | ||
| Tabaquismo, n (%) | 354 (39,9) | 40 (17,5) | 5 (29,4) | 399 (35,2) | 0,001 |
| IMC, n (%) | 0,229 | ||||
| Normal | 603 (67,9) | 132 (57,6) | 12 (73,3) | 747 (65,8) | |
| Sobrepeso | 210 (23,7) | 72 (31) | 3 (20) | 285 (25,1) | |
| Obesidad I | 57 (6,4) | 23 (10,3) | 1 (6,7) | 81 (7) | |
| Obesidad II | 12 (1,4) | 2 (1,1) | 24 (2,05) | ||
| Obesidad III | 6 (0,6) | 6 (0,05) | |||
| DM, n (%) | 277 (31,2) | 75 (32,8) | 9 (52,9) | 361 (31,8) | 0,154 |
| Embarazo, n (%) | 81 (9,1) | 12 (5,2) | 2 (11,8) | 95 (8,4) | 0,147 |
| Antecedentes oncológicos, n (%) | 37 (4,2) | 11 (4,8) | 1 (5,9) | 49 (4,3) | 0,869 |
| Cirugía abdominal, n (%) | 688 (78) | 181 (20,5) | 13 (1,5) | 882 | |
| Simple, n (%) | 0,001 | ||||
| Resección ileocecal | 387 (56,3) | 0 | 3 (23,1) | 390 (44,2) | |
| Resección intestinal segmentaria | 151 (21,9) | 6 (3,3) | 3 (23,1) | 160 (18,1) | |
| Colectomía total/subtotal | 29 (4,2%) | 80 (44,2) | 2 (15,4) | 111 (9,6) | |
| Compleja, n (%) | 0,001 | ||||
| Estricturoplastia | 13 (1,9) | 1(0,6) | 0 | 14 (1,6) | |
| Cierre ileostomía | 20 (2,9) | 9 (5) | 0 | 29 (3,3) | |
| Colectomía segmentaria | 60 (8,7) | 11 (6,1) | 2 (15,4) | 73 (8,3) | |
| Exéresis reservorio | 0 | 2 (1,1) | 0 | 2 (0,2) | |
| Hartmann | 7 (1) | 6 (3,3) | 1 (7,7) | 14 (1,6) | |
| Resección anterior | 1 (0,1) | 1 (0,6) | 0 | 2 (0,2) | |
| Proctocolectomía | 16 (2,3) | 23 (12,7) | 1 (7,7) | 40 (4,5) | |
| Proctocolectomía restauradora | 2 (0,3) | 13 (12,7) | 0 | 15 (1,7) | |
| Proctectomía restauradora | 0 | 16 (8,8) | 0 | 16 (1,8) | |
| Proctectomía + ileostomía terminal | 2 (0,3) | 13 (7,2) | 1 (7,7) | 16 (1,8) |
CI: colitis indeterminada; CU: colitis ulcerosa y DM: diabetes mellitus; EC: enfermedad de Crohn; EII: enfermedad inflamatoria intestinal; IMC: índice de masa corporal.
Un total de 950 pacientes tenía estudio de imagen preoperatoria, primando la colonoscopia 80,5% (865), entero-RM 40,4% (384), TC 25,7% (244) y la ecografía abdominal 20,6% (196). El 84% (953) de los pacientes tomaban medicación previa a la cirugía. El tratamiento médico preoperatorio específico de EII por tipo de enfermedad se representa en la figura 2. Los pacientes con tratamientos biológicos intensificados (infliximab y adalimumab), fueron similares entre tipo de centros (18,5, 17,4 y 14,9% para centros de bajo, mediano y alto volumen, respectivamente; p=0,51); sin embargo, sí se intervinieron más pacientes con una estrategia de corticoides intensificados en los hospitales de bajo y alto volumen que en centros de mediano volumen (7,1 vs. 25% y 27,9%; p<0.001, respectivamente).
Se registraron un total de 1.169 cirugías, siendo 71,4% electivas, 11,3% urgencias diferidas y 17,3 urgentes. Del total, se realizaron 1.009 (86,31%) en centros de alto volumen, 106 (9,08%) en los de volumen mediano y 54 (4,61%) en los de volumen bajo, sin diferencias significativas en el número de cirugías programadas o urgentes diferidas según el tipo de centros. Los cirujanos colorrectales fueron los cirujanos principales en más del 70% de los procedimientos. Las principales indicaciones quirúrgicas en EC fueron la obstrucción (31,8%) y la fístula intestinal (21,7%) y en la CU, el brote grave.
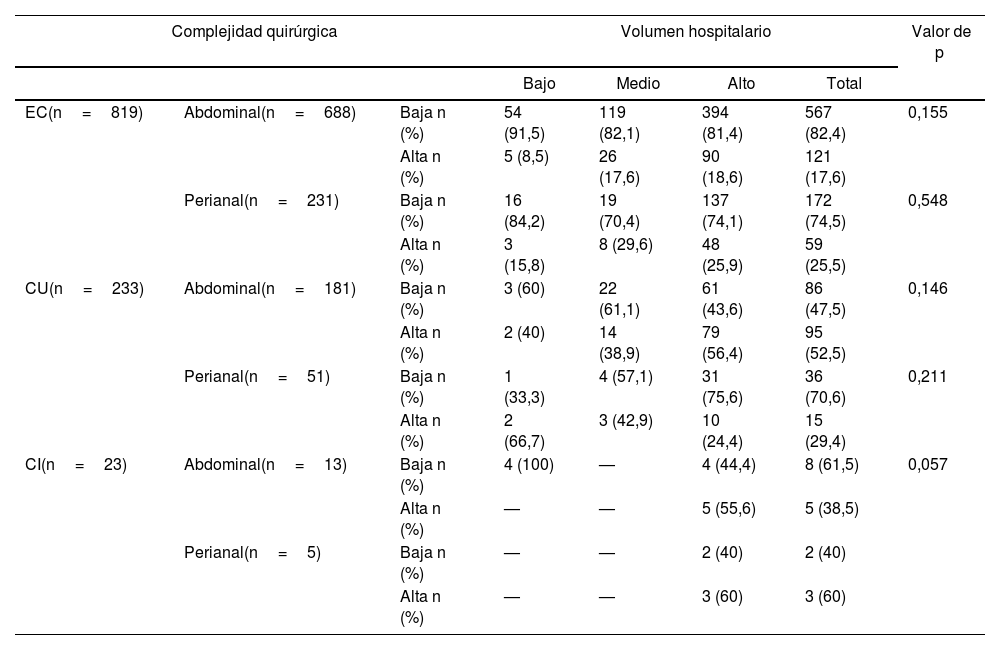
Del total de las 1.169 cirugías registradas, 871 (74,5%) fueron consideradas de baja complejidad y 298 (25,5%) de alta complejidad. Se registraron 882 cirugías abdominales (75,4%), siendo 221 (25%) de alta complejidad (tabla 1). De las 688 cirugías abdominales por EC la mayoría (82,4%) fueron de baja complejidad con una distribución similar entre centros. En CU, se registraron 181 cirugías abdominales, el 52,5% de alta complejidad y la mayoría realizadas en centros de alto volumen (83,2%). Finalmente, en CI se registraron 13 (1,48%), siendo la mayoría de alta complejidad y realizadas en hospitales de alto volumen.
Respecto a las 287 cirugías perianales realizadas, en los pacientes con EC, se incluyeron 231 procedimientos (80,48%), siendo 172 (74,5%) de baja complejidad. Las 59 cirugías de alta complejidad se realizaron mayoritariamente en centros de alto y mediano volumen (48 [81,4%] y 8 [13,6%] procedimientos), respectivamente (p>0,05). En CU, se registraron un total de 51 cirugías perianales, siendo 36 (70,6%) de baja complejidad y todas se realizaron en centros de alto volumen, al igual que los pacientes de CI (n=5), (p>0,05). La distribución de los tipos de cirugía y según el tipo de EII queda descrito en la tabla 2.
Clasificación de las cirugías realizadas a pacientes con EII en el registro español, clasificadas por complejidad y volumen del centro
| Complejidad quirúrgica | Volumen hospitalario | Valor de p | |||||
|---|---|---|---|---|---|---|---|
| Bajo | Medio | Alto | Total | ||||
| EC(n=819) | Abdominal(n=688) | Baja n (%) | 54 (91,5) | 119 (82,1) | 394 (81,4) | 567 (82,4) | 0,155 |
| Alta n (%) | 5 (8,5) | 26 (17,6) | 90 (18,6) | 121 (17,6) | |||
| Perianal(n=231) | Baja n (%) | 16 (84,2) | 19 (70,4) | 137 (74,1) | 172 (74,5) | 0,548 | |
| Alta n (%) | 3 (15,8) | 8 (29,6) | 48 (25,9) | 59 (25,5) | |||
| CU(n=233) | Abdominal(n=181) | Baja n (%) | 3 (60) | 22 (61,1) | 61 (43,6) | 86 (47,5) | 0,146 |
| Alta n (%) | 2 (40) | 14 (38,9) | 79 (56,4) | 95 (52,5) | |||
| Perianal(n=51) | Baja n (%) | 1 (33,3) | 4 (57,1) | 31 (75,6) | 36 (70,6) | 0,211 | |
| Alta n (%) | 2 (66,7) | 3 (42,9) | 10 (24,4) | 15 (29,4) | |||
| CI(n=23) | Abdominal(n=13) | Baja n (%) | 4 (100) | — | 4 (44,4) | 8 (61,5) | 0,057 |
| Alta n (%) | — | — | 5 (55,6) | 5 (38,5) | |||
| Perianal(n=5) | Baja n (%) | — | — | 2 (40) | 2 (40) | ||
| Alta n (%) | — | — | 3 (60) | 3 (60) | |||
CI: colitis indeterminada; CU: colitis ulcerosa; EC: enfermedad de Crohn.
Se registraron un total de 115 estomas en EC, fundamentalmente ileostomías terminales 66,1%, 25,2% colostomías terminales, 7% ileostomías laterales y 1,7% colostomías laterales. Las cirugías con un mayor porcentaje de estomas fueron las colectomías segmentarias y las resecciones segmentarias de intestino delgado. En CU se registraron 143 estomas, siendo la mayoría ileostomías terminales (103 (72%). En ambas enfermedades no se hallaron diferencias significativas entre los tipos de centros, incluso cuando se evaluaron específicamente las cirugías complejas.
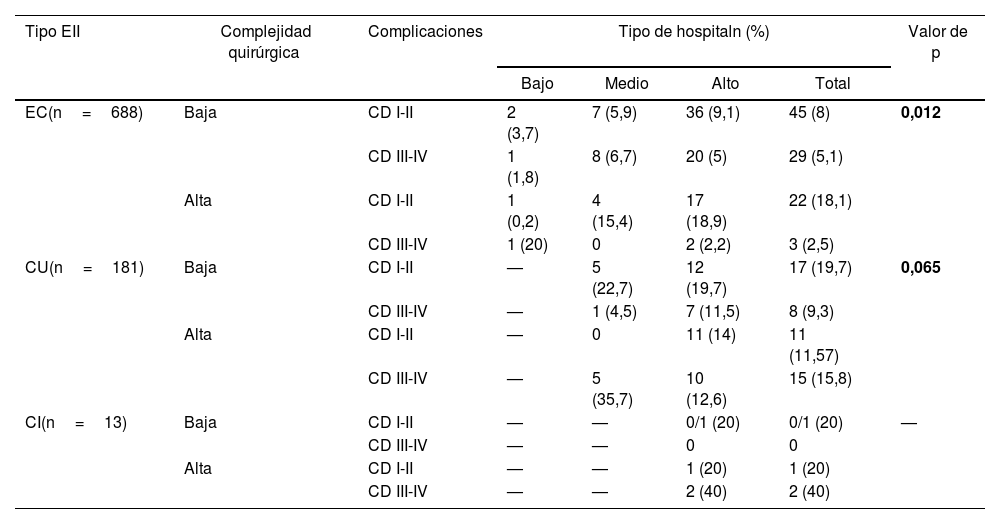
Complicaciones postoperatorias y recidivaLa tasa global de complicaciones postoperatorias fue del 16% (187), siendo complicaciones menores (Clavien-Dindo I-II) un 63,6% (119) y mayores (Clavien-Dindo III-V) un 36,4% (68), sin diferencias globales entre centros (p>0,05). En la EC, el porcentaje de complicaciones mayores en las cirugías de alta complejidad en centros de mediano y alto volumen fue inferior a los centros de bajo volumen (0 y 2,2 vs. 20%, respectivamente) (p=0,012). En CU, también se observaron estas diferencias (12,6 y 15,8 vs. 35,7) aunque no fueron estadísticamente significativas (p=0,06).
Se registraron 9 fallecimientos durante el seguimiento anual, 7 en EC (4 y 3 en centro de volumen medio y alto, respectivamente) y 2 en CU en centros de volumen medio y alto, a partes iguales (tabla 3).
Complicaciones en cirugía abdominal por tipo de complejidad y volumen del centro
| Tipo EII | Complejidad quirúrgica | Complicaciones | Tipo de hospitaln (%) | Valor de p | |||
|---|---|---|---|---|---|---|---|
| Bajo | Medio | Alto | Total | ||||
| EC(n=688) | Baja | CD I-II | 2 (3,7) | 7 (5,9) | 36 (9,1) | 45 (8) | 0,012 |
| CD III-IV | 1 (1,8) | 8 (6,7) | 20 (5) | 29 (5,1) | |||
| Alta | CD I-II | 1 (0,2) | 4 (15,4) | 17 (18,9) | 22 (18,1) | ||
| CD III-IV | 1 (20) | 0 | 2 (2,2) | 3 (2,5) | |||
| CU(n=181) | Baja | CD I-II | — | 5 (22,7) | 12 (19,7) | 17 (19,7) | 0,065 |
| CD III-IV | — | 1 (4,5) | 7 (11,5) | 8 (9,3) | |||
| Alta | CD I-II | — | 0 | 11 (14) | 11 (11,57) | ||
| CD III-IV | — | 5 (35,7) | 10 (12,6) | 15 (15,8) | |||
| CI(n=13) | Baja | CD I-II | — | — | 0/1 (20) | 0/1 (20) | — |
| CD III-IV | — | — | 0 | 0 | |||
| Alta | CD I-II | — | — | 1 (20) | 1 (20) | ||
| CD III-IV | — | — | 2 (40) | 2 (40) | |||
CI: colitis indeterminada; CU: colitis ulcerosa; EC: enfermedad de Crohn.
Los resultados en negrita indican que son estadisticamente significativos (p<0,05).
Al año de la intervención por EC se registraron un total de 142 recidivas, 63 clínicas (44,4%); 61 endoscópicas (43%), 16 radiológicas (11,3%) y 2 quirúrgicas (1,4%), sin encontrarse diferencias significativas entre centros (p>0,05).
Calidad de vida relacionada con la enfermedad inflamatoria intestinalSe analizó la calidad de vida a través del cuestionario validado IBDQ-9 de forma basal, a los 60 días y al año tras la cirugía. En los pacientes con EC (n=343) la calidad de vida mejoró en las puntuaciones globales a los 60 días y a los 12 meses, respecto a las preoperatorias (+13,12±0,59 y +4±0,63; p<0,001). En los pacientes con CU (n=87) la calidad de vida mejoró en las puntuaciones globales a los 60 días y se observó una tendencia de mejora a los 12 meses, respecto a las preoperatorias (+9,17±1,38; p<0,001; +1,71±1,43; p>0,05). La puntuación entre los 60 días y los 12 meses empeoró (−8,5±0,41 y −8,8±0,85; p<0,001) en EC y CU, respectivamente.
DiscusiónLos datos del registro REIC demuestran que en la cirugía de la EII en nuestro país no hay unificación en las vías de atención quirúrgica en la EII, realizándose todo tipo de cirugías en centros de diferente volumen, con variabilidad en la tasa de complicaciones y con diferencias en las distintas regiones de España como señalan estudios previos18. Así como en pacientes oncológicos se han establecido planes de actuación y criterios de derivación a centros especializados21 en la EII, a pesar de estar recomendados en los estándares de calidad, no están implementados8,14,15,22, Los resultados de este estudio sugieren que los pacientes más complejos podrían beneficiarse de ser atendidos en centros con mayor volumen, como queda reflejado en la tasa de complicaciones. Sin embargo, existen puntos en los que nuestro país sí se encuentra dentro de los estándares recomendados de calidad8,14,15,22, como la presentación de los pacientes candidatos a tratamiento quirúrgico en un comité multidisciplinar (81,6% de los pacientes), así como un tiempo de espera inferior a 4,5 meses desde el diagnóstico hasta la cirugía14, siendo de 8 semanas en nuestra muestra.
Las características de nuestra cohorte de pacientes son similares a las de otros países, con una alta tasa de pacientes en tratamiento con fármacos biológicos en todos los centros; sin embargo, los fármacos de segunda línea o intensificados fueron utilizados con mayor frecuencia en pacientes intervenidos en hospitales de mayor volumen, lo que parece indicar la presencia de pacientes con una mayor refractariedad al tratamiento o más complejos en estos centros. Al igual que describe el registro americano de EC8, los procedimientos quirúrgicos más frecuentes fueron las resecciones ileo-cecales (44,2%) y las colectomías subtotales (12,6%), así como las cirugías consideradas de baja complejidad en nuestro estudio que, a diferencia del americano, se realizan en todos los tipos de hospitales (bajo, medio y alto volumen).
Otro de los estándares de calidad descritos para la cirugía de la EII es la mortalidad intrahospitalaria22. En el presente estudio, la mortalidad fue muy baja (0,8%) tanto en EC como en CU, lo que refleja que, en nuestro medio, la mortalidad no es un resultado de referencia óptimo para la comparación de los resultados entre los tipos de centros15. En cambio, la tasa de complicaciones mayores en cirugías complejas en nuestro estudio es inferior en centros de alto volumen en EC y CU (2,2 y 15,8%, respectivamente) comparada con los centros de menor volumen (20 y 35,7%) aunque sin diferencias significativas. Esto sugiere que los pacientes con una determinada indicación quirúrgica de alta complejidad deberían ser intervenidos en centro de mayor volumen23,24. En España no existe una regulación legislativa que obligue a derivar a pacientes más complejos a centros más grandes a diferencia de lo que sucede en otros países, como el sistema italiano15. También las guías internacionales8,14,25 recomiendan el acceso a un equipo coordinado médico-quirúrgico con un cirujano especialmente dedicado a la EII y que, en casos de no tener este perfil de cirujano, los pacientes sean derivados a centros con mayor experiencia y volumen26. Por otra parte, se recomienda que todos los pacientes que requieran cirugía sean optimizados previo a ella desde el punto de vista de su medicación y estado físico, y se incluyan en un programa de información y estomaterapia con el fin de mejorar la calidad de vida de los pacientes ostomizados, datos no analizados en el presente estudio14.
Un importante hallazgo en este estudio es la mejoría de la calidad de vida de los pacientes tras la cirugía frente a la situación basal, con un ligero empeoramiento al año; pero manteniéndose superior a los resultados preoperatorios. Esto demuestra, en línea con estudios de otros países, la importancia de la cirugía como parte del tratamiento para nuestros pacientes27.
Este estudio presenta como principal fortaleza la amplia cohorte de pacientes, prospectiva y un número de hospitales más amplio que la mayoría de registros nacionales europeos. Además, la participación de un número similar de hospitales de diferente volumen aporta representatividad a los resultados, frente a otros registros como el americano o italiano donde participaron mayoritariamente hospitales grandes, que probablemente explique las diferencias en el número de complicaciones según tipo de hospital8,15. Además, encontramos que los registros ofrecen datos del mundo real, no procedentes de investigaciones controladas, como en los ensayos clínicos, por lo que los resultados obtenidos podrían inferirse a toda la comunidad28. Sin embargo, además del sesgo de seguimiento por pérdida y abandono de la introducción de datos a largo plazo (como demuestra la disminución de datos en la calidad de vida del presente estudio hasta el 38% de los pacientes), los registros con participación voluntaria conllevan un riesgo de sesgo de selección, lo que se pueden considerar limitaciones de nuestro estudio, así como la clasificación de las cirugías en «baja» o «alta complejidad», algo muy variable según el caso y el tipo de cirugía. Señalar que, al coincidir el registro con la pandemia COVID-19, el tiempo de recogida de datos tuvo que flexibilizarse.
Los registros nacionales e internacionales prospectivos deberían implementarse en la clínica como parte de programas de mejora auspiciados por las sociedades científicas, ayudando a mantener estándares de calidad y mejorando resultados deficientes. El registro REIC ha sido un primer paso a nivel nacional para trabajar hacia estos objetivos, una línea que siguen otros países como Gran Bretaña, donde la ACPGBI ha desarrollado recientemente un nuevo registro online: IBD Surgery (IBS-S)25. Aún existe margen de mejora en la calidad de la atención quirúrgica que ofrecemos a nuestros pacientes con EII, como la creación de circuitos de derivación de pacientes más complejos, pero la alta participación obtenida demuestra la voluntad de continuar trabajando por mejorar la cirugía que ofrecemos a los pacientes con EII en nuestro país.
ConclusionesLos datos del registro REIC demuestran que existe heterogeneidad en el tratamiento quirúrgico de la EII entre los centros españoles, con una mayor complejidad de pacientes y procedimientos en centros de alto volumen. Si bien, en las cirugías clasificadas como simples no se objetivan diferencias en la tasa de complicaciones o tiempos de espera en función del tipo de hospital, las cirugías de alta complejidad presentan una menor morbilidad cuando se realizan en centros de alto volumen. De forma global, la calidad de vida mejoró significativamente tras la cirugía. Es necesario seguir implementando registros para evaluar y mejorar la calidad de la cirugía de la EII en España.
FinanciaciónEste estudio recibió una beca de investigación de Takeda Farmaceutica S.A (IISR-2017-101978).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores quieren agradecer a todos los participantes y coautores del estudio su trabajo y esfuerzo en la recogida de los datos.
J. M. Enriquez-Navascues, G. Elorza-Echaniz (Hospital Universitario de Donostia, San Sebastián); J. Die Trill, J. Ocaña Jimenez (Hospital Universitario Ramón y Cajal, Madrid); D. Moro-Valdezate y C. Leon-Espinoza (Hospital Clínico Universitario de Valencia, Valencia); V. Primo-Romaguera y J. Sancho-Muriel (Hospital Universitario y Politécnico de La Fe, Valencia); I. Pascual Migueláñez y J. Saavedra (Hospital Universitario La Paz, Madrid); P. Penín de Oliveira y F. Meceira Quintian (Complejo Hospitalario Universitario de A Coruña, A Coruña); M. Carmona Agúndez e I. M. Gallarín Salamanca (Hospital Universitario de Badajoz, Badajoz); R. Lopez de los Reyes y E. Vives Rodriguez (Complejo Hospitalario Universitario de Ferrol, Ferrol); A. Navarro-Sáncheze I. Soto-Darias (Complejo Hospitalario Universitario Insular-Materno Infantil, Las Palmas de Gran Canaria); I. Monjero Ares y M. I. Torres García (Complejo Hospitalario Universitario de Lugo, Lugo); I. Aldrey Cao (Complejo Hospitalario Universitario de Ourense, Ourense); E. M. Barreiro Dominguez y S. Diz Jueguen (Complejo Hospitalario Universitario de Pontevedra, Pontevedra); J. C. Bernal Sprekelsen y P. Ivorra García-Moncó (Consorcio Hospital General Universitario de Valencia, Valencia); V. Vigorita y M. Nogueira Sixto (Hospital Álvaro Cunqueiro, Vigo); C. Martín Dieguez y M. López Bañeres (Hospital Arnau de Vilanova, Valencia); T. Pérez Pérez y E. Añón Iranzo (Hospital Lluís Alcanyis, Xátiva); R. Vázquez-Bouzán y E. Sánchez Espinel (Hospital Ribera Provisa, Vigo); I. Alberdi San Roman, A y Trujillo Barbadillo (Hospital de San Eloy, Barakaldo); R. Martínez-García y F. J. Menárguez Pina (Hospital de la Vega Baja, San Bartolomé); R. Anula Fernández y J. A. Mayol Martínez (Hospital Clínico San Carlos, Madrid); A. Romero de Diego y B. de Andres-Asenjo (Hospital Clínico Universitario de Valladolid, Valladolid); N. Ibáñez Cánovas y J. Abrisqueta Carrión (Hospital Clínico Universitario Virgen de la Arrixaca, El Palmar); M. Estaire Gómez y R. H. Lorente Poyatos (Hospital General Universitario de Ciudad Real, Ciudad Real); D. Julià-Bergkvist y N. Gómez-Romeu (Hospital Universitario Doctor Josep Trueta, Girona); M. Romero-Simó y F. Mauri-Barberá (Hospital General Universitario Dr. Balmis, Alicante); A. Arroyo y M. J. Alcaide-Quiros (Hospital General Universitario de Elche, Elche); J. V. Hernandis Villalba y J. Espinosa Soria (Hospital General Universitario de Elda, Elda); D. Parés y J. Corral (Hospital Universitario Germans Trias i Pujol, Badalona); L.M. Jiménez-Gómez y J. Zorrilla Ortúzar (Hospital General Universitario Gregorio Marañón, Madrid); I. Abellán Morcillo y A. Bernabé Peñalver (Hospital General Universitario Los Arcos del Mar Menor, Pozo Aledo); P. A. Parra Baños y J. M. Muñoz Camarena (Hospital General Universitario Reina Sofía, Murcia); L. Abellán Garay y M. Milagros Carrasco (Hospital General Universitario Santa Lucía, Cartagena); M. P. Rufas Acín y D. Ambrona Zafra (Hospital Universitario Arnau de Vilanova, Lleida); M. H. Padín Álvarez y P. Lora Cumplido (Hospital Universitario de Cabueñes, Gijón); L. Fernández-Cepedal y J. M. García-González (Hospital Universitario de Cruces, Barakaldo); E. Pérez Viejo y D. Huerga Álvarez (Hospital Universitario de Fuenlabrada, Fuenlabrada); A. Valle Rubio y V. Jiménez Carneros (Hospital Universitario de Getafe, Getafe); B. Arencibia-Pérez y C. Roque-Castellano (Hospital Universitario de Gran Canaria Dr. Negrín, Las Palmas de Gran Canaria); R. Ríos Blanco (Hospital Universitario Infanta Cristina, Madrid); B. Espina Pérez y A. Caro Tarrago (Hospital Universitario Joan XXIII, Tarragona); R. Saeta Campo y A. Illan Riquelme (Hospital Marina Baixa, Villajoyosa); E. Bermejo Marcos y A. Rodríguez Sánchez (Hospital Universitario de La Princesa, Madrid); C. Cagigas Fernández y L. Cristóbal Poch (Hospital Universitario Marqués de Valdecilla, Santander); M. V. Duque Mallen y M. P. Santero Ramírez (Hospital Universitario Miguel Servet, Zaragoza); M. M. Aguilar Martínez (Hospital Universitario Poniente, El Ejido); A. Moreno Navas y J. M. Gallardo Valverde (Hospital Universitario Reina Sofía, Córdoba); E. Choolani Bhojwani y S. Veleda Belanche (Hospital Universitario Río Hortega, Valladolid); C. R. Díaz-Maag y R. Rodríguez-García (Hospital Universitario de Salamanca, Salamanca); A. Alberca Páramo y N. Pineda Navarro (Hospital Universitario San Agustín, Linares); E. Ferrer Inaebnit y N. Alonso Hernández (Hospital Universitario Son Espases, Palma); M. Ferrer-Márquez y Z. Gómez-Carmona (Hospital Universitario Torrecárdenas, Almería); M. Ramos Fernandez y E. Sanchiz Cardenas (Hospital Universitario Virgen de la Victoria, Málaga); J. Valdes-Hernandez y A. Pérez Sánchez (Hospital Universitario Virgen Macarena, Sevilla); M. Labalde Martínez y F. J. García Borda (Hospital Universitario 12 de Octubre, Madrid); S. Fernández Arias y M. Fernández Hevia (Hospital Universitario Central de Asturias, Oviedo), y T. Elosua González y L. Jimenez Alvarez (Complejo Asistencial Universitario de León, León).