Diseño de un proxy al índice de comorbilidad de Charlson (PrICC) para su utilización en estudios con fuentes de datos preexistentes y análisis del efecto de este índice sobre el riesgo de morir en población mayor.
DiseñoEstudio longitudinal.
EmplazamientoBase poblacional, cohorte «Envejecer en Leganés».
ParticipantesSe incluyeron los individuos de los que se disponía de información completa en la construcción del proxy (PrICC) (n=978, de 65 y más años).
MedicionesBasándose en el índice de comorbilidad de Charlson (ICC) y en la disponibilidad de los datos recogidos en el estudio «Envejecer en Leganés» se diseñó un proxy (PrICC). Para examinar la asociación entre el PrICC y la mortalidad, se llevó a cabo un análisis de supervivencia. Modelos de riesgos proporcionales (Cox) fueron ajustados controlando por posibles factores de confusión.
ResultadosEl PrICC varía entre 0 y 11 con mediana de 2 puntos (RI25-75=1-3). Es mayor en mujeres hasta los 79 años, pero no se encontraron diferencias a partir de los 80 años. Los individuos que presentaron 4 o más puntos tienen un mayor riesgo de mortalidad a 5 y 15 años de seguimiento, comparados con los que presentaron como máximo un punto, incluso después de controlar por variables sociodemográficas, hábitos de vida y nivel de salud (HR: 3,69, IC 95%: 1,52-8,96; y 2,14, IC 95%: 1,42-3,21, respectivamente).
ConclusiónEl índice de comorbilidad próximo al ICC es fácil y útil para medir la morbilidad en estudios en población de 65 a 75 años, que emplean bases de datos preexistentes y accesibles desde atención primaria. La asociación del PrICC con la mortalidad muestra su utilidad como indicador de comorbilidad.
To design a proxy to the Charlson comorbidity index (PrCCI) for use in studies with pre-existing data sources and to analyse its influence on mortality risk in elderly people.
DesignLongitudinal study.
SettingPopulation base, From “Aging in Leganes” cohort.
ParticipantsAll individuals with complete information (n=978, aged 65 years old and older) were included in the construction of the proxy (PrCCI).
MeasurementsA proxy (PrCCI) was created based on the original Charlson Comorbidity Index (CCI) and the available pre-existing data from the “Aging in Leganes” study. The relationship between PrCCI and mortality was assessed using a Survival analysis. Cox proportional Hazard Models were adjusted for possible confusion factors.
ResultsThe PrCCI varied from 0 to 11 points (median=2 points, RI25-75=1-3). It was higher in women than in men until 79 years old, but no differences were found for both men and women from 80 years old. Individuals who scored four and more points in the new index had a higher mortality risk after 5 and 15 years of follow up, even after controlling for sociodemographic, health behaviours and health status related covariables (HR: 3.69, 95% CI: 1.52-8.96 and 2.14, 95% CI: 1.42-3.21, respectively).
ConclusionThe proxy to the Charlson comorbidity index is easy and useful to measure comorbidity in studies in population from 65 to 75 years old, which use pre-existing data bases and data available in the primary care setting. The association between PrCCI and mortality shows that it is useful as comorbidity index.
La asociación entre morbilidad y mortalidad está ampliamente estudiada y demostrada en población mayor1–13. Existen diversos índices de comorbilidad utilizados en esta población1,2,13,14, siendo el índice de comorbilidad de Charlson (ICC) el más estudiado1,3,15,16. Diferentes estudios han demostrado que es una herramienta válida para predecir la mortalidad en mayores a corto y a medio plazo3,4,13 y, en menor medida, a largo plazo11. Con frecuencia este índice es elaborado a partir de registros clínicos, aunque muchos estudios llevados a cabo en población general emplean datos de morbilidad autodeclarados.
En el caso concreto de España, Rius et al17 han desarrollado y validado una adaptación del ICC basada en enfermedades crónicas autodeclaradas y han demostrado su asociación con la mortalidad a 5 años de seguimiento en la población general de 40 a 84 años17. Según nuestros datos, ningún estudio a largo plazo ha evaluado la asociación de la mortalidad con la morbilidad autodeclarada en población mayor no institucionalizada en España.
La mayoría de los estudios realizados en España miden morbilidad con datos autorreferidos y la lista de enfermedades no es siempre la misma. La comparación de sus resultados requeriría una variable resultado común. En este sentido, la post-armonización se refiere a la creación de una nueva variable, basada en un común denominador, con la información disponible a partir de instrumentos diferentes o de instrumentos comunes pero con diferencias o ausencia de datos18. Dada la experiencia de nuestro equipo en armonización de bases de datos19,20, decidimos emplear un proxy a un instrumento común de medida de la morbilidad que permita comparar resultados de muestras diferentes por ejemplo en áreas geográficas distintas, eligiendo el ICC ya que, cuando la principal variable de resultado sea la mortalidad, este índice y sus adaptaciones son las medidas más validadas21.
Los objetivos de este estudio son, por una parte, proponer un proxy al ICC (PrICC) de utilidad para el análisis de fuentes de datos preexistentes y para estudios de armonización de muestras con diferencias en datos de morbilidad y, por otra, analizar la asociación entre el PrICC y la mortalidad a corto y largo plazo a partir del estudio «Envejecer en Leganés».
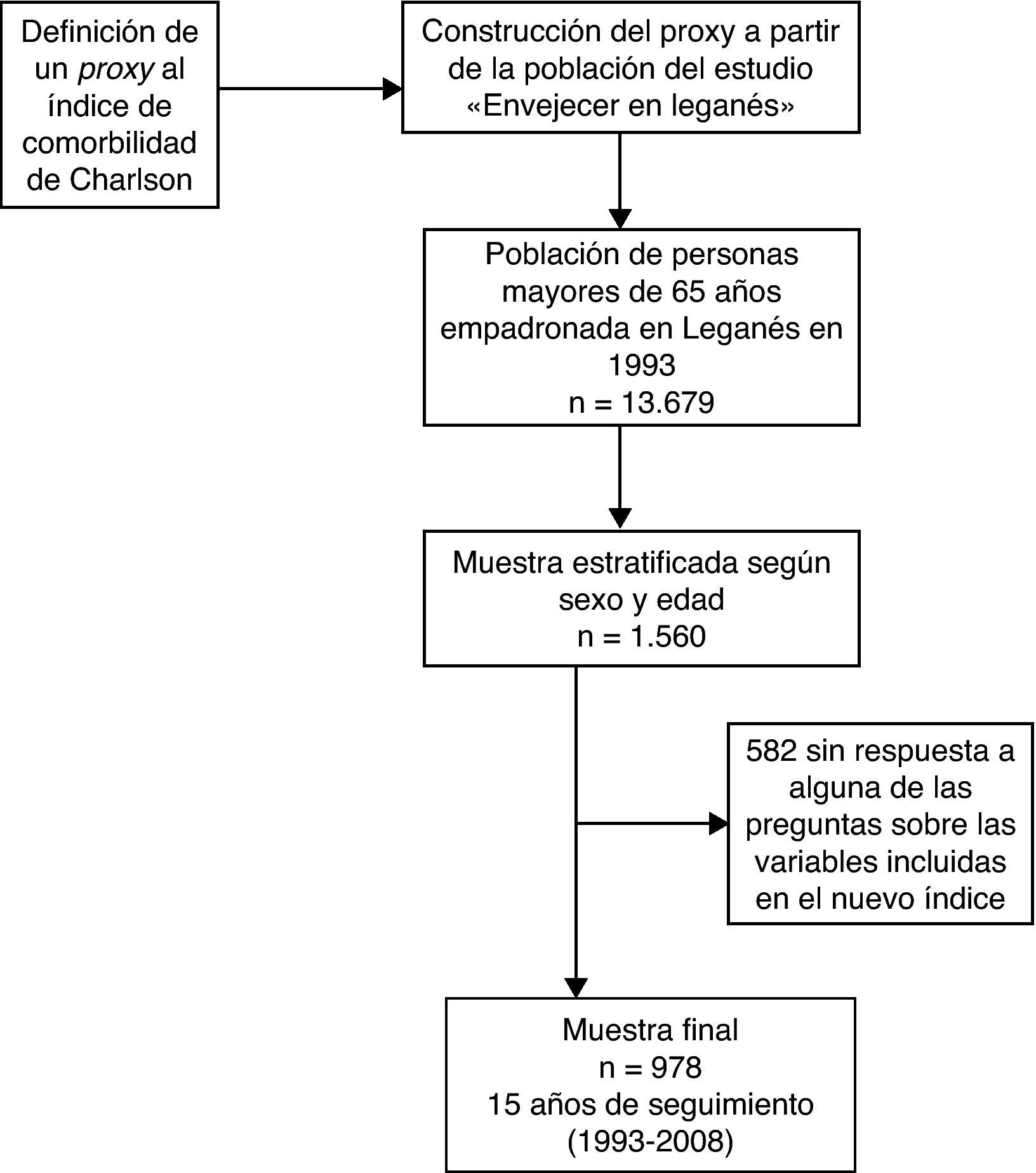
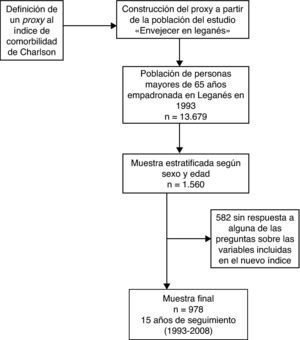
Material y métodosPoblación de estudioEste trabajo emplea datos del estudio longitudinal «Envejecer en Leganés» con 15 años de seguimiento (1993-2008), cuyas características metodológicas están descritas en otras publicaciones22,23. Brevemente, este estudio fue iniciado en 1993 con una muestra estratificada por edad y sexo (n=1.560) de la población de personas de 65 o más años (rango 65-101) residentes en Leganés, municipio de 181.000 habitantes localizado en el área metropolitana de Madrid. El proceso de recogida de información se realizó en 2 fases: la primera mediante un cuestionario sobre las condiciones sociosanitarias y la segunda llevando a cabo un examen físico. La tasa de respuesta en 1993 fue del 82% (n=1.283 individuos). Se realizaron 5 olas de seguimiento en 1995, 1997, 1999, 2006 y 2008. En este trabajo se incluyeron 978 individuos de la población basal (1993) que habían contestado a todas las preguntas necesarias para la construcción del PrICC. Los individuos incluidos en el análisis (n=978) se diferencian de los excluidos (n=305) en que estos últimos eran más mayores y con un menor nivel educativo (p≤0,001).
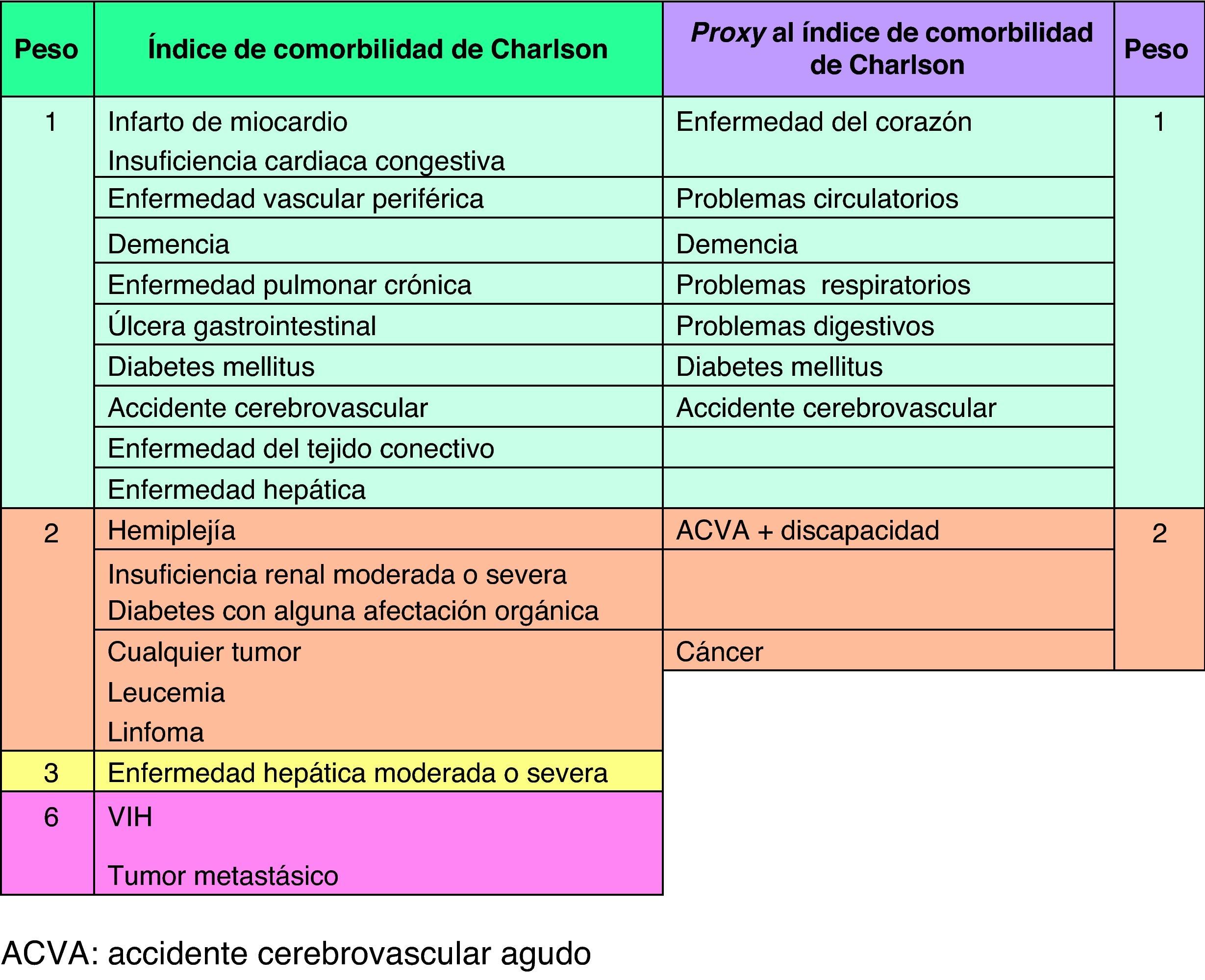
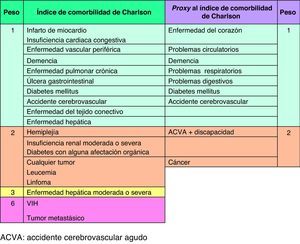
Construcción del proxy al índice de comorbilidad de CharlsonEl PrICC se creó a partir de la información disponible de morbilidad de las entrevistas realizadas en 1993. Se preguntó a los sujetos si presentaban alguna enfermedad de una lista de 17: hipertensión, enfermedad del corazón, problemas circulatorios, accidente cerebrovascular en el último año, diabetes, problemas respiratorios crónicos, dolores en articulaciones o huesos, cáncer, depresión, ansiedad o insomnio, enfermedad de Parkinson, deterioro cognitivo o Alzheimer, problemas genitourinarios, cataratas o glaucoma, problemas digestivos, fracturas u osteoporosis.
En este estudio se incluyeron sólo las enfermedades de la lista del cuestionario recogidos en el ICC original y se realizó una tabla de equivalencia con los ítems del PrICC (fig. 1). Dado que en el cuestionario se recogían enfermedades del corazón como un solo ítem, se concedió un punto tanto si el paciente refería infarto de miocardio como insuficiencia cardiaca o ambas. Lo mismo sucedía con el cáncer, por lo que se contabilizaron como 2 puntos todas las respuestas, el mismo peso asignado en el ICC a cualquier tumor.
Como no se recogió la existencia de úlcera gastrointestinal, se dio un punto a la presencia de problemas digestivos. En los casos que dijeron haber presentado accidente cerebrovascular y tenían discapacidad se les asignó un peso de 2, el mismo que a la hemiplejía, ya que ésta no estaba recogida como tal.
Se decidió no incluir los problemas genitourinarios, la diabetes con alguna afectación orgánica, las conectivopatías, la enfermedad hepática ni el sida en el proxy porque en nuestro estudio no existían datos suficientes para conocer el grado de afectación clínica o su presencia.
La puntuación total se calculó sumando las puntuaciones. Aunque en la escala original puede llegar a un máximo de 37 puntos, en este proxy la puntuación oscila entre 0 y 11.
MortalidadEl fallecimiento, y la fecha de la muerte en su caso, se obtuvieron del Registro de Mortalidad Nacional, bajo la autorización del Ministerio de Sanidad. Las personas se identificaron por su nombre de pila, 2 apellidos, sexo, fecha y lugar de nacimiento y, si era necesario, su dirección de residencia. Se encontraron dificultades en la identificación exacta del estado vital en 22 casos (2,2%). Para subsanar este problema se contactó con el censo municipal de Leganés, encontrando que 18 sujetos habían fallecido y 3 continuaban censados sin incidencias, por lo que se clasificaron como vivos. En total, de los 978 individuos que forman la muestra, 207 (21,2%) habían fallecido a los 5 años de seguimiento y 624 (63,8%) a los 15 años.
Variables de confusiónEntre las variables sociodemográficas se incluyeron la edad (como variable continua), la educación (analfabetismo vs alguna educación) y el estado civil (casado vs otros estados).
Entre las variables de estado de salud, se incluyeron la función cognitiva, la depresión y la salud autopercibida. La función cognitiva fue medida con la Prueba Cognitiva de Leganés (PCL), un test desarrollado para el cribado de la demencia en poblaciones con bajos niveles de educación24 y cuya puntuación fue empleada como variable continua. La sintomatología depresiva fue medida con el cuestionario CES-D (the 20-item Centre for Epidemiologic Studies Depresión questionnaire)25,26, utilizando el punto de corte de 16. La percepción de la salud fue evaluada por la pregunta: «En la actualidad, ¿cómo describiría su estado de salud: muy bueno, bueno, regular, malo o muy malo?»; las categorías 1 y 2 (muy bueno y bueno) fueron combinadas como «bueno», y las 4 y 5 (malo y muy malo) como «malo».
Las variables de estilos de vida consideradas fueron tabaquismo y actividad física. La variable tabaquismo incluyó 3 categorías: nunca fumador, ex fumador o fumador. Para algunos análisis estadísticos, las categorías 1 y 2 fueron combinadas como «fumador» y se compararon con «nunca fumador». La actividad física fue codificada como una variable dicotómica según los sujetos dijeran que realizaban «ejercicio ligero o ningún ejercicio» o «ejercicio moderado o vigoroso».
AnálisisPara el primer objetivo del estudio, se tuvo como referencia el ICC y la lista de enfermedades disponibles en este estudio. Los pesos utilizados para cada una de ellas fueron los mismos de las enfermedades equivalentes en el ICC original. Se realizó un análisis descriptivo de los problemas elegidos para la construcción del PrICC y se utilizaron distribuciones de frecuencias absolutas y relativas según la edad y el sexo.
Para el segundo objetivo, inicialmente se realizó un análisis de regresión de riesgos proporcionales de Cox bivariante entre mortalidad a los 5 y 15 años con todas las variables incluidas en el estudio. Las que alcanzaron valores de p iguales o inferiores a 0,20 se consideraron candidatas para el análisis multivariante. Se realizaron 2 ajustes del modelo: solamente con las variables sociodemográficas (modelo 1) y añadiendo las de hábitos de vida y estado de salud (modelo 2). Se contrastaron los términos de interacción de cada variable con la edad y el sexo. Los resultados se presentaron como hazard ratio (HR) e intervalos de confianza al 95% (IC 95%).
Todos los análisis de datos fueron realizados utilizando el paquete estadístico SPSS 15.0.
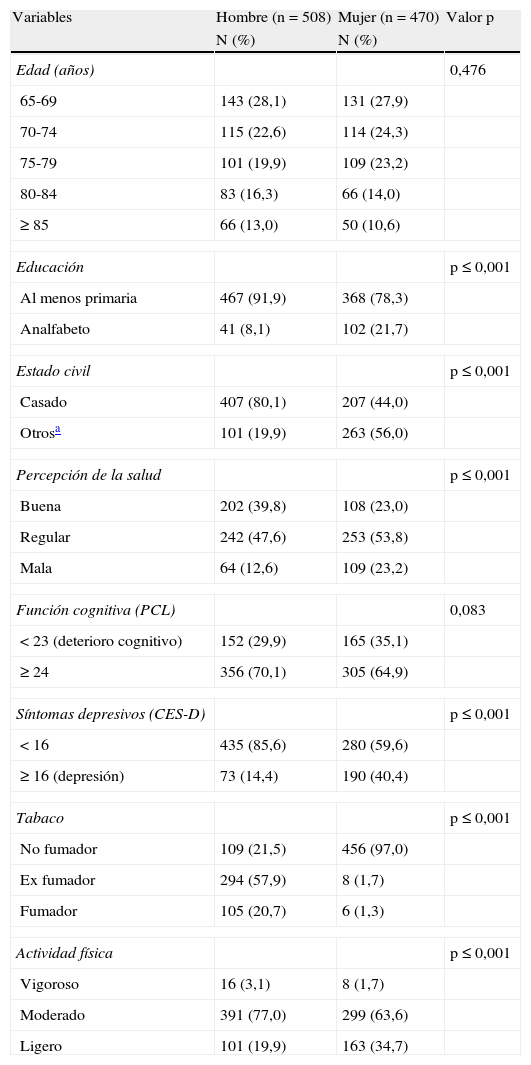
ResultadosCaracterísticas basales de la poblaciónLa distribución de las variables incluidas en el estudio se presenta en la tabla 1. Se encontraron diferencias por género: las mujeres presentan menor nivel educativo, mayor porcentaje de viudedad, separación o divorcio, peor percepción de la salud, más síntomas depresivos, peor función cognitiva y una menor actividad física. Sin embargo, el porcentaje de fumadores y ex fumadores fue mayor en hombres que en mujeres.
Características de la muestra por género (n=978)
| Variables | Hombre (n=508) | Mujer (n=470) | Valor p |
| N (%) | N (%) | ||
| Edad (años) | 0,476 | ||
| 65-69 | 143 (28,1) | 131 (27,9) | |
| 70-74 | 115 (22,6) | 114 (24,3) | |
| 75-79 | 101 (19,9) | 109 (23,2) | |
| 80-84 | 83 (16,3) | 66 (14,0) | |
| ≥ 85 | 66 (13,0) | 50 (10,6) | |
| Educación | p ≤ 0,001 | ||
| Al menos primaria | 467 (91,9) | 368 (78,3) | |
| Analfabeto | 41 (8,1) | 102 (21,7) | |
| Estado civil | p ≤ 0,001 | ||
| Casado | 407 (80,1) | 207 (44,0) | |
| Otrosa | 101 (19,9) | 263 (56,0) | |
| Percepción de la salud | p ≤ 0,001 | ||
| Buena | 202 (39,8) | 108 (23,0) | |
| Regular | 242 (47,6) | 253 (53,8) | |
| Mala | 64 (12,6) | 109 (23,2) | |
| Función cognitiva (PCL) | 0,083 | ||
| < 23 (deterioro cognitivo) | 152 (29,9) | 165 (35,1) | |
| ≥ 24 | 356 (70,1) | 305 (64,9) | |
| Síntomas depresivos (CES-D) | p ≤ 0,001 | ||
| < 16 | 435 (85,6) | 280 (59,6) | |
| ≥ 16 (depresión) | 73 (14,4) | 190 (40,4) | |
| Tabaco | p ≤ 0,001 | ||
| No fumador | 109 (21,5) | 456 (97,0) | |
| Ex fumador | 294 (57,9) | 8 (1,7) | |
| Fumador | 105 (20,7) | 6 (1,3) | |
| Actividad física | p ≤ 0,001 | ||
| Vigoroso | 16 (3,1) | 8 (1,7) | |
| Moderado | 391 (77,0) | 299 (63,6) | |
| Ligero | 101 (19,9) | 163 (34,7) | |
CES-D: Centre for Epidemiologic Study Depression Scale; PCL: Prueba Cognitiva de Leganés.
La distribución del índice en la población estudiada tiene una mediana de 2 y un rango intercuartílico 25-75 de 1-4 y 3, según fuese mujer y hombre.
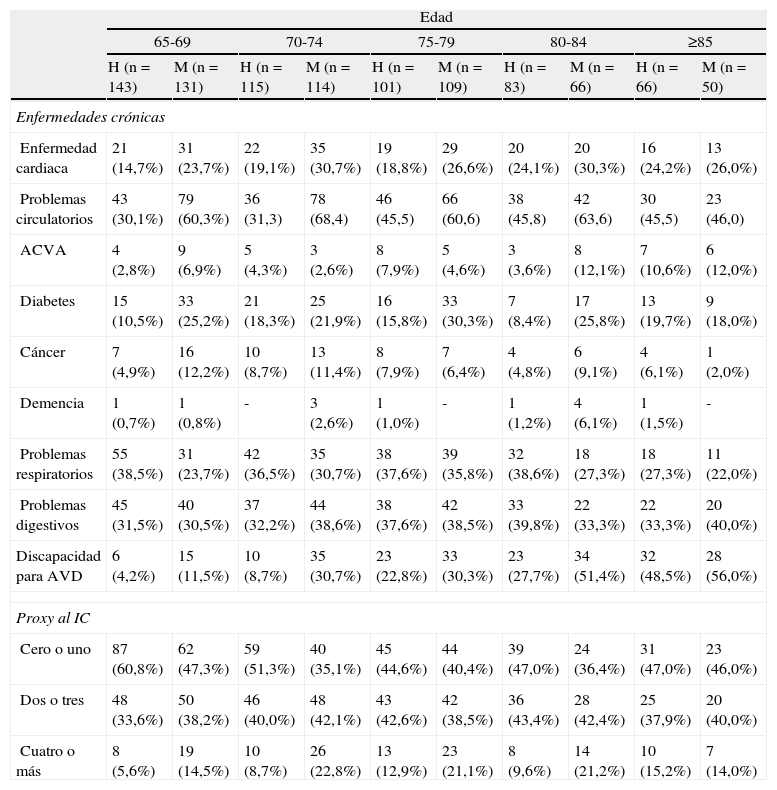
La tabla 2 muestra la distribución del índice y de cada una de las enfermedades que lo componen por edad y sexo. Se observa un incremento mayor en mujeres que en hombres desde los 65 hasta los 79 años de edad. A partir de los 80 años, el incremento en la morbilidad es similar para hombres y mujeres.
Características del proxy al índice de comorbilidad de Charlson (PrICC) según edad y género
| Edad | ||||||||||
| 65-69 | 70-74 | 75-79 | 80-84 | ≥85 | ||||||
| H (n=143) | M (n=131) | H (n=115) | M (n=114) | H (n=101) | M (n=109) | H (n=83) | M (n=66) | H (n=66) | M (n=50) | |
| Enfermedades crónicas | ||||||||||
| Enfermedad cardiaca | 21 (14,7%) | 31 (23,7%) | 22 (19,1%) | 35 (30,7%) | 19 (18,8%) | 29 (26,6%) | 20 (24,1%) | 20 (30,3%) | 16 (24,2%) | 13 (26,0%) |
| Problemas circulatorios | 43 (30,1%) | 79 (60,3%) | 36 (31,3) | 78 (68,4) | 46 (45,5) | 66 (60,6) | 38 (45,8) | 42 (63,6) | 30 (45,5) | 23 (46,0) |
| ACVA | 4 (2,8%) | 9 (6,9%) | 5 (4,3%) | 3 (2,6%) | 8 (7,9%) | 5 (4,6%) | 3 (3,6%) | 8 (12,1%) | 7 (10,6%) | 6 (12,0%) |
| Diabetes | 15 (10,5%) | 33 (25,2%) | 21 (18,3%) | 25 (21,9%) | 16 (15,8%) | 33 (30,3%) | 7 (8,4%) | 17 (25,8%) | 13 (19,7%) | 9 (18,0%) |
| Cáncer | 7 (4,9%) | 16 (12,2%) | 10 (8,7%) | 13 (11,4%) | 8 (7,9%) | 7 (6,4%) | 4 (4,8%) | 6 (9,1%) | 4 (6,1%) | 1 (2,0%) |
| Demencia | 1 (0,7%) | 1 (0,8%) | - | 3 (2,6%) | 1 (1,0%) | - | 1 (1,2%) | 4 (6,1%) | 1 (1,5%) | - |
| Problemas respiratorios | 55 (38,5%) | 31 (23,7%) | 42 (36,5%) | 35 (30,7%) | 38 (37,6%) | 39 (35,8%) | 32 (38,6%) | 18 (27,3%) | 18 (27,3%) | 11 (22,0%) |
| Problemas digestivos | 45 (31,5%) | 40 (30,5%) | 37 (32,2%) | 44 (38,6%) | 38 (37,6%) | 42 (38,5%) | 33 (39,8%) | 22 (33,3%) | 22 (33,3%) | 20 (40,0%) |
| Discapacidad para AVD | 6 (4,2%) | 15 (11,5%) | 10 (8,7%) | 35 (30,7%) | 23 (22,8%) | 33 (30,3%) | 23 (27,7%) | 34 (51,4%) | 32 (48,5%) | 28 (56,0%) |
| Proxy al IC | ||||||||||
| Cero o uno | 87 (60,8%) | 62 (47,3%) | 59 (51,3%) | 40 (35,1%) | 45 (44,6%) | 44 (40,4%) | 39 (47,0%) | 24 (36,4%) | 31 (47,0%) | 23 (46,0%) |
| Dos o tres | 48 (33,6%) | 50 (38,2%) | 46 (40,0%) | 48 (42,1%) | 43 (42,6%) | 42 (38,5%) | 36 (43,4%) | 28 (42,4%) | 25 (37,9%) | 20 (40,0%) |
| Cuatro o más | 8 (5,6%) | 19 (14,5%) | 10 (8,7%) | 26 (22,8%) | 13 (12,9%) | 23 (21,1%) | 8 (9,6%) | 14 (21,2%) | 10 (15,2%) | 7 (14,0%) |
ACVA: accidente cerebrovascular agudo; AVD: actividades de la vida diaria; H: hombre; M: mujer.
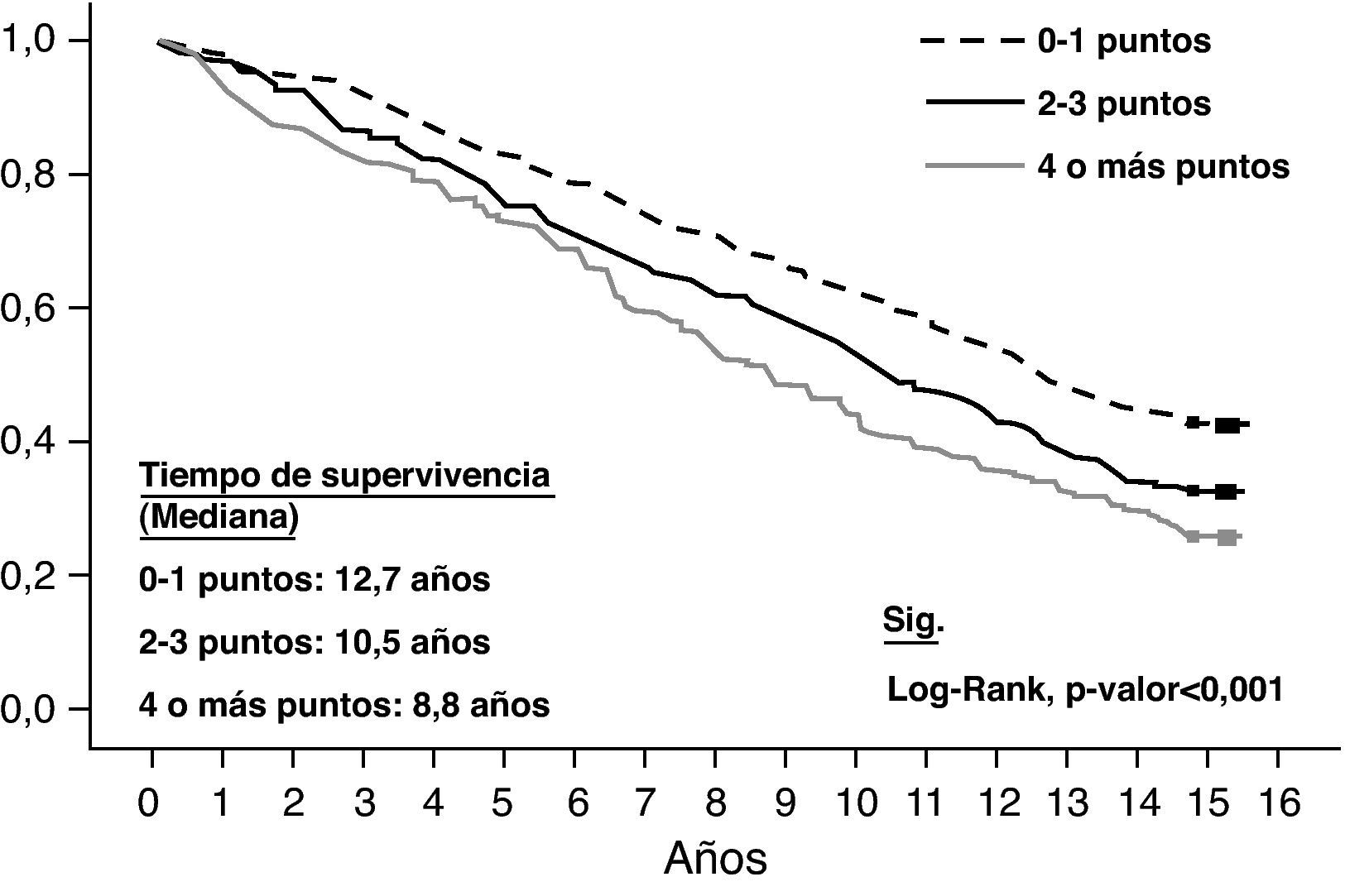
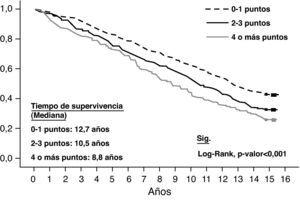
En la figura 2 se presenta el gráfico de supervivencia a 15 años. El tiempo de supervivencia mediano para los individuos con 0-1 puntos fue de 12,7 años, con 2-3 fue de 10,5 años y con 4 o más fue de 8,8 años. El test log-rank indica que las curvas de supervivencia para los 3 grupos son distintas entre sí (p ≤ 0,001).
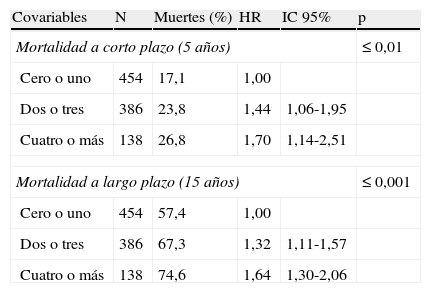
En la tabla 3 se muestran los HR univariados e IC al 95% obtenidos para el PrICC con respecto a la mortalidad. Existe asociación al comparar los individuos con 4 o más puntos con los que presentaron 0 o uno (15 años: HR: 1,64; IC 95%: 1,30-2,06; 5 años: HR: 1,70; IC 95%: 1,14-2,51). Todas las variables incluidas en este estudio mostraron su asociación con mortalidad tanto a corto como a largo plazo.
Análisis bivariado entre el nuevo índice de comorbilidad (PrICC) y mortalidad
| Covariables | N | Muertes (%) | HR | IC 95% | p |
| Mortalidad a corto plazo (5 años) | ≤ 0,01 | ||||
| Cero o uno | 454 | 17,1 | 1,00 | ||
| Dos o tres | 386 | 23,8 | 1,44 | 1,06-1,95 | |
| Cuatro o más | 138 | 26,8 | 1,70 | 1,14-2,51 | |
| Mortalidad a largo plazo (15 años) | ≤ 0,001 | ||||
| Cero o uno | 454 | 57,4 | 1,00 | ||
| Dos o tres | 386 | 67,3 | 1,32 | 1,11-1,57 | |
| Cuatro o más | 138 | 74,6 | 1,64 | 1,30-2,06 | |
HR: hazard ratio; N: número de individuos; PrICC: nuevo índice próximo al índice de comorbilidad de Charlson.
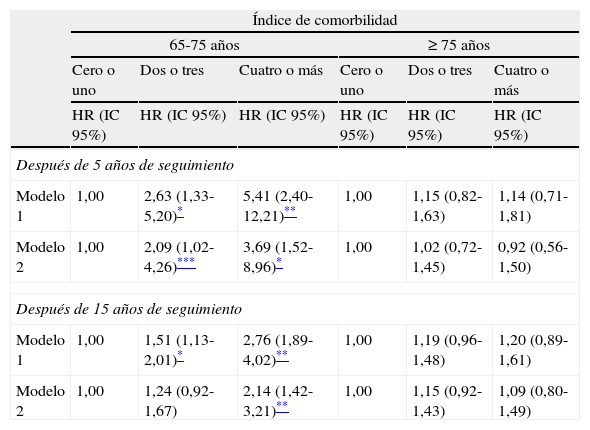
En la construcción del modelo final, se observó una interacción entre el PrICC y la edad, por lo que el análisis se dividió por grupos de edad (65 a 75 años y mayores de 75) (tabla 4). En el modelo 1, con edad de 65 a 75 años, el PrICC muestra una fuerte asociación con la mortalidad, tanto a los 5 años como a los 15, cuando la puntuación del índice es 4 o más (5 años: HR: 5,41; IC 95%: 2,40-12,21, y 15 años: HR: 2,76; IC 95%: 1,89-4,02). En el modelo 2, se sigue asociando con todas las causas de muerte tanto a corto como a largo plazo, también en el grupo de edad de 65-75 años (5 años: HR: 3,69; IC 95%: 1,52-8,96; 15 años: HR: 2,14; IC 95%: 1,42-3,21).
Estimación de hazard ratio e intervalo de confianza al 95% del nuevo índice de comorbilidad (PrICC)
| Índice de comorbilidad | ||||||
| 65-75 años | ≥ 75 años | |||||
| Cero o uno | Dos o tres | Cuatro o más | Cero o uno | Dos o tres | Cuatro o más | |
| HR (IC 95%) | HR (IC 95%) | HR (IC 95%) | HR (IC 95%) | HR (IC 95%) | HR (IC 95%) | |
| Después de 5 años de seguimiento | ||||||
| Modelo 1 | 1,00 | 2,63 (1,33-5,20)* | 5,41 (2,40-12,21)** | 1,00 | 1,15 (0,82-1,63) | 1,14 (0,71-1,81) |
| Modelo 2 | 1,00 | 2,09 (1,02-4,26)*** | 3,69 (1,52-8,96)* | 1,00 | 1,02 (0,72-1,45) | 0,92 (0,56-1,50) |
| Después de 15 años de seguimiento | ||||||
| Modelo 1 | 1,00 | 1,51 (1,13-2,01)* | 2,76 (1,89-4,02)** | 1,00 | 1,19 (0,96-1,48) | 1,20 (0,89-1,61) |
| Modelo 2 | 1,00 | 1,24 (0,92-1,67) | 2,14 (1,42-3,21)** | 1,00 | 1,15 (0,92-1,43) | 1,09 (0,80-1,49) |
Modelo 1: ajustado por género, estado civil y educación; modelo 2: modelo 1 + percepción de la salud, función cognitiva, síntomas depresivos, actividad física y tabaco; PrICC: nuevo índice próximo al índice de comorbilidad de Charlson.
En este estudio se ha propuesto un proxy al ICC sobre las comorbilidades del estudio de Leganés y se ha analizado su asociación con la mortalidad a corto y a largo plazo. Nuestros resultados indican que, después de 5 y 15 años de seguimiento, el riesgo de muerte aumenta junto con el PrCCI entre los individuos de 65 y 75 años de edad.
Nuestros datos concuerdan con los de estudios previos sobre el valor pronóstico de la morbilidad medida por el ICC y sus aproximaciones en población mayor de 65 años3,4,13,17. Aunque otros estudios realizados en nonagenarios, como en el Estudio NonaSantfeliú27–29, no apoyan el valor predictivo del ICC y la morbilidad autorreferida con relación a la mortalidad, nuestros resultados no los contradicen, pues no apoyan el valor predictivo del proxy en mayores de 75 años. Sin embargo, concuerdan con el Estudio NonaSantfeliú en que, a partir de los 80 años, el incremento en la morbilidad es similar para hombres y mujeres. En la literatura médica se ha señalado que, en nonagenarios, el uso de un índice que agrupe enfermedades autodeclaradas puede no ser útil para predecir la mortalidad27–29. Serían necesarias más investigaciones para perfilar herramientas de medida del impacto de la morbilidad en la mortalidad y reducir factores de riesgo como la fragilidad y el deterioro cognitivo que parecen ser más importantes en este grupo de edad12.
Las fortalezas de este estudio residen en que se ha llevado a cabo en una población española-mediterránea y que se ha contado con una muestra de gran tamaño. La larga esperanza de vida de los individuos nos permitió llevar a cabo un análisis longitudinal retrospectivo con un tiempo de seguimiento largo.
En cuanto a las limitaciones, nuestros resultados no son directamente comparables a otros estudios por tratarse de un proxy y porque otros trabajos recogen los datos de morbilidad a partir de registros médicos21.
Por otro lado, el ICC original fue obtenido de una población hospitalizada y analizó mortalidad a un año16. Por ello, una de las limitaciones de nuestro estudio es la equiparación de los pesos del ICC original y los del proxy. Sin embargo, artículos recientes señalan que existe alta equivalencia del ICC basado en comorbilidad autorreferida y el basado en registros médicos en cuanto al valor predictivo sobre la mortalidad30,31.
Aunque el ICC ha sido validado en varias investigaciones previas16, el proxy empleado en nuestro estudio no lo ha sido formalmente. A partir de la fuerte asociación con la mortalidad en nuestra muestra se ha demostrado que el PrICC podría funcionar como un fuerte predictor de mortalidad en mayores de edades entre los 65 y 75 años, aunque serán necesarias más investigaciones para demostrar la validez de esta herramienta.
En conclusión, el PrICC podría ser útil para medir y comparar morbilidad autorreferida en estudios en población entre 65 y 75 años, que emplean bases de datos preexistentes, con información de morbilidad incompleta para la construcción del ICC original. Su aplicación podría ser de interés en el ámbito de investigación en estudios retrospectivos y para la armonización de datos de morbilidad en poblaciones procedentes de distintas áreas geográficas.
- •
La comorbilidad y los cambios en la comorbilidad son variables predictoras de mortalidad en la población mayor.
- •
Es esencial considerar la comorbilidad usando índices estándar validados para alcanzar una correcta evaluación de la situación del paciente.
- •
Si se utilizan fuentes de datos preexistentes, es frecuente que no puedan emplearse los índices de comorbilidad más utilizados dada la gran información que requieren y por no estar recogidas todas las enfermedades.
- •
Se propone un índice de comorbilidad próximo al índice de comorbilidad de Charlson y se analiza su asociación con la mortalidad a corto y a largo plazo en personas mayores.
- •
Este nuevo índice es útil para medir la comorbilidad como covariable en estudios en población mayor que utilicen fuentes de datos preexistentes así como en estudios de armonización de bases de datos procedentes de distintas áreas geográficas.
Este trabajo recibió el apoyo del Fondo de Investigación en salud a través de los proyectos FIS PI/05/1898 y RETICEF RD06/0013/1013.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Se quiere expresar nuestro agradecimiento a los mayores de Leganés que con su generosidad han contribuido al estudio «Envejecer en Leganés» durante los últimos 17 años.