Para mejorar el manejo de pacientes pluripatológicos, en Cataluña se ha promovido la identificación como paciente crónico complejo (PCC) o con enfermedad crónica avanzada (MACA). Ante descompensaciones se promueve el ingreso de estos pacientes en unidades de subagudos (SG) ubicadas en hospitales de atención intermedia y especializadas en geriatría, como alternativa al hospital de agudos. Queremos evaluar los resultados del ingreso de PCC/MACA en SG.
DiseñoEstudio cuantitativo descriptivo-comparativo, transversal.
EmplazamientoUnidad de subagudos de un hospital de atención intermedia.
ParticipantesPacientes ingresados consecutivamente en SG durante 6meses.
Mediciones principalesComparamos características basales (datos demográficos, clínicos y de valoración geriátrica integral), resultados al alta y a 30días post-alta entre pacientes identificados como PCC/MACA vs otros pacientes.
ResultadosDe 244 pacientes (promedio edad±DE=85,6±7,5; 65,6% mujeres), 91 (37,3%) eran PCC/MACA (PCC=79,1%, MACA=20,9%). Estos, comparado con los no identificados, presentaban mayor comorbilidad (Charlson=3,2±1,8 vs 2,0; p=0,001) y polifarmacia (9,5±3,7 fármacos vs 8,1±3,8, p=0,009). Al alta, el retorno al domicilio habitual y la mortalidad fueron comparables. PCC/MACA tuvieron mayor mortalidad sumando los 30días post-alta (15,4% vs 8%; p=0,010); en un análisis multivariable, la identificación PCC/MACA (p=0,006) y demencia (p=0,004) se asociaba a mayor mortalidad. A pesar de que PCC/MACA reingresaban más a 30días (18,7% vs 10,5%; p=0,014), en el análisis multivariable las únicas variables asociadas independientemente a reingresos fueron sexo masculino, polifarmacia e insuficiencia cardiaca.
ConclusionesA pesar de mayor comorbilidad y polifarmacia, los resultados de PCC/MACA al alta de SG fueron comparables con los otros pacientes, aunque experimentaron más reingresos a 30días, posiblemente por su comorbilidad y polimedicación.
To improve the management of geriatric pluripathologic patients in Catalonia, the identification of chronic complex patient (PCC) or patients with advanced chronic disease (MACA) has been promoted. Patients with exacerbated chronic diseases are promoted to be admitted in subacute units (SG) located in intermediate hospitals and specialized in geriatric care, as an alternative to acute hospital. The results of the care process in patients identified as PCC/MACA in SG have not been evaluated.
DesignDescriptive-comparative, cross-sectional, and quantitative study.
LocationSG located in intermediate care hospital.
ParticipantsConsecutive patients admitted in the SG during 6months.
Main measurementsWe compared baseline characteristics (demographic, clinical and geriatric assessment data), results at discharge and 30days post-discharge between PCC/MACA patients versus other patients.
ResultsOf 244 patients (mean age±SD=85,6±7,5; 65.6%women), 91 (37,3%) were PCC/MACA (PCC=79,1%, MACA=20,9%). These, compared with unidentified patients, had greater comorbidity (Charlson index=3,2±1,8 vs 2,0; p=0,001) and polypharmacy (9,5±3,7 drugs vs 8,1±3,8; p=0,009). At discharge, the return to usual residence and mortality were comparable. PCC/MACA had higher mortality adding the mortality at 30day post-discharge (15,4% vs 8%; p=0,010). In a multi-variable analysis, PCC/MACA identification (p=0,006), as well as a history of dementia (p=0,004), was associated with mortality. Although PCC/MACA patients had higher readmission rate at 30day (18,7% vs 10,5%; p=0,014), in the multivariable analyses, only male, polypharmacy, and heart failure were independently associated to readmission.
ConclusionsDespite having more comorbidity and polypharmacy, the outcomes of patients identified as PCC/MACA at discharge of SG, were comparable with other patients, although they experienced more readmissions within 30days, possibly due to comorbidity and polypharmacy.
El aumento de la esperanza de vida, junto con una mejora en el abordaje médico-quirúrgico de muchas enfermedades, ha incrementado la prevalencia de pacientes de edad avanzada con enfermedades crónicas1, polimedicación asociada y alto riesgo de deterioro funcional y cognitivo; por lo tanto, de pacientes con necesidades complejas. Como consecuencia, los ingresos y reingresos hospitalarios han presentado un crecimiento sostenido2; la hospitalización de estos pacientes en entornos no especializados aumenta el riesgo de complicaciones, como delirium o muerte3,4. Por ello son necesarias soluciones innovadoras que den respuesta a situaciones de crisis con la intensidad terapéutica oportuna y que favorezcan un abordaje integral, proactivo, rápido y eficiente.
Los hospitales de atención intermedia (atención sociosanitaria multidisciplinar con el objetivo de acortar el tiempo de hospitalización, evitar ingresos hospitalarios innecesarios y promover la independencia del paciente), identificados como community hospitals en Inglaterra o skilled nursing facilities en Estados Unidos de América, se han propuesto como alternativas a la hospitalización convencional en los hospitales de agudos5, con buenos resultados. Inzitari et al.6 proponen el ingreso en hospitales de atención intermedia, inclusive desde las urgencias hospitalarias7, de pacientes crónicos reagudizados, como alternativa a la hospitalización aguda prolongada. En los últimos años se han pilotado también experiencias similares de ingreso directo desde atención primaria8. En 2013 se acreditaron en Cataluña las unidades de subagudos (SG), ubicadas en hospitales de atención intermedia y vinculadas con los servicios de urgencias de hospitales terciarios, con los centros de urgencias de atención primaria y con las unidades de soporte domiciliario, para evitar ingresos innecesarios o potencialmente evitables en agudos. El objetivo es completar el tratamiento adecuado en las descompensaciones de enfermedades crónicas o procesos agudos intercurrentes leves-moderados en pacientes con necesidades complejas, previniendo paralelamente un deterioro funcional secundario y facilitando el retorno rápido al domicilio habitual.
Los pacientes con necesidades complejas de salud (enfermedad grave o multimorbilidad, polifarmacia, alta utilización de recursos y riesgo social concurrente) pueden tener necesidades especiales y un manejo más dificultoso. En Catalunya se han establecido propuestas estructuradas de identificación de estos pacientes como pacientes crónicos complejos (PCC) o, en presencia de una esperanza de vida limitada, como pacientes con enfermedades crónicas avanzadas (en catalán Model d’Atenció a la Cronicitat Avançada [MACA]). El objetivo de la identificación es realizar una atención proactiva, integrada, más centrada en el paciente y en sus necesidades, para mejorar tanto la calidad asistencial como la experiencia de atención percibida, los resultados de salud y la calidad de vida, así como realizar un mejor uso de los recursos9-11.
El objetivo de nuestro estudio era evaluar si la atención de estos pacientes complejos en unidades de SG determina resultados de salud diferentes, comparado con otros pacientes de edad avanzada no identificados como complejos.
MétodosPara este estudio de cohortes prospectivo recogimos los datos de pacientes consecutivos ingresados en la unidad de SG del Parc Sanitari Pere Virgili desde enero a junio de 2014, período en los que dicha unidad está en un nivel de funcionamiento pleno por la mayor incidencia de complicaciones estacionales, sobre todo infecciones respiratorias, que pueden descompensar otras enfermedades crónicas12. La unidad dispone de 24 camas, 2 enfermeras por turno, 2 médicos geriatras, una trabajadora social y una fisioterapeuta, que valora todos los pacientes y establece un plan de prevención o tratamiento de la inmovilización. En función de las necesidades, pueden intervenir terapeuta ocupacional, logopeda y psicólogo. El médico de guardia las 24h garantiza la atención médica continuada. La unidad dispone de pruebas complementarias básicas (analíticas programadas y urgentes, radiografías simples y electrocardiogramas). El hospital realiza docencia de pregrado y posgrado en diferentes disciplinas. El sistema informático disponible en el hospital es compartido con el hospital de agudos referente y es inter-operable con el 90% de la atención primaria.
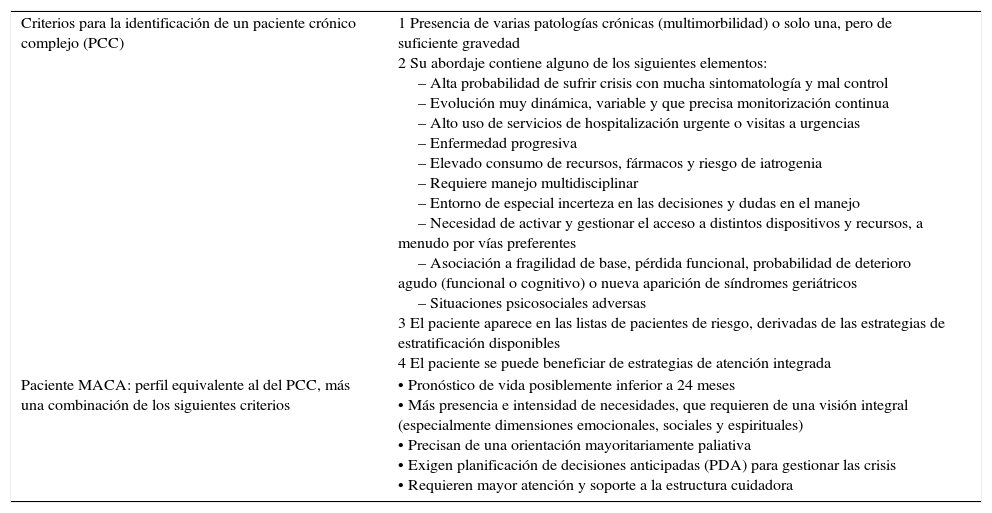
Definición de pacientes crónicos complejos y con enfermedad avanzadaLa identificación de pacientes crónicos complejos (PCC) o con enfermedad crónica avanzada (MACA) se realiza en los centros de atención primaria según criterios específicos y se puede consultar fácilmente a través de la historia clínica electrónica de cada paciente. La prevalencia esperada de estos pacientes es del 3,5-5% de la población13. Criterios para identificar PCC: presencia de varias patologías crónicas o una suficientemente grave, frecuentemente de curso progresivo, asociada a fragilidad funcional, clínica, cognitiva y/o social, por lo que precisará múltiples recursos, fármacos y riesgo de iatrogenia, y que se considera que podría beneficiarse de un abordaje multidisciplinar y de estrategias de atención integral. Criterios para identificar MACA: perfil equivalente al del PCC, pero con un estado de mayor gravedad, con un pronóstico de vida probablemente inferior a 24meses, por lo que a menudo requerirá atención progresiva y mayoritariamente paliativa, con una planificación de decisiones anticipadas y mayor soporte a la estructura cuidadora. Estos pacientes suelen tener un resultado positivo al aplicar el instrumento NECPAL (instrumento de cribado para detectar pacientes en fases avanzadas con necesidades paliativas)14 y una prevalencia de alrededor del 1,5% de la población15. En la tabla 1 se ofrece un resumen de los criterios mencionados.
Criterios específicos para la identificación de pacientes PCC y MACA
| Criterios para la identificación de un paciente crónico complejo (PCC) | 1 Presencia de varias patologías crónicas (multimorbilidad) o solo una, pero de suficiente gravedad 2 Su abordaje contiene alguno de los siguientes elementos: – Alta probabilidad de sufrir crisis con mucha sintomatología y mal control – Evolución muy dinámica, variable y que precisa monitorización continua – Alto uso de servicios de hospitalización urgente o visitas a urgencias – Enfermedad progresiva – Elevado consumo de recursos, fármacos y riesgo de iatrogenia – Requiere manejo multidisciplinar – Entorno de especial incerteza en las decisiones y dudas en el manejo – Necesidad de activar y gestionar el acceso a distintos dispositivos y recursos, a menudo por vías preferentes – Asociación a fragilidad de base, pérdida funcional, probabilidad de deterioro agudo (funcional o cognitivo) o nueva aparición de síndromes geriátricos – Situaciones psicosociales adversas 3 El paciente aparece en las listas de pacientes de riesgo, derivadas de las estrategias de estratificación disponibles 4 El paciente se puede beneficiar de estrategias de atención integrada |
| Paciente MACA: perfil equivalente al del PCC, más una combinación de los siguientes criterios | • Pronóstico de vida posiblemente inferior a 24 meses • Más presencia e intensidad de necesidades, que requieren de una visión integral (especialmente dimensiones emocionales, sociales y espirituales) • Precisan de una orientación mayoritariamente paliativa • Exigen planificación de decisiones anticipadas (PDA) para gestionar las crisis • Requieren mayor atención y soporte a la estructura cuidadora |
Durante el estudio se registraron datos demográficos (sexo, edad), sociales (institucionalización, vivir solos o convivir con familiares o cuidadores), número de comorbilidades e índice de Charlson, diagnóstico principal al ingreso y diagnóstico secundario, evolución del estado funcional (índice de Barthel previo, al ingreso y al alta), número de fármacos habituales y al alta, presencia de síndrome confusional, de úlceras por presión, estado nutricional (mediante Mini Nutritional Assessment Short-Form al ingreso), así como el riesgo de caídas (mediante la escala Downton).
Variables de resultadoSe registró el destino al alta (domicilio habitual, ingreso en hospital de agudos, necesidad de otro recurso sociosanitario al alta o muerte), el número de días de ingreso, la presencia de reingreso hospitalario durante los siguientes 30días y la evolución del estado funcional mediante la puntuación del Barthel previa, la recogida al ingreso y al alta. Para conocer la presencia o no de reingreso durante los 30días post-alta se utilizó la Historia Clínica Compartida de Catalunya, una plataforma implantada en todos los centros públicos donde se recogen todos los informes clínicos y de alta de los hospitales públicos e información de atención primaria (diagnósticos, medicación crónica, etc.).
Aspectos éticos de la investigaciónAl ingreso en nuestro hospital, todos los pacientes (o familiares en su lugar) han firmado un documento que autoriza incorporar sus datos clínicos a la base de datos del centro y utilizarlos para fines científicos. Este estudio ha sido aprobado por el Comité de Ética de experimentación humana y animal de la Universidad Autónoma de Barcelona (número de registro 2423).
Análisis estadísticoInicialmente realizamos un estudio descriptivo de la muestra mediante análisis de frecuencias para variables binarias y estadísticos descriptivos para variables cuantitativas. Para el análisis comparativo de las variables de interés y de resultado entre pacientes PCC/MACA y pacientes sin esta identificación utilizamos el test de chi-cuadrado para variables binarias (sexo, presencia de enfermedades crónicas específicas, de delirium o de úlceras por presión, destino al alta y presencia de reingreso), test de ANOVA para variables con más de 2 categorías (situación social, diagnóstico principal y secundario y estado nutricional), y de nuevo test de ANOVA para variables continuas (edad, Barthel, número de fármacos, Dowton y días de estancia), siempre con un porcentaje del intervalo de confianza del 95% y nivel de significación <0,05 en ambos casos. Para el análisis multivariado de los factores asociados con mortalidad y reingresos utilizamos modelos de regresión logística.
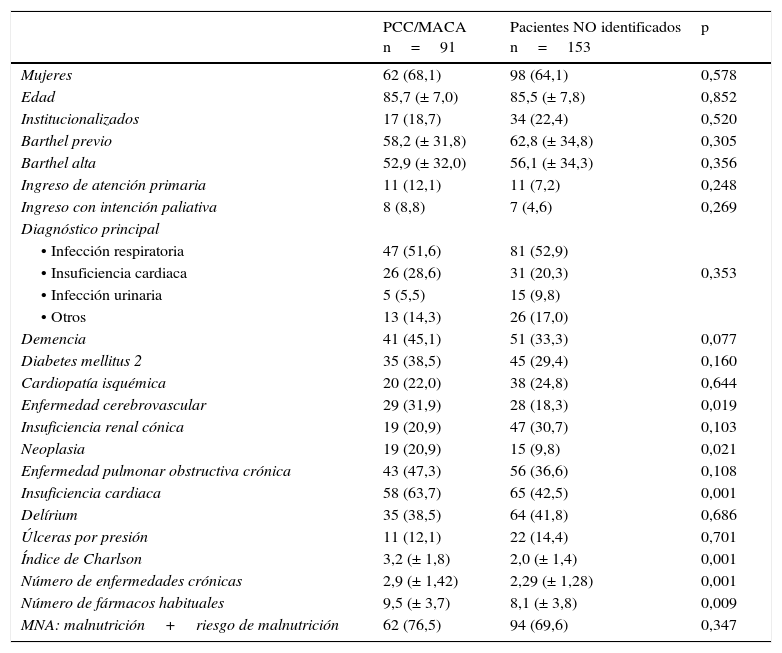
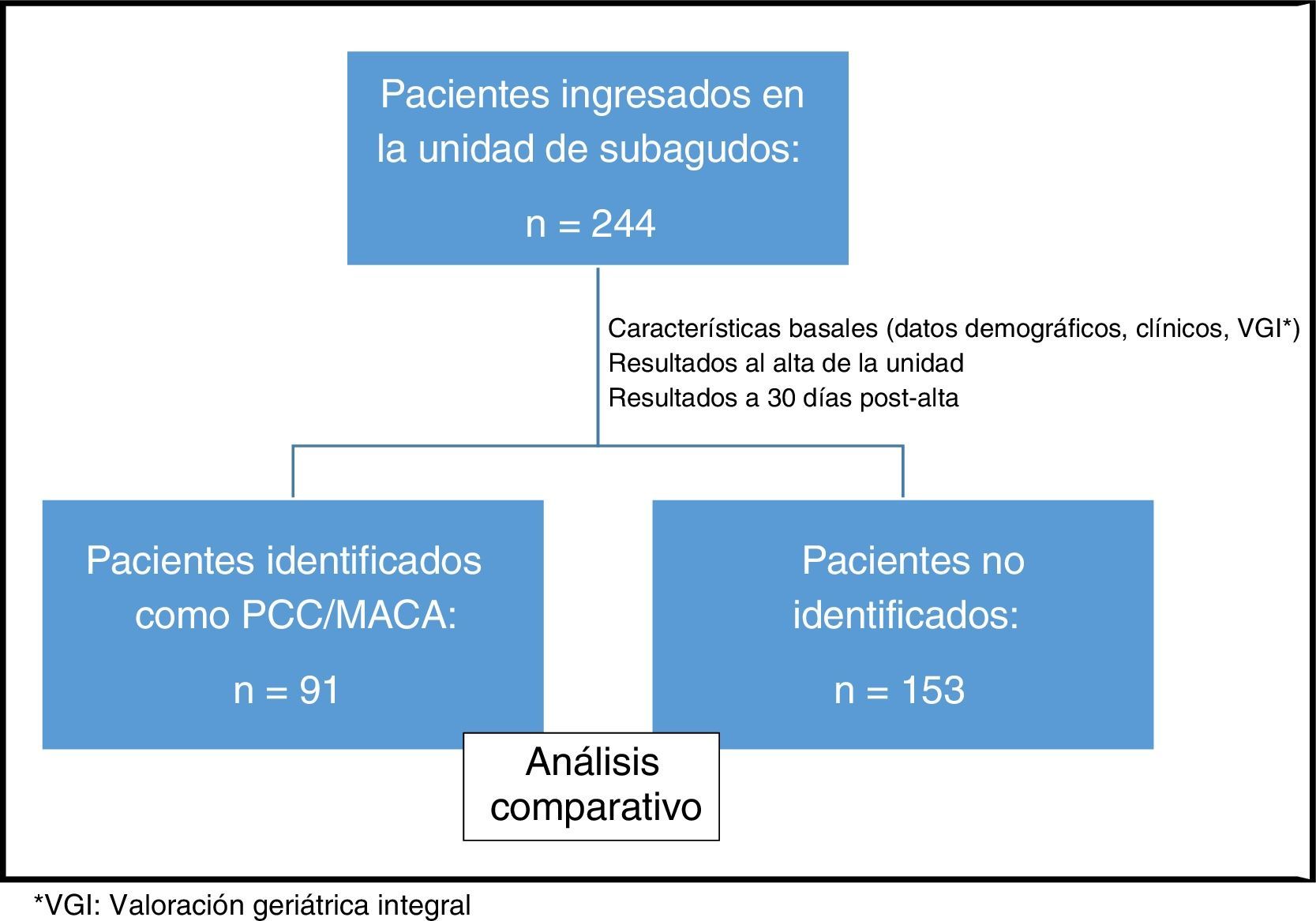
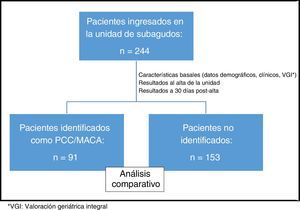
ResultadosDe los 244 pacientes incluidos (promedio edad±DE=85,6±7,5; 65,6% mujeres), 91 (37,3%) estaban identificados (PCC o MACA), siendo 72 (79,1%) PCC y 19 (20,9%) MACA (tabla 2). Los 91 identificados, mayoritariamente mujeres (68,1%), de edad muy avanzada (promedio±DE=85,7±7,0 años) y discapacidad moderada (Barthel previo±DE=58,2±31,8), tuvieron una estancia media=9,52±4,1días. El 87,9% procedían de las urgencias de hospitales de agudos, siendo el diagnóstico principal más frecuente la infección respiratoria (51,6%), seguido por insuficiencia cardiaca (28,6%) e infección de vías urinarias (5,5%). El 8,8% ingresaron exclusivamente para tratamiento sintomático.
Un análisis comparativo de las características basales de los pacientes PCC/MACA con los pacientes no identificados no muestra diferencias a nivel sociofuncional pero sí a nivel clínico, con una mayor prevalencia en PCC/MACA de insuficiencia cardiaca (63,7%; p=0,001), enfermedad cerebrovascular (31,9%; p=0,019), neoplasias (20,9%; p=0,021) y demencia (45,1%;p=0,077), mayor comorbilidad global, medida tanto por número de enfermedades crónicas por paciente (2,9 vs 2,3; p=0,001) como por el índice de Charlson (3,2 vs 2,0; p=0,001) y mayor polifarmacia (9,5±3,7 vs 8,1±3,8 fármacos por paciente; p=0,009) (tabla 3).
Características basales de la muestra (n total=244)
| PCC/MACA n=91 | Pacientes NO identificados n=153 | p | |
|---|---|---|---|
| Mujeres | 62 (68,1) | 98 (64,1) | 0,578 |
| Edad | 85,7 (± 7,0) | 85,5 (± 7,8) | 0,852 |
| Institucionalizados | 17 (18,7) | 34 (22,4) | 0,520 |
| Barthel previo | 58,2 (± 31,8) | 62,8 (± 34,8) | 0,305 |
| Barthel alta | 52,9 (± 32,0) | 56,1 (± 34,3) | 0,356 |
| Ingreso de atención primaria | 11 (12,1) | 11 (7,2) | 0,248 |
| Ingreso con intención paliativa | 8 (8,8) | 7 (4,6) | 0,269 |
| Diagnóstico principal | |||
| • Infección respiratoria | 47 (51,6) | 81 (52,9) | |
| • Insuficiencia cardiaca | 26 (28,6) | 31 (20,3) | 0,353 |
| • Infección urinaria | 5 (5,5) | 15 (9,8) | |
| • Otros | 13 (14,3) | 26 (17,0) | |
| Demencia | 41 (45,1) | 51 (33,3) | 0,077 |
| Diabetes mellitus 2 | 35 (38,5) | 45 (29,4) | 0,160 |
| Cardiopatía isquémica | 20 (22,0) | 38 (24,8) | 0,644 |
| Enfermedad cerebrovascular | 29 (31,9) | 28 (18,3) | 0,019 |
| Insuficiencia renal cónica | 19 (20,9) | 47 (30,7) | 0,103 |
| Neoplasia | 19 (20,9) | 15 (9,8) | 0,021 |
| Enfermedad pulmonar obstructiva crónica | 43 (47,3) | 56 (36,6) | 0,108 |
| Insuficiencia cardiaca | 58 (63,7) | 65 (42,5) | 0,001 |
| Delírium | 35 (38,5) | 64 (41,8) | 0,686 |
| Úlceras por presión | 11 (12,1) | 22 (14,4) | 0,701 |
| Índice de Charlson | 3,2 (± 1,8) | 2,0 (± 1,4) | 0,001 |
| Número de enfermedades crónicas | 2,9 (± 1,42) | 2,29 (± 1,28) | 0,001 |
| Número de fármacos habituales | 9,5 (± 3,7) | 8,1 (± 3,8) | 0,009 |
| MNA: malnutrición+riesgo de malnutrición | 62 (76,5) | 94 (69,6) | 0,347 |
Variables expresadas como n (%) o mediana (± DE).
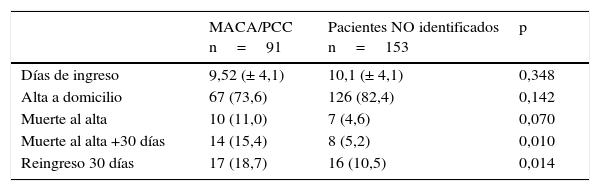
Al alta, la mayoría de PCC/MACA (73,6%) retornó al domicilio habitual, sin diferencias significativas respeto a los otros. En cambio, tuvieron una tendencia a una incremento de mortalidad durante el ingreso (10% vs 7%; p=0,070), y una mortalidad significativamente más elevada sumando ingreso y primeros 30días post-alta (15,4% vs 8%; p=0,010). También tuvieron más reingresos a 30días post-alta (18,7% vs 10,5%; p=0,014) (tabla 4).
Resultados al alta (n=244)
| MACA/PCC n=91 | Pacientes NO identificados n=153 | p | |
|---|---|---|---|
| Días de ingreso | 9,52 (± 4,1) | 10,1 (± 4,1) | 0,348 |
| Alta a domicilio | 67 (73,6) | 126 (82,4) | 0,142 |
| Muerte al alta | 10 (11,0) | 7 (4,6) | 0,070 |
| Muerte al alta +30 días | 14 (15,4) | 8 (5,2) | 0,010 |
| Reingreso 30 días | 17 (18,7) | 16 (10,5) | 0,014 |
Variables expresadas como n (%) o mediana (± DE).
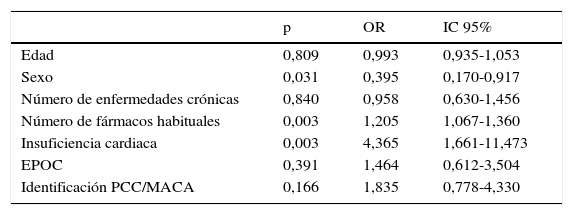
En un análisis multivariado en el cual incluimos la identificación PCC/MACA, el antecedente patológico de insuficiencia cardiaca (p=0,003), el sexo masculino (p=0,031) y mayor polifarmacia (p=0,003) resultaron significativamente asociados a los reingresos (tabla 5).
Factores asociados a reingreso. Regresión logística
| p | OR | IC 95% | |
|---|---|---|---|
| Edad | 0,809 | 0,993 | 0,935-1,053 |
| Sexo | 0,031 | 0,395 | 0,170-0,917 |
| Número de enfermedades crónicas | 0,840 | 0,958 | 0,630-1,456 |
| Número de fármacos habituales | 0,003 | 1,205 | 1,067-1,360 |
| Insuficiencia cardiaca | 0,003 | 4,365 | 1,661-11,473 |
| EPOC | 0,391 | 1,464 | 0,612-3,504 |
| Identificación PCC/MACA | 0,166 | 1,835 | 0,778-4,330 |
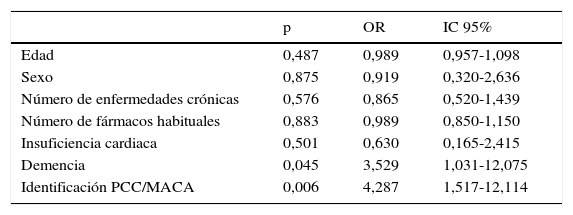
En cambio, la identificación como PCC/MACA (p=0,006) y el antecedente de demencia (p=0,045) resultaron independientemente asociados a mortalidad en un modelo multivariable (tabla 6).
Factores asociados a mortalidad durante el ingreso y los 30 días post-alta. Regresión logística
| p | OR | IC 95% | |
|---|---|---|---|
| Edad | 0,487 | 0,989 | 0,957-1,098 |
| Sexo | 0,875 | 0,919 | 0,320-2,636 |
| Número de enfermedades crónicas | 0,576 | 0,865 | 0,520-1,439 |
| Número de fármacos habituales | 0,883 | 0,989 | 0,850-1,150 |
| Insuficiencia cardiaca | 0,501 | 0,630 | 0,165-2,415 |
| Demencia | 0,045 | 3,529 | 1,031-12,075 |
| Identificación PCC/MACA | 0,006 | 4,287 | 1,517-12,114 |
Los pacientes PCC y MACA ingresados en unidades de SG son pacientes de edad muy avanzada, importante multimorbilidad, polifarmacia, alta prevalencia de demencia y deterioro funcional moderado. Los resultados tras el ingreso son favorables y similares a pacientes no identificados: alta tasa de retorno al domicilio habitual y mismo tiempo de estancia. Destaca una mayor mortalidad. La mayor tasa de reingresos de PCC/MACA posiblemente se puede atribuir a las características de este grupo (polifarmacia, insuficiencia cardiaca prevalente), según resultados de nuestro análisis multivariable.
La prevalencia de multimorbilidad se estima alrededor del 64-82% entre personas mayores de 65años16, y su presencia incrementa sustancialmente el uso y los costes de los recursos sanitarios17, inclusive de ingresos hospitalarios18 que tienen a las urgencias hospitalarias como puerta de entrada principal19. Nuestros pacientes tenían elevada comorbilidad, comparable a la de una unidad de geriatría de agudos20.
Los datos publicados en nuestro estudio son difíciles de comparar con otras realidades, dada la recién implantación de las unidades de SG y la heterogeneidad de sistemas sanitarios. Los resultados de las Acute Medical Units y del Crisis Response Service en el Reino Unido parecen similares, con retorno a domicilio de cerca del 70%, reingresos del 20%, 9,9% de ingresos al hospital de agudos, 4% de ingresos en intermediate care y un 2% de mortalidad21,22. Respecto a nuestro estudio, destacan mayor derivación al hospital de agudos y menor mortalidad, que podrían ser relacionadas a un perfil de pacientes diferente. En Estados Unidos, el único estudio sobre pacientes geriátricos ingresados desde urgencias directamente a skilled nursing facilities (unidades que podrían asemejarse a las unidades de convalecencia de los hospitales de atención intermedia de nuestro país) es de 1999, consiguiendo también resultados similares (75% de retorno al domicilio habitual, 8% de mortalidad, estancia media de 12días)23.
Con relación a la mortalidad, las unidades de SG presentan la ventaja de poder combinar tratamiento curativo y control sintomático, característica especialmente beneficiosa para pacientes con enfermedades crónicas avanzadas, donde el abordaje en domicilio puede ser limitado en cuanto a tratamiento curativo, y el abordaje en urgencias (u hospital de agudos) puede encontrar dificultades en el control de síntomas. Por ello, mantener una baja mortalidad puede no ser el objetivo prioritario de la SG, dependiendo del case-mix y de los objetivos clínicos que se prioricen conjuntamente con los pacientes, siempre dentro de un estándar de referencia. Además, este tipo de unidades especializadas en geriatría aportan como valor añadido la prevención, detección y manejo eficiente de síndromes geriátricos (delirium, inmovilidad y pérdida de masa muscular, lesiones por presión, desnutrición), potenciando el autocuidado de pacientes y cuidadores.
A pesar de una mayor comorbilidad y polifarmacia, los pacientes PCC/MACA presentan resultados al alta similares a los pacientes no identificados, por lo que estos pacientes de mayor complejidad probablemente pueden ser atendidos en unidades de SG sin mayores dificultades. En relación al incremento de reingresos entre PCC/MACA, el análisis multivariable sugiere que comorbilidad y polifarmacia, dos variables clave en la identificación clínica de PCC/MACA, sean los factores asociados. Actualmente, los reingresos hospitalarios constituyen un indicador relevante de calidad de la atención integrada, tanto en nuestro entorno como a nivel internacional24,25, así que nuestros datos, si son confirmados en otros estudios, podrían indicar la inclusión de estas variables en las estrategias de seguimiento post-alta. Por otro lado, la variable PCC/MACA se asociaba de manera independiente con la mortalidad. Hipotetizamos que la definición de PCC/MACA, incluyendo aspectos de pronóstico según impresión del profesional referente (basada a la vez en elementos como gravedad de la enfermedad, esperanza de vida, factores clínicos, funcionales y sociales asociados…), pueda capturar algo que no está recogido por variables clínicas como comorbilidad y polifarmacia.
Tenemos que reconocer diferentes limitaciones y fortalezas de nuestro estudio. Como primera limitación, es importante considerar que la identificación de los pacientes PCC/MACA se ha ido implementando y mejorando progresivamente en atención primaria, así que una parte de los pacientes no identificados en nuestra muestra puedan ser en realidad comparables con los PCC/MACA y la falta de identificación sea debida a la fase temprana de la implantación de los códigos PCC/MACA. Además, contextualizando el estudio en el mundo real, no se puede descartar que acontecimientos contingentes, como el desarrollo, en nuestro territorio, de la ruta de la insuficiencia cardiaca pueda haber incrementado la sensibilidad de los profesionales hacia la identificación, y explicar así la alta prevalencia de esta patología en el grupo PCC/MACA. Un punto fuerte del estudio es la amplia muestra de pacientes, la valoración geriátrica integral sistemática y los datos de reingresos, que en muchos estudios no están disponibles. Existen además pocos estudios que observen o analicen pacientes de tan elevada edad y multimorbilidad durante una hospitalización. Otro punto fuerte es que se trata de una experiencia real world y de un modelo de atención real y escalable.
En conclusión y según nuestra experiencia, las unidades de SG pueden atender pacientes complejos con buenos resultados, comparables a los menos complejos. Estos datos tendrían que ser confirmados en futuros estudios experimentales que comparen por ejemplo esto y modelos de atención clásicos, para perfiles similares. Por otro lado, posiblemente debido a la comorbilidad y polifarmacia que los caracteriza, estos pacientes reingresan más a los 30días; esto enfatiza la necesidad de seguimiento proactivo, post-alta, para minimizar el impacto de los reingresos. Finalmente, observamos un incremento de la mortalidad a los 30días en un grupo que incluye pacientes con enfermedad avanzada. En conjunto, nuestros resultados animan a continuar explorando fórmulas asistenciales geriátricas innovadoras basadas en una aproximación holística e integral del paciente, similares a modelos recientes tanto en urgencias26,27 como en unidades de fragilidad28, para prestar una atención óptima a los pacientes crónicos complejos y reducir el impacto sobre los recursos convencionales.
- •
Sabemos que el aumento de pacientes de edad avanzada con múltiples enfermedades crónicas comporta un aumento progresivo de ingresos y reingresos hospitalarios, siendo necesaria la creación de fórmulas asistenciales innovadoras, una de ellas las unidades de subagudos, basadas en una atención integral del paciente.
- •
Existen pocos estudios con poblaciones tan envejecidas y complejas, y es necesaria la realización de estudios para evaluar el funcionamiento de estas nuevas fórmulas asistenciales para pacientes crónicos altamente complejos.
- •
También es importante empezar a controlar los datos de reingreso en estos pacientes, que en muchos estudios no están disponibles.
- •
Este estudio nos permite saber que los pacientes que ingresan en unidades de subagudos presentan una edad media muy avanzada (promedio edad±DE=85,6±7,5), de los cuales casi el 40% están ya identificados por sus médicos de atención primaria como pacientes crónicos complejos o con enfermedad crónica avanzada.
- •
A pesar de mayor comorbilidad y polifarmacia, los resultados de PCC/MACA al alta de una unidad de subagudos fueron comparables con los otros pacientes. En cambio, la mortalidad global sumando los 30días post-alta fue superior entre pacientes PCC/MACA.
- •
La mayor tasa de reingreso a los 30días post-alta observada entre los pacientes identificados como PCC/MACA es causada probablemente por su comorbilidad y polifarmacia (variables asociadas independientemente al reingreso en el análisis multivariado).
Los autores declaran no tener ningún conflicto de intereses.