Editado por: Dr. Joan Gené y Dra. Esther Limón
Última actualización: Noviembre 2025
Más datosDescribir el estado de salud y uso de recursos de las personas incluidas en el programa de atención domiciliaria (ATDOM) mediante el uso secundario de datos del sistema público.
DiseñoEstudio observacional poblacional.
EmplazamientoAtención Primaria de Cataluña (2022).
ParticipantesTodas las personas mayores de 65 años incluidas en ATDOM emparejadas 1:1 por edad, sexo, nivel socioeconómico y equipo de atención primaria de asignación con personas no atendidas en ATDOM (45.578 personas por grupo, 70,5% mujeres y media de 86,8 años).
IntervencionesEstar las personas atendidas en ATDOM.
Mediciones principalesMorbilidad, uso de recursos y eventos (ingresos, mortalidad).
ResultadosEl 53,6% de las personas en ATDOM tenía un diagnóstico de paciente crónico complejo (PCC) y el 5,7% de enfermedad crónica avanzada (ENCA), frente al 1,1% de PCC y el 0,05% de ENCA de la población no ATDOM. En ATDOM hubo más personas con insuficiencia cardíaca, demencia, accidente cerebrovascular, fibrilación auricular y EPOC, con un mayor uso de fármacos y gasto farmacéutico (1.446 € vs. 732 €, razón de 1,98, IC del 95%, 1,95-2,00). La mortalidad fue del 20% en ATDOM y del 6% en la población no ATDOM (razón de 3,3, IC del 95%, 3,17-3,44). Un análisis estratificado por edad mostró una mayor complejidad, prevalencia de enfermedades y eventos en las personas ATDOM entre 65 y 80 años respecto a las mayores de 80 años.
ConclusionesLos resultados, que muestran una mayor morbilidad y complejidad en ATDOM, especialmente en personas menores de 80 años, pueden ser útiles en la identificación de necesidades de atención de estas personas y la planificación del programa.
To describe health status and health care services of the people included in home care program (HC) through secondary use of data from the public system.
DesignObservational population-based study.
LocationPrimary health care in Catalonia (2022).
ParticipantsAll people over 65 years of age included in HC matched 1:1 with people not attended in HC by age, sex, socioeconomic level and primary care team (45,578 persons per group, 70.5% women and mean age 86.8 years).
InterventionsPeople receiving HC.
Main measurementsMorbidity, healthcare use and events (hospital admissions, mortality).
Results53.6% of people in HC had a diagnosis of complex chronic patient and 5.7% of advanced chronic disease, compared to 1.1% and 0.05% in the non-HC population. There were more people in HC with heart failure, dementia, stroke, auricular fibrillation and COPD, with higher drug use and pharmaceutical expenditure (€1,446 vs. €732, ratio 1.98, 95%CI 1.95-2.00). Mortality was 20% in HC and 6% in the non-HC population (ratio 3.3, 95%CI 3.17-3.44). A stratified analysis by age showed a higher complexity, morbidity and events in people between 65 and 80 years of age with respect to those over 80 years of age in HC.
ConclusionsThe results, which show increased morbidity and complexity in HC, especially in people under 80 years of age, may be useful to better identify care needs of these people and program planning.
El aumento de la esperanza de vida y las mejoras tecnológicas y en la asistencia sanitaria han comportado un incremento en el número de personas con enfermedades crónicas, discapacidad, dependencia y necesidades complejas de atención. En 2022, cerca del 20% de las personas residentes en Cataluña tenía más de 65 años y, de estas, el 17% tenía más de 85. Alrededor del 3,5% de la población atendida por los equipos de atención primaria (EAP) estaba identificada como persona con cronicidad compleja (PCC), es decir, con una o más enfermedades de larga evolución) y el 0,3% como enfermedad crónica avanzada (ENCA), habitualmente con un pronóstico de vida limitada). Ambas identificaciones las utilizan los profesionales de salud, son equivalentes a problemas de salud e informan sobre la presencia de enfermedades crónicas. Además, el 8,6% de las personas mayores de 65 años estaban identificadas como frágiles. Estas condiciones a menudo se solapan y conllevan un mayor riesgo de discapacidad, caídas, fracturas, ingresos y reingresos hospitalarios, mortalidad y representan un reto para el sistema sanitario. A escala mundial, la cronicidad genera un elevado gasto sanitario derivado de la mayor necesidad de atención, seguimiento y tratamientos1.
En los planes para el abordaje de la cronicidad el domicilio representa un entorno prioritario en el que prestar atención sanitaria, pues favorece la autonomía de las personas2,3. En este sentido, la atención primaria (AP) de salud ofrece un programa de atención domiciliaria (ATDOM) para personas que no pueden desplazarse a su centro de salud y necesitan ser visitadas a domicilio, generalmente de edad avanzada, con enfermedades crónicas, deterioro cognitivo, situación de fin de vida o un elevado grado de dependencia o fragilidad4.
En Cataluña existen diferentes modelos con los que los EAP se organizan para llevar a cabo la ATDOM5. En los modelos más tradicionales, los profesionales de medicina de familia (MF), enfermería (ENF) o trabajo social sanitario (TSS) pueden atender a sus pacientes ATDOM asignados cualquier día o días concretos a la semana. Estos modelos son los más frecuentes y predominan en zonas rurales y semirrurales. Otros modelos, más frecuentes en zonas urbanas y semiurbanas, se caracterizan por tener los pacientes ATDOM del EAP asignados a unidades específicas: unidades de Enfermería (en las que se mantiene la asignación de los ATDOM al MF habitual) y unidades multidisciplinares (los pacientes ATDOM pasan a ser asignados a un equipo de MF y una o más ENF). El modelo organizativo ATDOM de un EAP podría tener influencia en los resultados de la atención. Este aspecto, que está en estudio6, se tiene que tener en cuenta a la hora de comparar poblaciones, sus necesidades y resultados en salud.
En el año 2023, 68.708 personas estaban incluidas en el programa ATDOM (el 1,1% de la población residente en Cataluña y el 4,8% de la población mayor de 65 años). Si bien, según datos de la Central de Resultados de Catalunya7, este porcentaje se ha mantenido estable durante en los últimos años, la variabilidad existente tanto entre regiones sanitarias como entre las áreas de salud ha ido en aumento.
Algunas publicaciones han descrito las características, morbilidad y uso de recursos sanitarios de la población atendida en ATDOM en Cataluña, abarcando diferentes territorios y un volumen variable de poblaciones8-11. Sin embargo, no se dispone de análisis específicos que permitan estudiar sus características mediante el análisis de subpoblaciones o de análisis comparativos con población no incluida en la ATDOM de características similares.
Dado que la atención domiciliaria es uno de los pilares de la atención primaria y desempeña un papel clave en el seguimiento y la gestión de pacientes crónicos y dependientes, es relevante disponer de datos comparativos que permitan conocer mejor las características actuales de la población en el programa ATDOM. La utilización de datos secundarios del sistema sanitario público facilita el análisis poblacional de una manera eficiente y con gran validez externa, ya que permite estudiar a todos los pacientes atendidos sin necesidad de nuevos reclutamientos ni sesgos de selección y favorece la planificación de políticas de salud basadas en evidencia.
El objetivo de este estudio fue describir el estado de salud y uso de recursos de la población ATDOM de Cataluña en 2022 y comparar estas variables con una población no ATDOM de las mismas características sociodemográficas que permitan caracterizar mejor esta población y obtener información útil para la planificación y la organización de la atención.
Material y métodosEstudio observacional descriptivo poblacional que compara las personas incluidas en ATDOM con personas no ATDOM atendidas por los servicios de AP del sistema público residentes en Catalunya durante el año 2022. El estudio cuenta con la aprobación del Comité de Ética de IDIAP Jordi Gol (23/120-P).
Se seleccionó a todas las personas mayores de 65 años incluidas en el programa ATDOM en 2022 durante un mínimo de 180 días. El único criterio de inclusión en el programa ATDOM es la imposibilidad de desplazarse al centro de salud. Los profesionales se basan en la funcionalidad, estado de fragilidad, las posibles barreras arquitectónicas o la falta de apoyo familiar o social de estas personas para decidir su inclusión el programa. Las personas del grupo no ATDOM (población control) fueron seleccionadas de la población atendida en AP durante el mismo periodo mediante un emparejamiento 1:112 en función de la edad, el sexo, el nivel socioeconómico individual y el EAP de asignación, para minimizar posibles diferencias debidas al modelo organizativo del mismo. Los datos se obtuvieron de las fuentes de información que la Agencia de Calidad y Evaluación Sanitarias tiene disponibles en el marco del encargo de gestión y uso secundario de los datos para promover el impulso a la investigación, la innovación y la evaluación sanitarias. Se analizaron variables de morbilidad y cronicidad calculando la prevalencia de enfermedades frecuentes en población ATDOM, con elevado impacto en la calidad de vida o funcionalidad de las personas o en la carga asistencial (insuficiencia cardíaca, demencia, accidente cerebrovascular, fibrilación auricular, enfermedad pulmonar obstructiva crónica [EPOC], cardiopatía isquémica, diabetes mellitus 2, obesidad, enfermedad renal crónica, neoplasia maligna, hipertensión arterial y dislipidemia), la prevalencia de personas con criterios de complejidad clínica (PCC), entendida como una o más enfermedades crónicas, complejidad asistencial con necesidad de acceso a distintos dispositivos y profesionales, o complejidad social para atender sus necesidades) y ENCA (personas con enfermedad crónica avanzada y progresiva, con un pronóstico de vida limitado o proximidad de final de vida y elevada necesidad de atención)13, la media del valor numérico de complejidad individual, variable continua que se obtiene para el cálculo del grupo de morbilidad ajustada (complejidad GMA), en la que mayores valores indican mayor complejidad (en 2022 Cataluña presentaba valores de 0 a 65, con una media de 4,5)14,15, la funcionalidad (escala de Barthel, de 0 a 100, valores inferiores a 40 indican dependencia grave)16, deterioro cognitivo (escala de Pfeiffer, de 0 a 10, valores superiores a 9 indican deterioro cognitivo grave)17 y riesgo social (escala de Gijón, de 5 a 25, valores superiores a 15 indican problemática social)18 (fuente: historia clínica de AP); variables de dispensación de fármacos asociados al tratamiento de estas enfermedades (fuente: bases de datos de facturación de farmacia); de uso de recursos de AP, en concreto, visitas (fuente: historia clínica de AP); de eventos como la mortalidad (fuente: registro central de asegurados), la institucionalización en una residencia geriátrica, fracturas o caídas (fuente: historia clínica de AP) o ingresos hospitalarios y visitas urgentes (fuente: conjunto mínimo básico de datos de hospitales, urgencias y centros sociosanitarios). Todo ello en función de la inclusión o no en el programa ATDOM.
Para las variables dicotómicas se calcularon el número y frecuencia relativa (%), las razones de prevalencias y sus correspondientes intervalos de confianza del 95% (IC del 95%) mediante modelos de regresión de Poisson. Para las variables cuantitativas discretas se calculó la media, desviación estándar y las razones de las tasas de incidencia e IC del 95% mediante modelos de regresión binomial negativa. Adicionalmente se realizaron análisis estratificados por edad (menores de 80 años y 80 años o más). Todos los análisis se realizaron con el software estadístico R 4.2.0.
ResultadosSe incluyó a 91.156 personas (45.578 por grupo). La edad media fue de 86,8 años, con el 70,5% de mujeres, el 2,17% de personas exentas de copago farmacéutico, el 77,9% con rentas inferiores a 18.000 €, el 19,6% entre 18.000 y 100.000 € y el 0,3% más de 100.000 €. Cada persona del grupo de comparación fue seleccionada del mismo EAP de asignación de la correspondiente persona del grupo ATDOM.
El 53,6% de las personas incluidas en ATDOM tenía un diagnóstico de PCC, frente al 1,1% de la población no ATDOM (control), representando una razón ATDOM/control de 48,6 (IC del 95%, 44,53-53,03). El 5,7% de las personas ATDOM tenía un diagnóstico de ENCA frente al 0,05% de la población control (razón de prevalencia ATDOM/control de 123,2, IC del 95%, 80,20-189,24). El valor medio de complejidad (puntuación GMA) fue superior en ATDOM que en la población control (17,8 vs. 11,8, con una razón de 1,5, IC del 95%, 1,49-1,51). Los análisis de la media del valor de complejidad GMA por grupo de edad mostraron diferencias en función de la edad. Si bien estas tendieron a incrementarse con la edad, la razón ATDOM/control se comportó a la inversa, siendo más elevada en los grupos de menor edad y más baja en los de edad más avanzada (fig. 1 A). De entre las personas con una valoración previa, cerca del 22% de las personas en ATDOM presentaba dependencia grave (test de Barthel <40 puntos) frente al 2,5% de la población control (razón de 24,3, IC del 95%, 22,02-26,91). Un 10% en ATDOM presentaba deterioro cognitivo grave (test de Pfeiffer> 8 puntos) frente al 1,6% (razón de 17,5, IC del 95%, 15,44-19,84) y un 2% situación de riesgo o problemática social (escala de Gijón> 16 puntos), frente al 0,7% (razón de 11,4, IC del 95%, 8,36-15,59).
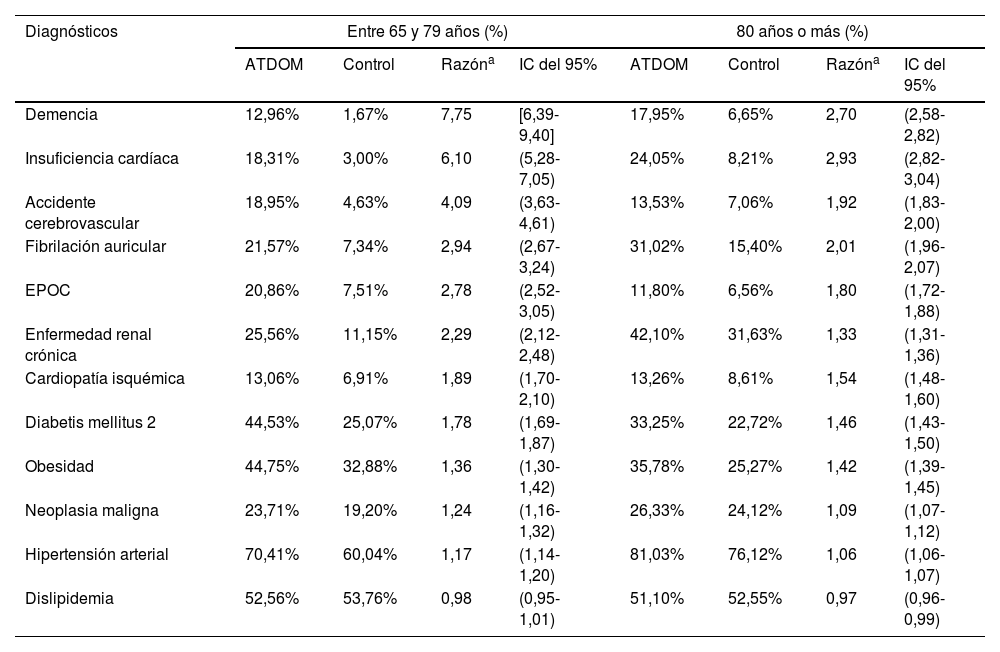
Se observaron diferencias globales entre ATDOM y población control, destacando en la primera una mayor proporción de insuficiencia cardiaca, demencia, accidente cerebrovascular, fibrilación auricular y EPOC (tabla 1). El análisis estratificado por edad mostró diferencias entre ATDOM y control, con razones de prevalencias ATDOM/control superiores en los grupos de menor edad, que tendían a igualarse aproximadamente a partir de los 80 años (tabla 2).
Prevalencias y razones de prevalencias de los diagnósticos analizados entre población ATDOM y población control
| Diagnósticos | ATDOM | Población control | ||||
|---|---|---|---|---|---|---|
| n | % | n | % | Razóna | IC del 95% | |
| Insuficiencia cardíaca | 10.573 | 23,2% | 3.389 | 7,4% | 3,12 | (3,01-3,24) |
| Demencia | 7.843 | 17,2% | 2.696 | 5,9% | 2,91 | (2,79-3,03) |
| Accidente cerebrovascular | 6.532 | 14,3% | 3.055 | 6,7% | 2,14 | (2,05-2,23) |
| Fibrilación auricular | 13.501 | 29,6% | 6.474 | 14,2% | 2,09 | (2,03-2,14) |
| EPOC | 5.991 | 13,1% | 3.054 | 6,7% | 1,96 | (1,88-2,05) |
| Cardiopatía isquémica | 6.030 | 13,2% | 3.809 | 8,4% | 1,58 | (1,52-1,65) |
| Diabetis mellitus 2 | 15.916 | 34,9% | 10.513 | 23,1% | 1,51 | (1,48-1,55) |
| Obesidad | 16.914 | 37,1% | 12.033 | 26,4% | 1,41 | (1,38-1,43) |
| Enfermedad renal crónica | 18.071 | 39,6% | 13.033 | 28,6% | 1,39 | (1,36-1,41) |
| Neoplasia maligna | 11.824 | 25,9% | 10.661 | 23,4% | 1,11 | (1,08-1,13) |
| Hipertensión arterial | 36.216 | 79,5% | 33.609 | 73,7% | 1,08 | (1,07-1,09) |
| Dislipidemia | 23.388 | 51,3% | 24.035 | 52,7% | 0,97 | (0,96-0,99) |
IC: intervalo de confianza. EPOC: enfermedad pulmonar obstructiva crónica.
Prevalencias y razones de prevalencias de los diagnósticos analizados entre población ATDOM y población control según edad
| Diagnósticos | Entre 65 y 79 años (%) | 80 años o más (%) | ||||||
|---|---|---|---|---|---|---|---|---|
| ATDOM | Control | Razóna | IC del 95% | ATDOM | Control | Razóna | IC del 95% | |
| Demencia | 12,96% | 1,67% | 7,75 | [6,39-9,40] | 17,95% | 6,65% | 2,70 | (2,58-2,82) |
| Insuficiencia cardíaca | 18,31% | 3,00% | 6,10 | (5,28-7,05) | 24,05% | 8,21% | 2,93 | (2,82-3,04) |
| Accidente cerebrovascular | 18,95% | 4,63% | 4,09 | (3,63-4,61) | 13,53% | 7,06% | 1,92 | (1,83-2,00) |
| Fibrilación auricular | 21,57% | 7,34% | 2,94 | (2,67-3,24) | 31,02% | 15,40% | 2,01 | (1,96-2,07) |
| EPOC | 20,86% | 7,51% | 2,78 | (2,52-3,05) | 11,80% | 6,56% | 1,80 | (1,72-1,88) |
| Enfermedad renal crónica | 25,56% | 11,15% | 2,29 | (2,12-2,48) | 42,10% | 31,63% | 1,33 | (1,31-1,36) |
| Cardiopatía isquémica | 13,06% | 6,91% | 1,89 | (1,70-2,10) | 13,26% | 8,61% | 1,54 | (1,48-1,60) |
| Diabetis mellitus 2 | 44,53% | 25,07% | 1,78 | (1,69-1,87) | 33,25% | 22,72% | 1,46 | (1,43-1,50) |
| Obesidad | 44,75% | 32,88% | 1,36 | (1,30-1,42) | 35,78% | 25,27% | 1,42 | (1,39-1,45) |
| Neoplasia maligna | 23,71% | 19,20% | 1,24 | (1,16-1,32) | 26,33% | 24,12% | 1,09 | (1,07-1,12) |
| Hipertensión arterial | 70,41% | 60,04% | 1,17 | (1,14-1,20) | 81,03% | 76,12% | 1,06 | (1,06-1,07) |
| Dislipidemia | 52,56% | 53,76% | 0,98 | (0,95-1,01) | 51,10% | 52,55% | 0,97 | (0,96-0,99) |
EPOC: enfermedad pulmonar obstructiva crónica; IC: intervalo de confianza.
En general, los resultados mostraron un mayor uso de los fármacos analizados en ATDOM (tabla 3). Se observó una mayor dispensación de antipsicóticos en el grupo ATDOM (razón de 3,68), así como un mayor uso de insulina para la diabetes (razón de 2,89), aunque las razones de prevalencias de diabetes mellitus 2 en este grupo no difirieron excesivamente del grupo control (tabla 2). El coste de farmacia asociado a medicamentos fue de 1.446€ en ATDOM frente a 732 € (razón de 1,98, IC del 95%, 1,95-2,00).
Prevalencias y razones de prevalencias del uso de fármacos entre población ATDOM y población control
| ATDOM | Población control | |||||
|---|---|---|---|---|---|---|
| Evento | n | % | n | % | Razóna | IC del 95% |
| Antipsicóticos | 9.225 | 20,2% | 2.505 | 5,5% | 3,68 | (3,53-3,84) |
| Insulina/diabetes | 5.404 | 11,9% | 1.868 | 4,1% | 2,89 | (2,75-3,04) |
| Antiepilépticos | 8.019 | 17,6% | 3.616 | 7,9% | 2,22 | (2,14-2,30) |
| Corticoides | 2.946 | 6,5% | 1.571 | 3,4% | 1,88 | (1,77-1,99) |
| Antidepresivos | 18.789 | 41,2% | 10.087 | 22,1% | 1,86 | (1,83-1,90) |
| Antiagregantes | 27.014 | 59,3% | 17.417 | 38,2% | 1,55 | (1,53-1,57) |
| Antiulcerosos | 30.458 | 66,8% | 21.378 | 46,9% | 1,42 | (1,41-1,44) |
| Analgésicos | 31.493 | 69,1% | 23.093 | 50,7% | 1,36 | (1,35-1,38) |
| Ansiolíticos | 17.195 | 37,7% | 14.074 | 30,9% | 1,22 | (1,20-1,24) |
| IECA/HTA | 17.181 | 37,7% | 15.917 | 34,9% | 1,08 | (1,06-1,10) |
| Hipolipemiantes | 17.086 | 37,5% | 16.981 | 37,3% | 1,01 | (0,99-1,02) |
| AINE | 1.069 | 2,3% | 1.486 | 3,3% | 0,72 | (0,67-0,78) |
AINE: antiinflamatorios no esteroideos; IC: intervalo de confianza; IECA: inhibidor de la enzima conversora de angiotensina; HTA: hipertensión arterial.
La tabla 4 muestra las prevalencias de eventos ocurridos durante el año de estudio, incluyendo visitas a urgencias o contactos con el sistema de urgencias médicas (SEM). El 13,7, el 52,9 y el 56,1% de las personas en ATDOM fue visitado en urgencias de atención primaria, del hospital y por el SEM, respectivamente. Una mayor proporción de personas en ATDOM tuvo ingresos urgentes y en dispositivos de atención intermedia (razones alrededor de 2). Las tasas de institucionalización en residencias geriátricas fueron las mismas en ambos grupos. La mortalidad en ATDOM durante el año de estudio fue del 20%, con una razón de 3 veces más que la población control, y del 15% al año siguiente. La figura 1 B muestra la prevalencia de defunciones y razón de prevalencia por grupo de edad donde también se observó que las razones ATDOM/población control eran muy elevadas en personas menores de 80 años y tendían a igualarse aproximadamente a partir de esa edad, a medida que la mortalidad iba aumentando en los 2 grupos.
Prevalencias y razones de prevalencias de eventos entre población ATDOM y población control
| ATDOM | Población control | |||||
|---|---|---|---|---|---|---|
| Evento | n | % | n | % | Razóna | IC del 95% |
| Visita CUAP | 6.267 | 13,75% | 5.945 | 13,04% | 1,05 | (1,02-1,09) |
| Visita URG hospital | 24.112 | 52,91% | 17.600 | 38,62% | 1,37 | (1,35-1,39) |
| Visita de SEM | 25.567 | 56,10% | 13.859 | 30,41% | 1,84 | (1,82-1,87) |
| Ingreso hospitalario urgente | 15.182 | 33,31% | 7.766 | 17,04% | 1,96 | (1,91-2,00) |
| Ingreso hospitalario programado | 2.688 | 5,90% | 1.978 | 4,34% | 1,36 | (1,28-1,44) |
| Ingreso centro atención intermedia | 5.025 | 11,03% | 2.232 | 4,90% | 2,25 | (2,15-2,36) |
| Fractura | 3.112 | 6,83% | 2.533 | 5,56% | 1,23 | (1,17-1,29) |
| Caída | 2.187 | 4,80% | 1.438 | 3,16% | 1,52 | (1,42-1,62) |
| Institucionalización en residencia geriátrica | 1.310 | 2,87% | 1.310 | 2,87% | 1,00 | (0,93-1,08) |
| Defunción | 9.280 | 20,36% | 2.810 | 6,17% | 3,30 | (3,17-3,44) |
| Defunción el año siguiente | 7.202 | 15,80% | 3.128 | 6,86% | 2,30 | (2,21-2,40) |
CUAP: centro de urgencias de Atención Primaria; IC: intervalo de confianza; SEM: sistema de urgencias médicas; URG: urgencias.
Teniendo en cuenta cualquier modalidad de visita (en el centro, en el domicilio, telefónicas, telemáticas), el 97% de las personas en ATDOM fueron atendidas por MF (con una media de 12 visitas por persona), el 98% por ENF (21 visitas por persona) y el 45% por TSS (3,7 visitas por persona) (tabla 5). Más del 93% de la población control fue atendida por MF y ENF, mientras que el 23% fue atendida por TSS.
Prevalencia/media de visitas por persona y sus razones entre población ATDOM y población control según profesionales de atención primaria
| ATDOM | Población control | |||||
|---|---|---|---|---|---|---|
| Prevalencia de visitas | n | % | n | % | Razóna | IC del 95% |
| MF totalesb | 44.294 | 97,19% | 42.895 | 94,12% | 1,03 | (1,02-1,05) |
| MF a domicilio | 30.823 | 67,63% | 9.807 | 21,52% | 3,14 | (3,09-3,20) |
| ENF totalesb | 44.769 | 98,23% | 42.636 | 93,55% | 1,05 | (1,04-1,06) |
| ENF a domicilio | 41.397 | 90,83% | 11.283 | 24,76% | 3,67 | (3,61-3,73) |
| TSS totalesb | 20.590 | 45,18% | 10.576 | 23,20% | 1,95 | (1,9-1,99) |
| TSS a domicilio | 8.248 | 18,10% | 2.218 | 4,87% | 3,72 | (3,56-3,89) |
| Número de visitas | Media | DE | Media | DE | Razóna | IC del 95% |
| MF totalesb | 12,42 | 10,56 | 8,14 | 7,28 | 1,53 | (1,51-1,54) |
| MF a domicilio | 2,50 | 3,68 | 0,54 | 1,60 | 4,64 | (4,53-4,74) |
| ENF totalesb | 21,41 | 20,86 | 8,65 | 10,65 | 2,47 | (2,44-2,5) |
| ENF a domicilio | 9,15 | 13,18 | 1,16 | 4,45 | 7,86 | (7,7-8,03) |
| TSS totalesb | 1,92 | 3,68 | 0,83 | 2,35 | 2,31 | (2,25-2,38) |
| TSS a domicilio | 0,25 | 0,68 | 0,07 | 0,35 | 3,87 | (3,7-4,06) |
DE: desviación estándar, ENF: enfermería, IC: intervalo de confianza, MF: Medicina de Familia, TSS: trabajo social sanitario.
Se ha llevado a cabo un análisis descriptivo de la morbilidad y el uso de recursos de la población ATDOM en Cataluña en 2022 en comparación con población no ATDOM de la misma edad, sexo, nivel socioeconómico individual y atendida por los mismos EAP. Este análisis aporta, por tanto, información representativa de las características de estas personas.
En línea con otras publicaciones8,19, la población atendida en ATDOM presenta una mayor complejidad, como se desprende del análisis de las proporciones de personas con dependencia grave, deterioro cognitivo severo y problemática social de ambos grupos, así como de la proporción de personas identificadas como PCC y ENCA, con necesidades complejas y frecuentemente en situación de final de vida. Un estudio descriptivo transversal de las características de las personas ATDOM en la ciudad de Barcelona en 2019 mostró que un 72% eran mujeres, con una edad media global de 86 años8. Aproximadamente la mitad de las personas atendidas tenía deterioro cognitivo o diagnóstico de PCC y un 7% estaba identificada como ENCA. Un informe del Servicio Catalán de la Salud comparó variables clínicas de personas en ATDOM con población general9. El porcentaje de PCC y ENCA era del 50 y el 12%, respectivamente, y la edad media del grupo ATDOM fue de 86 años, pero la de población control fue 10 años menor. Esta diferencia de edad podría influir en los resultados comparativos. El presente, con relación a los estudios previos, aporta datos actualizados comparativos de grupos que, mediante el emparejamiento 1:1, presentan características similares en cuanto a edad, sexo, nivel socioeconómico individual y equipo de Atención Primaria de asignación, con el objetivo de obtener resultados explicables por las características del grupo ATDOM.
En línea con otras publicaciones, la prevalencia de enfermedades crónicas y el consiguiente uso de fármacos fue superior en población ATDOM8,10, así como el gasto farmacéutico asociado, que fue el doble en la población ATDOM9. Otros estudios han descrito una mayor prescripción de antipsicóticos en personas con demencia atendidas en el domicilio20, así como una mayor polimedicación, asociada a un mayor uso de recursos21,22. No obstante, estos aspectos no han sido abordados en este estudio y será necesario realizar análisis específicos con los datos disponibles que aborden esta línea de investigación.
Durante el año de estudio cerca de la totalidad de las personas en ATDOM fue atendida por un profesional de Medicina Familiar. Las visitas de enfermería fueron realizadas al 98% de las personas, con una media de 21 visitas por persona, frente a las 12 de medicina. Estos resultados concuerdan con lo que establece el modelo de atención ATDOM, ya que es este el perfil profesional que más tiempo dedica a la atención a domicilio para realizar actividades como cuidados o controles3,4. También destaca que casi la mitad de las personas en ATDOM fue atendida por profesionales de trabajo social sanitario, que participan en las valoraciones y coordinan la respuesta a necesidades sociales con los servicios sociales, de acuerdo con lo establecido en el modelo de atención4.
Las personas en ATDOM presentaron una mortalidad del 20%, valor similar al observado en residencias geriátricas, destacando una razón superior en el porcentaje de defunciones en las personas entre 65 y 80 años respecto a las mayores de 80 años. Las hospitalizaciones programadas, habitualmente por intervenciones o pruebas diagnósticas, no difirieron excesivamente en ambas poblaciones de estudio. Las hospitalizaciones en centros sociosanitarios, incluyendo mediana y larga estancia, fueron superiores en la población ATDOM, así como las hospitalizaciones urgentes, habitualmente debidas a una situación sobrevenida. Un aspecto a valorar sería un análisis más detallado de las diferencias en las hospitalizaciones potencialmente evitables23. Estas tienen en cuenta las hospitalizaciones motivadas por un conjunto de enfermedades crónicas, cuyo correcto seguimiento y prevención de descompensaciones por parte de atención primaria se considera que evitaría ingresos hospitalarios.
Los diferentes modelos organizativos para llevar a cabo la ATDOM podrían haber tenido una influencia en los resultados descritos, ya sea en las características de las personas atendidas como en el uso de recursos de las mismas. Para evitarlo, en el emparejamiento 1:1 se tuvo en cuenta también el EAP de asignación. El siguiente paso necesario es analizar precisamente qué papel desempeña el modelo organizativo ATDOM del EAP en los resultados en salud de las personas atendidas y cuál de ellos es más coste-efectivo en términos generales. Aspectos no analizados en este estudio descriptivo como la polimedicación, el gasto de farmacia, incluyendo otros productos no farmacológicos, las hospitalizaciones potencialmente evitables e incluso el tiempo de dedicación o número de visitas por profesionales de la atención primaria deberán ser incluidos en esta evaluación.
Los análisis según la edad mostraron diferencias que sugieren una mayor morbilidad, complejidad y mayor uso de recursos en las personas más jóvenes (entre 65 y 80 años) dentro del programa ATDOM en comparación con la población control. En edades más avanzadas (en personas mayores de 80 años) las diferencias observadas entre ambos grupos siguieron existiendo, pero fueron considerablemente menores. Este hecho probablemente está en relación con el deterioro general de las personas asociado a la edad y a la mayor mortalidad relativa en el grupo de personas ATDOM menores de 80 años. Un análisis de supervivencia podría ayudar a entender mejor estos aspectos y el comportamiento de ambas poblaciones.
Las limitaciones más destacables de este estudio están con relación a la exhaustividad de las variables analizadas. Como se ha comentado, aspectos como la polimedicación, las hospitalizaciones potencialmente evitables o el gasto total de farmacia no han sido incluidos en el análisis. Tampoco se han tenido en cuenta aspectos como las comorbilidades previas o el acceso a cuidadores informales o soporte familiar, que pueden ayudar a interpretar y entender mejor los resultados y deberán abordarse en fututos estudios.
En conclusión, los datos reportados en este informe han permitido caracterizar mejor a la población atendida en el programa ATDOM. Cataluña, como muchos otros entornos, presenta un envejecimiento progresivo de la población. Así pues, estos datos, a pesar de limitarse a la población catalana, son extrapolables a otras regiones del estado, puesto que las características de las personas atendidas son similares11 y los criterios de inclusión en los programas de atención domiciliaria son iguales en todas las comunidades3. La elevada prevalencia de enfermedades crónicas en ATDOM resaltan la necesidad de disponer de estrategias específicas para este grupo, especialmente para aquellas personas de mayor complejidad.
El estudio aporta información actualizada que puede ayudar a identificar diferencias clave en la salud y uso de recursos entre personas incluidas y no incluidas en el programa y necesidades específicas de atención de estas personas, lo que puede facilitar una mejor asignación de recursos. Los datos reportados pueden ser, por tanto, de utilidad para la planificación del programa ATDOM.
- –
Se ha llevado a cabo un análisis descriptivo de la población ATDOM que aporta información sobre morbilidad y uso de recursos en comparación con personas no ATDOM.
- –
La complejidad, prevalencia de enfermedades y consumo de fármacos es superior en ATDOM.
- –
La prevalencia de enfermedades crónicas en población ATDOM varía según la edad, y se observa que las diferencias disminuyen con la edad.
- –
Estos resultados son útiles para planificar el programa ATDOM e identificar necesidades en la atención de dicha población.
Los autores declaran haber cumplido las normas éticas relevantes para la publicación y que el estudio ha sido aprobado por el Comité de Ética correspondiente (IDIAP Jordi Gol, 23/120-P).
FinanciaciónNo se ha recibido financiación para la realización de este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.