Representantes de los grupos de trabajo de hipertensión o enfermedad cardiovascular de las Sociedades Españolas de Médicos de Atención Primaria (MAP) [SEMERGEN], de Medicina Familiar y Comunitaria [semFYC] y de Médicos Generales y de Familia [SEMG] realizaron un estudio Delphi para validar con un panel de MAP expertos en hipertensión una propuesta de recomendaciones para optimizar la teleconsulta en pacientes hipertensos.
Materiales y métodosEstudio Delphi basado en un cuestionario online con 59 recomendaciones, elaborado en base a la bibliografía relacionada disponible y a la experiencia clínica aportada por los autores.
ResultadosUn total de 118 MAP participaron en dos rondas del cuestionario (98,3% de los invitados), alcanzándose el consenso en 53/62 sentencias (85%). El equipo de Atención Primaria debe seleccionar a los pacientes hipertensos candidatos a realizar la consulta telemática proactivamente, informando de la cita con antelación. Al iniciar la consulta telemática, se recomienda explicar el motivo y los objetivos de la misma, y realizar la anamnesis preguntando por signos y síntomas de empeoramiento de la enfermedad, tratamientos actuales y adherencia a los mismos. En pacientes con una automedida de la presión arterial (AMPA) ≤135/85mmHg se recomienda pautar una nueva cita telemática en 3-6meses. Por el contrario, en pacientes asintomáticos que reporten una AMPA ≥135/85mmHg se recomienda la monitorización ambulatoria de la presión arterial, modificar el tratamiento, o derivar al paciente a visita presencial o al hospital en caso de signos o síntomas de alarma.
ConclusionesLa teleconsulta puede complementar la consulta presencial, constituyendo un elemento más a tener en cuenta para el adecuado control de los pacientes hipertensos.
Members of the working groups on hypertension or cardiovascular disease of the Spanish Societies of Primary Care Physicians (PCPs) [SEMERGEN], Family and Community Medicine [semFYC] and General and Family Physicians [SEMG], conducted a Delphi study to validate with a panel of PCPs with expertise in hypertension several recommendations to optimize teleconsultation in hypertensive patients.
Materials and methodsDelphi study based on an online questionnaire with 59 recommendations based on the available evidence and the clinical experience of the authors.
Results118 PCPs participated in two rounds of the questionnaire (98.3% of the invited physicians), reaching consensus in 53/62 statements (85%). The Primary Care team must proactively select the hypertensive patients suitable for telematic consultation and contact them to set up an appointment. Telematic consultation must begin explaining the reason and aims pursued, continuing with anamnesis, which must explore signs and symptoms of disease worsening, current treatments and level of adherence. In patients with a home blood pressure measurement (HBPM) ≤135/85mmHg, it is recommended to schedule a new telematic appointment in 3-6months. On the contrary, asymptomatic patients with a HBPM ≥135/85mmHg should undergo ambulatory blood pressure monitoring, treatment modification or, in case of warning signs or symptoms, referral to a face-to-face visit or to emergency department.
ConclusionsTeleconsultation can complement face-to-face consultation, constituting an additional tool for the appropriate follow-up of hypertensive patients.
La pandemia por la enfermedad del coronavirus del 2019 (COVID-19) ha supuesto un cambio en el modelo de atención a los pacientes crónicos en general y con hipertensión arterial (HTA) en particular, implementándose la consulta telefónica o e-consulta como vía de comunicación principal y necesaria entre el equipo de atención primaria (AP) y el paciente1. Esta situación ha obligado a intensificar el control y el seguimiento de los pacientes con factores de riesgo cardiovascular (CV) o con enfermedad cardiovascular (ECV) desde AP, así como a reforzar la prevención CV en todos los pacientes2.
La asistencia telemática por parte de los médicos de AP (MAP) a los pacientes con HTA es especialmente relevante, tanto por la elevada prevalencia de la enfermedad como por las necesidades específicas del seguimiento de estos pacientes (detección y tratamiento de complicaciones, ajuste de la medicación, etc.), así como por el hecho de que la mayoría presentan comorbilidades asociadas3,4. Estudios recientes han demostrado que el seguimiento telemático de los pacientes crónicos se asocia con un mejor control de enfermedades como la HTA, la diabetes mellitus y la dislipemia5-7. No obstante, para una implementación exitosa de la telemedicina deben producirse cambios tecnológicos y de procedimientos, lo que implica reconfigurar las prácticas médicas existentes y las relaciones médico-paciente8, para lo que son necesarias recomendaciones específicas.
Teniendo en cuenta lo anterior, los grupos de trabajo de HTA y/o ECV de las tres sociedades científicas de AP en España (la Sociedad Española de MAP [SEMERGEN], la Sociedad Española de Medicina Familiar y Comunitaria [semFYC] y la Sociedad Española de Médicos Generales y de Familia [SEMG]) han llevado a cabo un estudio Delphi para validar, con un panel de MAP con experiencia en el manejo de pacientes hipertensos, una propuesta de recomendaciones para la optimización de la consulta telemática en estos pacientes. En él se abordan los aspectos clave a tener en cuenta antes, durante y al finalizar la consulta telemática, así como aspectos a considerar para una mejor comunicación con los pacientes.
Materiales y métodosDiseño del estudioUn Comité Científico formado por 9MAP pertenecientes a los grupos de trabajo de HTA y/o ECV de SEMERGEN, semFYC y SEMG (tres representantes por Sociedad Científica) realizó una búsqueda bibliográfica sobre el manejo telemático de pacientes con HTA. El resultado de esta búsqueda, junto con la experiencia clínica aportada por el Comité Científico, constituyeron la base científica para la elaboración de un listado con 62 recomendaciones a tener en cuenta antes, durante y al finalizar la consulta telemática y en la comunicación con los pacientes. Para validar dichas recomendaciones se estableció que debían consensuarse con un panel de MAP con experiencia en el tratamiento y seguimiento de pacientes con HTA (≥3años de experiencia asistencial, mínimo de 75-100 pacientes con HTA en su cupo) y con representación geográfica de todo el territorio, mediante la metodología Delphi. Para ello, 59 recomendaciones divididas en 3 bloques (1.Antes de la consulta telemática; 2.Durante la consulta telemática; 3.Comunicación con el paciente) fueron incluidas en un cuestionario Delphi, considerándose tres sentencias con recomendaciones generales no susceptibles de ser validadas por el Comité Científico, asumiendo que alcanzarían un amplio consenso. El cuestionario se alojó en una web accesible mediante un código alfanumérico personal para mantener el anonimato de las respuestas. Los participantes valoraron cada sentencia en una escala Likert con puntuaciones del 1 (completamente en desacuerdo) al 9 (completamente de acuerdo). Las respuestas se agruparon por terciles (1-3: desacuerdo; 4-6: indeterminación; 7-9: acuerdo). Se consideró que se había alcanzado consenso en una sentencia cuando las respuestas de dos tercios o más de los participantes (≥66,6%) se situaron en el mismo tercil que el valor de la mediana de las respuestas a esa sentencia. Las sentencias que no alcanzaron consenso en la primera ronda fueron evaluadas de nuevo por el Comité Científico y repreguntadas en una segunda ronda.
Análisis estadísticoSe realizó un análisis descriptivo de todos los elementos utilizando la media ±desviación estándar, la mediana y los valores máximos y mínimos. Se empleó el estadístico de Kolmogorov-Smirnov para determinar la bondad de ajuste a una distribución normal.
La consistencia interna del cuestionario se midió mediante el alpha de Cronbach (Cα), que oscila entre 0 y 1, de menor a mayor fiabilidad (valores aceptables: >0,7; fiabilidad alta: 0,7-0,9; fiabilidad muy alta: >0,9)9. El coeficiente de correlación intraclase (ri) se calculó como medida adicional de fiabilidad (baja: ri<0,40; razonable: ri=0,40-0,59; buena: ri=0,60-0,74; excelente: ri=0,75-1)10. La correlación entre las dos rondas del cuestionario se midió mediante el coeficiente de Spearman (rs) (ninguna o pobre: rs=0-0,25; débil; rs=0,26-0,50; moderada a fuerte: rs=0,51-0,75; fuerte a muy fuerte: rs=0,76-1)11. El índice Kappa (k) se calculó para estimar, de forma cualitativa, la concordancia entre las dos rondas del cuestionario, teniendo en cuenta los terciles de respuesta (nula o pobre: k<0,20; débil: k=0,21-0,40; moderada: k=0,41-0,60; buena: k=0,61-0,80; muy buena: k=0,81-1)12. Los estadísticos se calcularon tanto de forma general como para cada uno de los tres bloques. Se consideró significación estadística cuando p<0,05.
El coeficiente de variación (CV) del cuestionario se calculó para cada ronda, junto con el delta o cambio relativo en la segunda ronda sobre la primera (CV segunda −CV primera /CV primera).
ResultadosUn total de 120 MAP respondieron a la primera ronda del cuestionario Delphi. La edad media de los participantes fue de 54,5±8,5 años y el 30,8% fueron mujeres. El 80% del panel tenían más de 20años de experiencia clínica en el tratamiento de la HTA, y el 70% tenían más de 100 pacientes con HTA en su cupo (tabla S1). Todas las comunidades autónomas de España estuvieron representadas en el estudio, abarcando la diversidad de realidades del territorio (fig. S1). Tras la primera ronda, se alcanzó consenso en acuerdo en 51 (86%) de las 59 sentencias.
El Comité Científico decidió realizar una segunda ronda del cuestionario incluyendo las 8 sentencias que no obtuvieron consenso en primera ronda más la S41, que alcanzó consenso en el límite, por su relevancia en el contexto de las sentencias no consensuadas relacionadas. Con el objetivo de aportar mayor claridad, se desdobló el enunciado de las sentencias S3, S7 y S40 y se modificó el de las sentencias S42, S50 y S51. Un total de 118 MAP participaron en esta segunda ronda (98,3% de los participantes iniciales). Las características demográficas de los participantes no difirieron significativamente de las reportadas en primera ronda (tabla S1). Se alcanzó consenso en 3 sentencias adicionales, por lo que en el global del estudio se alcanzó consenso en acuerdo en 53 (85%) de las 62 sentencias finales (en adelante, S). Las recomendaciones que no se incluyeron en el cuestionario Delphi (en adelante, R) se muestran en la tabla S2.
El cuestionario presentó una consistencia interna (Cα) muy elevada en las dos rondas del cuestionario (tabla S3). Los valores del coeficiente de correlación de Spearman (rs) mostraron una correlación cuantitativa muy fuerte entre ambas rondas, tanto en el global como para cada bloque (tabla S4). Además, los valores del índice de Kappa (k) también indicaron una concordancia cualitativa de buena a muy buena entre las dos rondas del cuestionario, tanto en el total de las puntuaciones como por bloques (tabla S4).
El coeficiente de variación (CV) del cuestionario entre la primera y la segunda ronda fue del 19,8 y del 22%, respectivamente, mostrando un incremento relativo del 11,11%. Asimismo, el Comité Científico no consideró necesaria una tercera ronda al estimar que difícilmente se producirían cambios en las respuestas.
Antes de la consulta telemáticaExistió consenso entre el panel de MAP en que la selección de los pacientes hipertensos candidatos para un seguimiento prioritario mediante visita telemática debe realizarse de una forma proactiva (S1), preferentemente por el equipo de AP (S3B). También se acordó que la consulta presencial debe priorizarse a la telemática en los pacientes con baja capacidad de autocuidado (S4), situaciones psicosociales que así lo aconsejen (fragilidad, barrera lingüística, alto grado de dependencia, falta de cuidador; S5) o que precisen ser instruidos en el autoexamen físico (automedición de la PA, perímetro abdominal, valoración de edemas; S6), así como ante la necesidad de fortalecer la relación médico-paciente, la exploración de demandas ocultas o la comunicación de malas noticias (S5) (tabla 1 y fig. 1).
Resultados del estudio Delphi de las sentencias incluidas en el Bloque 1. Antes de la consulta telemática
| N° | Sentencia | Mediana(P25-P75) | Rango mediana | Participantes en rango mediana, n (%) | Consensos |
| Selección de los pacientes | |||||
| S1 | La selección de los pacientes hipertensos candidatos para un seguimiento prioritario mediante visita telemática, debe realizarse de una forma proactiva. | 8 (7-9) | 7-9 | 104 (86,7) | C-A |
| S2 | En caso de disponibilidad, la selección de los pacientes hipertensos debe realizarse preferentemente desde la administración. | 3 (2-5) | 1-3 | 66 (55) | NC-D |
| 3 (1-5) | 1-3 | 71 (60,2) | NC-D | ||
| S3 | En caso de disponibilidad, la selección de los pacientes hipertensos debe realizarse preferentemente desde enfermería. | 7(6-8) | 7-9 | 78 (65) | NC*-A |
| S3A | En caso de disponibilidad, la selección de los pacientes hipertensos debe realizarse preferentemente desde enfermería. | 7 (5-8) | 7-9 | 73 (61,9) | NC-A |
| S3B | En base a su disponibilidad actual, la selección de los pacientes hipertensos debe realizarse preferentemente desde medicina. | 8 (5-8) | 7-9 | 81 (68,6) | C*-A |
| Cita presencial | |||||
| S4 | La consulta presencial debe priorizarse a la telemática en los pacientes con baja capacidad de autocuidado. | 9 (8-9) | 7-9 | 109 (90,8) | C-A |
| S5 | Debe priorizarse la consulta presencial en pacientes con condiciones psicosociales que así lo aconsejen*, ante la necesidad de fortalecer relación médico-paciente, exploración de demandas ocultas o comunicación de malas noticias.*Fragilidad, barrera lingüística, alto grado de dependencia, falta de cuidador. | 9 (8-9) | 7-9 | 117 (97,5) | C-A |
| S6 | Hay que considerar la consulta presencial si el paciente precisa instrucción en el autoexamen físico (automedición de la PA, perímetro abdominal, edemas, dietas...). | 9 (8-9) | 7-9 | 118 (98,3) | C-A |
| Contacto inicial con el paciente | |||||
| S7 | El contacto inicial con el paciente debe realizarse desde enfermería. | 7 (5-8) | 7-9 | 62 (51,7) | NC-A |
| S7A | El contacto inicial con el paciente debe realizarse desde enfermería. | 7 (5-9) | 7-9 | 77 (65,3) | NC*-A |
| S7B | En base a su disponibilidad actual, el contacto inicial con el paciente debe realizarse desde medicina. | 7 (5-8) | 7-9 | 75 (63,6) | NC*-A |
| S8 | En esta llamada inicial hay que validar datos y persona de contacto (paciente o cuidador) e informar del formato de la consulta telemática. | 8 (7-9) | 7-9 | 99 (82,5) | C-A |
| S9 | Siempre que se programe una consulta telemática, hay que fijar la hora de llamada y la duración prevista. | 7,5 (6-9) | 7-9 | 82 (68,3) | C-A |
| S10 | En la llamada inicial, hay que solicitar al paciente que recopile su medicación actual. | 9 (8-9) | 7-9 | 109 (90,8) | C-A |
| S11 | En la llamada inicial, hay que solicitar al paciente que recopile sus mediciones de PA, FC y peso. | 8 (7-9) | 7-9 | 104 (86,7) | C-A |
| S12 | En la llamada inicial, se debe comprobar que el paciente conoce cómo realizar un correcto autoexamen físico (automedición de PA, FC y peso). | 8,5 (8-9) | 7-9 | 106 (88,3) | C-A |
| Preparación de la consulta telemática | |||||
| S13 | El profesional sanitario que realice la consulta telemática será conocido por el paciente. | 8 (7-9) | 7-9 | 95 (79,2) | C-A |
| Elección del método de interacción | |||||
| S14 | El formato de consulta telemática dependerá de los recursos disponibles por parte del centro sanitario. | 8 (7-9) | 7-9 | 105 (87,5) | C-A |
| S15 | El formato de consulta telemática dependerá de los conocimientos/recursos tecnológicos que presente el paciente o el cuidador del mismo. | 8 (7-9) | 7-9 | 102 (85) | C-A |
| S16 | El método de interacción más adecuado es la videollamada ya que permite ver al paciente, lo identifica y hay comunicación no verbal. | 7 (6-9) | 7-9 | 83 (69,2) | C-A |
| S17 | Hay que priorizar, siempre que sea posible, las preferencias del paciente: consulta telefónica o videollamada. | 8 (6-9) | 7-9 | 84 (70) | C-A |
| S18 | El método de consulta telemático debe adaptarse al motivo de consulta (valorar signos y datos exploratorios a través de la pantalla). | 8 (7-9) | 7-9 | 93 (77,5) | C-A |
N°: número de sentencia: S: sentencia; PA: presión arterial; FC: frecuencia cardíaca; C-A: consenso-acuerdo; NC-A: no consenso-acuerdo; NC-D: no consenso-desacuerdo.
Texto en gris: resultados de la primera ronda. Texto en negro: resultados de la segunda ronda. Texto en cursiva: sentencias desdobladas o reformuladas para la segunda ronda. Celdas grises: consensos.
En el contacto inicial con el paciente por parte del equipo de AP, el panel de MAP consensuó que se deben validar los datos y la persona de contacto (paciente o cuidador, S8), asegurar la instrucción del paciente en el autoexamen físico (S12), solicitar la recopilación de la medicación actual (S10) y las últimas automediciones de presión arterial (PA), frecuencia cardíaca y peso (S11). En este contacto inicial hay que informar al paciente de la hora y la duración prevista de la consulta telemática (S9), del nombre del profesional sanitario que contactará, priorizando que sea conocido por el paciente (S13), y proporcionar indicaciones generales para facilitar el desarrollo de la consulta (evitar ruido excesivo en el domicilio, disponer de cobertura o tener a mano las gafas, si las precisa; R1). Además, hay que informar del formato de la consulta telemática (S8), teniendo en cuenta las preferencias del paciente (S17) y priorizando la videollamada, ya que permite identificar al paciente y establecer comunicación no verbal (S16). No obstante, la elección del método de consulta telemático podrá variar en función del motivo de la consulta (S18), de los recursos disponibles en el centro sanitario (S14) o de los conocimientos y recursos tecnológicos de los que disponga el paciente o el cuidador del mismo (S15).
De forma previa a la consulta telemática, el MAP revisará la historia clínica para conocer los antecedentes médicos del paciente (R2).
Durante la consulta telemáticaSe alcanzó el acuerdo entre el panel de MAP en iniciar la consulta telemática presentándose con nombre y apellidos, categoría profesional y centro de salud de procedencia (S19) e indicando el motivo y los objetivos de la consulta (S20). También se consideró importante asegurar la identidad del paciente, preguntando por datos clave que solo el MAP o el cuidador conocen, como la fecha de nacimiento o las 4 últimas cifras DNI (S21), así como registrar si el paciente está acompañado, especialmente en el caso de adolescentes, pacientes adultos mayores y personas con discapacidad, que deben dar su autorización para compartir las indicaciones médicas con el acompañante (S22) (tabla 2 y fig. 2).
Resultados del estudio Delphi de las sentencias incluidas en el Bloque 2. Durante la consulta telemática
| N° | Sentencia | Mediana (P25-P75) | Rango mediana | Participantes en rango mediana, n (%) | Consensos |
| Inicio de la consulta telemática | |||||
| S19 | Hay que iniciar la conversación presentándose con nombres y apellidos, categoría profesional y centro desde el que llama. | 9 (8-9) | 7-9 | 115 (95,8) | C-A |
| S20 | Al inicio de la conversación hay que indicar el motivo de la consulta y los objetivos. | 9 (8-9) | 7-9 | 114 (95,0) | C-A |
| S21 | Hay que asegurar la identidad del paciente, preguntando por datos clave que sólo ellos o el cuidador conocen (fecha nacimiento, 4 últimas cifras DNI). | 7 (6-9) | 7-9 | 87 (72,5) | C-A |
| S22 | Es necesario registrar si el paciente está acompañado (especialmente en el caso de adolescentes, pacientes adultos mayores y personas con discapacidad) y contar con su autorización para compartir las indicaciones médicas al acompañante por temas de confidencialidad. | 8 (8-9) | 7-9 | 107 (89,2) | C-A |
| Anamnesis | |||||
| S23 | Sería útil disponer de un Checklist de los signos y síntomas de hipertensión, enfermedad cardiovascular o lesión de órgano diana. | 8 (7-9) | 7-9 | 97 (80,8) | C-A |
| S24 | Sería útil disponer de un Checklist de los signos y síntomas de los efectos secundarios de los fármacos antihipertensivos. | 8 (7-9) | 7-9 | 99 (82,5) | C-A |
| Pruebas complementarias | |||||
| S25 | Hay que preguntar al paciente por si ha realizado alguna prueba complementaria o una visita a otro especialista desde el último contacto con su MAP. | 8 (7-9) | 7-9 | 97 (80,8) | C-A |
| Revisión del tratamiento antihipertensivo | |||||
| S26 | Hay que preguntar al paciente por la modificación del estilo de vida (dieta sin sal, realización de ejercicio físico). | 9 (8-9) | 7-9 | 116 (96,7) | C-A |
| S27 | Hay que preguntar al paciente sobre la evolución del peso corporal. | 9 (8-9) | 7-9 | 115 (95,8) | C-A |
| S28 | Hay que preguntar al paciente por la medicación antihipertensiva que está tomando (fármacos, dosis, tomas). | 9 (8-9) | 7-9 | 117 (97,5) | C-A |
| S29 | Hay que revisar el nivel de adherencia a la medicación antihipertensiva mediante el test de Morisky-Green o Haynes. | 8 (7-9) | 7-9 | 96 (80) | C-A |
| Revisión de comorbilidades | |||||
| S30 | Hay que preguntar al paciente por la evolución de las comorbilidades recogidas en la historia clínica. | 9 (8-9) | 7-9 | 109 (90,8) | C-A |
| S31 | Hay que preguntar al paciente por la medicación concomitante (fármacos, dosis, tomas) para confirmar la adherencia y la concordancia con lo que consta en la historia clínica. | 9 (8-9) | 7-9 | 116 (96,7) | C-A |
| S32 | Hay que preguntar por la evolución o aparición de nuevos posibles síntomas relacionados con las comorbilidades del paciente. | 9 (8-9) | 7-9 | 115 (95,8) | C-A |
| Valorar intervenciones | |||||
| Paciente asintomático con AMPA ≤135/85 | |||||
| S33 | En el paciente asintomático con AMPA ≤ 135/85 no es necesario realizar modificaciones del tratamiento. | 8 (6-9) | 7-9 | 87 (72,5) | C-A |
| S34 | En el paciente asintomático con AMPA ≤ 135/85 se reforzará la modificación del estilo de vida. | 9 (8-9) | 7-9 | 106 (88,3) | C-A |
| S35 | En el paciente asintomático con AMPA ≤ 135/85 se pautará una nueva cita telemática en 3-6 meses. | 8 (7-9) | 7-9 | 96 (80) | C-A |
| S36 | En el paciente asintomático con AMPA ≤ 135/85 hay que valorar la necesidad de solicitar pruebas complementarias**Control analítico anual, control electrocardiográfico cada 2 años o pruebas relacionadas con otras comorbilidades y/o los fármacos para su tratamiento. | 8 (7-9) | 7-9 | 98 (81,7) | C-A |
| Valorar intervencionesPaciente asintomático con AMPA ≥135/85 | |||||
| S37 | En el paciente asintomático en el que por primera vez se registre una AMPA ≥ 135/85, hay que reforzar el interrogatorio de adherencia farmacológica. | 9 (8-9) | 7-9 | 110 (91,7) | C-A |
| S38 | En el paciente asintomático en el que por primera vez se registre una AMPA ≥ 135/85, hay que reforzar la modificación del estilo de vida. | 9 (8-9) | 7-9 | 115 (95,8) | C-A |
| S39 | En el paciente asintomático en el que por primera vez se registre una AMPA ≥ 135/85, se pautará una nueva cita en un mes. | 7 (5-9) | 7-9 | 64 (53,3) | NC-A |
| 6 (3-8) | 4-6 | 37 (31,4) | NC-I | ||
| S40 | En el paciente asintomático en el que por primera vez se registre una AMPA ≥ 135/85, se pautará una nueva cita en 15 días | 7 (5-9) | 7-9 | 71 (59,2) | NC-A |
| S40A | En el paciente asintomático en el que por primera vez se registre una AMPA ≥ 135/85, se pautará una nueva cita en 15 días. | 7 (5-8) | 7-9 | 65 (55,1) | NC-A |
| S40B | En el paciente asintomático en el que por primera vez se registre una AMPA ≥ 135/85, se pautará MAPA. | 5 (3-7) | 7-9 | 44 (37,3) | NC-I |
| S41 | En el paciente asintomático con una AMPA ≥135/85 confirmada en al menos dos consultas separadas por un mínimo de 15 días, se pautará MAPA. | 7 (5-9) | 7-9 | 80 (66,7) | C*-A |
| 7 (5-8) | 7-9 | 62 (52,5) | NC-A | ||
| S42 | En el paciente asintomático con una AMPA ≥135/85 confirmada en el que se paute MAPA pero no se disponga de monitor o de la aceptación del paciente, hay que modificar el tratamiento farmacológico. | 7 (5-8) | 7-9 | 74 (61,7) | NC-A |
| 7 (5-8) | 7-9 | 67 (56,8) | NC-A | ||
| Derivación a consulta presencial | |||||
| S43 | Se derivará al paciente a consulta presencial cuando sea imprescindible una exploración física directa. | 9 (9-9) | 7-9 | 115 (95,8) | C-A |
| S44 | Se derivará al paciente a consulta presencial de enfermería/médico cuando este lo solicite por dudas en el manejo de la patología o del tratamiento o de la cumplimentación del AMPA. | 9 (8-9) | 7-9 | 111 (92,5) | C-A |
| S45 | Se derivará al paciente a consulta presencial ante cualquiera de los signos y síntomas de hipertensión, enfermedad cardiovascular o lesión de órgano diana. | 9 (8-9) | 7-9 | 114 (95) | C-A |
| S46 | Se derivará al paciente al hospital ante la presencia de cualquiera de los siguientes síntomas: dolor precordial de características anginosas de reciente comienzo, sospecha de ictus o ataque isquémico transitorio en los últimos 7 días. | 9 (9-9) | 7-9 | 114 (95) | C-A |
| Conclusión de la consulta telemática | |||||
| S47 | Hay que informar al paciente de los signos o síntomas de alarma por los que debe reconsultar o acudir a otro nivel asistencial. | 9 (8-9) | 7-9 | 115 (95,8) | C-A |
| S48 | Hay que preguntar explícitamente por la comprensión de las recomendaciones, consejos y prescripciones realizadas, así como fijar la fecha de la próxima cita. | 9 (8-9) | 7-9 | 115 (95,8) | C-A |
| S49 | Cuando sea preciso, hay que consensuar con el paciente la mejor forma de remitirle las instrucciones para el adecuado cumplimiento. | 9 (8-9) | 7-9 | 115 (95,8) | C-A |
| Acciones a realizar al finalizar la consulta | |||||
| S50 | Hay que enviar un resumen de la consulta telemática al paciente por correo electrónico con la información cuando las instrucciones sean complejas o haya cambio en la medicación. | 7 (5-9) | 7-9 | 78 (65) | NC*-A |
| S50A | Cuando las instrucciones sean complejas o haya cambio en la medicación, hay que hacer llegar un resumen de la consulta telemática al paciente con la información. | 8 (7-9) | 7-9 | 106 (89,8) | C-A |
N°: número de sentencia: S: sentencia; MAP: médico de Atención Primaria; AMPA: automedida de la presión arterial; MAPA: monitorización ambulatoria de la presión arterial; C-A: consenso-acuerdo; NC-A: no consenso-acuerdo; NC-I: no consenso- indeterminado
Texto en gris: resultados de la primera ronda. Texto en negro: resultados de la segunda ronda. Texto en cursiva: sentencias desdobladas o reformuladas para la segunda ronda. Celdas grises: consensos.
Al realizar la anamnesis, hubo consenso en la necesidad de preguntar por signos y síntomas de HTA, ECV, lesión de órgano diana o efectos secundarios de los fármacos antihipertensivos, para lo que los MAP consideran útiles los checklist de apoyo disponibles (S23, S24). Hubo acuerdo en preguntar al paciente si ha realizado alguna prueba complementaria o una visita a otro especialista desde el último contacto con su MAP (S25), así como revisar los aspectos vinculados con su estilo de vida (S26), evolución del peso corporal (27), medicación antihipertensiva actual (S28) y adherencia a la misma, pudiendo usarse para este fin las pruebas de Morisky-Green o de Haynes-Sackett13 (S29). Existió consenso en preguntar al paciente por la evolución de las comorbilidades recogidas en la historia clínica (S30), la medicación concomitante y la adherencia a la misma (S31), así como por la evolución o la aparición de nuevos posibles síntomas relacionados con dichas comorbilidades (S32).
En el caso de pacientes asintomáticos con una automedida de la PA (AMPA) ≤135/85mmHg no se consideró necesario modificar el tratamiento (S33), si bien se consensuó reforzar la modificación del estilo de vida (S34) y pautar una nueva cita telemática en 3-6meses (S35), así como valorar pruebas complementarias, como un control analítico anual, un control electrocardiográfico cada 2años o pruebas relacionadas con las comorbilidades que presente el paciente y/o los fármacos que esté tomando para su tratamiento (S36).
En los pacientes asintomáticos en los que por primera vez se registre una AMPA ≥135/85mmHg, hay que reforzar el interrogatorio de adherencia farmacológica (S37) y la modificación del estilo de vida (S38). Las sentencias referentes al manejo de estos pacientes en nuestro estudio no alcanzaron consenso (S39-S42).
Sí se acordó derivar al paciente a consulta presencial cuando sea imprescindible una exploración física directa (S43), cuando este tenga dudas relacionadas con el manejo de la patología/tratamiento o la cumplimentación del AMPA (S44) o si presenta signos/síntomas de HTA, ECV o lesión de órgano diana (S45). Ante la presencia de dolor precordial de características anginosas de comienzo reciente, sospecha de ictus o ataque isquémico transitorio en los últimos 7días, se derivará al paciente al hospital (S46).
Al concluir la consulta telemática, se consensuó que hay que registrar en la historia clínica la información obtenida durante la misma, al igual que después de una consulta presencial (R3). También hay que informar al paciente de los signos o síntomas de alarma por los que debe reconsultar o acudir a otro nivel asistencial14 (S47) y preguntarle explícitamente por la comprensión de las recomendaciones, consejos y prescripciones realizadas, así como fijar la fecha de la próxima cita (S48). Cuando las instrucciones sean complejas o haya cambio en la medicación, hay que consensuar con el paciente la mejor forma de hacerle llegar un resumen de la consulta telemática con las instrucciones para un adecuado cumplimiento (S49, S50A).
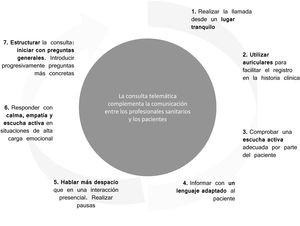
Comunicación con el pacienteSe demostró consenso entre los encuestados a la hora de considerar la consulta telemática como un complemento a la consulta presencial (S51A). También existió un consenso importante en la forma de llevar a cabo la consulta telemática, siendo necesario realizarla de forma estructurada (S52), preferentemente utilizando auriculares para liberar las manos y poder registrar las observaciones en la historia clínica (S54), desde un lugar tranquilo en aras a mantener la confidencialidad y la privacidad del paciente (S53). El panel consideró importante comprobar que se realiza una escucha activa (S55) y emplear un lenguaje comprensible y adaptado al paciente que resuelva sus dudas y necesidades (S58), hablando más despacio que cuando se está cara a cara y realizando pausas (S56) (tabla 3 y fig. 3).
Resultados del estudio Delphi de las sentencias incluidas en el Bloque 3. Comunicación con el paciente
| N° | Sentencia | Mediana (P25-P75) | Rango mediana | Participantes en rango mediana, n (%) | Consensos |
| S51 | La consulta telemática facilita una adecuada comunicación entre los profesionales sanitarios y los pacientes. | 7 (5-8) | 7-9 | 65 (54,2) | NC-A |
| S51A | La consulta telemática complementa la comunicación entre los profesionales sanitarios y los pacientes. | 8 (7-9) | 7-9 | 91 (77,1) | C-A |
| S52 | La consulta telemática debe estar estructurada, al igual que una consulta presencial. | 9 (7-9) | 7-9 | 107 (89,2) | C-A |
| S53 | Hay que realizar la llamada desde un lugar tranquilo en aras a mantener la confidencialidad y la privacidad del paciente | 9 (8-9) | 7-9 | 116 (96,7) | C-A |
| S54 | Siempre que sea posible, hay que utilizar auriculares para liberar las manos y poder registrar en la historia clínica. | 9 (7-9) | 7-9 | 104 (86,7) | C-A |
| S55 | Hay que comprobar que el paciente puede realizar una escucha activa adecuada. | 9 (8-9) | 7-9 | 109 (90,8) | C-A |
| S56 | En la comunicación telemática con el paciente, es necesario hablar más despacio que cuando se está cara a cara y realizar pausas. | 9 (7-9) | 7-9 | 108 (90) | C-A |
| S57 | Hay que iniciar la conversación con preguntas generales para progresivamente introducir preguntas más concretas. | 8 (7-9) | 7-9 | 102 (85) | C-A |
| S58 | Hay que informar con un lenguaje comprensible y adaptado al paciente. | 9 (8-9) | 7-9 | 115 (95,8) | C-A |
| S59 | En situaciones de alta carga emocional, responder con calma, empatía y escucha activa, dejando que el paciente se exprese. | 9 (8-9) | 7-9 | 114 (95) | C-A |
N°: número de sentencia: S: sentencia; NC-A: no consenso-acuerdo; C-A: consenso-acuerdo.
Texto en gris: resultados de la primera ronda. Texto en negro: resultados de la segunda ronda. Texto en cursiva: sentencias desdobladas o reformuladas para la segunda ronda. Celdas grises: consensos.
*En el límite del consenso (66,6%).
Además de lo anteriormente mencionado, se consideró prioritario, al igual que en la visita presencial, mantener la confidencialidad del paciente (S53), e iniciar la conversación con preguntas generales para posteriormente abordar aspectos más concretos (S57), con calma y empatía, dejando que el paciente se exprese, especialmente en situaciones de elevada carga emocional (S59).
DiscusiónAntes de la consulta telemáticaEn el contexto de pandemia es importante que la búsqueda proactiva de los pacientes hipertensos candidatos a un seguimiento prioritario mediante visita telemática incluya tanto a los pacientes de bajo riesgo como a los de alto riesgo, ya que ambos han dejado de acudir a las consultas de AP para el seguimiento de su patología15. Se alcanzó consenso en que, en caso de disponibilidad, dicha búsqueda debe realizarla preferentemente el MAP. No hubo acuerdo en que la realice enfermería, lo que resulta llamativo teniendo en cuenta su papel fundamental en el seguimiento de las enfermedades crónicas en AP. Especialmente en el caso de la HTA, enfermería interviene en el cribado de las cifras de PA, el seguimiento de la HTA de bajo riesgo, la promoción de la medida de la PA por AMPA, el seguimiento y la adherencia a estilos de vida saludables y el cumplimiento de los tratamientos farmacológicos16. Tampoco existió acuerdo en que la selección fuera realizada por personal administrativo, probablemente por la imposibilidad de acceso a la historia clínica por parte de personal no sanitario.
Tampoco existió consenso en si el contacto inicial con los pacientes hipertensos seleccionados para realizar una consulta telemática debe establecerse por parte de enfermería o de medicina. Diferentes factores pueden influir en esta respuesta, como, por ejemplo, los aspectos organizativos de los centros de salud o la experiencia de los profesionales con la consulta telemática o con el abordaje conjunto por parte de medicina y enfermería del paciente hipertenso16.
Sí se alcanzó consenso sobre el contenido de la llamada inicial de contacto, la preparación de la consulta telefónica y la elección del método de interacción con el paciente, posiblemente por la experiencia en telemedicina adquirida durante los últimos meses por los participantes en la encuesta17.
Durante la consulta telemáticaSe demostró un buen nivel de consenso en las recomendaciones sobre las acciones a realizar al inicio y conclusión de la consulta telemática, el uso de checklists específicos durante la anamnesis para revisar signos y síntomas de HTA o ECV1,18 y la necesidad de revisar los resultados de las pruebas complementarias previas, el tratamiento antihipertensivo y la existencia de otras comorbilidades en el transcurso de la consulta telemática.
En el caso del paciente asintomático con AMPA bien controlada (≤135/85mmHg), las intervenciones propuestas obtuvieron consenso. En el caso de una AMPA subóptima (≥135/85mmHg) se alcanzó el nivel de acuerdo requerido en la necesidad de comprobar tanto la adherencia al tratamiento farmacológico como la modificación de estilos de vida, si bien no existió consenso en cuándo estaría indicada una cita de revaloración. En este sentido, las guías y los documentos de consenso de la Sociedad Europea de Hipertensión de 2018 y 2021, así como las de la Sociedad Internacional de Hipertensión de 2020, recomiendan no basar el diagnóstico de HTA en una única medición de la PA realizada en consulta, sino confirmar los valores en 2-3 consultas separadas entre 1-4semanas (siempre que la PA no sea ≥180/110mm Hg y no exista evidencia de ECV)3,14,19. En cualquier caso, la automedición domiciliaria de la PA por parte el paciente siempre representa una medida más fiable y reproducible que las mediciones realizadas en consulta, y a menudo es un requisito indispensable para la confirmación del diagnóstico de HTA3. En estos pacientes, el panel tampoco alcanzó consenso en si pautar monitorización ambulatoria de la presión arterial (MAPA) en caso de una sola AMPA alterada (no mostrándose un nivel de acuerdo ni desacuerdo), ni tampoco ante dos o más AMPA alteradas en mediciones separadas por al menos 15días. No obstante, con un valor de AMPA ≥135/85mmHg las guías y documentos de consenso recomiendan confirmar estos valores mediante MAPA durante 24h, ya que es la forma de medida que mejor predice eventos CV3,14,20. Esta discrepancia lleva al Comité Científico a reflexionar sobre la necesidad de que nuestras Sociedades promuevan un uso más extensivo de la MAPA, ya que nos permitirá clasificar correctamente la HTA del paciente, diferenciando y valorando el grado de control, especialmente en aquellos individuos con HTA de bata blanca o enmascarada21, pero también visualizar el patrón nocturno que tanta importancia tiene en la morbimortalidad CV22.
Tampoco se alcanzó el consenso en la necesidad de modificar el tratamiento farmacológico en caso de AMPA alterada, lo cual nos lleva a preguntarnos si también deberíamos valorar programas formativos focalizados específicamente en la prevención de la inercia terapéutica, una realidad que al optimizar tratamientos minimizaría efectos nocivos a medio y a largo plazo23-25.
Comunicación con el pacienteEl desarrollo de la teleconsulta ha requerido adaptar la forma de comunicación propia de la relación médico-paciente a esta nueva herramienta.
Al plantear la cuestión de si la consulta telemática facilita una adecuada comunicación médico-paciente, no se alcanzó consenso. Diferentes motivos han podido condicionar esta respuesta, entre ellos, la falta de adaptación a la telemedicina por ambas partes, la dificultad de acceso al sistema sanitario por vía telefónica y la necesidad de mejorar los medios técnicos en las consultas de AP en nuestro país. Además, la pérdida de elementos de la comunicación no verbal, de gran valor en la consulta presencial, supone una importante barrera a la hora de realizar consultas telefónicas26.
Sí se alcanzó consenso a la hora de considerar la consulta telemática como un complemento a la consulta presencial en casos seleccionados de pacientes, en línea con la literatura27. De hecho, esta nueva forma de comunicación con los pacientes permite optimizar el control de las patologías asociadas por las que están en tratamiento, posibilitando recordatorios respecto a la adherencia terapéutica, la valoración de objetivos de control a lograr y la situación clínica actual28, mejorando su calidad de vida y reduciendo los costes médicos26. Además, la pandemia de la COVID-19 ha provocado mejoras significativas en el desarrollo de la teleconsulta no solo con los pacientes, sino también entre niveles asistenciales29.
ConclusiónPodemos afirmar que la teleconsulta puede complementar a la consulta presencial, constituyendo un elemento más a tener en cuenta para el adecuado control de los pacientes con hipertensión arterial, siempre y cuando se cumplan una serie de criterios. Estamos en el momento idóneo para realizar el gran cambio, potenciando la atención médica virtual y adaptando este nuevo modelo de consulta a las necesidades y a las preferencias de los pacientes27.
- •
La situación de pandemia por COVID-19 ha provocado que los pacientes de bajo y alto riesgo cardiovascular hayan dejado de acudir a las consultas de Atención Primaria para seguimiento de su patología por el elevado riesgo de contagio.
- •
Esta situación ha acelerado la implementación de la telemedicina como vía de comunicación principal entre el médico de Atención Primaria y el paciente crónico.
- •
El seguimiento telemático de las patologías crónicas cuenta con un alto grado de aceptación por parte de algunos pacientes, se asocia con un mejor control de enfermedades como hipertensión, diabetes mellitus y dislipemia, mejora de calidad de vida y reduce los costes médicos.
En nuestro conocimiento, este es el primer estudio Delphi llevado a cabo en España para consensuar recomendaciones específicas sobre cómo preparar y llevar a cabo la consulta telemática en pacientes hipertensos.
Los resultados de este estudio aportan al contexto actual:
- •
La visión de Atención Primaria sobre la telemedicina como una herramienta que complementa la visita presencial en pacientes con hipertensión, siempre y cuando se cumplan una serie de criterios.
- •
Algoritmos con indicaciones paso a paso para preparar, llevar a cabo y concluir de forma exitosa las consultas telemáticas con pacientes con hipertensión.
- •
Los principales elementos a tener en cuenta en la adaptación de la comunicación médico-paciente al entorno telemático.
Este artículo se basa en la metodología Delphi para alcanzar consensos y no contiene ningún estudio con participantes humanos o animales realizado por ninguno de los autores. Los cuestionarios Delphi a los que respondieron los participantes no necesitaron someterse a ninguna aprobación ética, ya que no recopilaron datos de pacientes.
FinanciaciónLos autores agradecen a Esteve Pharmaceuticals S.A. el apoyo logístico en la realización del Estudio Delphi y el soporte editorial.
Conflicto de interesesCarmen Sánchez Peinador, María José Castillo Moraga, María Isabel Egocheaga Cabello, Xiana Rodríguez Villalón, Javier Gamarra Ortiz, Manuel Domínguez Sardiña y Vicente Pallarés Carratalá han participado en proyectos de investigación patrocinados por ESTEVE Pharmaceuticals S.A.
Joan Torras Borrell ha participado como representante de SEMFYC o CAMFIC en cursos patrocinados por Sanofi, Chiesi y Boehringer Ingelheim, en actividades patrocinadas por Almirall y en proyectos de investigación patrocinados por ESTEVE Pharmaceuticals S.A.
Miguel Turégano Yedro ha participado en programas de formación continuada patrocinados por Boehringer Ingelheim, Bayer, Almirall, Ferrer Internacional S.A., AstraZeneca, Daiichi Sankyo, Lilly, Servier, Novo Nordisk y Sanofi y en proyectos de investigación patrocinados por ESTEVE Pharmaceuticals S.A.
Los autores agradecen especialmente la participación en el estudio Delphi de la Iniciativa Óptima al panel de MAPs: Abejas Juárez, JM (C.S. Santa Marta de los Barros, Santa Marta de los Barros, Badajoz); Abraldes Dopazo, J (C.S. Landako, Durango, Bizkaia); Aguilar Hernández, R (C.S. Pozo Estrecho, Pozo Estrecho, Murcia); Aguirre Rodríguez, C (C.S. Huércal de Almería, Huércal de Almería, Almería); Aisa Pascual, A (C.S. Fuentes Norte, Zaragoza); Albiñana Fernández, F (C.S. L’Eliana, Valencia); Álvarez Fonseca, S (Cons. Lieres, Lieres, Asturias); Álvarez González, A (C.S. San Jorge, Cáceres); Amador Cabrera, M (C.S. Granadilla, Granadilla, Santa Cruz de Tenerife); Andrés Vera, J (C.S. Los Barrios, Los Barrios, Cádiz); Ángel Maqueda, R (C.S. Victoria, Málaga); Arcala Campillo, E (C.S. San Felipe, Jaén); Ayala Mesa, LE (Consultorio Mogán, Mogán, Las Palmas de Gran Canaria); Barca Romero, A (C.S. López Mora, Vigo, Pontevedra); Bascou, CA (C.A.P Figueres Sud, Figueres, Girona); Belinda, MG (C.S. Piedrahita, Ávila); Bitar Blázquez, RM (C.S. Alcalá del Río, Alcalá del Río, Sevilla); Blanco Vidal, L (C.S. SerreríaII, Valencia); Calvo Vacas, J (C.S. Elena Ginel Díez, Salamanca); Cano Vicente, AA (C.S. Puerto Lumbreras, Puerto Lumbreras, Murcia); Cardona Serra, J (C.A.P. Almenar, Almenar, Lleida); Carreras Mestre, B (C.S. Delicias Norte, Zaragoza); Carrillo Carreño, J (C.S. Vera, Vera, Almería); Carrillo Pujol, AL (C.A.P. Marià Fortuny, Reus, Tarragona); Casao Adriá, S (C.S. Silla, Silla, Valencia); Cifuentes Cocina, B (C.S. Sotrondio, Sotrondio, Asturias); Cobo Barquín, JC (C.S. Bárcena de Quirós, Quirós, Asturias); Colichón Custodio, F (C.S. La Matanza, La Matanza de Acentejo, Tenerife); Costa Sande, J (C.S. Bembibre, Val do Dubra, Coruña); Cuadrado Gómez, LM (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid); Chaves, RM (C.S. Las Portadas, Dos Hermanas, Sevilla); De Maya Matallana, MC (Consultorio Fenazar, Fenazar, Murcia); Del Rivero Sierra, FB (Cons. Nueva de Llanes, Asturias); Escudero Ibáñez, JM (C.A.P. Singuerlín, Santa Coloma de Gramenet, Barcelona); Fernández González, AI (Amb. Gros, Donostia, Guipúzcoa); Fernández Romero, FJ (C.S. El Troval, Los Palacios, Sevilla); Fernández-Pacheco Corchado, LM (C.S. Tarancón, Tarancón, Cuenca); Ferrándiz Miquel, J (C.S. La Fábrica, Alcoy, Alicante); García Bellido, AJ (C.M.P. Nuestra Sra. del Rosario, Doña Mencía, Córdoba); García Cintas, J (C.S. San Agustín, Santa María del Águila, Almería); García Fabero, JR (C.S. Mairena del Aljarafe Ciudad Expo, Mairena del Aljarafe, Sevilla); García Haba, L (C.S. Pedro Fuente, Bargas, Toledo); García Hidalgo, A (C.S. UrbanoII, Mérida); García Martínez, A (C.S Carballiño, Carballiño, Ourense); García Urabayen, C (C.S. Kabieces, Santurtzi, Bizkaia); Garrido Riquenes, M (C.A.P. Castellar del Vallès, Castellar del Vallès, Barcelona); Gaudioso Vázquez, J (C.S. Los Cármenes, Madrid); Gómez Gil, E (C.S. Leganitos, Marbella, Málaga); González Alonso, N (C.S. Villalba Estación, Villalba, Madrid); González Vázquez, L (C.S. Schamann, Las Palmas de Gran Canaria); González Vielba, C (C.S. DeliciasII, Valladolid); Gracia Tricas, MM (C.S. San José Centro, Zaragoza); Guerra Pérez, J (Consulta privada Guerra Pérez, Las Palmas de Gran Canaria); Gutiérrez Moreno, F (C.S. Bombarda, Zaragoza); Hernández Tuda, C (C.S. Las Torres, Burgos); Jaén Martínez, FA (C.S. Gil y Morte, Valencia); Jiménez Vadillo, D (C.S. Quintanar de la Orden, Miguel Esteban, Toledo); Jorge Bravo, MT (C.S. Arturo Eyries, Valladolid); Juan Luis, MC (C.S. Sotillo de la Adrada, Ávila); López Gosp, D (C.A.P. Anoia, Igualada, Barcelona); López Lanza, JR (C.S. Vargas, Santander, Cantabria); Luño García, BL (C.S. Alagón, Alagón, Zaragoza); Llin Sanz, R (C.S. La Bassa, Alcoy, Alicante); Madrid del Castillo, E (C.S. Villahermosa, Villahermosa, Ciudad Real); Mahiques García, J (C.S. Silla, Silla, Valencia); Marín Andrés, FL (C.S. Santa Isabel, Zaragoza); Martín Fuertes, JJ (C.S. Barbastro, Barbastro, Huesca); Martínez González, M (C.S. A Milagrosa, Lugo); Martínez Martínez, JM (C.S. Navarrete, Navarrete, La Rioja); Martínez Ponferrada, R (C.S. Poniente, Córdoba); Mateos Fernández, MD (Centro de Alta Resolución, Trujillo, Cáceres); Mazana Novellón, R (C.A.P Almacelles, Almacelles, Lleida); Melo Cala, D (C.S. Illes Columbretes, Castellón); Mendia Gorostidi, JL (Amb. Amara Centro, Donostia, Guipúzcoa); Merino Pella, M (C.S. Villanueva Cañada, Cañada, Madrid); Migalievna Rebryk de Colichon, O (Consultorio Icod Alto, Tenerife); Molina Bárcena, V (C.S. Frontera, Torrejón de Ardoz, Madrid); Molina Molina, A (C.S. Alcalá Lareal, Jaén); Moral Vargas, S (C.S. CuencaIII, Cuenca); Moreno Santos, JP (C.S. La Puebla de Cazalla, La Puebla de Cazalla, Sevilla); Moya Moya, A (C.A.P. Castellar del Vallès, Castellar del Vallès, Barcelona); Muñoz Rodríguez, LJ (C.S. Laguna de Duero, Laguna de Duero, Valladolid); Navarro Hernández, C (Consultorio La Alcayna, La Alcayna, Murcia); Novalio Gómez, JA (C.S. Punta Umbría, Punta Umbría, Huelva); Ordóñez del Val, J (Cons. Piloña, Asturias); Ortega Redondo, J (C.S. Villanueva Sur, Villanueva de la Serena, Badajoz); Paz Ansede, C (C.S. Repelega, Portugalete, Bizkaia); Pérez Diéguez, YM (C.S. Maspalomas, Maspalomas, Las Palmas de Gran Canaria); Quijada Monzó, AM (C.S. Luis Vives, Alcalá de Henares, Madrid); Rada Casas, H (C.S. Puertollano, Puertollano, Ciudad Real); Raga Casasus, JV (C.S. Guillem de Castro, Valencia); Rey Rañal, A (C.S. Labañou, La Coruña); Ricalde Muñoz, B (Cons. Guriezo, Guriezo, Cantabria); Rodríguez Calvo, MR (C.S. Santa Elena, Zamora); Rodríguez Pérez, A (C.S. Barrio Alto, Sanlúcar, Cádiz); Rodríguez Sandoval, JM (C.S. Canals, Canals, Valencia); Rojo Fernández, JC (C.S. Celanova, Celanova, Ourense); Romero Moreno, E (C.S. Plana Lledó, Mollet, Barcelona); Ruiz García, J (C.S. Guía de Isora, Guía de Isora, Santa Cruz de Tenerife); Salguero Chaves, E (C.S. Valdepasillas, Badajoz); San José Arango, J (C.S. Monteporreiro, Pontevedra); Sánchez Avante, R (C.A.P. Premià de Mar, Premià de Mar, Barcelona); Sánchez García, MA (C.S. Villamuriel de Cerrato, Villamuriel de Cerrato, Palencia); Sardaña Álvarez, E (C.A.P Miami Platja, Miami Platja, Tarragona); Sastre Sampol, J (C.S. Es Safrá, Alcúdia, Balears); Serrano Guerra, FJ (C.S. Victoria, Málaga); Sesma Arnáiz, R (Consultorio Los Pulpites, Las Torres de Cotillas, Murcia); Sisto García de Veas, CA (C.S. La Granja, Jerez de la Frontera, Cádiz); Sobrevilla Galarza, AF (C.S. Benaguacil, Benaguacil, Valencia); Soilán Carbia, J (Hospital Virgen Ojos Grandes, Lugo); Tamayo Ferriol, T (C.S La Mata, Torrevieja, Alicante); Tapetado Pérez-Olivares, L (C.S. Menasalbas, Las Ventas con Peña Aguilera, Toledo); Tapia Delgadillo, JE (C.S. Villafranca, Villafranca, Navarra); Tarraga López, PJ (C.S. ZonaV, Albacete); Torres de Castro, MM (C.S. Alcalá de Guadaira, Madrid); Valls Roca, F (C.S. Benigánim, Benigánim, Valencia); Vidacs, J (C.S. Acequión, Torrevieja, Alicante); Vidal Piqueras, JJ (C.S. Sax, Sax, Alicante); Villa Puente, M (C.S. Centro, Santander, Cantabria); Villar Freire, JM (C.S. Narón, Ferrol, La Coruña).
A Esteve Pharmaceuticals S.A. por su apoyo logístico en el programa y su soporte incondicional en la publicación.
A Anna Nualart de VMLY&Rx por los servicios editoriales y de edición del manuscrito.